Мозговая грыжа плода на узи
Патологии формирования и развития нервной трубки закладываются на сроке 2-4 недели, когда женщина даже не знает, что беременна. Среди причин, приводящих к нарушению формирования нервной трубки отмечают внешние факторы: алкогольное отравление, курение, болезни матери, приём лекарственных препаратов, неправильное питание.
Пороки этого органа настолько тяжелы, что часто несовместимы с жизнью. И невооружённым глазом определить аномалию невозможно. Выявить патологию формирования нервной трубки можно только на скрининговом УЗИ плода, поэтому это исследование нельзя игнорировать.
аномалии развития нервной трубки у плода
| ">Цена скринингового УЗИ в нашей клинике | |
| ">Запись исследования на видеоноситель DVD + ФОТО — В ПОДАРОК ! | |
| ">1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 6 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции | ">2000 |
| ">1 триместр: комбинированный тест с расчетом риска болезни Дауна + взятие крови на биохимический скрининг (РАРР-А и свободн. бета-ХГ) и УЗИ плода (11 недель 6 дней — 13 недель и 6 дней), один плод c использованием 3D/4D реконструкции | ">3300 |
| ">2 триместр: УЗИ при беременности (18 недель 0 дней — 21 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции | ">3100 |
| ">3 триместр: УЗИ при беременности (30 недель 0 дней — 34 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции + доплерометрия | ">3600 |
Анэнцефалия
Анэнцефалия — это полное или частичное отсутствие больших полушарий головного мозга, а в некоторых случаях костей черепа и мягких тканей. Встречается в 1 случае из 10 000, аномалия сопровождается другими нарушениями — незаращением верхней губы или твёрдого нёба, отсутствием гипофиза, спинномозговой грыжей.
Такое происходит, если по каким-то причинам на 3-4 неделе беременности не закрывается передний нейропор. Из-за этого не развиваются фронтальные расширения нервной трубки, из которых позже начали бы развиваться большие полушария.
На УЗИ анэнцефалия диагностируется на 11-12 неделях беременности, достоверность составляет 96%.
Для патологии характерны следующие эхопризнаки:
- не визуализируются кости черепа;
- мягкие ткани головного мозга анэхогенные;
- в сосудистой системе головного мозга наблюдается мальформация — неправильное соединение сосудов, вен и артерий;
- многоводие у матери (переизбыток амниотической жидкости).
Одним только ультразвуковым обследованием диагностика анэнцефалии не ограничивается. При дефекте нервной трубки в крови женщины повышается гормон альфа-фетопротеин. При подтверждении диагноза ей рекомендуется остановить беременность, потому что при отсутствии головного мозга у новорождённого через некоторое время откажут лёгкие, сердце, почки.
УЗИ-диагностика является первичным, но не основным методом постановки диагноза. Если патология нервной трубки будет обнаружена на УЗИ-обследовании, женщине назначают амниоцентез — взятие под контролем трансабдоминального датчика амниотической жидкости из околоплодного пузыря с целью лабораторного исследования.
При обнаружении высокой концентрации альфа-фетопротеина и фермента ацетилхолинэстеразы беременную отправляют на МРТ (магнитно-резонансную томографию). В отличие от УЗИ, этот метод позволяет увидеть головной мозг плода в 4D проекции, увеличив изображение в несколько раз.
Чем раньше будет поставлен диагноз, тем быстрее женщина сможет прервать беременность. Сохранять её при таком диагнозе не имеет смысла, потому что малыш проживёт максимум неделю.
Гидроцефалия
Гидроцефалия — это аномалия развития плода, при которой увеличивается количество желудочков головного мозга. В норме их должно быть четыре, и через них происходит циркуляция ликвора — спинномозговой жидкости. При нарушении выработки или всасывания ликвора в кровеносную систему жидкость скапливается в желудочках, расширяя их.
Причиной патологии служит неправильное развитие нервной трубки эмбриона. Это случается на ранних сроках до 4 недель, и в 20% случаев причиной служат внутриутробные инфекции.
При гидроцефалии, скапливающаяся спинномозговая жидкость растягивает желудочки, они давят на головной мозг. Вследствие этого черепная коробка расширяется, голова обретает неправильную форму.
На ранних сроках порок сложно заметить, он выявляется, начиная с 10 недели беременности. На УЗИ заметно расширение лобных долей, родничок становится более выпуклым, а голова непропорционально большой.
Гинеколог, проводя скрининговое УЗИ, делает замеры между висками по надбровной линии (БПР) и, начиная с 16 недели, измеряет расстояние между лбом и затылком (ЛЗР). Сравнивая результаты с нормальными показателями, характерными для данного срока беременности, врач делает и другие замеры.
Именно замеры головы позволяют отличать гидроцефалию от врождённого увеличения размеров мозговых желудочков. При этом заболевании внутричерепного давления нет, поэтому размеры черепа соответствуют норме.
Часто гидроцефалия сопровождается другими пороками развития. На УЗИ заметно сглаживание извилин головного мозга, неправильное формирование сосудов, аномалия различных отделов спинного мозга, увеличение полушарной щели.
Ещё один признак гидроцефалии у плода — гипертонус матки на протяжении всей беременности. Если причиной развития патологии является инфекция, то женщину будет беспокоить плохое самочувствие.
Специалист оценивает степень развития гидроцефалии и даёт рекомендации и прогнозы относительно будущего малыша. В некоторых случаях аномалия нервной трубки у плода настолько выражена, что лечение ребёнка окажется малоэффективным. В этом случае женщине предлагается аборт. Однако бывает противоположная ситуация, и после лечения малыш будет вести полноценный образ жизни.
Микроцефалия
Микроцефалия — это сложнейшая патология головного мозга, выраженная в уменьшении размеров органа у плода. Причиной недоразвития головного мозга служит нарушение деления нервных клеток на стадии формирования нервной трубки эмбриона.
Патология провоцируется несколькими факторами: в 40% она развивается на фоне цитомегаловируса у матери, также существует наследственная форма болезни Джакомини-Пенроуза-Бека.
Микроцефалия встречается редко: 1 случай на 5 000, и часто сопровождается другими нарушениями ЦНС Ч лисэнцефалией (нарушением формирования коры головного мозга), микрогирией (малыми размерами мозговых извилин), аномалией мозжечка, недоразвитостью спинного мозга.
В плане диагностики микроцефалия — самый сложный порок. За основу УЗИ-исследования взят критерий соотношения длины бедренной кости и окружности головы плода, который не должен быть меньше 2,5. Однако интерпретация затрудняется тем, что не всегда известен точный срок беременности. Ложноположительный и ложноотрицательный результат может быть из-за небольших размеров плода или нарушения роста костей при других патологиях.
Точность УЗИ-диагностики при микроцефалии составляет 67,4%, причём в 85% случаев диагноз ставится позже 22 недель беременности. Начиная с 2 недели на УЗИ легко прослеживается строение черепа. При микроцефалии он имеет неправильную форму, лоб скошен, ушные раковины расположены низко, челюсти недоразвиты. Также имеется расширение мозговых желудочков.
Дополнительно в 60% у плода диагностируются другие нарушения ЦНС, болезни почек, сердца и других внутренних органов.
Диагностика микроцефалии всегда комплексная. При подозрении на патологию у женщины берут анализ амниотической жидкости, проводят кариотипирование плода. Только после тщательного обследования женщине говорят о диагнозе, и она сама решает, что делать дальше.
Энцефалоцеле
Энцефалоцеле — это разновидность мозговой грыжи, при которой мозговые оболочки выходят за пределы черепа через черепные дефекты. Патология возникает из-за неразделения конца нервной трубки на 4-й неделе беременности. В результате у плода образуется полиповидная масса: в 75% случаев она локализуется на затылке или своде черепа, а в 25% выступает через лицевую область.
На УЗИ энцефалоцеле диагностируется на 11-12-й неделе беременности, когда происходит окостенение костей черепа. На экране монитора видно низкоэхогенное образование за пределами свода черепа. Оно состоит из мозгового вещества, а при менингоцеле виден ещё и ликвор.
В некоторых случаях (при энцефалоцистоменингоцеле) внутри грыжи визуализируется часть мозгового желудочка. Помимо этого, у плода имеются микроцефалия, гидроцефалия и другие внутриутробные пороки. Обычно при энцефалоцеле у женщины наблюдается маловодие, затрудняющее диагностику.
К другим признакам энцефалоцеле у плода относятся:
- широкая переносица;
- ассиметрично расположенные глазницы;
- деформация черепа.
На ранних сроках беременности наблюдается повышение альфа- фетопротеина.
Ультразвуковая диагностика на сроке до 24-х недели беременности имеет эффективность 87%, однако при базальной форме патологии постановка диагноза будет затруднена. В большинстве случаев женщине рекомендуют прервать беременность в связи с тяжёлыми пороками у ребёнка и невозможностью его реабилитации в будущем.
Среди причин, вызывающих мозговую грыжу, можно выделить:
- токсическое воздействие на плод (курение, алкоголь, наркотики);
- приём сильнодействующих лекарственных препаратов;
- инфекции, в основном скрытые;
- вирусы (грипп, краснуха, гепатит) у матери;
- работа на тяжёлом производстве;
- генетический фактор.
В некоторых случаях при небольшом размере грыжи малышу в течение первых 3-х лет жизни делают операцию. Но даже при благоприятном исходе он будет несколько отставать в психо-эмоциональном развитии от своих сверстников. Если полипообразный нарост не удалять, он будет притягивать инфекции и вызывать дискомфорт. Малыш в таком случае погибает в течении 1 года жизни.
Выводы
Скрининговое УЗИ при беременности — отличный способ своевременно выявить у плода тяжелейшие патологии нервной трубки, при условии, что обследование было проведено вовремя и с помощью хорошего аппарата. Также важно, чтобы УЗ-исследование и расшифровку проводил опытный врач-гинеколог, идеально владеющий аппаратом и имеющий глубокие знания в области акушерства.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Цефалоцеле - это менее распространенная аномалия, по сравнению с другими открытыми дефектами нервной трубки. Ее частота составляет в среднем 1 случай на 3000-6000 живорожденных и зависит от популяционных особенностей.
Цефалоцеле возникает в результате нарушения закрытия дефекта нервной трубки и обычно формируется на 4-й нед внутриутробной жизни. Дефект в черепе, через который могут пролабировать оболочки мозга и мозговая ткань, образуется из-за нарушения разделения поверхностной эктодермы и подлежащей нейроэктодермы. Цефалоцеле может возникать и при синдроме амниотических тяжей, когда в ранние сроки беременности часть черепа вовлекается в процесс и ампутируется. В этих случаях дефект может располагаться в любой области черепа и не иметь связи с медиальной линией.
При ультразвуковом исследовании цефалоцеле определяется как паракраниальное грыжевое образование, предлежащее к костям черепа. Поданным отечественных исследователей, около 75% цефалоцеле располагаются в затылочной области, 20% - в париетальной и около 5% - в других областях (в том числе в лобной). Точный диагноз можно поставить только в случаях четкой визуализации дефекта костей черепа. Поперечная плоскость сканирования головы плода создает оптимальные условия для оценки целостности черепа. Дефект кости может быть очень маленьким, поэтому ультразвуковое исследование головы плода всегда должно проводиться с особой тщательностью. В некоторых случаях размеры дефекта могут быть меньше размеров грыжевого мешка и находиться ниже границ разрешающей способности ультразвуковой аппаратуры среднего класса. Точное расположение костного дефекта можно установить, используя лицевые и мозговые структуры в качестве ориентиров.
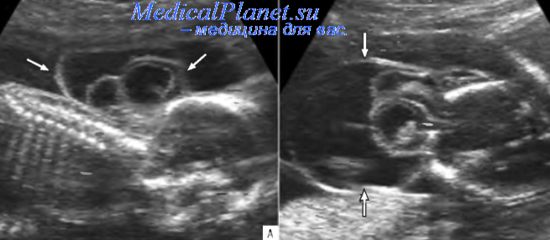
Согласнолитературным данным, средний срок диагностики цефалоцеле при втором скрининговом ультразвуковом исследовании соответствует 22 нед беременности. Чувствительность эхографии в выявлении этого порока в среднем составляет 78,6%.
Аналогичные результаты были получены в ходе недавно проведенного самого крупного мультицентрового европейского исследования, в котором приняли участие 17 стран. Согласно данным этого анализа, точность пренатальнои диагностики цефалоцеле при скрининговом ультразвуковом исследовании во II триместре беременности составила 79%.
При наличии цефалоцеле нередко встречаются другие аномалии развития головного мозга: микроцефалия (особенно при больших размерах грыжевого выпячивания), вентрикуломегалия, гидроцефалия. В 7-15% случаев выявляется spina bifida. Нередко цефалоцеле входит в состав синдрома Меккеля-Грубера, который относится к заболеваниям с аут сомно-рецессивным типом наследования и помимо патологии ЦНС включает поликистоз почек и постаксиальную полидактилию.
Помимо синдрома Меккеля - Грубера цефалоцеле входит в состав синдромаУокера - Варбурга, криптофтальмоза, фон Фосса, Гольденхара, Робертса, амниотических тяжей, а также фронтоназальной дисплазии и фациоаурикуловертебрального комплекса.
Нередко цефалоцеле связано с ХА (трисомии 13 и 18, несбалансированные транслокации), поэтому пренатальное обследование должно включать кариотипирование.
При выявлении цефалоцеле родителям должна быть предоставлена консультация нейрохирурга для уточнения возможностей хирургической коррекции в неонатальном периоде и обсуждения долгосрочного прогноза. Следует помнить, что при отсутствии сочетанных аномалий прогноз при энцефалоцеле хуже, чем при менингоцеле. При выявлении у плода несбалансированной транслокации следует провести кариотипирование родителей для исключения носи-тельства сбалансированной транслокации одним из супругов. В случае гибели плода или новорожденного с нормальным кариотипом, но наличием сочетанных аномалий, показано тщательное патологоанатомическое исследование для уточнения синдромологического диагноза. Исследование плаценты помогает в выявлении амниотических тяжей, которые могли быть пропущены при пренатальном обследовании.
При заключительной медико-генетической консультации необходимо постараться выявить неблагоприятные факторы, повлиявшие на формирование порока и обсудить эмпирический риск повторения порока (3-5%). Прием фолиевой кислоты (4 мг/сут) за 3 мес до предполагаемой следующей беременности может снизить риск повторения этой патологии на 70%.
Что такое энцефалоцеле?
Энцефалоцеле (мозговая грыжа) — это редкое врожденная аномалия, связанная с дефектом черепа, которая характеризуются неполным закрытием свода черепа, через который выступает часть мозга. В некоторых случаях спинномозговая жидкость или мембраны, которые покрывают мозг (мозговые оболочки) также могут выступать через зазор. Часть мозга, которая выступает снаружи черепа, обычно покрыта кожей или тонкой мембраной, поэтому дефект напоминает маленький мешочек. Выступающая ткань может располагаться на любой части головы, но чаще всего поражает заднюю часть черепа (затылочную область). Большинство энцефалоцеле — крупные и заметные, и диагностируются до рождения. Однако в крайне редких случаях некоторые энцефалоцеле могут быть небольшими и оставаться незамеченными. Точная причина энцефалоцеле неизвестна, но, скорее всего, расстройство возникает в результате сочетания нескольких факторов.
Энцефалоцеле относится к группе дефектов нервной трубки (ДНТ). Нервная трубка — узкий канал в развивающемся плоде, позволяющий развиваться головному и спинному мозгу. Нервная трубка складывается и закрывается в начале беременности (третья или четвертая неделя), чтобы завершить формирование головного и спинного мозга. Дефект нервной трубки возникает, когда нервная трубка закрывается не полностью, что может произойти в любом месте вдоль головы, шеи или позвоночника. Отсутствие надлежащего закрытия нервной трубки может привести к формированию мозговой грыжи, содержащей менинги и мозговую ткань.
Признаки и симптомы
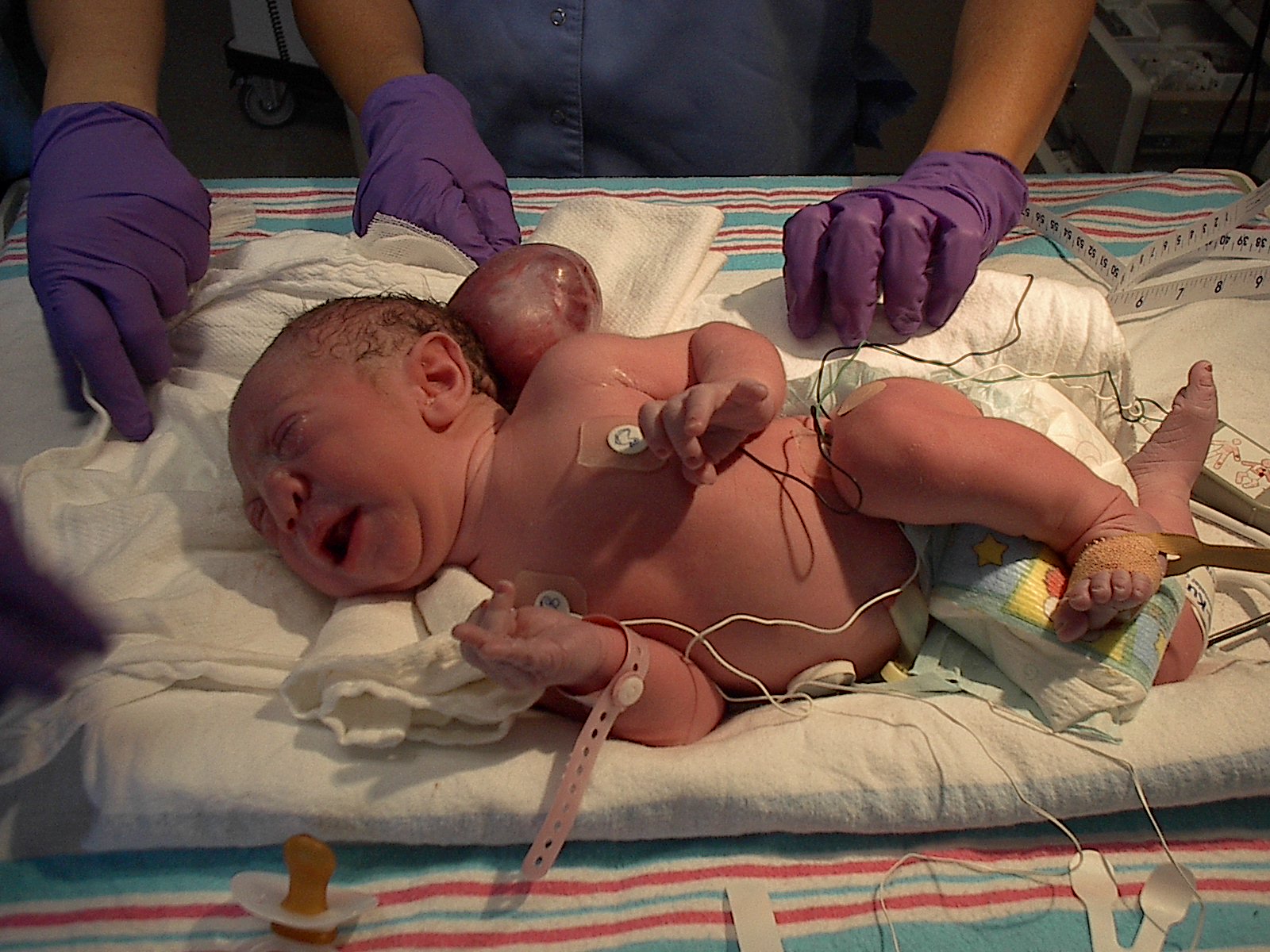
Симптомы энцефалоцеле могут варьироваться от одного человека к другому в зависимости от многих различных факторов, включая размер, местоположение, количество и вид мозговой ткани, выступающей из черепа. Энцефалоцеле — врожденный порок развития, т.е. присутствующий при рождении ребенка. Расположение энцефалоцеле очень важно, так как есть определенные клинические последствия для лечения и прогноза для переднего и заднего энцефалоцеле. Задние энцефалоцеле чаще связаны с неврологическими проблемами. Энцефалоцеле передней части черепа обычно не содержат мозговой ткани и, как правило, имеют лучший прогноз.
Большинство реестров и эпидемиологических исследований классифицируют энцефалоцеле, используя широкие категории, такие как лобная, теменная, затылочная и клиновидная.
Наиболее распространенной областью черепа для развития энцефалоцеле является верхняя часть от лба до нижней части спины черепа в области затылочной кости. Энцефалоцеле также может возникать вблизи пазух, лба и носа или около основания черепа.
Симптомы, которые могут развиться, включают:
- задержки в достижении основных этапов развития;
- умственную отсталость;
- неспособность к обучению;
- задержки роста;
- эпилепсию;
- ухудшение зрения;
- несогласованные произвольные движения (атаксия);
- гидроцефалию, состояние, при котором избыток спинномозговой жидкости в черепе вызывает давление на мозг.
Гидроцефалия может привести к различным симптомам. У некоторых больных развивается микроцефалия, состояние, которое указывает на то, что окружность головы меньше, чем можно было бы ожидать для возраста и пола ребенка. Также в некоторых случаях пострадавшие люди испытывают прогрессирующую слабость и потерю силы в руках и ногах из-за повышения мышечного тонуса и жесткости (спастическая параплегия). Однако важно отметить, что не у всех пострадавших лиц могут быть симптомы, описанные выше, и у некоторых детей может быть нормальный интеллект, в то время как другие испытывают умственную отсталость. Родители должны поговорить с врачом своего ребенка об их конкретном случае, связанных симптомах и общем прогнозе.
В некоторых случаях энцефалоцеле встречаются в связи с другими неврологическими состояниями, такими как синдром Денди-Уокера или мальформация Арнольда-Киари.
- Синдром Денди-Уокера — это порок развития головного мозга с частичным или полным отсутствием червя мозжечка и расширением четвертого желудочка.
- Мальформация Арнольда-Киари характеризуется нисходящим смещением миндалины мозжечка через отверстие в основании черепа (затылочное отверстие), что может привести к препятствованию циркуляции спинномозговой жидкости (СМЖ), ведущая иногда к гидроцефалии.
Причины
Точная причина энцефалоцеле неизвестна. Большинство случаев происходят спорадически. Большинство исследователей считают, что для развития энцефалоцеле требуется множество факторов, включая генетические факторы и факторы окружающей среды.
Не было подтверждено каких-либо специфических факторов окружающей среды, способствующих развитию энцефалоцеле. Исследователи предполагают, что могут быть вовлечены определенные токсины или инфекции.
Энцефалоцеле может возникать как часть более 30 различных синдромов, включая синдром Меккеля, синдром Фрейзера, синдром Робертса и синдром Уокера-Варбурга. Синдром амниотических перетяжек (синдром Симонарта) также может быть связан с энцефалоцеле.
Затронутые группы населения
По оценкам ежегодно в мире рождается 1 на 5000 живорожденных с энцефалоцеле. Женщины чаще имеют энцефалоцеле в задней части (затылочной области) черепа, в то время как мужчины чаще имеют его в передней части черепа. В западных популяциях энцефалоцеле чаще встречаются в задней части черепа. У людей в Юго-Восточной Азии они чаще встречаются в передней части черепа.
Диагностика
Большинство энцефалоцеле диагностируется на обычном пренатальном ультразвуковом исследовании или наблюдается сразу же после рождения ребенка. В некоторых случаях небольшие энцефалоцеле могут первоначально остаться незамеченными. Эти энцефалоцеле обычно располагаются возле носа или лба ребенка.
— Клиническое тестирование и обследование.
Ультразвуковое исследование — это обычное обследование, в котором отраженные звуковые волны используются для создания изображения развивающегося плода. При ультразвуковом исследовании энцефалоцеле может появиться в виде кисты. Если энцефалоцеле диагностируется пренатально, могут быть рекомендованы дополнительные тесты для выявления наличия дополнительных аномалий. Такие тесты могут включать пренатальную магнитно-резонансную томографию (МРТ плода).
Стандартные методы лечения
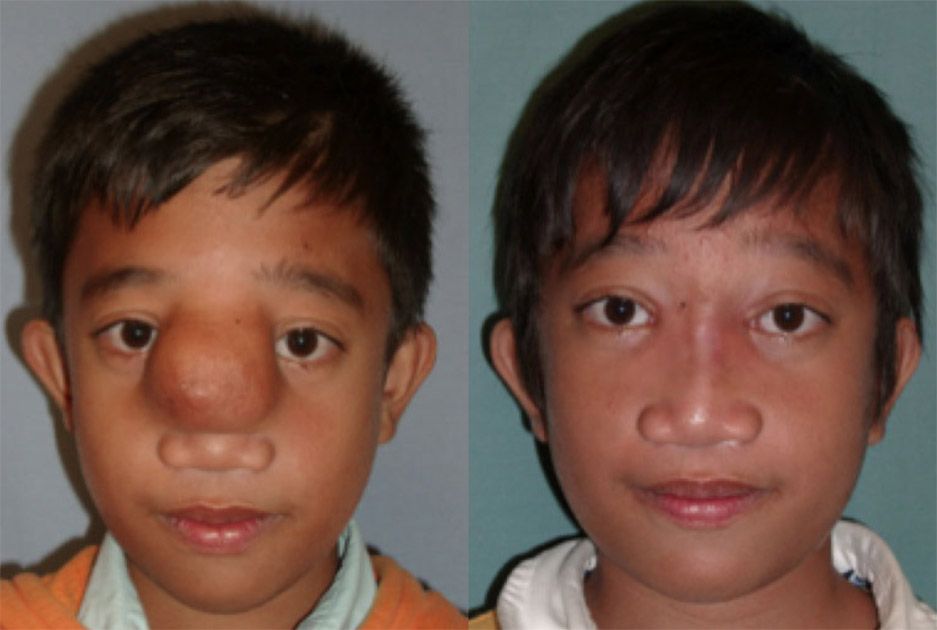
Детям с энцефалоцеле обычно необходимо хирургическое вмешательство. Операция обычно проводится где-то между рождением и 4 месяцами в зависимости от размера, местоположения и связанных с этим осложнений, а также от того, покрывает ли слой кожи энцефалоцеле. Если слой кожи присутствует и действует как защитное покрытие, операция может быть отложена на несколько месяцев. Если никакой слой кожи не защищает энцефалоцеле, операция может быть рекомендована вскоре после рождения.
Хирургическое вмешательство проводится для того, чтобы выступающее содержимое поместить обратно в череп. Сперва нейрохирург удаляет часть черепа (краниотомия), открывая доступ к мозгу. Затем нейрохирург прорезает твердую мозговую оболочку, жесткое внешнее покрытие мозга.
Затем нейрохирург переносит любую грыжу мозга, мозговые оболочки и жидкости обратно в череп и удаляет окружающий мешок. После этого твердая мозговая оболочка закрывается и череп восстанавливается либо путем замены части черепа, которая была первоначально удалена, либо с помощью искусственного материала. Хирургическая коррекция энцефалоцеле может быть достигнута, не вызывая дальнейших функциональных нарушений, даже в случае больших энцефалоцеле.
Дополнительное лечение основано на конкретных симптомах, присутствующих в каждом отдельном случае. Черепно-лицевые аномалии или дополнительные аномалии черепа лечат также хирургическим путем. Гидроцефалия у детей может быть вылечена путем хирургического имплантации шунта, который позволяет удалять избыток спинномозговой жидкости.
Услуги, которые могут быть полезны для пациента, могут включать специальное коррекционное обучение и другие медицинские, социальные и/или профессиональные услуги. Генетическое консультирование может быть полезным для пострадавших людей и их семей. Другое лечение симптоматическое и поддерживающее.
Исследования показали, что добавление фолиевой кислоты (форма витамина B) в рацион женщин, которые могут забеременеть, может снизить риск некоторых дефектов нервной трубки. Центры по контролю и профилактике заболеваний США (CDC) и другие агентства здравоохранения выступают за то, чтобы женщины детородного возраста ежедневно получали 400 мкг фолиевой кислоты.
Прогноз
Размер, местоположение и содержание энцефалоцеле определяют исход для ребенка. Передний энцефалоцеле имеет гораздо лучший прогноз, чем задний.
Смертность от затылочного энцефалоцеле составляет около 30%, если присутствует гидроцефалия, и 2%, если ее нет. Для всех типов энцефалоцеле с гидроцефалией уровень смертности составляет 60%. У большинства пациентов с теменной энцефалоцеле имеются пороки развития головного мозга, и умственная отсталость встречается у 40%. Массивные затылочные энцефалоцеле с микроцефалией имеют уровень смертности почти 100%.
Пациенты с энцефалоцеле, которые содержат одну лобную долю, чаще имеют нормальный интеллект без гидроцефалии. Задние энцефалоцеле имеют худший прогноз, если содержат большое количество содержимого задней ямки (область мозга в задней части головы), особенно ствол мозга. Могут возникнуть такие осложнения, как кровоизлияние или воздушная эмболия (инсульт).

Энцефалоцеле — это врождённая аномалия плода, представляющая собой черепно-мозговую грыжу, в виде грыжевого мешка, в котором содержатся оболочки и вещество мозга.
Вследствие данной патологии могут возникать расстройства интеллекта и двигательных функций.
Классификация грыж
Черепно-мозговые грыжи классифицируют по группам в зависимости от содержания и месторасположения:
- менингоцеле — грыжа маленького размера, содержащая спинномозговую жидкость, имеет мозговую или кожную оболочку;
- энцефаломенингоцеле — выбухание какого-либо мозгового отдела, содержит вещество мозга;
- энцефалоцистоменингоцеле — грыжа большого размера, вмещает в себя мозговые оболочки, мозговое вещество и желудочки.
По месторасположению грыжи подразделяются на:
- затылочные — самый распространённый вид;
- свода черепа;
- лобно-этмоидальные;
- базальные.
Патогенез и причины нарушения
Обычно грыжа покрыта модифицированными тканями, которые могут воспаляться и притягивать различные инфекции.
Наиболее тяжёлая форма — базальное энцефалоцеле.
Это связано с тем, что такая грыжа не проявляется видимыми симптомами, но при этом деформирует нос, проявляется стеканием ликвообразной жидкости по задней стенке носа.
Остальные формы грыж имеют вид опухоли, которые видны невооружённым глазом и могут достигать очень больших размеров.
Исследования показывают, что такая патология развивается из-за неправильной закладки нервной трубы в период внутриутробного развития зародыша вследствие таких факторов:
- перенесённые инфекции матери во время вынашивания;
- патологические нарушения развития зародыша.
Клиническая картина
Симптоматика будет зависеть от локализации и вида патологии:
- Если грыжа локализуется в области лба, смещаются глазницы, поэтому глаза у такого больного будут широко посажены.
- При межглазной грыже формируется расширения переносицы. Иногда такой дефект может быть незаметен невооружённым глазом и патологию можно выявить только при обследовании носовых ходов. Иногда такой вид грыжи ошибочно принимают за носовой полип, грыжа остаётся нераспознанной и ставится неправильный диагноз.
- Затылочное энцефалоцеле сопровождается уменьшённым размером черепа и умственной отсталостью.
Очень часто заболевание может встречаться изолированно, однако нередки случаи, когда патология сочетается с другими физиологическими дефектами, среди которых:
- паралич половины лица;
![]()
- волчья пасть;
- непроходимость носовых ходов;
- водянка головного мозга;
- нарушения функции глотания, речи, дыхания;
- нарушения зрения, слуха;
- задержки в умственном развитии.
Комплексная диагностика
Вследствие того, что дефект является врождённым, диагностировать заболевание можно уже на первом врачебном осмотре новорожденного. Далее ребёнка обследует специалист по патологиям лица и черепа, который и проводит комплексную диагностику.
Полноценное диагностическое обследование проводится при помощи таких процедур:
- серия снимков, которые делаются крупным планом;
- рентгенологическое обследование;
- МРТ и КТ;
- анализ состояния органов зрения и слуха;
- анализ психического развития.
Хирургическое вмешательство — современный взгляд
В наше время медицина совершила огромный прорыв и сегодня разработаны усовершенствованные способы проведения хирургических операций по коррекции любых деформаций лицевого скелета.

Цель хирургического вмешательства — ликвидация физиологического дефекта и функциональных расстройств. Ранняя диагностика и адекватное лечение способствуют достижению хороших результатов в коррекции врождённой лицевой аномалии. Если хирургическая операция будет проведена вовремя, в дальнейшем наблюдается нормальное и полноценное развитие костей.
Используемые методы и стандарты хирургии:
- В том случае, если деформированы несколько зон лицевого скелета, специалисты устраняют их в ходе единоразовой операции с применением различных методов. Но зачастую для полноценного устранения грыжи выполняется не одна, а несколько поэтапных операций.
- В зависимости от формы патологии выполняются разные типы операций. Главный принцип действий заключается в иссечении грыжевого мешка для устранения дефекта и закрытии костей черепа для снижения риска возникновения рецидива. В зависимости от локализации и объёма энцефалоцеле операция может длиться от часа до десяти или даже более часов.
- При пластических операциях выполняется пересадка костных трансплантатов — куска живой кости. Их преобразуют из рёбер, бедренных костей или свода черепа. Наиболее сложные трансплантаты комбинируются из кожи, мышц, жира, костей и нервов.
- После завершения хирургической процедуры, трансплантаты фиксируются для того, чтобы они были обездвижены. Фиксация производится с помощью специальных шин или эластичных бинтов-стяжек.
- Для предупреждения развития осложнений проводят дегидратационную терапию и регулярные люмбальные пункции.
Уже через неделю ребёнка выписывают из стационара. В этот период проводится поддерживающая терапия, а также консультация всех членов семьи. В течение последующих нескольких лет после проведения лечения малыша должен регулярно обследовать специалист-нейрохирург с проведением процедур МРТ и КТ.
Эту врождённую аномалию невозможно предупредить. Если в семье рождается ребёнок с подобной патологией, родителям необходимо пройти медико-генетическое обследование, с целью оценки вероятности появления этого дефекта у будущих детей, если предполагаются ещё одни роды.
В период беременности женщина должна тщательно следить за своим здоровьем, питаться правильно, полностью отказаться от вредных привычек и оберегать себя от риска возникновения различных инфекционных заболеваний.
Читайте также:



