Международные стандарты лечения суставов
Содержание
- В чем состоит суть заболевания?
- Методы лечения артрита, применяемые в Европе
- Современные протоколы лечения в странах Европы
- Новые препараты для лечения артроза
Если верить общей статистике, то каждый седьмой человек на Земле подвержен такому заболеванию, как артроз. Артроз — это болезнь суставов, при которой поражается суставный хрящ. При прогрессировании болезни начинается деформация больных суставов. В европейских странах артроз является одной из основных причин возникновения инвалидности.
Кроме того, болезнь суставов может существенно влиять на экономическое развитие стран, идентичное начальному спаду экономики. Так происходит из-за того, что значительные суммы денежных средств уходят на лечение артроза. Кроме того, существенно снижаются работоспособность населения и, соответственно, общая производительность труда. В настоящее время можно отследить стремительный рост и прогресс заболевания среди населения. Таким образом, вся Европа (и жители, и работодатели) ожидает скорейших разработок новых препаратов, которые будут действовать намного эффективнее существующих.
В чем состоит суть заболевания?

Артроз может вызвать несколько разных причин, но чаще всего заболеванию способствуют инфекционные процессы, специфические аллергические реакции, нарушения в работе иммунитета. Основной толчок к прогрессированию заболевания — естественный износ суставов. Провоцировать дальнейшее развитие артроза могут вредные привычки (курение, неправильное чрезмерное питание), малоподвижный образ жизни, лишний вес. В том числе не стоит упускать из виду возможность генетической предрасположенности к заболеванию суставов.
Симптомы при любом артрозе практически не отличаются: ощущается боль в суставе, особенно при движении, чувствуется скованность, словно что-то мешает двигаться. Кроме того, можно рассмотреть припухлость вокруг пораженного сустава, легкое покраснение и повышенную температуру тела на этом участке. В редких случаях артроз может сопровождаться появлением лихорадки, общей слабости в теле. Следует помнить, что при появлении подобных симптомов лучше всего сразу обратиться за консультацией к врачу и соблюдать все его рекомендации.
Методы лечения артрита, применяемые в Европе

В Европе существуют целые ассоциации и научные сообщества врачей, которые разрабатывают подтвержденные и проверенные на практике рекомендации по комплексному лечению. Такие рекомендации обычно называют протоколами лечения. У них есть свое нормирование, и они служат определенным ориентиром в лечении для других врачей. У протоколов есть своя специфическая классификация:
- Должно: манипуляции, которые лечащий врач обязательно должен провести.
- Желательно: манипуляции и лечение, которые настоятельно рекомендуется делать.
- Можно: манипуляции, без которых можно обойтись, но с их применением лечение будет проходить немного лучше (рассматриваются индивидуально для каждого отдельного случая).
- Необходимая клиническая практика: своеобразные исследования на базе лечения, в этом случае должно быть полное подтвержденное согласие пациента на все манипуляции.
Существует медикаментозное и немедикаментозное лечение артроза. Поскольку артроз, как правило, это заболевание инфекционное, то его лечение подразумевает широкое применение различных антибиотиков. Для того чтобы облегчить боль и уменьшить воспаление при артрозе, помогают различные мази (в основе диклофенак). В дополнение можно делать самые простые компрессы с применением голубой глины и разных сочетаний трав. Для того чтобы восстановить хрящевую ткань, нужно принимать следующие лекарства:
- артра в таблетках (производства США);
- дона в виде раствора для инъекций (производства Италии);
- структум в виде капсул (производства Франции);
- терафлекс в виде капсул (производства Великобритании).
Также существуют и методы лечения артроза, при которых применение медикаментов не является ключевым. Очень хорошо способствуют облегчению артроза специальные лечебные физические нагрузки. Больше всего нужно сделать упор на упражнениях в положении лежа и сидя. Очень полезными будут занятия в бассейне, но строго под наблюдением специалиста.
Комплекс немедикаментозного лечения: тепловые процедуры, массажи, лечение грязью, ультразвуком и магнитотерапия должны подбираться индивидуально для каждого пациента, в зависимости от особенностей заболевания. Хороший правильный массаж при лечении артроза может помочь, потому что манипуляции при массаже восстанавливают кровообращение вокруг пораженного сустава.
В качестве вспомогательных процедур врачи также рекомендуют акупунктуру (в случае если пациент по тем или иным причинам отказывается от лекарств). Также приносит пользу лечение гомеопатией и биологически-активными пищевыми добавками. Прогресс достигается благодаря тому, что в составе БАДов есть жирные кислоты, которые помогают восстановлению хрящевой ткани.
В любом случае следует помнить, что каждый организм индивидуален и, прежде чем пробовать какое-либо лечение, особенно препараты, которые ранее не применялись, стоит проконсультироваться с врачом, чтобы избежать возможных последствий непереносимости того или иного вида лекарства или пищевой добавки.
Современные протоколы лечения в странах Европы

При остром запущенном артрозе в большинстве случаев врачи дают направление на хирургическое вмешательство, то есть замену сустава путем операции на искусственный. Однако современные европейские разработки доказали, что есть подобные случаи, при которых обойтись без операции вполне возможно. В Германии разработан ультрасовременный метод лечения артроза с помощью магнитно-резонансной терапии: это прибор, управляемый компьютером. С помощью магнитного резонанса, на основе которого он работает, у пациента увеличивается скорость метаболизма, что способствует восстановлению хрящевой ткани.
Такая технология получила патент и, согласно разрешению, широко используется в медицинских центрах Израиля. Наиболее эффективно проявляет себя это лечение, в случае если у больного артроз суставов рук и ног. Протокол лечения с применением магнитно-резонансной терапии представляет собой часовые ежедневные сеансы в течение 10 дней. После этого организм на несколько месяцев оставляется в покое, затем проводится следующая проверка: если наблюдается заметное улучшение, то уже через год рекомендуется снова пройти курс такой терапии.
Кроме того, в Германии начали разрабатывать новые препараты, которые будут лечить артроз путем изначального воспрепятствования разрушению хрящевой ткани. Исследования проходят на основе введения моноклональных антител, полученных из крови животных, в суставную жидкость пациента. В настоящее время разрабатывается возможность создания такого препарата в виде таблеток, чтобы сделать его широкодоступным среди населения.
Новые препараты для лечения артроза

Уже сейчас, по прогнозам европейских экспертов, к 2022 г. ожидается значительное усовершенствование протокола лечения артроза, увеличение количества и качества лекарств, снижение их стоимости и повсеместная доступность для всех слоев населения.
Войти через uID
Стандарты лечения ДОА
Протоколы лечения ДОА
Стандарты лечения остеоартроза, коксартроза, гонартроза
Протоколы лечения остеоартроза, коксартроза, гонартроза
Остеоартроз (полиартроз, коксартроз, гонартроз)
Профиль: хирургический.
Этап: стационар.
Цель этапа: уменьшение функциональной недостаточности суставов, коррекция терапии
Длительность лечения (дней): 16.
Коды МКБ:
M15 Полиартроз
M16 Коксартроз (артроз тазобедренного сустава)
M17 Гонартроз (артроз коленного сустава)
M19 Другие артрозы.
Определение: Остеоартроз (ОА) — хроническое прогрессирующее дегенеративное заболевание суставов, характеризующееся деградацией суставного хряща с последующими изменениями в субхондральной кости и развитием краевых остеофитов, приводящее к потере хряща и сопутствующему поражению других компонентов сустава (синовиальная оболочка, связки).
Классификация: (классификация Насонова В.А., Астапенко М.Г., 1989 г.)
I Патогенетические варианты:
1. первичный (идиопатический)
2. вторичный
II Клинические формы:
1. полиартроз
2. олигоартроз
3. моноартроз
4. в сочетании с ОА позвоночника, спондилоартрозом
III Преимущественная локализация:
1. межфаланговые суставы (узелки Гебердена, Бушара)
2. тазобедренные суставы (коксартроз)
3. коленные суставы (гонартроз)
4. другие суставы
IV Рентгенологическая стадия (по kellgren J.H., Lawrence J.S.): I, II, III, IV, V.
Синовит:
1. имеется
2. отсутствует
Факторы риска: наследственная предрасположенность, механические повреждения, физиологическая перегрузка, нарушения обмена и кровообращения, эндокринный дисбаланс, нарушение питания хряща, возрастная инволюция хряща, пожилой возраст, избыточная масса тела, нарушение развития или приобретенные заболевания суставов и костей, профессиональные особенности и физические нагрузки, связанные с работой.
Поступление: плановое.
Показания к госпитализации: выраженный болевой синдром, отсутствие эффекта амбулаторной терапии, синовит сустава.
Необходимый объем обследований перед плановой госпитализацией:
1. Рентгенография пораженного сегмента и симметричного сустава в 2 проекциях
2. общий анализ крови (6 параметров)
3. общий анализ мочи
4. определение С-реактивного белка
5. реакция Райта, Хеддельсона при совместной постановке
6. ЭКГ
7. исследование кала на яйца глист
8. микрореакция.
Критерии диагностики:
1. Боли при физической нагрузке и/или в покое, по ночам, при пальпации сустава.
2. Скованность в пораженном суставе по утрам или возникающая после любого отдыха, не превышающая 30 мин.
3. Ограничение подвижности сустава или ощущение нестабильности в нем.
4. Болезненные точки в местах прикрепления сухожилий к суставным сумкам, крепитация и потрескивание в суставе при движении.
5. рентгенологическая картина поражения суставов, подтверждающая диагноз.
Клинические особенности отдельных форм ДОА
ДОА тазобедренного сустава (коксартроз). ДОА тазобедренного сустава – один из наиболее распространенных вариантов болезни. ОА развивается с одинаковой частотой у мужчин и женщин, но у женщин протекает гораздо тяжелей. Отмечено, что если коксартроз развивается в возрасте до 40 лет, это обычно связано с дисплазией сустава (врожденная дисплазия вертлужной впадины). Основными симптомами ОА являются боли механического характера в области сустава, рано присоединяется нарушение походки (прихрамывание).
В ряде случаев в начале боли появляются в коленном суставе, паху, ягодице, бедре, пояснице.
Болевой синдром появляется при ходьбе и стихает в покое. Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом. Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом "блокады" сустава (заклинивание при малейшем движении в суставе).
При обследовании больного отмечается болезненность при пальпации в области сустава, без экссудативных проявлений, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение – небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, и возникает компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз.
Все это обусловливает появление болей в спине, ущемление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки – вначале прихрамывание, затем укорочение конечности и хромоте.
При двустороннем поражении у больных коксартрозом формируется "утиная походка".
ДОА коленного сустава (гонартроз). Коленный сустав – вторая по частоте локализация деформирующего ОА. Гонартрозом обычно страдают женщины, чему способствуют
ожирение и нарушение кровообращения в нижних конечностях. Первые симптомы обычно появляются в 40–50 лет.
Наиболее частыми этиологическими факторами развития болезни являются нарушение осанки, частая травматизация. Как правило, гонартроз бывает двусторонним, но больной долгое время жалуется на боли в одном суставе. Основным симптомом гонартроза является боль механического типа. Боль возникает при ходьбе, особенно по лестнице. Боль возникает при долгом стоянии, длительной физической нагрузке,
иногда ночью. Локализация болей: в передней или внутренних частях сустава, с иррадиацией в голень. У больных появляется ощущение "подкашивания ног".
Движения в коленных суставах уменьшаются в основном при сгибании, с течением болезни сгибание ограничивается. Больные не могут выполнить полное сгибание из-за боли, но полностью сгибание не блокируется. Ограничение движений в коленных суставах возрастает при длительном течении болезни. При пальпации отмечаются болезненность, хруст.
Постепенно нарастает деформация сустава за счет образования остеофитов, перестройки суставных поверхностей с последующим подвывихом в суставе, нарастает атрофия мышц нижней конечности. Почти у половины больных обнаруживается девиация коленного сустава (genu varum и genu valgum), за счет ослабления боковых и крестообразных связок появляется нестабильность сустава при латеральных движениях в суставе, или симптом "выдвижного ящика". В начале заболевания чаще возникает пателлофеморальный артроз, что вызывает боль при разгибании в передней части сустава, особенно при движениях по лестнице, и поколачивании по надколеннику. При присоединении поражения коленного сустава появляются боли при пальпации суставной щели, варусные или вальгусные отклонения, гиперподвижность. ОА коленных суставов очень часто осложняется вторичным синовитом.
При длительно протекающем гонартрозе может периодически возникать "блокада" сустава, связанная с появлением в суставной полости "суставной мыши". Поражение коленного сустава может осложниться остеонекрозом мыщелка бедра, это наблюдается при варусной девивации.
Перечень основных диагностических мероприятий:
1. Рентгенологическое исследование сустава
2. Компьютерная томография суставов
3. Ядерно-магнитный резонанс суставов
4. УЗИ внутренних органов.
Тактика лечения:
Алгоритм лечения остеоартроза
I этап
• Устранение механических факторов (ношение ортопедической обуви, корсета или поддерживающего пояса, использование трости);
• Снижение массы тела;
• Разгрузка пораженного сустава;
• Физиотерапия (тепловые процедуры, водолечение);
• Лечебная физкультура (основная задача – уменьшить нагрузку на сустав и укрепить мышцы): коррекция осанки и длины нижних конечностей, упражнения с изометрической нагрузкой, упражнения для отдельных мышечных групп;
• Локальные анальгетики и НПВП (мазь, гель, крем).
II этап
• Системные НПВП при возникновении признаков манифестного остеартроза и при появлении признаков воспаления;
• Пероральные и ректальные НПВП: ибупрофен, диклофенак, кетопрофен, лорноксикам, прироксикам, целекоксиб;
• Хондропротекторы;
• При стойком синовите – внутрисуставное введение глюкокортикоидов.
III этап
• При неэффективности консервативного лечения – ортопедические операции: эндопротезирование тазобедренного или коленного сустава, артроскопия с абразивной хондропластикой.
Анальгетическая и противовоспалительная терапия:
• Локальные анальгетики (препараты с раздражающим и отвлекающим действием): финалгон.
• Локальные НПВП: диклофенак, ибупрофен, кетопрофен, пироксикам.
• Системные НПВП: диклофенак (100–150 мг/сут), ибупрофен (1200–2400 мг/сут), кетопрофен (200–300 мг/сут), напроксен (500–100 мг/сут), пироксикам (20 мг/сут), лорноксикам (8–16 мг/сут).
• Специфические ингибиторы ЦОГ-2: целекоксиб (200–400 мг/сут).
Хондропротекторы:
• Хондроитин сульфат (500 мг 2 раза в сутки).
• Дериваты гиалуроновой кислоты для внутрисуставного введения (3 еженедельные внутрисуставные инъекции).
Для улучшения обменных процессов назначают метаболическую терапию.
Фосфаден внутрь по 0,05 г 3 раза в день в течение 4 недель, в/м 2-4 мл 2% р-ра 2-3р в день в течение 2-4 недель.
Для улучшения микроциркуляции применяют антикоагулянты.
Пентоксифиллин улучшает микроциркуляцию в зонах нарушенного кровообращения. Назначают по 5 мл в 250мл 0,9% р-ра натрия хлорида в/в капельно. Таблетки по 0,1 г 3раза в день в течение месяца.
Перечень основных медикаментов:
1. Ибупрофен 200 мг, 400 мг табл
2. Диклофенак натрия 25 мг, 100 мг, 150 мг табл
3. Кетопрофен раствор для инъекций 100мг/2 мл, амп
4. Лорноксикам 4 мг, 8 мг табл
5. Целекоксиб 100 мг, 200 мг капс
6. Напроксен 250 мг табл
7. Пироксикам 10 мг табл
8. Хондроитин сульфат мазь 30 г
9. Фосфаден 0,05 г табл, 2% раствор для инъекций, амп
10. Пентоксифиллин 100 мг, драже, раствор для инъекций 100 мг/5 мл амп
Критерии перевода на следующий этап: уменьшение функциональной недостаточности суставов.
Международный стандарт лечения ревматоидного артрита – единый протокол, разработанный в 2013 году для диагностики лечения заболевания. Данный документ включает подробную характеристику патологии и обязательный перечень действий лечащего врача при той или иной её форме. В документе подробно описано лечение в зависимости от формы и стадии ревматоидного артрита, а также действия врача при наличии осложнений, возникающих при длительном течении заболевания.
Общие стандарты диагностики и лечения заболевания
С каждым годом число заболевших ревматоидным артритом увеличивается. Пациенты не всегда обращаются за медицинской помощью по разным причинам. По итогам прошлых лет официальные цифры больных в России составляют порядка 300 тысяч пациентов, страдающих данным заболеванием. Для подсчёта пациентов, не обратившихся за помощью, необходимо эту цифру умножить на 100.
Для постановки диагноза пациенту необходимо пройти обследование по направлению врача. Основания для его назначения – жалобы больного, а также результаты первичного осмотра. Доктор выставляет предварительный диагноз, в котором обычно не указывается стадия развития заболевания и системные проявления ревматоидного артрита. Более подробный диагноз выставляется после сдачи анализов, а также после прохождения инструментального обследования пациента.
Стандарты диагностического подхода при ревматоидном артрите:
- Проявление симптомов,
- Результаты внешнего осмотра пациента – определение количества воспалённых суставов, степень их поражения, наличие осложнений со стороны других органов,
- Анализы лабораторных исследований, подтверждающих артрит,
- Наличие характерных признаков болезни при инструментальном обследовании (особенно при рентгенографии или МРТ).
После подтверждения заболевания доктор подберёт соответствующую терапию. Ревматоидный артрит неизлечим, но при своевременно начатом лечении возможно остановить прогрессирование болезни, а также восстановить те изменения в суставах, которые ещё обратимы. Определение методики лечения ревматоидного артрита напрямую зависит от стадии выявленной патологии, а также наличию осложнений и вероятности неблагоприятного прогноза.
В стандартах описаны основные задачи терапии ревматоидного артрита:
- Снятие боли и воспаления – при данном условии замедляется разрушение соединительной ткани,
- Восстановление ткани суставов, не подвергшейся сильной деструкции – ряд изменений ещё обратимы, и назначение курса некоторых препаратов способствует частичному выздоровлению.
Руководствуясь стандартом, терапия при ревматоидном артрите подразделяется на 2 вида:
- Симптоматическая – не является лечением болезни, направлена на снятие симптомов, облегчая страдания больного,
- Базисная – обеспечивает полную или частичную ремиссию, восстанавливает ткани суставов, насколько это возможно.
Клинический протокол ревматоидный артрит
Клинический протокол ревматоидного артрита включает следующие разделы:
- Краткое описание болезни, включающие коды разновидностей форм артрита по МКБ-10. Это существенно экономит время доктору для постановки диагноза,
- Подробная классификация патологии,
- Диагностика,
- Дифференциальный диагноз – позволяет исключить заболевания с похожей симптоматикой,
- Стандарты лечения.
Данный протокол предназначен для медицинских работников. Пациенты могут использовать его в качестве ознакомления.
В протоколе указаны обязательные диагностические мероприятия, проводимые при подозрениях на ревматоидный артрит, которые подразделяются на две большие группы:
- Диагностические назначения до госпитализации – необходимы для предварительного обследования пациента с целью распознавания болезни и её осложнений, угрожающих состоянию больного. В данном случае не ставится цель проводить дифференциацию с другими заболеваниями – этим займутся доктора при госпитализации,
- Перечень диагностических методов, проводимых в стационаре – в данном случае больной проходит полное обследование для определения степени активности процесса, выявления формы и стадии патологии, а также обследуется на наличие всех возможных осложнений. На этом этапе проводится дифференциальный диагноз со схожими патологиями для исключения ошибок.
Согласно стандарту, наибольшую ценность несут следующие результаты:
- Анализы крови – повышение СОЭ и лейкоцитоз со сдвигом влево, увеличение С-реактивного белка и ряда ферментов. Также признаком патологии является повышение уровня глобулинов и снижение альбуминов,
- Иммунологическое исследование – обнаружение ревматоидного фактора и криоглобулинов,
- Рентгенографическое обследование – уменьшение суставной полости, признаки повреждений и деструкции хряща.
Американская лига ревматологов в целях доказательства ревматоидного артрита предложила следующие критерии:
- Суставная скованность или затруднение движений не менее часа,
- Наличие артрита 3-х и более суставов,
- Воспаление мелких суставов верхней конечности,
- Одинаковое поражение справа и слева,
- Присутствие ревматоидных узелков,
- Выявление ревматоидного фактора в сыворотке крови,
- Рентгенологические признаки данного заболевания.
Ревматоидный артрит подтверждается, если выявляются 4 критерия, из описанных выше. Первые четыре должны стойко регистрироваться в течение 1,5 месяцев.
Международный стандарт диагностики ревматоидного артрита был предложен в 2010 году Европейской лигой по борьбе с ревматическими болезнями. Суть стандарта заключается в том, что каждому критерию диагностики соответствует определённое количество баллов, которые в итоге суммируются. Если в ходе обследования их число равно 6 и более – выставляется диагноз ревматоидный артрит. Данные критерии представлены в таблице ниже:
Терапия по стандартам
Основная цель терапии – достижение полной или частичной ремиссии. Вначале используют симптоматическое лечение, при котором применяется противовоспалительный подход. После уменьшения основных симптомов заболевания переходят к терапии самого ревматоидного артрита – применение базисных ревматоидных средств.
Главное особенности лечения болезни согласно стандарту:
- Терапия базисными препаратами начинается сразу же после подтверждения болезни,
- Назначается активное лечение при условии запаздывания диагностики на 6 месяцев,
- При необходимости меняют основы лечения через 2-6 месяцев,
- При неэффективности базисных препаратов их заменяют кортикостероидами,
- Терапия должна проходить под контролем лабораторных методов исследования и рентгена.
В таблице ниже приведены основные группы, применяемые при ревматоидном артрите:
Ученые мира изучают проблему артрита, ищут новые подходы для устранения симптомов, лечения болезни. Основной целью является уменьшение боли, воспаления суставов, предотвращение их деформации, разрушения.
Используя многолетний практический опыт в борьбе с заболеванием, врачами разработан стандарт лечения артрита. Протокол указывает на необходимые мероприятия по диагностике, лечению, восстановлению больного, строгий порядок действий при тяжелых формах течения болезни. Позволяет независимо от нахождения лечебного учреждения получить адекватную медицинскую помощь.
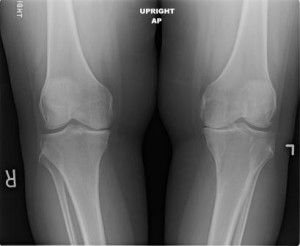
Исходя из данных, содержащихся в международном протоколе, различается два типа патологий:
- Первичная. Преобразования суглобов происходят по причине старения, отсутствия должных нагрузок, нарушенного обмена веществ;
- Вторичная. Разрушения происходят в результате травм, чрезмерных нагрузок.
Учитывая форму болезни, лечение может быть консервативным либо восстановительным.
Диагностика артрита
Исходя из рекомендаций международного протокола лечения ревматоидного артрита, диагностика болезни производится по результатам обследований:
- Осмотр лечащего врача. При ранней стадии развития болезни определяют наличие болезни при помощи осмотра, прощупывания поврежденного участка;
- Рентгеновский снимок. На рентгеновском снимке видны места патологии, метод обследования является ключевым;
- Анализ крови. Обычное взятие крови на анализ не позволяет выявить заболевание, дает общую картину состояния пациента. Существует анализ на ревматические, аутоиммунные заболевания, позволяющий определить наличие ревматоидного артрита.
Общие признаки ревматоидного артрита
Ревматоидный артрит сопровождается болевыми ощущениями различного типа: проявляться время от времени, быть постоянными. Если болезнь пустить на самотек, боль в суглобах будет непрекращающейся.
Изменение внешнего вида пораженного участка. При заболевании ревматоидным артритом нога искривляется по причине нарушений оттока жидкости, на пальцах часто появляются разнообразные наросты в виде шишек, ноги постоянно отекают.
Ограничивается подвижность, появляется ощущение окаменелости ног. Причина состоит в появлении костных наростов.
Громкий, выраженный хруст в коленном суставе появляется по причине того, что специальная естественная смазка, именуемая синовиальной, перестает вырабатываться в требуемом количестве, между суглобами образуется сухость.
На коже, в местах поражения, появляется краснота, суставы со временем подвергаются серьезной деформации: образуются наросты, происходят самопроизвольные вывихи.
Лечение ревматоидного артрита
Опираясь на стандарт лечения ревматоидного артрита, каждый случай требует индивидуального подхода, лечения, принцип терапии выстраивается исходя из общего состояния здоровья пациента, стадии заболевания.
В терапии ревматоидного артрита международный стандарт рассматривает два способа ведения болезни – медикаментозное, хирургическое лечение.

Консервативное лечение
Медикаментозный метод является консервативным, основная цель – борьба с симптомами, остановка развития патологий ревматоидного артрита. Стандарт предписывает применение обезболивающих, противовоспалительных препаратов. Пораженный суглоб стоит зафиксировать. При поражении колена, в область сустава вводится инъекция препарата противовоспалительной нестероидной группы. На начальных этапах развития болезни имеет смысл введение восстановительной терапии с использованием препаратов гиалуроновой кислоты, хондропротекторов. На поздних этапах развития заболевания прием медикаментозных средств назначается с целью стабилизации, поддержания состояния больного.
Препараты нестероидной противовоспалительной группы имеют побочные эффекты, связанные с работой желудочно-кишечного тракта, прием рекомендуется производить во время еды. В ходе лечения больному назначают препараты для обеспечения защиты желудка от образования язвенной болезни.
При назначении кортикостероидных препаратов, призванных снимать сильное воспаление, использовании их в высоких дозах в течение длительного времени, в качестве побочных эффектов проявляется отечность лица, увеличение массы тела, атрофия мышц ног. Негативных факторов можно избежать посредством постепенного снижения дозировки препарата. Резкий отказ от препаратов группы не рекомендуется, провоцирует приступы болезни. Истончения костных тканей при приеме препарата можно избежать путем дополнительного приема препаратов кальция, витамина D.
С медикаментами, при консервативном лечении назначается курс физиотерапии. Регулярное, правильное выполнение физических упражнений важно для укрепления мышц ног, сохранения подвижности суставов. Наилучшим вариантом физиотерапевтического лечения является посещение бассейна. Упражнения для пальцев стопы позволят избежать искривленности, будут полезны для снятия воспаления.
Лечение хирургическими мероприятиями
Методом проведения операций производится удаление отмерших участков, частичное замещение суглоба. Стандарты лечения артрита колена рассматривают операцию как крайнюю меру в лечении. В мировой практике, в частности хирургии, операция по замене суглоба на имплантант сводится к возможному минимуму, назначается в крайних случаях.
Эндопротезирование дает временный эффект, по истечении 10-15 лет требуется замена протеза. Мелкие суставы заменяются пластиковыми имплантантами, крупные заменяются металлическими частями.
Реабилитация больного артритом
Для восстановления после терапевтического лечения ревматоидного артрита назначаются физиотерапевтические процедуры, диета. Необходима помощь психиатра, прием антидепрессантов. Основная цель периода – помочь пациенту стать самостоятельным.

Физические нагрузки
Для лечения ревматоидного артрита ног полезным станет заняться плаванием. При отсутствии возможности полезно выполнение комплекса упражнений:
- Лежа на полу, с руками расположенными параллельно спине, тянуть на себя стопу, спустя пару секунд отвести обратно;
- В положении лежа на полу подтянуть пятки к области таза, не поднимая их с пола, сгибая при этом ноги в коленях;
- Лежа на боку производить неторопливое отведение ноги вбок с последующим возвращением в исходное положение.
Диета
Зачастую люди, страдающие от ревматоидного артрита, имеют лишний вес, существенное место в питании больных занимает сахар, крахмал. Постоянное употребление данных продуктов провоцирует повышенную кислотность, при заболеваниях артритом важно, чтобы кислотность была сведена к минимуму. В ежедневном питании, страдающего ревматоидным артритом, должно содержаться много фруктов, овощей.
Питание должно быть трехразовым. Рекомендуется употребление риса, способствует выведению солевых отложений из организма. Не стоит забывать о его скрепляющих свойствах, наравне с ним стоит потреблять чернослив, курагу.
Кисломолочные продукты, твердый сыр благотворно влияют на ослабленный организм, являясь источником кальция. Супы должны присутствовать в питании, питание всухомятку наносит вред желудочно-кишечному тракту, всем суставам в организме.
Морепродукты полезны по причине содержания йода, кальция.
Артрит является серьезным заболеванием, занятия самолечением приводят к существенной потере времени, которая недопустима, поскольку приводит к инвалидности. При появлении симптомов боли, скованности движений, красноты, обязательно необходимо обратиться к врачу.
Читайте также:


