Методы трансплантации костных и хрящевых тканей
Отделение ортопедии Клиники Фридрихсхафен получило сертификат Немецкой ассоциации травматологической медицины, принимает более 25 000 пациентов и проводит более 3 тысяч операций в год.
Его глава — профессор, доктор Ойген Винтер, является признанным специалистом в области ортопедической хирургии и не только проводит операции, но и обучает других врачей. Отделение ортопедии занимается лечением травм и заболеваний позвоночника, бедренных, коленных, плечевых и локтевых суставов, стоп, рук, хронических болей, сдавливания нерва и т.д.
Основная специализация отделения ортопедии — эндопротезирование бедренных и коленных суставов, включая полную замену сустава и восстановление хрящевой ткани путем ее трансплантации.
При повреждении или заболевании сустава могут страдать не только кости, но и покрывающие их ткани. В некоторых случаях нарушение целостности хряща предшествует разрушению кости.
Повреждение хрящевой ткани
Повреждение хрящевой ткани может быть вызвано несколькими причинами, в том числе:
- травмой,
- постоянным износом из-за чрезмерного веса или тяжелых физических нагрузок,
- нарушением обмена веществ,
- неправильным расположением элементов сустава (например коленного),
- возрастными изменениями,
- воспалением
Хрящевая ткань сама почти не восстанавливается. До недавнего времени считалось, что единственным решением при сильном повреждении была замена сустава.
Однако современная медицина предлагает иной способ: трансплантацию (пересадку) хрящевой ткани, хотя здесь имеются некоторые ограничения. Подобный способ лечения рекомендуется в основном для молодых пациентов со средним и обширным повреждением хрящевой ткани и не подходит для пожилых людей с остеоартритом.
Трансплантация хрящевой ткани проводится в случае, если размер пораженного участка не более 3-х квадратных сантиметров.
Для трансплантации может использоваться несколько видов хрящевой ткани:
- образец ткани с надкостницы (соединительной пленки, покрывающей кость там, где нет суставных хрящей)
- костно-хрящевой (трансплантация части хрящевой ткани вместе с кусочками костной, образующая своего рода мозаику на кости сустава)
- образец пасты стволовых клеток суставного хряща ( часть хрящевой ткани из углубления в центре коленного сустава извлекается и измельчается в специальном растворе, после чего им заполняют место удаленного поврежденного хряща).
- Трансплантация выращенных из собственного образца клеток хрящевой ткани
Трансплантация выращенных из собственного образца клеток хрящевой ткани - последная разработка медицины.
Во время минимально инвазивной операции у пациента берут небольшой образец здоровых клеток хряща и в лаборатории выращивают из них подходящий материал для трансплантации, а из пораженной части сустава извлекают разрушившиеся области. В некоторых случаях для компенсации нагрузки взятые здоровые клетки хряща заменяют своими же больными. Сама процедура занимает от половины до целого часа.
Для того, чтобы новая хрящевая ткань достигла необходимых размеров требуется в среднем три-четыре недели.
По истечении этого срока готовые к трансплантации клетки на специальной подложке пересаживают в место повреждения хряща.
После операции по трансплантации хрящевой ткани требуется восстановительный период длительностью от 6 до 12 недель, в некоторых случаях прописывают курс физиотерапии. Занятия спортом можно возобновлять только через 12- 16 недель. В зависимости от рода занятий, человеку, перенесшему операцию по трансплантации хрящевой ткани, может понадобиться отпуск с отрывом от производства.
Клинические испытания коллагенового геля (CaReS)
Клинические испытания модернизированного объемного коллагенового геля (CaReS) при лечении фокальных хрящевых дефектов коленного сустава.
Результаты: Пациентам вводят коллагеновый гель в область пораженного хряща. Во всех случаях гелеобразный матрикс беспрепятственно соединяется с фибрином в месте дефекта, чем укрепляет межтканевое взаимодействие. В среднем время хирургического вмешательства составляет 69 минут, а длина разреза для операционного доступа - 8,2 см. Специфические осложнения после операции не зафиксированы. В послеоперационном периоде со стороны объективных/субъективных IKDC-показателей, а также со стороны функциональных показателей и успешности процесса в целом, отмечаются значительные улучшения через 3-6 месяцев и до завершения наблюдения через 2 года. Метод очень прост в применении и демонстрирует, спустя незначительное время, превосходные клинические результаты.
Для подтверждения успешности конвенциональной АСТ по сравнению с классическими старыми методами было проведено долгосрочное исследование, в котором принимали участие множество пациентов, и в которое были включены гистологические и биомеханические методы диагностики регенеративной способности ткани.
Трансплантация хряща
Конвенциональная трансплантация хряща была разработана и введена в городе Бриттберг более 15 лет назад. Она получила признание в качестве действующего метода при лечении хондральных и остеохондральных дефектов. Успеху трансплантация хряща обязана многолетнему опыту ее использования в прошлом. Методика, которую врачи проводят в 2 этапа, по сей день считается стандартом лечения хряща сустава во всем мире и проводится после подтверждения показаний к операции.
- В первом этапе проводится артроскопия, во время которой в малонагруженном локусе медиально и латерильно надколенной поверхности бедренной кости или углубления, проводится изъятие хрящевых клеток (биологические пробы).
- После культивирования хрящевых клеток в специальной суспензии, на втором этапе оперативного вмешательства, суспензия вводится в биоактивную камеру. Последняя плотно вшивается в ткань периоста (высокая герметичность), расположенным по краям хрящевого дефекта. Защитная поверхность должна быть не только гидрофобной и устойчивой к механическим факторам, но и должна обладать хондрогенным эффектом (продуцировать рост новых дифференцированных клеток периоста).
Результаты: данного 2-хэтапного метода клинически определялись, как успешные и очень успешные (более 70%). И в сравнении с другими хирургическими методами лечения хрящевых дефектов, например таким, как классическая трансплантация (ACT) с его обширными дефектами и длительным временем курации, явно видно, на чьей стороне преимущества.
Недостатки классической трансплантации хрящя
Воодушевляющие результаты конвенциональной трансплантации хрящя не обходятся без недостатков на клеточном и техническом уровне. В результате непосредственного использования периоста появляется угроза кальцификации и расщепления. Использование жидкой клеточной суспензии может привести к потере герметичности.
При потере стабильности и целостности хрящевой основы становится сложно сшить концы ткани периоста, что негативно влияет на результат операции. Получение ткани периоста возможно при массивной артротомии или при многочисленных надрезах. Обе манипуляции требуют много времени, как и процесс фиксации трансплантата.
Кроме того, из-за обширного оперативного доступа травматизация сустава усугубляется, послеоперационный период удлиняется и появляются осложнения, например: артрофиброз. Низкое качество культивированных хондроцитов или уменьшение ширины ткани периоста может привести к плохому заполнению дефекта или к отказу от проведения операции.
Матрикссвязывающее лечение хряща, при помощи CaReS технологии
Чтобы избежать вышеописанной проблемы, были созданы разнообразные биоматериалы для матрикссвязывающей трансплантации(ATC). Некоторые варианты биоматериала находятся в лаборатории на стадии испытаний или в мультицентрическом клиническом введении. К используемому биоматериалу относится коллагеновый гель и мембраны, синтетические полимеры и структуры с гиалуроновой кислотой.
Используемая нами объемная матрикс-конструкция основана на коллагеновом геле 1 типа, который получают из крысиных хвостов. Процесс культивирования и заливка аутохондроцитов происходит после извлечения их из экстрацеллюлярного матрикса первичного хряща без каких-либо других действий.
Благодаря этому, обычно сводится к нулю возможность неверной дифференциации клеток при множественной заливке. Трансплантация возможна только при гомогенизации клеточной суспензии. Матрикс CaReS ведет к дальнейшей пролиферации клеток без возможности возникновения неверной дифференциации. Оперирующий врач может задать трансплантату желаемую консистенцию и точный размер.
Оперативная техника лечение хряща
После клинических исследований и готовности рентгенологических и МРТ-снимков, проводится артроскопия для определения размера и локализации хрящевого дефекта.
Инновационное оборудование для биопсии
Здесь важно повторно проверить консистенцию и прочность основания хряща, состояние необходимой суставной поверхности, а также менисков и связок. Биопсия выполняется по предписанию: от медиального до латерального края надколенной поверхности бедренной кости.
Для данной манипуляции мы используем специальное оснащение для изъятия хрящевой ткани. С помощью современной аппаратуры для биопсии становится возможным изъятие любого количества материала. Под визуальным контролем при помощи инструментов захватывается верхний конец от медиального до латерального края надколенной поверхности бедренной кости. С помощью инструментов проводится изъятие внутренних структур хряща, которые врач-лаборант осторожно вытягивает наружу, чтобы сделать срез ткани для биопсии. Последним этапом биопсии является перемещении образца ткани в пробирку со средой. Для культивирования клеток необходимы пробы, размером от 1 до 5 см, массой от 200 до 300 мг. Биоптат заливают веществом (не содержащим серы), добавляя 120-150 мл цельной крови и отправляют для дальнейшей обработки и культивирования, которое выполняет фирма “Ars Arthro”, город Эсслинген. Хрящевой биоптат смешивается с коллагеназой, из которого путем центрифугирования получают хондроциты. После оценки жизнеспособности к хрящевым клеткам добавляется коллаген-1 типа до образования гелеобразной суспензии.
Диаметр и плотность трансплантата может меняться в зависимости от состояния дефекта. После образования желеподобной изолированной субстанции и двухнедельной подготовки в серосодержащей среде, процесс завершается рассеиванием клеток хондроцитов в коллагеновом геле, который используется непосредственно для трансплантации.
На втором этапе оперативного вмешательства, после введения антибиотиков и наложения кровоостанавливающего жома, коленный сустав, в зависимости от локализации дефекта, медиально или латерально осуществляется парапателярный доступ. Проводится эта манипуляция, когда речь идет только о повреждении хряща, в прочих случаях при помощи кюретки проводится освобождение хряща до субхондральной зоны от омертвевшей ткани. Краевая часть срезается скальпелем таким образом, чтобы здоровая ткань слегка выступала. Следующим этапом является создание субхондральной кости. Здесь мы используем, при глубоком дефекте кости, один или несколько костных цилиндров, которые извлекаются из дистального бедренного метафиза или из головки большеберцовой кости при помощи костной дрели, после чего материал помещается в специальный вакутейнер для забора материала. Все выступающие неровности заполняются губчатым веществом. Следующие оперативные действия применяются при обоих видах повреждений. Дефект измеряется в соответствии с шаблоном, после чего заранее подготовленная конструкция клеточного матрикса вырезается строго по его размеру. Края дефекта смазываются тонким слоем фибринового клеящего вещества (Tissucol, компания Baxter), после чего в центр дефекта укладывается матрикс. Благодаря своей плотной структуре коллагеновый гель затвердевает в центре, а в остальных зонах его можно моделировать. Перед послойным заполнением повреждения проводится проверка сустава на подвижность, что позволяет максимально точно определить верную позицию для установки трансплантата.
Прочная, желатинообразная консистенция материала делает трансплантат гладким и однородным (нет разделения на отдельные волокна). Подготовленный коллагеновый гель после обработки фибрином основания трансплантата и краев, аккуратно укладывается в зону повреждения. Сразу после укладки коллагенового геля создается желаемая форма, которая полностью заполняет дефект, обволакивая рядом расположенные ткани. Средняя длина разреза для создания оперативного доступа составляет 8,2 см.
Реабилитация, после лечение хряща
Для изолированного бедренного дефекта мы накладываем временную шину на 48 часов, которая обеспечивает полное обездвиживание конечности. Также рекомендуется активная вспомогательная гимнастика, эргометрия и комплексные упражнения на мышцы после 12 недель. Спортивная нагрузка возможна через год после операции.
Результаты
Субъективное состояние пациентов в общем до проведения оперативного лечение оценивается, как плохое или очень плохое. Но уже спустя 3 месяца после проведения операции не остается ни одного негативного отзыва со стороны пациентов, касающегося состояния здоровья. Большое количество пациентов через 12 недель после хирургического вмешательства, а если быть точнее - 18,2% пациентов оценивают свое состояние, как очень хорошее, 54,5% оценивают свое состояние, как хорошее, и 27,3% чувствуют себя удовлетворительно. Через 6 месяцев повышается количество пациентов, оценивающих свое состояние, как очень хорошее и хорошее - 31,8 % и 50%, а количество пациентов, чувствующих себя удовлетворительно сокращается до до 18,2%. Через 2 года после операции 38,5% пациентов чувствуют себя очень хорошо, 46,1% - хорошо и всего 15,4% - удовлетворительно.
Послеоперационные осложнения после применения данного метода в практике не наблюдались.
Классическая трансплантация до настоящего момента является самым приемлемым методом для лечения массивных хондральных и остеохондральных дефектов в коленном суставе. Конвенциональная трансплантация показывает блестящие результаты, как в процессе многочисленных исследований, так и в клинической практике. Также показательными являются и интерпретации гистологических и биомеханических результатов. Результаты наших исследований демонстрируют значительное клиническое улучшение состояния больных после операции на бедре (повреждение хряща) с использованием объемного коллагенового геля. Через 12 месяцев после операции 86,4% пациентов (ICRS функциональный показатель) не имеют никаких ограничений. В процессе наблюдения отмечается значительное улучшение общего состояния среди пациентов: через 12 месяцев 90,9%, через 24 месяца 92,3%.
Также стоит отметить, что трансплантат прост в изготовлении, а операция по имплантации считается несложной. Продолжительность операции недолгая, разрез при операции незначительный. Послеоперационные трансплантационные осложнения, которые наблюдаются только при классической трансплантация, до сих пор не наблюдались, зато сразу дают о себе знать преимущества. Метод демонстрирует хорошие клинические результаты, что является основанием для его частого использования.
Резюме
Обобщив всю информацию, можно утверждать, что жидкие хондрофиллеры - оптимальный и надежный продукт для трансплантации. Любые дефекты хрящевой ткани можно заполнить при помощи представленных филлеров. Их надежность проявляется в отсутствии необходимости ревизии и дополнительного введения филлера, так как невозможно частичное вытекание или дислокация. При проведении МРТ (магнитно-резонансной томографии) у пациентов, зафиксированных в нашей базе, визуализируется четкое заполнение дефекта гелем, что подтверждает превосходный результат лечения суставного повреждения.

Тазобедренный сустав, как наиболее сложно устроенный подвижный костный участок организма, ежедневно претерпевает большое количество нагрузок. Чтобы опорно-двигательная система функционировала исправно, костная бедренная область устлана хрящевой тканью. Она обеспечивает амортизацию тазобедренному сочленению, защищая костный участок от повреждений.
Тем не менее, тазобедренный хрящ, как и любая область тела, на которую ежедневно влияют внешние факторы, способен изнашиваться. Повреждения хрящевой ткани могут быть вызваны механически или определенными болезнями, такими как коксартроз.

В результате, поврежденные хрящи делают костную ткань тазобедренного сустава уязвимой и более восприимчивой к внешним воздействиям. При этом в упомянутой области возникают боли, деформации, а ее движения ограничиваются. Как следствие, повреждения хрящевой ткани неизбежно ведут к эндопротезированию – операции по замене тазобедренного сустава имплантатом.
Однако современная медицина шагнула далеко вперед, и сегодня пациенты, страдающие от болезней хрящей, могут выбрать инновационный метод операции — трансплантацию хрящевой ткани тазобедренного сустава. Такая технология предполагает выращивание необходимого количества хрящевой массы из небольшой части здоровой ткани.
Эффективность
Трансплантация хрящевой ткани тазобедренного сустава способна устранить болевые ощущения, присутствующие в организме пациента, полностью или практически полностью (в зависимости от стадии повреждения тканей). К тому же, такое оперативное вмешательство может значительно оттянуть сроки установки эндопротеза, вернув пациента к привычному для него образу жизни и улучшив двигательную активность организма. Эффективность метода трансплантации хрящевой ткани тазобедренного сустава научно проверена и доказана. Оперативное вмешательство позволяет добиться таких результатов:
Еще одним преимуществом трансплантации бедренного хряща является практически полная неинвазивность хирургического вмешательства, что позволяет организму быстрее регенерировать.
Кому показана операция
Важным моментом при назначении лечащим врачом операции по хрящевой трансплантации бедренной области является возраст больного. Так, хирургическое вмешательство можно проводить у больных, достигших возраста 15 лет. Крайний порог для проведения трансплантации – 55 лет.
Однако специалист может назначать процедуру и в более раннем, а также, позднем возрасте пациентов. Решающую роль при назначении играет физическое состояние организма больного.
Трансплантацию тазобедренной зоны назначают только в том случае, если:
- Дефекты хрящевой ткани составляют не менее 2,5-10 квадратных сантиметров в диаметре;
- Диагностировано ненормальное смещение физиологических осей сустава;
- Связки и мышечные ткани бедренной области не имеют повреждений.
Как происходит

Прежде, чем назначить соответствующую операцию, лечащий врач должен провести полную диагностику организма при помощи таких действенных методик, как рентгенография, магнитно-резонансная терапия и ультразвук. Определившись, что в конкретном случае операция по трансплантации хрящевой ткани необходима, проводится практически неинвазивная хирургическая процедура по изъятию здорового хрящевого участка, на который не оказывалось серьезное внешнее воздействие.
Помимо хрящевой ткани, у пациента необходимо произвести забор крови в небольших количествах. При помощи крови в дальнейшем будет обеспечена выработка сыворотки – так хрящевая ткань сможет разрастаться в привычных условиях. После забора образцов ткани пациенту показано двухдневное пребывание в больнице. При этом нагрузки на прооперированную ногу должны быть минимальными.

Новые хрящевые клетки выращиваются в лабораторных условиях, такой процесс происходит в разы быстрее, нежели в человеческом организме. Поле того, как достаточное количество хрящевой ткани будет произведено, ее замораживают и транспортируют в больницу, где будет проходить второй этап хирургического вмешательства. Зачастую, временной отрезок между забором образцов и трансплантацией составляет не более 8 недель.
Спустя 2 суток после операции, пациента выписывают из больницы. В течение 6 недель прооперированный сустав не должен подвергаться нагрузкам, чтобы обеспечить хрящевым клеткам возможность быстро разрастаться. Уже спустя 12 месяцев после проведения трансплантации, имплантированную хрящевую ткань невозможно будет отличить от природной структуры, а пациент вернется к привычному для него образу жизни.
Вы ищете опытного специалиста в области трансплантации хряща? В PRIMO MEDICO вы найдете только опытных врачей, клиники и центры в Германии, Австрии и Швейцарии. Или узнайте о процедуре и перспективах трансплантации хряща коленного, тазобедренного или голеностопного суставов.

Специалисты и клиники в Германии, Швейцарии и Австрии
Эндопротезирование, хирургия колена, плеча и позвоночника
Дормаген
Хирургия коленного сустава
Вюрцбург
Ортопедия / хирургия хрящей
Франкфурт
Плечевая и локтевая хирургия/спортивная травматология/терапия хрящевой ткани
Мюнхен
Области хирургии стопы и голеностопного сустава
Цюрих
Хирургия коленного сустава
Берлин
Хирургия стопы и голеностопного сустава
Висбаден
Хирургия стопы и голеностопного сустава
Цюрих
Информация о лечении в Германии, Швейцарии и Австрии
Что такое трансплантация хрящевых клеток?
Трансплантация хрящевых клеток представляет собой медицинскую процедуру для лечения незначительного повреждения хряща. При трансплантации хрящевой ткани эндогенные хрящевые клетки сначала размножаются с помощью питательного раствора, а затем вводятся в поврежденный суставной хрящ. Он может восстановить себя сам. Выраженные или двусторонние дефекты хряща являются критериями для исключения трансплантации хряща. Цель состоит в том, чтобы предотвратить серьезное повреждение хряща и, следовательно, максимально долго сохранять аутогенный хрящ сустава.
Когда полезна пересадка хряща?
Трансплантация хряща может быть вариантом лечения различных типов повреждения хряща. Одной из распространенных причин является преждевременное изнашивание суставов при остеоартрите коленного сустава , остеоартрите тазобедренного сустава или остеоартрите голеностопного сустава . Аналогично, трансплантация хрящевых клеток также может быть использована в случае повреждения хряща в результате травмы или преждевременного износа у профессиональных спортсменов (катание на лыжах, футбол и т. д.).
Необходимыми условиями для трансплантации хрящевых клеток являются небольшие глубокие дефекты хряща (вплоть до кости) размером 2–6 см² или большие плоские дефекты хряща до 10 см². Для хорошего результата возраст пациента должен быть от 16 до 55 лет.
Какие суставы подходят для пересадки хряща?
Трансплантация хряща используется уже около 15 лет. На медицинском жаргоне этот метод трансплантации хряща также называют AТХ = аутологичная трансплантация хондроцитов (аутологиный = из организма, хондроциты = клетки хряща). Наиболее распространена процедура на коленном суставе. Но даже при повреждении хряща тазобедренного и голеностопного сустава трансплантация может представлять собой вариант лечения.
Как проходит трансплантация хряща?
Перед трансплантацией хряща пациент беседует с ортопедом или травматологом. Здесь необходимо сообщить, помимо прочего, о своих жалобах, физических симптомах, продолжительности проблем и предыдущих операциях. Затем следует физическое обследование со специальной проверкой суставов, которая оценивает диапазон движения, стабильность и восприятие боли.
Восстановление хрящевых клеток проводится суставной артроскопией. Ортопед удаляет крошечный кусочек в незагруженной краевой области сустава. Полученные таким образом клетки можно размножать в лаборатории. Выращивание хряща занимает около 4–6 недель. Затем клетки хряща вводят в область дефекта сустава.
Трансплантация, как и удаление хряща, происходит с использованием малоинвазивной техники артроскопии . При этом в коленном суставе делают три маленьких отверстия. Одно предназначено для оптики, а другие – для микрохирургических инструментов. Для того чтобы клетки хряща точно подошли к области дефекта, их помещают в подходящий кусочек волокна или геля, который вводится в дефект. Эта операция занимает около 39–60 минут.
Шансы на успех при трансплантации хряща
Во время длительного восстановления хряща важна частичная нагрузка на сустав в течение 6 недель. Поддержание подвижности и диапазона движений должно быть гарантировано пассивными движениями колена, бедра или лодыжки. Здесь полезна физиотерапия в контексте ортопедической реабилитация и механические аппараты для разработки движений.
По истечении этого времени можно начать щадящие занятия спортом (плавание). Бег разрешается с 6-го месяца. Виды спорта с нагрузкой на колени, такие как катание на лыжах или игра в футбол, следует возобновить примерно через год. Около 80 % из пациентов не испытывают боли в коленном суставе даже через 10 лет после трансплантации хряща и занимаются различными видами спорта.
Трансплантация хряща – это простая и быстрая операция с очень хорошими шансами на успех. Поскольку дефектный хрящ заменяется эндогенными клетками, данный вид трансплантации также связан с отсутствием реакции отторжения организма.
Какие врачи и клиники являются специалистами по трансплантации хряща в Германии, Швейцарии и Австрии?
Естественно, что кому нужна пересадка хряща, желает получить лучшую медицинскую помощь. Вот почему пациент спрашивает себя, где он может найти лучшую клинику или специалиста? Трансплантация хряща коленного, тазобедренного или голеностопного сустава является проверенным методом восстановления хряща в ортопедии. Здесь стоит учитывать следующее правило: чем больше пересадок хрящевых клеток выполнил врач, тем больше опыта по своей специальности он имеет.
Таким образом, специалистами по трансплантации хряща являются ортопеды, специализирующиеся на лечении повреждений хряща. Благодаря своим знаниям и многолетнему опыту хирурги-ортопеды, специализирующиеся на хирургии хрящей , являются подходящими кандидатами для проведения трансплантации хряща. Многие ортопеды сегодня специализируются на лечении определенных суставов. Здесь вы найдете специалистов по лечению коленного сустава и специалиста по лечению голеностопного сустава в Германии, Австрии и Швейцарии.
Источники :
Винкер, Карл-Генрих (2011): Специалист по ортопедии, травматологии. Мюнхен: Urban & Fischer. (Winker, Karl-Heinrich (2011): Facharzt Orthopädie Unfallchirurgie. Munich: Urban & Fischer)

Хрящ выполняет важные функции в сложной структуре суставов человека. С одной стороны, он обеспечивает нормальную подвижность костей в суставе, а с другой стороны, он способен принимать на себя и амортизировать нагрузку и удары в семикратном размере от веса человека. Благодаря этим свойствам кости защищаются от разрушения. Для оптимальной работы суставный хрящ должен впитывать в сустав жидкость и отдавать ее при нагрузке. Кроме того, такой забор и отдача тканевой жидкости способствует снабжению хрящевой ткани питательными веществами, т.к. в ней не содержатся кровеносные сосуды, обычно отвечающие за такое снабжение. Отсутствующее снабжение кровью суставного хряща приводит также к тому, что при повреждении он может восстанавливаться только частично. Образующаяся при этом ткань не обладает качеством первоначальной и не может полностью отвечать нагрузкам. Существуют различные типы хрящей. Белый, стекловидно-прозрачный гиалиновый суставный хрящ покрывает поверхности концов костей подвижных суставов, образует реберные хрящи, а также хрящ трахеи. Кроме гиалинового хряща существуют еще эластический хрящ (например, в ушной раковине) и волокнистый хрящ (например, в межпозвоночных дисках). Хрящ большей частью состоит из сетеобразной ткани, состоящей из нескольких хрящевых клеток (хондроцитов), расположенных в образованной ими характерной матриксе (межклеточном веществе). Составные компоненты данного межклеточного вещества - коллаген II типа и протеогликаны - служат особым доказательством для существования гиалинового хряща и важны для выполнения его функций.
Повреждения суставной хрящевой ткани
Миллионы людей по всему миру страдают дефектами суставной хрящевой ткани. Только в Германии ежегодно появляется тысячи пациентов с повреждениями хрящевой ткани коленных суставов. Подобные повреждения могут появляться в результате возрастного изнашивания или, например, после спортивных травм. При отсутствии лечения глубокоидущие хрящевые дефекты приводят к значительному снижению качества жизни, а , в худшем случае, могут сопровождаться постоянными болями и утратой функций. В конечном счете, возникает клиническая картина артроза (хронического болезненного заболевания суставов с постоянной деформацией суставов).
Суставный хрящ [с подлежащей костной поверхностью] состоит из шести зон:
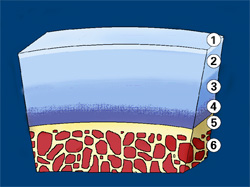
1. Поверхностная хрящевая зона
2. Средняя хрящевая зона
3. Глубокая хрящевая зона
4. Кальцифицированная хрящевая зона
5. Субхондральная костная поверхность
6. (Кальцифицированная) кость
Дефект в высших хрящевых зонах не обязательно должен лечиться оперативным путем. При незначительных повреждениях может применяться ряд методов для регенерации суставного хряща. Сюда причисляются, кроме всего прочего, такие методы как промывание сустава (лаваж), сверление лежащей под хрящем кости (микрофрактурирование) и удаление поврежденного хряща (абразия). Эти методы хотя и помогают смягчить симптомы, но не могут восстановить гиалиновый суставный хрящ. При дефектах величиной до около 3 см² возможно лечение с помощью пересадки собственных хрящевых / костных цилиндров из не подвергавшихся нагрузке, здоровых участков суставного хряща в пораженные области (мозаичная пластика или остеохондральная аутотрансплантация, сокр. OХАТ.
В особенности при больших хрящевых поражениях, площадью более чем 3 см², со степенью III и IV по классификации Аутербриджа (градация поражения хряща), целесообразно применение трансплантации собственных хрящевых клеток.
Аутологичная (взятая у пациента) трансплантация хондроцитов - АТХ - зарекомендовала себя при глубоких поражениях суставной хрящевой ткани как многообещающий метод, приводящий к заполнению дефектов хряща гиалиноподобным хрящем.
Здоровые собственные хрящевые клетки берутся в ходе артроскопии (исследования коленного сустава) и культивируются в лаборатории. По прошествии нескольких недель пациент получает в свое распоряжение содержащую хрящевые клетки суспензию (жидкость), которая при трансплантации вводится в область дефекта, закрывается лоскутом надкостницы, заранее взятым с большеберцовой кости.
3-мерные трансплантаты хрящевых клеток
Аутологичный трехмерный трансплантат хондроцитов вместе с биологическим "клеющим веществом" в ресорбирующийся (рассасывающийся) материал. При разработке культивируемого клеточного трансплантата применялся многолетний опыт по получением значительных преимуществ продукта и применения.
В отличие от метода АТХ при применении культивируемого 3-мерного трансплантата хрящевых клеток забор лоскута надкостницы для покрытия дефекта не проводится. Это позволяет избежать возникновения боли в месте забора и значительно упрощает оперативное вмешательство для хирурга, благодаря значительно короткому времени операции.
С помощью культивируемого собственного 3-мерного хрящевого трансплантата возможно формирование близко напоминающей гиалиновый хрящ хрящевой ткани, способной почти полностью взять на себя функции суставного хряща. Пораженный сустав таким образом вновь становится полностью работоспособным.
Процесс лечения с помощью аутологичного 3-мерного трансплантата хрящевых клеток
1. В ходе артроскопии (исследования коленного сустава) ставится диагноз для 3-мерной пересадки хрящевых клеток на основании существующего дефекта.
2. Для выращивания аутологичного 3-мерного трансплантата хрящевых клеток у Вас возьмут около 250 мг хрящевой ткани из менее пораженной зоны хряща коленного сустава, которая затем с помощью культивирования клеток будет выращиваться в лаборатории. (Вид пораженного суставного хряща через артроскоп.)
3. В качестве питательной среды для вновь выращиваемых хрящевых клеток, кроме всего прочего, используется собственная сыворотка крови пациента. По этой причине необходима сдача собственной крови. Как правило, сдача крови проходит в рамках биопсии. Для оптимального культивирования клеток необходимо, чтобы за 12 часов до сдачи крови принималась только легкая, очень маложирная пища, например, хлеб, мармелад, мед, йогурт, сок, без масла.
4. Хрящевые клетки и сыворотка крови доставляются надежной транспортной службой в лабораторию по выращиванию клеток.
5. В подобных специально оснащенных лабораториях по выращиванию клеток, работающих по строжайшим принципам соблюдения чистоты, хрящевые клетки отделяются от хрящевой ткани, размножаются с применением сыворотки крови пациента и, в зависимости от размера дефекта, в течение примерно 21 дня помещаются в окончательную трехмерную структуру.
6. Своевременно к трансплантации 3-мерный трансплантат хрящевых клеток доставляется курьерской почтой к Вашему лечащему врачу.
7. В ходе оперативного вмешательства имеющийся хрящевой дефект сначала освобождается от поврежденной хрящевой ткани, а края дефекта сглаживаются.
8. Метод выращивания обеспечивает определенное количество хрящевых клеток для доставленного 3-мерного трансплантата (около 24 млн. клеток на см³) в равномерной пропорции. А это, в свою очередь, гарантирует равномерное распределение вновь культивированных хрящевых клеток в дефекте.
9. Полученный трансплантат можно легко разрезать на нужный размер. С помощью четырех соединительных швов, по одному на каждом углу, трансплантат точно помещается в место дефекта. При этом, четыре соединительных шва надежно закрепляются в кости. Таким образом, хрящевые клетки заживляются в дефект. Несущий материал рассасывается в течение полугода.
10. Процедуры по реабилитации, индивидуально назначенные для Вашего пораженного хряща, обеспечивают заживление, созревание и закрепление вновь образованного суставного хряща в течение полугода-года.
Читайте также:


