Лучезапястный сустав вывих на рентгене
В статье рассмотрим, как проводится рентген лучезапястного сустава. Зачем нужно данное исследование?
Данный сустав выполняет очень важную роль в процессе движения рук, являясь одним из наиболее гибких сочленений в человеческом теле. Этот район представляет собой опорный связочный аппарат, который соединяет кости кисти с предплечьем и отвечает за движение, а кроме того, за моторику, вращение, разгибание и сгибание рук. Лучезапястный сустав составляет большое количество мелких костей, что его делает весьма эластичным, но подвергающимся при этом очень частым травмам и всевозможным заболеваниям. Любое нарушение в сочетании с повреждением данного участка верхних конечностей может негативно сказываться на общем состоянии пациента, ограничивая его активность.

Особенности рентгенографии
Рентген лучезапястного сустава служит на сегодняшний день наиболее информативным и наглядным диагностическим исследованием, помогающим выявлять различного рода повреждения, патологию развития, травму, воспалительный процесс, общее состояние хрящей и костей, мягких тканей нижнего района предплечья и запястья. Самыми распространенными болезнями рассматриваемой области верхней конечности служат артрит наряду с артрозом, тендинитом, некрозом, туннельным синдромом, травмами, остеохондропатией.
Подготовка к проведению
Когда пациент получает направление в рентгенкабинет, он может отправиться туда сразу же, так как какой-либо специальной подготовки к такому исследованию суставов не потребуется. Эффективность рентгена лучезапястного сустава зависит напрямую от правильности избранного угла лучевых проекций. На снимке должны обязательно быть видны косточки нижней части пострадавшей конечности пациента, то есть лучезапястный сустав с районами пальцевых элементов.
Стандартная проекция
Стандартной проекцией вообще является прямая, но при подобном исследовании зачастую невозможно рассмотреть мельчайшие повреждения. Руку пациента укладывают вниз ладонью, а локтевой сустав должен быть согнут. Очень важно добиваться плотного прилегания к имеющейся поверхности, а вместе с тем требуется и неподвижное положение ладони при выполнении рентгена. При косых проекциях направляемых лучей положение поврежденной кисти по отношению к поверхности обычно составляет сорок пять градусов. Чтобы этот уклон зафиксировать, под ладонь подкладывается специальная подушечка. Далее поговорим о процедуре проведения рентгена.

Проведение рентгена лучезапястного сустава в двух проекциях
Рентгенографию такого участка как лучезапястный сустав проводят, как правило, в двух проекциях. Непосредственно на самом снимке должна одновременно быть видна нижняя треть костей предплечья, элементы запястья, район лучезапястного сустава. Помимо этого изображение должно демонстрировать состояние отделов пястных костей, так как очень часто повреждение рассматриваемого участка путают с травмами запястья.
Рентген левого лучезапястного сустава обычно занимает около пяти минут, а дозировка излучения при этом очень мала, в связи с чем пациенту нечего опасаться. После завершения обследования больной получает сделанный снимок с описанием и направляется на прохождение консультации и дальнейшую терапию у соответствующего специалиста.
В рамках прохождения процедуры пациента могут уложить или посадить в зависимости от степени тяжести его состояния. Основным неудобством рентгенографии может стать невысокая температура помещения (обычно в таких кабинетах очень холодно). Трудность составляет и необходимость в осуществлении недолгой фиксации пострадавшего сустава. Ту часть тела пациента, которую нет необходимости исследовать лучами, закрывают фартуком из материала, содержащего свинец. Это дает возможность понизить лучевую нагрузку на человеческий организм до минимума.
Пациентов обычно просят задержать дыхание (что делается на доли минуты), это потребуется для получения наиболее точного изображения. Объект должен быть совершенно неподвижным. Когда доктору требуется получение снимка с двух проекций, специалист располагает поврежденный сустав больного под разными углами к столу и по отношению к направляемым лучам рентгена.
Анатомия лучезапястного сустава
Он выступает одним из составляющих кистевого элемента, который принимает непосредственное участие в двигательной активности кисти. Стоит заметить, что кистевой сустав выступает вовсе не анатомическим понятием, это, скорее, функциональная категория. Клиницистами этот участок тела называется самым сложно устроенным отделом верхних конечностей человека. Этим элементом обеспечивается подвижность рук во всех требуемых направлениях. Любые отклонения от нормы выявляет рентген.
Анатомия лучезапястного сустава состоит из ряда отдельных структур:
- Лучезапястный элемент, располагающийся между предплечьем и первым рядом запястных косточек.
- Среднезапястная структура, находящаяся между костями первого и второго ряда запястья.
- Межзапястный элемент, который лежит между отдельными запястными структурами.
- Запястная структура, расположенная между косточками второго ряда запястья и проксимальной головкой пястных костей.
Рентген перелома
Стоит сказать, что рентген при переломе лучезапястного сустава является весьма необходимым и важным методом диагностики. Такое исследование всегда поможет выявить разные виды травм, а также всевозможные посторонние тела, способные находиться в ткани вокруг перелома. Такая мера диагностирования позволяет определять, потребуется ли хирургическое вмешательство в отношении того или иного пациента. Однако рентген не может выявлять состояние пораженной ткани вокруг перелома, включая связки и мышцы.
При беременности
В том случае, если женщина беременна, эта методика не подходит для нее из-за воздействия радиации (хоть и малого). Врачи в таких случаях могут посоветовать рентген при переломе только в наиболее опасных случаях.
После получения травмы перед проведением процедуры пациентов попросят снимать любые украшения с металлическими вещами. Больной может не только сидеть или лежать, но и стоять в рамках выполнения данной диагностической методики. Как правило, положение тела напрямую зависит от характера полученной травмы.
Есть перелом или нет?
Выясним, какова норма рентгена лучезапястного сустава.
Как сообщают работники рентгеновских кабинетов, в норме негативное изображение, которое получается на рентгенограмме, выглядит следующим образом: более плотной ткани должен соответствовать более светлый участок изображения. Таким образом, когда отсутствуют какие-либо потемнения – это свидетельствует о том, что перелома в костях нет.
Преимущества рентгена перед остальными методиками
Функцией лучезапястного сустава выступает его предназначение в качестве связующего звена костей рук. Данный элемент отвечает за моторику кисти, поэтому его любое повреждение оказывается всегда очень сложной задачей, требующей незамедлительной помощи от медицинского персонала.
Насколько информативны рентген-снимки лучезапястного сустава?
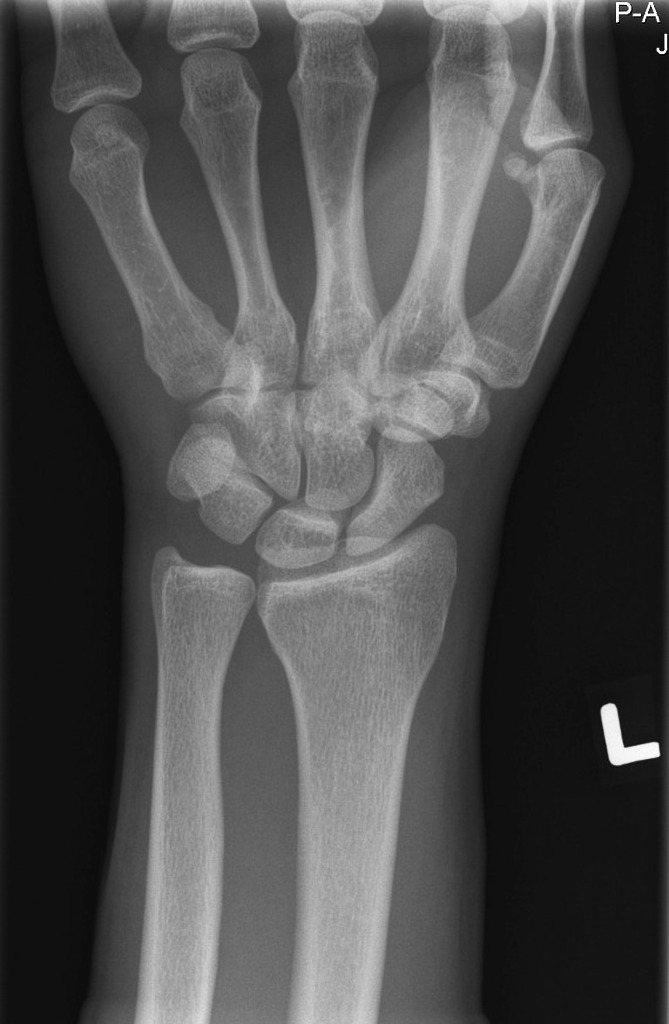
Основным предназначением рентгенографии, являющейся отдельным направлением диагностики, выступает подтверждение присутствия закрытого или открытого перелома, костной трещины, подвывиха и вывиха суставов, травмы связочного аппарата и тому подобное. Помимо вышеперечисленных функций у рентгена имеется несколько следующих преимуществ:
- Возможность определения места расположения костных обломков.
- Констатация благоприятного исхода переломов по завершении хирургического или консервативного лечения.
- Проведение диагностирования артрита, инфекционной и метаболической болезни костной ткани.
- Выявление костных и суставных нарушений на наиболее ранних стадиях.
- Возможность подтверждения профессиональной деформации и отклонения в развитии суставного либо костного аппарата из-за неправильного питания пациента.
Таким образом, рентген на сегодняшний день выступает доступным способом исследования костного каркаса человеческого организма в любом возрасте.
Фото рентгена лучезапястного сустава представлено в статье.
Показания к проведению рентгена
В том случае, если на лучезапястный сустав действовать механическим образом, с приложением давления и силы, то это может становиться причиной следующих нарушений в опорном и связочном аппарате:
- Получение серьезного вывиха.
- Появление раздробления.
- Наличие смещения.
- Получение сильного ушиба.
Без проведения необходимого исследования медикам бывает порой очень сложно определить характер патологии и прописать экстренную терапию. Но стоит также отметить, что кроме механической травмы причиной суставного заболевания могут быть:
- Фактор физиологического старения организма.
- Влияние несбалансированного рациона питания.
- Развитие гиподинамии.
- Неправильная физическая активность.
- Занятие тяжелой работой с чрезмерной мышечной нагрузкой и так далее.
Показания к выполнению рентгена для исследования лучезапястного сустава разделяют на две группы:
- При острой боли, определяемой пальпацией и наличием отеков, гематом и прочего.
- На фоне диагностики вследствие подтверждения подозрений, имеющих схожие с суставными патологиями симптомы.
Ни в коем случае нельзя проводить рентген лучезапястного сустава следующим категориям пациентов:
- Беременным, так как полученное излучение способно легко провоцировать патологии развития вынашиваемого плода.
- Женщинам при лактации, так как лучевое действие может приводить к резким гормональным скачкам и прекращению выработки материнского молока.
- Наличие крайне тяжелого состояния у больного, которое исключает проведение рентгена.
В случае наличия этих противопоказаний доктор принимает решение использовать смежное направление диагностирования, например, компьютерную томографию или МРТ.
Что означает рентген по закрытию ростковых зон лучезапястного сустава?
В рентгеновском изображении состояние ростковых зон костей характеризуют три показателя: высота ростковой зоны, характер ее контуров, а также ширина и однородность зон препаратного обызвествления. Высота ростковых зон — величина непостоянная, прогрессивно уменьшающаяся с возрастом. Возрастные нормативные показатели ее не установлены. Основным показателем нормы этого компонента ростковой зоны является равномерность высоты на всем протяжении.
Рентгенография или МРТ при травмах лучезапястного сустава?
Рентгенография считается очень быстрым, а вместе с тем доступным и достаточно точным методом диагностики. Такой способ дает возможность увидеть всю костную структуру, проанализировав ее состояние, обнаружив патологию и травму, смещение или нарушение.
Но в случаях, когда требуется оценивать состояние мягкой ткани, связок и мышц, врачи могут назначить и МРТ лучезапястного сустава. Такую процедуру стоит проводить на фоне подозрений на некоторые заболевания вроде туннельного синдрома, онкологических отклонений, аномалий развития кистей и так далее.
Как правило, доктор самостоятельно решает вопрос по поводу необходимости в той или иной методике диагностического исследования пациента с учетом характера заболевания, нарушения, особенностей организма больного, его возраста, состояния и других индивидуальных характеристик.
Мы рассмотрели, что собой представляет рентген лучезапястного сустава.
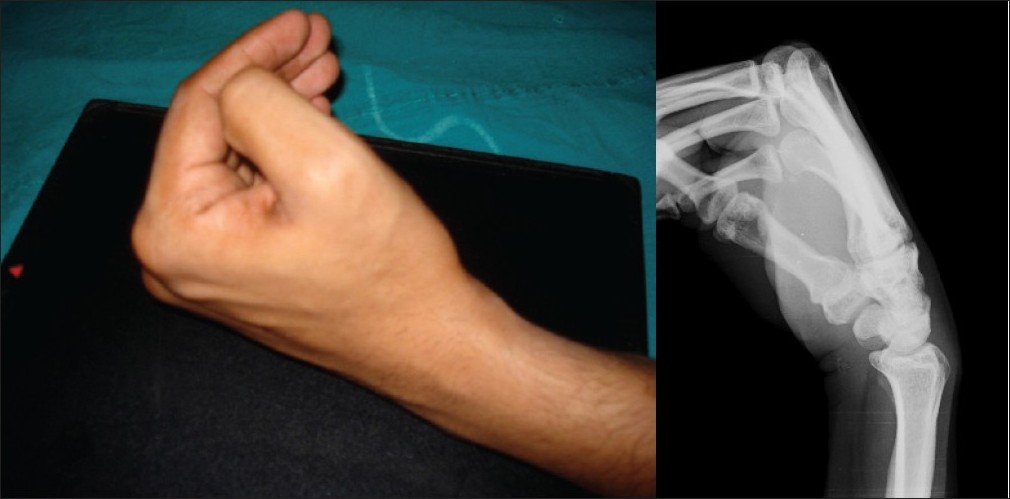
Вывих кисти – это травматическое повреждение лучезапястного сустава, сопряженное со смещением одной или нескольких костей. Не всегда удается распознать вывих кисти сразу, т.к. иногда его ошибочно можно принять за простой ушиб, что в последствие значительно усложняет лечение. Именно поэтому крайне важно знать, какие именно симптомы у вывиха. В нашей статье мы подробно рассмотрим наиболее распространенные варианты данной травмы.
Вывих в лучезапястном суставе
Могут наблюдаться тыльные, ладонные, боковые и расходящиеся вывихи, причем одни кости смещены дорсально, а другие – волярно. Первые два вида наблюдаются относительно часто, а остальные – исключительно редко. Часто вывих сопровождается переломом передней или задней части суставной поверхности лучевой кости и шиловидного отростка. Наблюдаются также открытые вывихи лучезапястного сустава.
Для возникновения вывиха необходима большая сила, вызывающая гиперэкстензию или гиперфлексию сустава.
Клинические признаки: деформация, которая при дорсальном вывихе до известной степени напоминает перелом Коллеса, пружинящее блокирование сустава, большая гематома и боль. Линия, связывающая оба апофиз а, не изменена. Часто налицо данные пареза или паралича срединного и локтевого нервов.
Для подтверждения диагноза необходимо произвести рентгенограмму в двух проекциях.
Лечение вывиха лучезапястного сустава в свежих случаях – бескровное вправление под местным обезболиванием или наркозом. Техника вправления по Усольцевой следующая. Один из ассистентов вытягивает кисть, причем одной рукой держит большой палец, а другой – средние три пальца. Второй ассистент производит противовытяжение над локтем. Оператор надавливает большими пальцами на выступающие в тыльную сторону кости в волярном и дистальном направлениях, а остальными пальцами производит противодавление на дистальный конец костей предплечья в дорсальном и проксимальном направлениях. После вправления руку иммобилизуют в функциональном положении в течение 3 недель при неосложненных вывихах или на 6-8 недель при наличии переломов.
При застарелых вывихах через 10-15 дней после травмы приходится прибегать к оперативной репозиции. При свежих вывихах после бескровного вправления наступает восстановление функции, а при застарелых часто остается ограничение подвижности и болезненность.
Дорсальный вывих запястных костей по отношению к полулунной кости
Механизм этого повреждения – толчок со стороны ладони при дорсо-флексионном положении кисти.
Клинические признаки выражаются в припухлости, боли и деформации кисти немного ниже, чем при переломе дистального конца лучевой кости. Движения кисти ограничены. Иногда наблюдаются симптомы сдавления срединного и локтевого нервов.
На боковой рентгенограмме видно характерное смещение. Головчатая кость расположена за полулунной костью, направление ее оси проходит дорсальное лучевой кости. Полулунная кость остается на месте, но может быть наклоненной в пределах 30-40°, т. е. на столько, на сколько дает возможность неповрежденная дорсальная лучеполулунная связка.
На прямой рентгенограмме видно, что между головчатой костью и полулунной костью нет сочленения. Головчатая кость смещена в лучевом и проксимальном направлениях. Между полулунной и ладьевидной костями часто наблюдается широкий промежуток – результат лучевого смещения ладьевидной кости. К вывиху часто прибавляются переломы апофиза.
Застарелые вывихи сопровождаются функциональными нарушениями вследствие расстройства равновесия мышечных сил, остеопороза костей и затвердения тканей сустава. Но наблюдаются отдельные случаи, когда функция сравнительно хорошо сохраняется, несмотря на анатомические изменения.
При свежих перилунарных вывихах производят бескровное вправление под местным или общим наркозом. Руку вытягивают в продолжение нескольких минут. Оператор большим пальцем надавливает выступающие в волярном и локтевом направлениях запястные кости и в то же время остальными пальцами оказывает противонажим на головку локтевой кости спереди кзади и в лучевом направлении. В случае необходимости вправление производят при участии больших пальцев обеих рук оператора. После успешной репозиции руку иммобилизуют в течение 2-3 недель в функциональном положении.
Результаты бескровного лечения хорошие. Боли сразу же после вправления уменьшаются, а функция кисти постепенно восстанавливается.
При неудачной бескровной репозиции и при застарелых вывихах (свыше 15 дней после травмы) показано оперативное лечение. Доступ к месту вывиха проходит между сухожилием длинного разгибателя большого пальца и собственным разгибателем указательного пальца. При очень застарелых вывихах вправление трудное. Необходимо удалить рубцы и спайки, мешающие репозиции, и преодолеть сокращение мышц. Для этой цели необходимо освободить вывихнутые кости с волярной стороны на протяжении 1-1,5 см. Только после этого производят дистракцию и вычищают ложе около полулунной кости. Репозицию осуществляют нажимом и противонажимом, как при бескровном вправлении. Использование подъемника и других инструментов, действующих как рычаги, не рекомендуется, так как хрящи костей легко повреждаются. При внимательном вправлении результаты хорошие, так как кровоснабжение костей не нарушается.
Дорсальный вывих запястных костей вместе с дистальным отломком сломанной ладьевидной кости
Механизм травмы такой же, как и при дорсальном перилунарном вывихе, но связки проксимальной половины ладьевидной кости с полулунной костью и лучевой костью оказываются настолько крепкие, что ладьевидная кость ломается. Проксимальный отломок вместе с полулунной костью остается на месте, а дистальная половина вместе с остальными костями кисти смещается в дорсальном и лучевом направлениях.
Клиническая картина не отличается от таковой при дорсальном перилунарном вывихе. На прямой рентгенограмме видно, что проксимальный отломок ладьевидной кости находится на своем месте, а дистальный смещен значительно.
При свежих случаях (до 15 дней после травмы) производят бескровное вправление. Применяют те же способы, что и при перилунарном вывихе. Руку иммобилизуют в функциональном положении в течение нескольких месяцев, пока наступит сращение перелома ладьевидной кости. Образование костной мозоли обычно значительно медленнее (3-5 месяцев) по сравнению с переломами ладьевидной кости без смещения. При застарелых случаях показана кровавая репозиция с продолжительной иммобилизацией. Через 2-3 месяца после травмы или при подозрении на асептический некроз одновременно с вправлением вывиха производят удаление проксимального отломка ладьевидной кости. Таким образом сокращают срок иммобилизации. При очень застарелых случаях с тяжелыми артрозными изменениями иногда требуется артродезирование кисти или удаление одного ряда запястных костей.
Прогноз по сравнению с неосложненным перилунарным вывихом хуже, так как перелом ладьевидной кости требует продолжительной иммобилизации.
Передний вывих полулунной кости
Вывих полулунной кости характеризуется следующими клиническими признаками:
1) припухлостью, болью и уплотнением при пальпации выше волярной складки кисти (переднезадний размер этой части руки выглядит увеличенным);
2) ограничением движений кисти и пальцев (вследствие удлинения пути мышц сгибателей пальцы находятся в полусогнутом положении);
3) очень часто прибавляются признаки сдавления или травмирования срединного, а иногда и локтевого нерва.
Для подтверждения диагноза необходимы рентгенограммы в двух проекциях. Особенно характерна боковая рентгенограмма. На ней видна вывихнутая вперед кость и степень ее поворота около переднего отростка (90-270°). Считается, что при повороте свыше 180° волярная лучесемилунарная связка разрывается. В этих случаях прогноз плохой, так как разрыв обеих лучесемилунарных связок означает полное нарушение кровоснабжения кости и дальнейшее развитие асептического некроза. На прямой рентгенограмме полулунная кость выглядит в виде треугольника вместо четырехугольника.
При запущенных случаях наступают разрежение костей, тугоподвижность руки, болезненность, нарушение чувствительности и трофики, атрофия мышц.
При свежих вывихах производят бескровное вправление. Требуется наркоз. Техника вправления следующая. В течение 10 минут один из ассистентов вытягивает пальцы по оси, а другой ассистент производит противовытяжение над локтем. Для этой цели могут быть использованы специальные приспособления для вытяжения к ортопедическому столу. Не прекращая вытяжения, производят дорсофлексию кисти. Оператор надавливает без особого насилия большими пальцами на выступающую полулунную кость, а остальными пальцами оказывает противонажим с дорсальной стороны кисти. В этот момент ассистент сгибает руку под углом в 45°. Вправление иногда происходит с легким щелканьем. Необходимо производить рентгенограмму для подтверждения вправления вывиха. Руку иммобилизируют на 1 неделю в легкой волярной флексии кисти, а после этого на 2 недели в нейтральном положении или легкой дорсофлексии. Используют две гипсовые лонгеты (волярную и дорсальную), хорошо моделированные и с небольшой подкладкой. Сверху их фиксируют обыкновенным бинтом.
При трудной репозиции прибегают к прямому вытяжению через головки запястных костей и противовытяжению через отросток локтевой кости. Для этой цели пользуются специальным аппаратом для вытяжения. После вправления аппарат удаляется. При значительном повороте кости (до 180° и больше) трудно, а иногда и невозможно бескровное вправление.
Результаты бескровного лечения в большинстве случаев хорошие. Нетрудоспособность больного часто продолжается несколько месяцев вследствие повреждений нервов.
К оперативной репозиции прибегают при неуспешном бескровном лечении и при застарелых случаях (свыше 12-15 дней после травмы). Доступ к пораженному участку бывает дорсо-радиальным или дорсоульнарным. Ложе кости вычищают. Производят оттягивание в течение нескольких минут; как только место окажется достаточным, маленьким подъемником осторожно приподнимают задний отросток полулунной кости, пока она войдет на свое место. Если же место недостаточно широкое, производят временное пересечение локтевой связки кисти. Таким образом создают более широкое оперативное поле и облегчают вправление. Но после репозиции вследствие склерозирования передней связки иногда кость может вновь частично вывихнуться. Чтобы избежать этого, ее фиксируют спицей Киршнера через трёхгранную кость . В таком случае в послеоперационном периоде руку можно иммобилизовать в функциональном положении.
Нередко после открытой репозиции наблюдаются артрозные изменения и тугоподвижность сустава между полулунной костью и головчатой костью. Причинами нарушения кровоснабжения кости являются травма передней связки во время операции, ранение хряща и пр.
В случаях с поворотом кости свыше 180° или данных асептического некроза, тяжелой зудековской атрофии и пр., а также при травме с большой давностью (свыше 3-4 месяцев) показано удаление кости. Делают небольшой разрез медиальнее мышцы радиальных сгибателей Карпи. Срединный нерв и разгибатели пальцев отводят в локтевом направлении. Рассекают суставную капсулу и попадают прямо на вывихнутую кость. После операции накладывают дорсальную гипсовую шину на несколько дней. Результаты после удаления кости удовлетворительные, хотя и остаются определенные нарушения в функции руки.
После бескровного лечения или оперативной репозиции необходимо проводить продолжительное функциональное лечение.
Вывихи в запястно-пястных суставах II-V пальцев
Для того чтобы мог возникнуть вывих оснований II-V пястных костей, должен наступить разрыв особенно крепких запястно-пястных связок. Вот почему эти вывихи всегда являются результатом тяжелой травмы. В большинстве случаев наблюдаются сопутствующие переломы и другие поражения в области кисти или в более верхней части конечности.
Механизмы этого вывиха следующие:
а) сильный толчок в средней или нижней части ладони при дорсо-флексионном положении кисти (например, во время автомобильной катастрофы, когда рука шофера находится на руле машины);
б) удар в области головок пястных костей при падении на согнутую кисть.
Для запястно-пястного вывиха характерна типичная деформация руки и расстройство взаимодействия мышечных сил. При свежих вывихах деформация большей частью замаскирована значительным отеком и гематомой. Рентгенологическое исследование способствует выяснению диагноза.
Так как пястные кости расположены дугообразно, боковые рентгенограммы необходимо производить при отдельном центрировании каждой из них (рентгенограмма III кости при боковой проекции, II кости при слегка выраженной супинации и IV и V пястных костей при небольшой пронации). На прямой рентгенограмме видно накладывание теней оснований вывихнутых пястных костей на запястные кости. Соответствующие пястно-фалангеальные суставы смещаются проксимально по отношению к соседним суставам.
Застарелые вывихи характеризуются деформацией тыльной поверхности руки. Головки пораженных пястных костей выступают со стороны ладони. Вывих II пястной кости, кроме этого, ведет к сужению первого межпальцевого промежутка.
Расстройство равновесия мышц выражается в следующем:
1) межкостные мышцы прекращают свое действие как мышцы-сгибатели основной фаланги и действуют как постоянные разгибатели;
2) путь мышц-сгибателей и мышц-разгибателей удлиняется.
Из-за этих изменений пальцы принимают характерное положение с гиперэкстензией основной фаланги и флексией двух дистальных фаланг. Вследствие развития склероза боковых связок активные, а впоследствии и пассивные движения в соответствующих пястно-фаланговых суставах ограничиваются. Захват в кулак становится невозможным.
В свежих случаях (до 10-12 дней после травмы) производят бескровное вправление. Необходим общий наркоз. В продолжение нескольких минут один из ассистентов вытягивает пальцы, а другой производит противовытяжение над локтем. После этого двумя большими пальцами врач нажимает на выпуклость с тыльной стороны в волярном и дистальном направлении, а остальными пальцами – в противоположном направлении со стороны ладони. После контрольной рентгенограммы руку иммобилизуют при 50° дорсо-флексионного положения кисти. С тыльной стороны гипс продолжается от локтя до головок пястных костей, а с ладонной стороны – до нижней ладонной складки. При накладывании гипса необходимо особенно внимательно моделировать свод ладони. При значительном отеке и недостаточной дорсальной флексии в гипсе может наступить повторный вывих. Поэтому необходимо в конце недели производить контрольную рентгенограмму. После вправления для предотвращения повторного смещения делают остеосинтез к соседним здоровым пястным костям или к нижнему ряду костей запястья спицами Киршнера. Концы спиц оставляют в подкожной клетчатке. В таких случаях иммобилизацию гипсовой повязкой производят в функциональном положении кисти. При бескровном вправлении длительность иммобилизации составляет от 4 до 6 недель. Результаты этого лечения хорошие.
При застарелых вывихах показано оперативное лечение. Техника операции следующая. При вывихе II и III костей разрезают кожу с тыльной стороны между m. extensor pollicis longus и m. extensor indicis proprius, а при вывихе IV и V пястных костей – между m. extensor digitorum communis и m. extensor digiti V proprius. Если же имеется вывих 4 костей, приходится делать два разреза. При застарелых вывихах, когда мышцы-разгибатели сокращены и мешают вправлению, производят временное отделение их сухожилий от мест прикреплений. Острым рассечением освобождают основания вывихнутых костей. Ложе очищают от заполняющей его рубцовой ткани. Вытягиванием по оси и нажимом на основании кости вправляются на свои места. Особое внимание следует обращать на точное восстановление поперечного свода ладони.
При застарелых вывихах производят артродез средних трех пястных костей к дистальному запястному ряду, без каких-либо последствий для функции руки. Для того чтобы избежать нового вывиха после вправления, производят остеосинтез спицами Киршнера к соседним пястным костям и к дистальному ряду запястных костей. После операции руку иммобилизуют в гипсовой шине в функциональном положении кисти в течение 45 дней. Результаты кровавой репозиции хорошие. Функция руки постепенно восстанавливается. В некоторых случаях наблюдается ригидность пястно-фаланговых суставов вследствие склероза межкостных мышц и боковых суставных связок.
Вывих в запястно-пястном суставе большого пальца
Механизм вывиха седловидного сустава тот же, как и запястно-пястного вывиха 4 остальных пальцев.
Клинические признаки при дорсальном вывихе I пястной кости напоминают переломо-вывих Беннета. Для выяснения диагноза необходимы рентгенограммы сустава в трех проекциях – прямой, боковой и косой.
При застарелых, нелеченных вывихах хватательная способность руки сильно нарушена, так как седловидный сустав имеет исключительное значение для функции руки.
При свежих вывихах показано бескровное вправление. Для этого необходим местный или общин наркоз. Пальцы вытягивают в продолжение нескольких минут, причем большой палец поддерживают в положении противопоставления и отведения. При помощи манжеты, накладываемой на область нижней трети плечевой кости, производят противовытяжение. После этого оказывают прямое давление в области основания вывихнутой кости. После контрольной рентгенограммы, подтверждающей вправление, руку иммобилизуют в функциональном положении в течение 6 недель. Гипсовая повязка достигает межфалангового сустава большого пальца. Во избежание опасности нового вывиха под влиянием мышечных сил целесообразно произвести фиксацию I пястной кости ко II двумя спицами Киршнера.
При застарелых вывихах и при склонности вывиха стать привычным показано оперативное лечение – кровавая репозиция или артродез.
Читайте также:


