Лечение рассекающего остеохондрита таранной кости
Истории пациентов
Рассекающий остеохондрит таранной кости довольно редко встречающееся заболевание. По этой причине в городской медицинской сети данные поражения часто проходят незамеченными под маской артрита, артроза голеностопного сустава. Окончательный диагноз намного проще поставить по результатам МРТ. Для заболевания характерно длительное прогрессирующее течение, постепенное усиление болевого синдрома, сначала при физической нагрузке, затем при ходьбе. Часто пациенты жалуются на щелчки в голеностопм суставе, заклинивание.
Лечебная тактика зависит от морфологии повреждения, так при крупных фрагментах кости с хрящём, без значительной кистозной перестройки методом выбора будет рефиксация фрагмента со стимуляцией костного мозга. При значительных дефектах с разрушением хряща, хондропластика. При небольших дефектах с разрушением хряща - микрофрактурирование.
Ниже мы представим клинический случай характерный для данной патологии.
Пациентка М. 22 лет, на протяжении 4 лет отмечает выраженные, постепенно прогрессирующие боли в области левого голеностопного сустава. При рентгенографии заподозрено остеохондраьное повреждение медиального отдела купола левой таранной кости. До появления болей пациентка занималась лёгкой атлетикой (тройной прыжок, прыжок в длинну, 100 метровка), что по всей видимости явилось причиной и пусковым механизмом повреждения. В её случае остеохондральное повреждение таранной кости могло произойти по типу стресс перелома на фоне значительной функциональной перегрузки. Учитывая молодой возрост, высокий регенераторный потенциал, сокращение физической нагрузки, остеохондральный перелом не привёл к необратимым изменениям хряща.
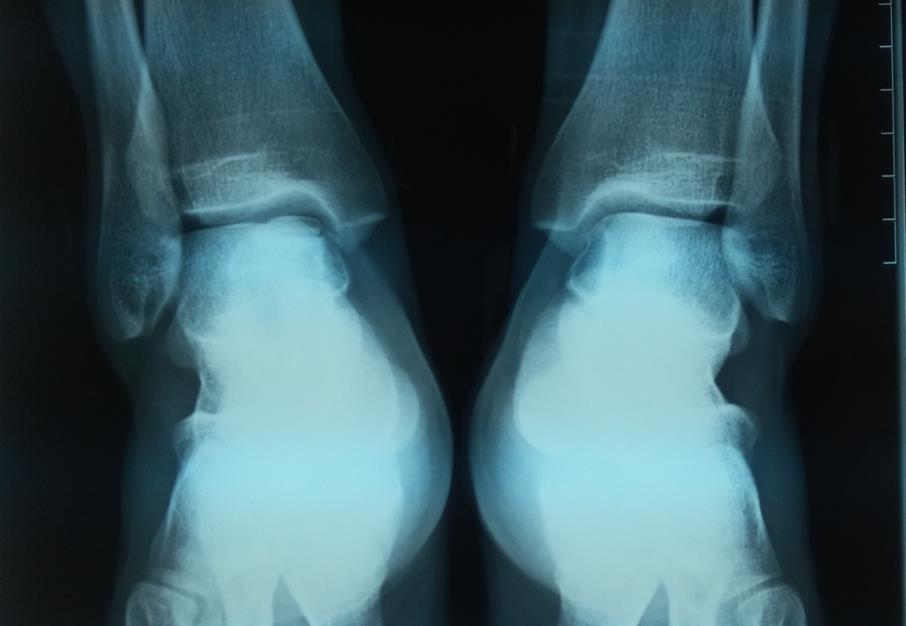
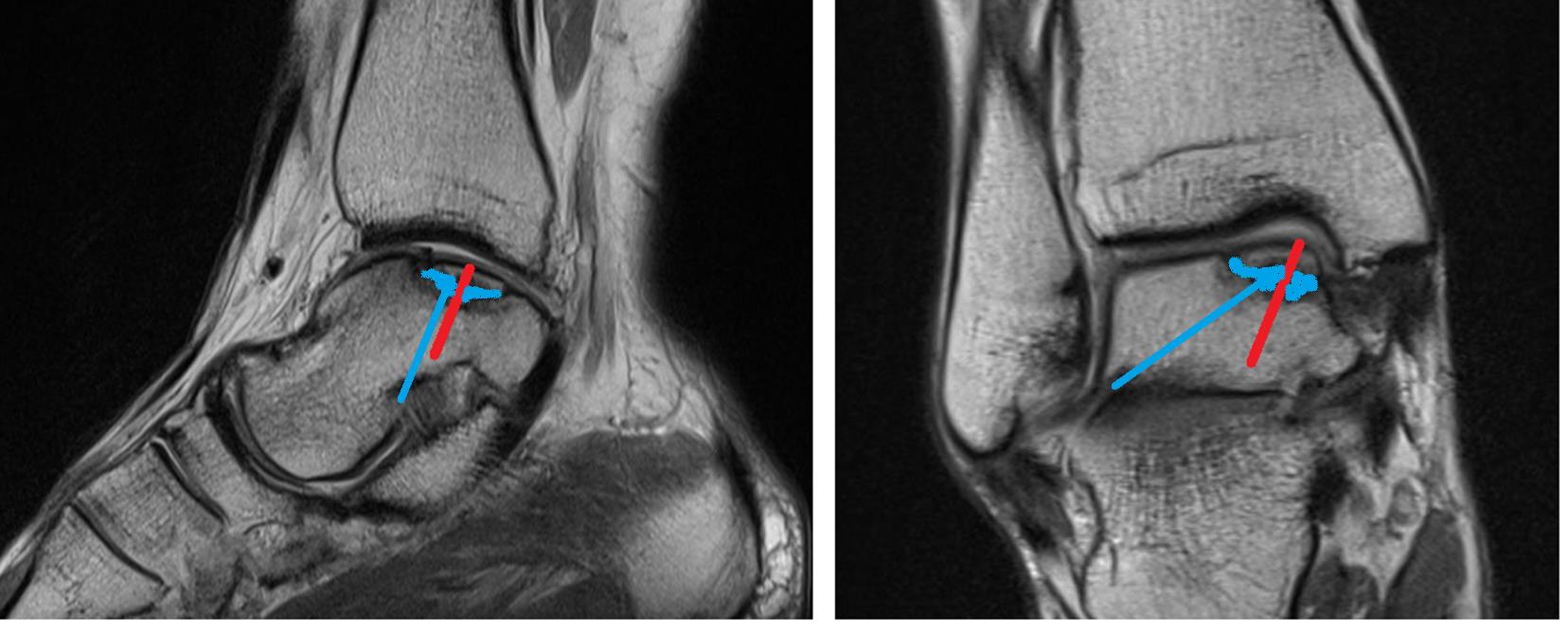
На данных рентгенограммах хорошо видны края свободного остеохондрального фрагмента. Однако для определения тактики лечения требуется выполнение МРТ. Наша пациентка на протяжении 4 лет неоднократно обращалась к различным специалистам, в том числе и травматологам ортопедам, однако диагноз не был верифицирован. Выполнено МРТ, диагноз остеохондрального повреждения таранной кости подтверждён.
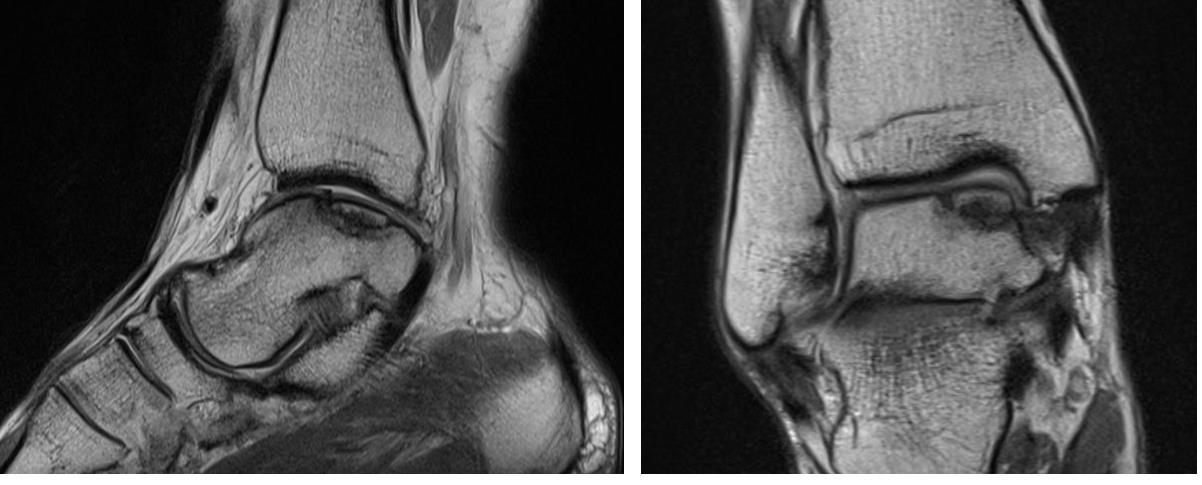
Учитывая длительное прогрессирующее течение заболевания, отсутсвие эффекта от консервативных мероприятий, пациентке предложено оперативное лечение. В существующей литературе предложено множество методов для решения данной проблемы, на наш взгляд оптимальным в данной ситуации было комбинирование техник: фиксация фрагмента, стимуляция костного мозга, посредством ретроградной туннелизации, введение в кистозный дефект остеоиндуктивного материала.
Планирование оперативного лечения.
Первым этапом – фиксация свободного костно-хрящевого фрагмента при помощи винта.
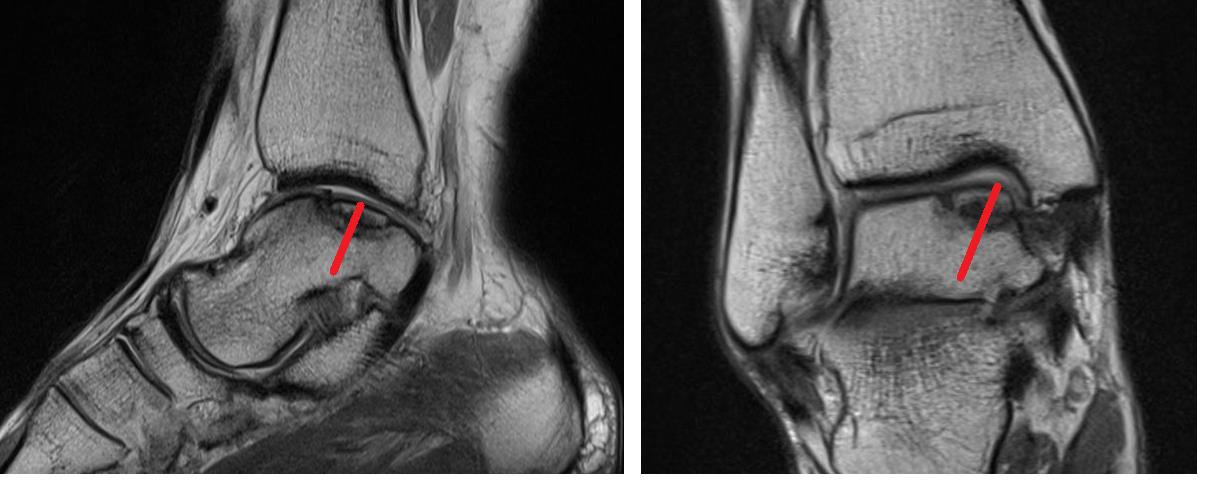
Вторым этапом – ретроградное рассверливание. Данный этап необходим для стимуляции костного мозга и обеспечения поступления стволовых клеток костного мозга в область склерозированной кости и кист сформировавшихся под остеохондральным фрагментом. Выполнение каналов целесообразно проводить при помощи спицы киршнера 2 мм используя зону таранной кости максимально свободную от суставного хряща и питающих таранную кость сосудов. Также желательно избежать травмирования подтаранного сустава.
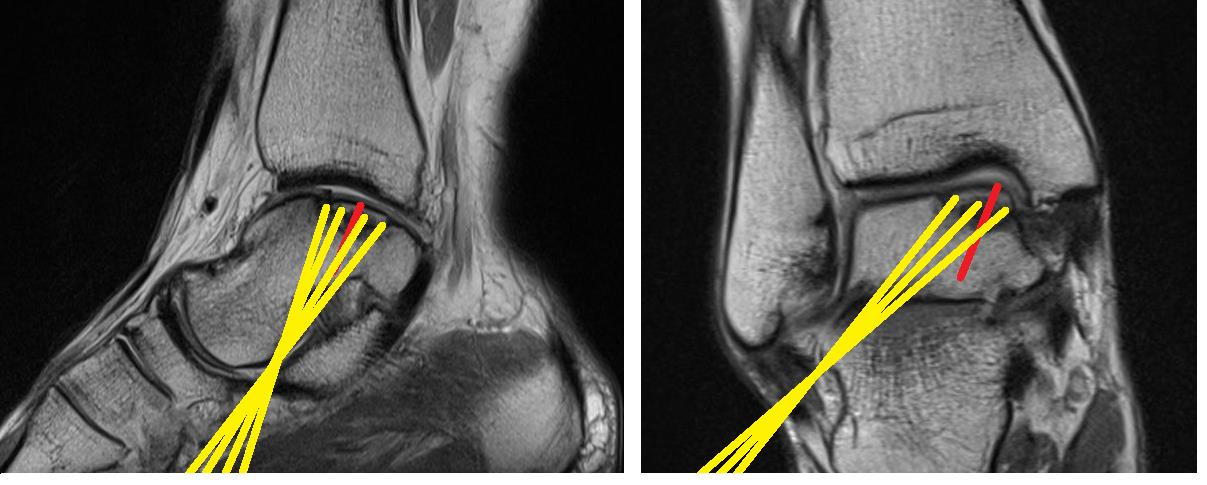
Третьим этапом – введение остеоиндуктивного материала – смеси трикальций-фосфата с костным мозгом через сформированные каналы. Данный этап нельзя считать абсолютно необходимым, но мы посчитали что остеокондуктивные свойства смеси трикальцифосфата с костным мозгом увеличат шанмы перестройки кости.
После предоперационного планирования и получения согласии от пациентки мы приступили к лечению. Ход операции.
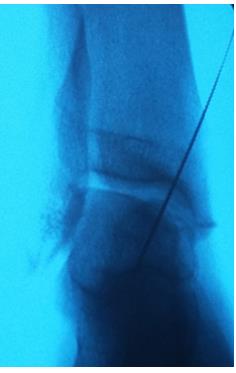
Спица проведена в свободный остеохондральный фрагмент через внутреннюю лодыжку.
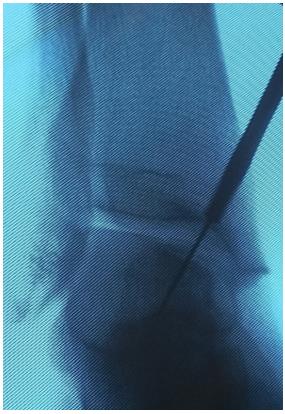
При помощи канюлированного сверла во внутренней лодыжке произведено рассверливание канала диаметром 6 мм.
По имеющемуся каналу произведено рассверливание остеохондрального фрагмента канюлированным сверлом 2,0 мм.
Остеохондральный фрагмент фиксирован безголовчатым винтом с двойной резьбой диаметром 3 мм.
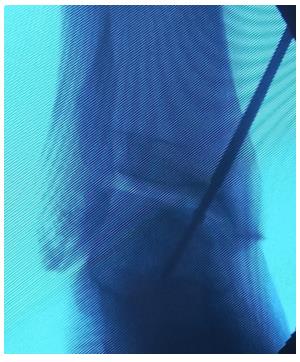
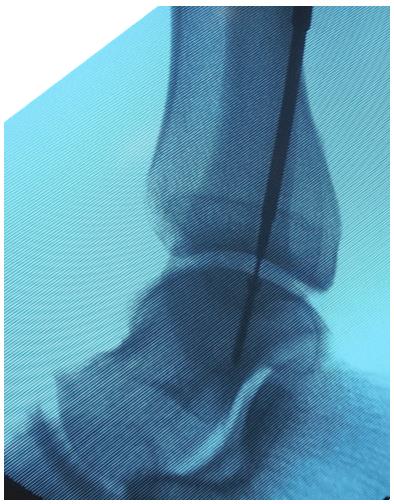
Вторым этапом произведено ретроградное рассверливание плантарной поверхности остеохондрального фрагмента при помощи спицы киршнера диаметром 2 мм. Всего рассверлено 4 канала.
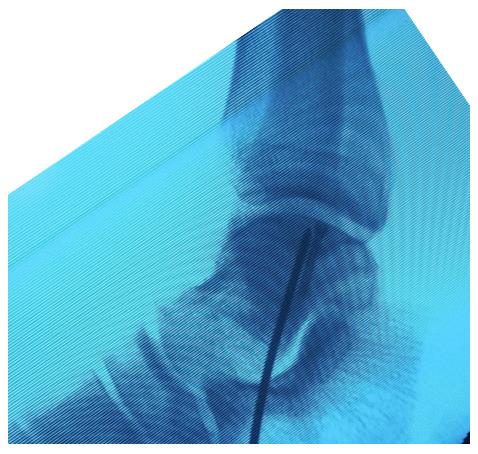
По одному из каналов заведена игла для пункционной биопсии по которой введена паста состоящая из В-трикальцийфосфата (Chronos) и костного мозга полученного из гребня подвздошной кости.

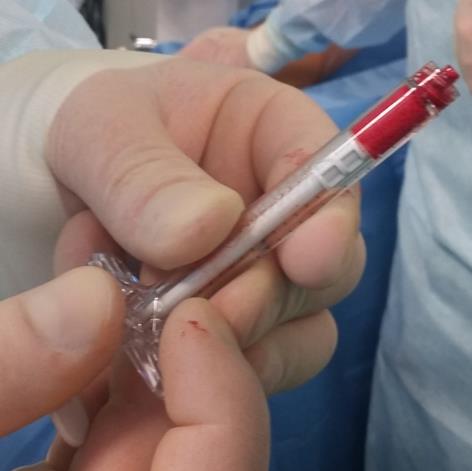
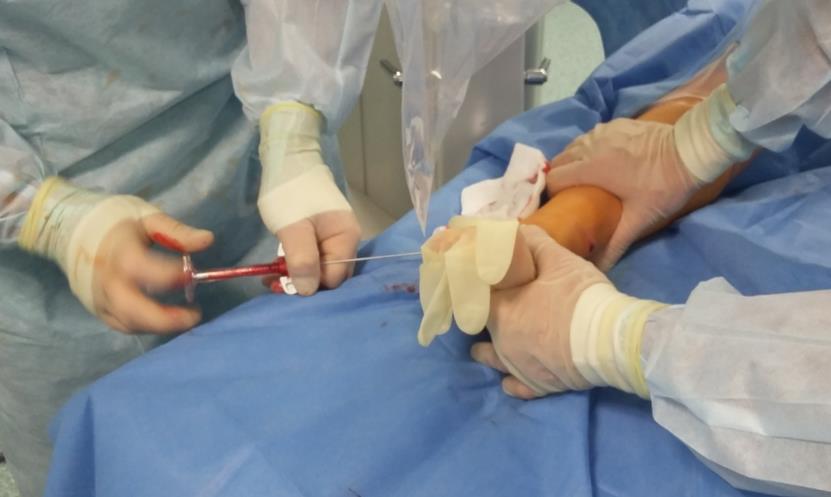
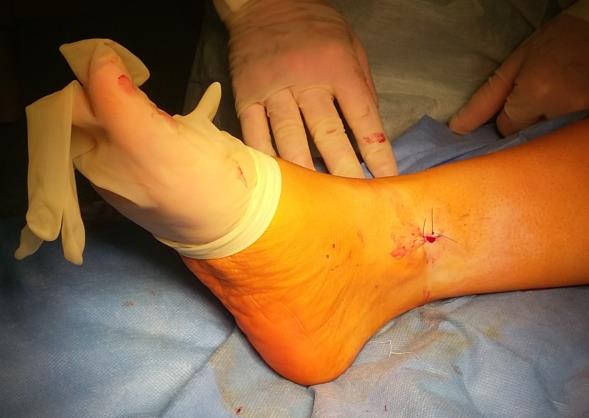
Внешний вид ноги после операции, послеоперационная рана длиной 1 см.
В послеоперационном периоде проводилась иммобилизция голеностопного сустава в жёстком ортезе, пациентка ходила с полной разгрузкой конечности с дополнительной опорой на костыли 6 недель, затем занималась ЛФК в отделении реабилитации. Через 12 недель болевой синдром полностью регрессировал, функция конечности восстановлена в полном объёме, пациентка вернулась к нормальной жизни.
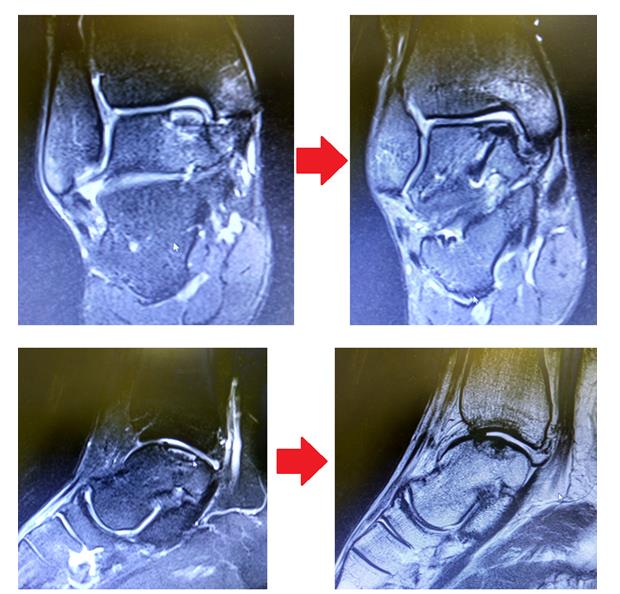
При МРТ контроле через 6 месяцев определяется васкуляризация свободного фрагмента, перифокальный отёк регрессировал.
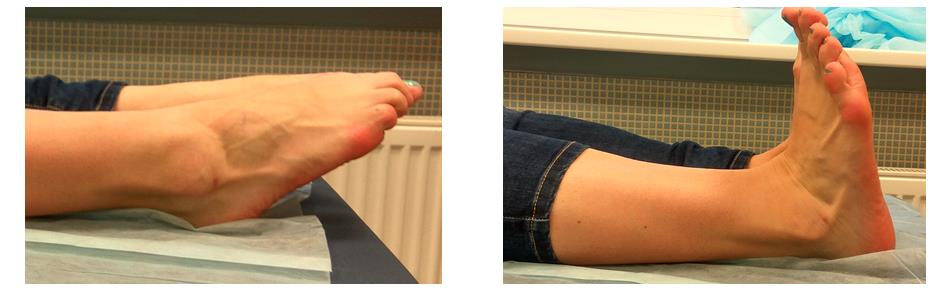
Внешний вид послеоперационных ран и амплитуда движений через 6 месяцев после операции.

Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Site Navigation[Skip]
МЕТОДЫ ЛЕЧЕНИЯ ОСТЕОХОНДРАЛЬНЫХ ПОВРЕЖДЕНИЙ ТАРАННОЙ КОСТИ (РАССЕКАЮЩИЙ ОСТЕОХОНДРИТ) НА СОВРЕМЕННОМ ЭТАПЕ (ОБЗОР ЛИТЕРАТУРЫ)
В.Т. ЗЕЙНАЛОВ a , К.В. ШКУРО b
Резюме: Рассекающий остеохондрит голеностопного сустава, асептический некроз блока таранной кости или больше известный в зарубежной литературе как остеохондральное повреждение таранной кости (ОХПТК) впервые описано в 1738 году Alexander Munro на основе замеченных им свободных тел в голеностопном суставе, он предположил, что травма это причина их появления. Не смотря на достаточно длинную историю с момента открытия, ОХПТК остаётся и до нашего времени сложной и запутанной проблемой, как в диагностике так и в лечении. Клиническая картина, чаще всего, представлена симптомами которые на первый взгляд могут быть не ясными и не специфичными.
С ежегодным ростом технического прогресса появляются новые возможности и увеличивается их доступность для ранней диагностики и лечении ОХПТК. Целью этой работы является тщательный анализ современных данных по этиологии, патогенезу этой сложной медицинской проблемы, оценка современных методов диагностики и лечении ОХПТК на основе их доказательности и результативности.
Выводы: Лечение остеохондральных поражений голеностопного сустава является сложной задачей. Определенные условия, такие как, возраст, размер дефекта, ограниченность дефекта, вид хирургического вмешательства, использование биопрепаратов и физиотерапии играют определенную роль в благоприятных исходах лечения. Однако, никакие процедуры поистине не восстанавливают полностью поврежденное хрящевое покрытие. Будущие исследования должны быть выполнены для разработки технологии, отвечающей принципам малоинвазивности, с возможностью более эффективно восстанавливать остеохондральные дефекты голеностопного сустава, с минимальным количеством осложнений и более быстрым восстановлением сохраняющимся на более длительный срок.
Ключевые слова: рассекающий остеохондрит, таранная кость, остохондральные повреждения, остеонекроз.
RECENT METHODS OF TREATMENT OF OSTEOCHONDRAL LESIONS (OSTEOCHONDRITIS DESSICANS) OF THE TALUS (LITERATURE REVIEW)
ZEINALOV V.T. a , SHKURO K.V. b
FSBI NMRC of Traumatology and Orthopedics after NN PRIOROV Ministry of Health of the Russia, Moscow, 127299, Russia
Summary: One from general problem among different pathological processes of ankle stays till nowadays is octeochondral lesion of the talus (OLT) based on aseptic necrosis of octeochndral bone with various deep of damaging. In spite of that this process was noticed and described by Alexander Munro in 1738 as free bodies in the ankle joint, OLT remains to our time like complex and complicated problem for both of ways in medical practice such as diagnostic and treatment. The clinical picture is represented in majority cases by symptoms that at first glance may not be clear and specific.
With the annual growth of technological progress there are new opportunities and their availability for early diagnosis and treatment of OLT increases. The aim of this work is a thorough analysis of current data on the etiology, pathogenesis of this complex medical problem, evaluation of modern methods of diagnosis and treatment of OLT on the basis of their evidence and effectiveness.
Key words: osteochondritis dessicans, talus, ankle joint, osteochondral lesions, osteonecrosis.
Введение
Рассекающий остеохондрит голеностопного сустава, асептический некроз блока таранной кости или больше известный в зарубежной литературе как остеохондральное повреждение таранной кости (ОХПТК) впервые описано в 1738 году Alexander Munro на основе замеченных им свободных тел в голеностопном суставе, он предположил, что травма это причина их появления. Не смотря на достаточно длинную историю с момента открытия, ОХПТК остаётся и до нашего времени сложной проблемой, как в диагностике так и в лечении. Клиническая картина, чаще всего, представлена симптомами которые на первый взгляд могут быть не ясными и не специфичными.
С ежегодным ростом технического прогресса появляются новые возможности и увеличивается их доступность для ранней диагностики и лечении ОХПТК.
Целью этой работы является тщательный анализ современных данных по этиологии, патогенезу этой сложной меди цинской проблемы, оценка современных методов диагностики и лечении ОХПТК на основе их доказательности и результативности.
Распространённость ОХПТК
Остеохондральное повреждение в голеностопном суставе принято считать проблемой таранной кости, однако существуют и комбинированные повреждения совместно с суставной поверхностью большой берцовой кости, в любом случае это повреждение не является рядовым и часто сопровождает другую патологию голеностопного сустава и даже может являться случайной находкой. Повреждение связочного аппарата голеностопного сустава одна из самых частых травм. Эта тенденция схожа во всех странах мира, как например только в США в год регистрируется до 2 млн таких случаев [1]. Saxena с соавторами в своей работе определили, что повреждение суставного хряща таранной кости, той или иной локализации может встречайся до 50% у пациентов перенёсших травму голеностопного сустава. Костные повреждения этой локализации представляют собой наиболее высокий риск образования ОХПТК [2]. Hintermann с соавторами обнаружил наличие ОХПТК в 73% у пациентов с переломами в области голеностопного сустава [3]. Так же в литературе встречаются ретроспективные работы по выявлению ОХПТК у солдат, данное исследования продолжалось в течение 10 лет и обнаружило наличие этого повреждения в 27 случаях на 100000 человек [4]. С развитием МРТ и КТ появилась возможность определения повреждений подобного характера, даже самого небольшого размера. ХОПТК может встречаться, как у спортсменов, так и у мало активных людей. Существует высокий процент подобных дефектов у кровных родственников имеющий предположительно наследственный и врожденный характер.
Анатомия и патофизиология
Таранная кость одна из редких костей организма которая имеет достаточно большие размеры, не имея области прикрепления мышц. И в этом аспекте она является уникальной. Кровоснабжение таранной кости осуществляется в основном ретроградно за счёт артерии тарзального синуса. Форма тела таранной кости трапециевидная, в среднем передняя поверхность той части таранной кости которая входит в состав голеностопного сустава на 2,5 мм шире, чем ее задняя часть. Кроме того, около 60% таранной кости покрыто суставным хрящом. По сравнению с другими суставами голеностопный сустав имеет высокую конгруэнтность и как следствие этого толщина суставного хряща таранной кости значительно ниже, чем у других менее конгруэнтных суставов и в среднем составляет 1,11 мм у женщин и 1,35 мм у мужчин [5].
Это относительно тонкий хрящ и менее эластичный, чем более толстое хрящевое покрытие менее конгруэнтных суставов, например такого, как коленный сустав. Недостаток эластичности во многом определяет чувствительность хрящевого покрытия таранной кости к повреждению, а так же к микропереломам лежащей под ним субхондральной кости. Переломы в области голеностопного сустава, такие как переломы лодыжек, приводят к потере естественного хрящевого покрытия, в том числе из-за увеличения контактного давления на таранную кость.
Thordarson с соавторами, продемонстрировали, что смещения при переломе наружной лодыжки с ее укорочением >2 мм или >5° наружной ротацией значительно увеличивает контактное давление в голеностопном суставе [6]. Ransay и Hamilton нашли, что подвывих таранной кости на 1 мм к наружи сокращает контакт суставных поверхностей на 42%, таким образом смещение таранной кости на 2 мм сокращает этот же контакт до 58% [7]. Формирование посттравматического ассиметричного артроза (-вальус, -варус) так же играет важную роль, увеличивая давления на суставные поверхности так при варус-артрозе на медиальный край таранной кости, так и на латеральный край кости при вальгус-артрозе соответственно [8]. Пациенты с хронической латеральной нестабильностью голеностопного сустава, также попадают в группу высокого риска по образованию остеохондральных дефектов таранной кости. DiGiovannie с соавторами обнаружили, что 14 из 60 пациентов перенёсших оперативное лечение по поводу хронической латеральной нестабильности имели ХОПТК[9]. Ferkel и Chams отметили, что 95% пациентов перенёсших операцию по Broström по поводу латеральной нестабильности голеностопного сустава имели те или иные признаки внутрисуставной патологии [10]. Gregush и Ferkel выявили, что пациенты с ХОПТК в комплексе с нестабильностью голеностопного сустава имеют результат лечения хуже, чем пациенты только с нестабильностью [11].
Повреждение суставного хряща приводит к появлению непокрытого участка нижележащей субхондральной кости, что в свою очередь приводит к увеличению влияния внутрисуставного давления на обнаженный участок субхондральной кости , и дальнейшему повреждению последней [12]. Длительное воздействие внутрисуставного давления на этот участок может негативно влиять на костную ткань, вызывая развитие склероза, остеолиза, а в конечном итоге крупных дефектов и кистозного перерождения. Выше перечисленные обстоятельства, создают порочный круг, таким образом по мере продолжающегося повреждения субхондральной кости увеличивается её неспособность удерживать хрящевое покрытие приводя к более обширному отслоению суставного хряща, а ввиду хорошей иннервации, пациенты с подобным характером повреждения испытывают выраженный болевой синдром, который становится более интенсивным после образования субхондральной кисты или многочисленных кист в месте повреждения [13].
Наиболее распространенной локализацией остеохондральных повреждений таранной кости является переднелатеральной и заднемедиальной край суставной поверхности таранной кости. Исследование, основанное на изучении МРТ данных, проведенное Hembree с соавт. [14], определило, что большинство выявляемых локализаций остеохондральных повреждений таранной кости располагались медиально и центрально [15]. Независимо от этого, латеральная локализация данных повреждений связана с травмой от 93% до 98% случаев. Однако, было отмечено, что повреждения латеральной локализации в основном имеют меньшую и правильную овальную форму и возникают при эверсионных движениях в максимальном подошвенном сгибании стопы [16]. Медиальные повреждения связаны с острой травмой реже, от 61% до 70% [5]. Считается, что медиальные поврежде ния, вызваны повторяющейся микротравмой, вызванной соударением медиального края суставной поверхности таранной кости о суставную поверхность большеберцовой кости в момент максимальной супинации стопы. Медиально локализующиеся повреждения глубже, кратерообразной формы, и образуются при максимальном подошвенном сгибании стопы [16]. Остеохондральные повреждения с центральной локализацией имеют мультифакторный механизм образования и наиболее сложны в плане хирургического лечения (рис. 1).

Известно, что атравматическая этиология развития ХОПТК вносит свой вклад развитие и появление этих поражений, но отсутствует какая либо доказательная база данных, четко регламентирующая этот факт.

Биполярные остеохондральные поражения поражения суставных поверхностей дистального отдела большеберцовой и таранной костей
Остеохондральные поражения дистального отдела большеберцовой кости, встречаются гораздо реже, чем подобные поражения таранной кости, а двухполярные поражения большеберцовой и таранной встречаются еще реже. Elias с соавт. оценили МРТ исследование 38 пациентов с остеохондральными поражениями суставной поверхности дистального отдела большеберцовой кости для определения наиболее часто встречающейся локализации последних. Они обнаружили, что центральная, задняя и медиальная локализация встречалась наиболее часто (21%), так же в рамках этого исследования было выявлено, что биполярные поражения имелись в 6 из 38 случаев, и истинные “целующиеся” поражения только в 1 случае [17]. На большом количестве примеров ( 880 процедур) лечебно-диагностических артроскопических оперативных вмешательств голеностопного сустава, Mologne и Ferkel нашли только 23 пациента (2,6%) с остеохондральными поражениями суставной поверхности дистального отдела большеберцовой кости и только 6 пациентов (
Клинические данные
Диагностика остеохондральных поражений таранной кости является трудной задачей и может создать сложности в понимании как для пациента, так и для врача. Большинство пациентов относятся подозрительно к подобному роду медицинских заключений т.к. они, в большинстве случаев, отмечают небольшую травму в анамнезе, последствия которой, по их ощущениям, нивелировались через несколько недель и болевые ощущения в голеностопном суставе появляются только при физической активности. Как правило, пациенты жалуются на боль в голеностопном суставе, только, во время или после физической активности. Loomer с соавт. в своей работе сообщают, что 94% пациентов с ОХПТК у которых были жалобы на боль в голеностопном суставе только при физической активности в 89% имели в анамнезе травму голеностопного сустава, которую они сочли незначительной [20]. При более длительном анамнезе пациенты отмечают постоянный отек и ограничение движений в области голеностопного сустава в сочетании с постоянной болью. В отдельных случаях могут присутствовать механические симптомы: щелчок, блокировка и чувство нестабильности, особенно на стадии фрагментации и дислокации некротизированного фрагмента таранной кости [21]. Этот факт не является общим симптомом, но может свидетельствовать о более серьезной стадии процесса [20].
Клиническое обследование может быть относительно неспецифичным при ОХПТК, но наиболее распространенным является выявление болезненности в проекции передних отделов голеностопного сустава локализующихся по линии сустава. Это тестируется наиболее точно при в положении максимального подошвенного сгибания стопы и голеностопного сустава, в результате чего переднелатеральные и переднемедиальные поверхности суставной поверхности таранной кости оказываются в более доступном положении. Болевые ощущения, проецирующиеся за медиальной лодыжкой при максимальном тыльном сгибании, могут свидетельствовать о заднемедиальной локализации поражения. Многими клиницистами было отмечено, что пациенты, с локализацией ОХПТК у медиального края суставной поверхности, могут предъявлять жалобы на боль только в передне-латеральной области голеностопного сустава. Объяснений этому, не логичному обстоятельству было предложено множество, такие как: отражённая боль или боль в результате неосознанной перегрузки латеральных отделов голеностопного сустава на фоне страдания медиальных отделов и др., однако, не одна из причин до настоящего времени не была убедительно доказана. Пациент с ОХПТК часто испытывает диффузную, неспецифическую болезненность, а локализация болезненности не является надежным индикатором локализации поражения. Стабильность голеностопного сустава следует оценивать с помощью определения симптомов переднего и заднего выдвижного ящика, а также инверсионных и эверсионных тестов. Тестирование стабильности голеностопного сустава, должно быть выполнено при согнутом коленном суставе, для избегания получения не объективной картины диагностики на фоне натяжения икроножной мышцы. Оценка функции подтаранного сустава, является так же обязательной процедурой для исключения патологии со стороны последнего, например, такой, как таранно-пяточная коалиция. При дифференциальном диагнозе всегда следует учитывать другие патологические состояния голеностопного сустава: импиджмент синдромы различной локализации, проблемы со стороны дистального межберцового синдесмоза, нестабильность голеностопного сустава, артрит или стресс-перелом.
Лучевая диагностика ОХПТК и классификация
Не смотря на то, что Loomer с соавт. сообщили, что только от 50% до 66% остеохондральных дефектов обнаруживаются при помощи обычной рентгенографии, данный метод является важной отправной точкой и может быть полезен для исключения другой патологии голеностопного сустава [20]. Рентгенологическое исследование голеностопного сустава должно включать переднюю, заднюю и в 3⁄4 внутренней ротации проекции. Все проекции выполняются стоя (под нагрузкой) и называются функциональными. Функциональные рентгенограммы могут быть полезны для выявления сопутствующей нестабильности голеностопного сустава, проекция 3⁄4 во внутренней ротации, помогает в визуализации щели межберцового синдесмоза, а так же отображает передне-внутрений импижмент (таранной и большеберцовой кости) в случае его наличия. Выполненные в положении подошвенного сгибания прямая и 3⁄4 проекция во внутренней ротации могут быть полезны в выявлении заднемедиального поражения таранной кости. Рентгенологические признаки, которые могут быть определены, варьируются от небольших участков сдавления субхондральной кости до крупных отслоенных остеохондральных фрагментов. Радиографическая
система классификации была разработана Berndt и Harty в 1959 году и остается золотым стандартом. (Табл. 1) [16]. Loomer с соавторами дополнили имеющуюся классификацию, на основе не только рентгенограмм, а также МРТ (магнитно-резонансная томография) и КТ (компьютерная томография), и добавили стадию V в систему классификации Berndt и Harty [22].
МРТ является ценным инструментом в комплексе диагностики ОХПТК для оценки отека костной ткани, а также выявления скрытых повреждений субхондральной кости и хрящевого покрытия, которые могут быть пропущены при стандартных рентгенограммах или даже КТ. МРТ – самый лучший инструмент оценки для определения стабильности и жизнеспособности фрагмента таранной кости при его отслоении и эта информация может быть решающей в тактике выбора того или иного метода хирургического лечения. Однако, для определения размеров отслоившегося фрагмента таранной кости наилучший метод КТ, так как данные размеров по МРТ могут не соответствовать действительности в сторону переоценки последних. Hepple с соавторами изучив многочисленные данные МРТ диагностики разработали систему классификации ОХПТК на основе этого метода (Табл. 2) [23]. Однако, наиболее широко принятая система классификации, основанная на КТ-это классификация Ferkel и Sgalione (Табл. 3; Рисунок 4) [24]. Классифицировать ОХПТК также возможно выполнить интраоперационно, на основе артроскопических данных о состоянии остеохондрального поражения. Наиболее широко используется система Ferkel/Cheng (Табл. 4) [25], эта система классификации, в отличие от обычных рентгенограмм, КТ и МРТ, лучше всего взаимосвязана с исходами лечения пациентов.
Остеохондральные повреждения голеностопного сустава либо рассекающий остеохондрит ( в области коленного сустава называется болезнь Кёнига) – патология, с которой в своей клинической практике встретится любой доктор, специализирующийся на травматологии и ортопедии. Сегодня в медицинской практике их разделяют на переломы трансхондрального типа, остеохондриты рассекающего типа и остеохондральные переломы.
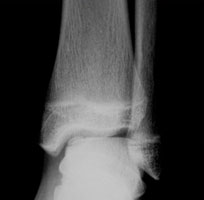
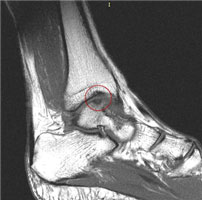
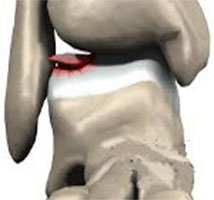
а. схематическое изображение рассекающего остеохондрита таранной кости. б. на МРТ и рентгенограммах определяется рассекающий остеохондрит.
Этиология заболевания
Впервые наличие внутри сустава свободных тел, которых в норме там быть не должно, описал в 1865 году хирург Мунро. Именно он обнаружил тельца в голеностопном сочленении, пронаблюдал за пациентом и составил самое подробное на тот момент описание происходящего. Название рассекающего остеохондрита тельца получили в 1888 году от другого врача, что наблюдал их в коленном суставе.
Сегодня точно установить происхождение заболевания все еще не удалось. Болезнь часто развивается вследствие травм. Однако встречаются пациенты, у которых отсутствуют травматические повреждения голеностопа, однако присутствуют патологические тельца.
Медиальный край таранной кости в основном повреждается под воздействием частых, многократно повторяющихся травм. Свою роль могут играть разнообразные эндокринологические нарушения, формирование микроэмолов, особенности роста организма.
Область блока таранной кости также повреждается в основном при травмах. Это происходит, например, при супинации, которая должна сочетаться с внутренней ротацией и принудительным сгибанием.
Вовлечение медиальной части блока таранной кости также возможно при наружной ротации.
Особенности клинической картины
Симптомы болезни, имеют сходные особенности как у детей, так и у взрослых пациентов. Первоначально, когда патология только-только формируется, человек не обращает внимания на легкие изменения в своем самочувствии.
Прогрессирование болезни первоначально приводит к появлению неприятных ощущений в области голеностопного сочленения. Они усиливаются при ходьбе, при резких движениях, если принять неудобную позу. Изначально в покое неприятные ощущения стихают, но по мере прогрессирования рассекающего остеохондрита их длительность и интенсивность увеличивается, они начинают беспокоить даже при минимальных нагрузках или вовсе без них. В некоторых случаях отмечается отечность пораженного сочленения, появляются боли при попытке пропальпировать проблемную зону.
Стадии болезни и принципы диагностики
В современной медицине выделяют 4 основных стадии болезни. Деление происходит на основании рентгенологической картины, а также по выраженности симптомов недуга.
- Первая стадия
Характеризуется полным отсутствием симптоматики или жалобами, игнорируемыми пациентом в большинстве случаев. Дискомфорт носит легкий характер, боли не имеют четкой локализации. На рентгенологическом снимке в этот период врач отметит наличие овального тела, которое отделено от основного костного массива тонкой полосой светлого цвета.
- Вторая стадия
Болезнь прогрессирует. Пациент предъявляет жалобы на боли умеренного характера в голеностопном суставе. Врач может обратить внимание на развитие признаков синовита. На рентгене в этот период отмечается расширение полосы просветления. Замыкательная пластинка на проблемном участке перестает быть целостной.
- Третья стадия
- Четвертая стадия
Человек отмечает нарастание болевого синдрома. Однако на 4 стадии блокады сустава развиваются реже, чем на третьей. Синовит усиливается, возможно даже изменение конфигурации сустава. На рентгене выявляется присутствие внутрисуставного тела, которое и является основным источником проблем пациента.
В большинстве случаев из инструментальных методов применяется рентгенография. Метод прост, доступен, обладает высокой диагностической ценностью.
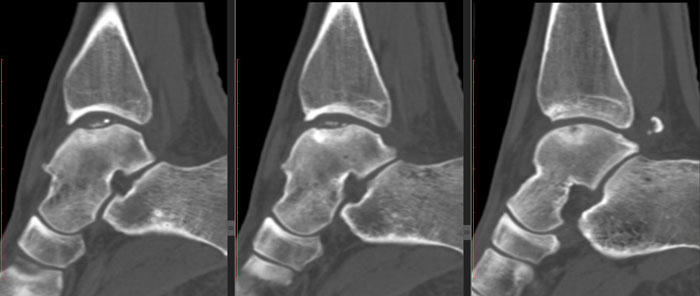
На КТ определяется остеохондральное повреждение таранной кости.
Однако порой на рентгенографическом снимке не видны некротизированные частицы кости из-за небольших размеров. В этом случае диагностику дополняют МРТ или КТ методиками. Оба метода позволяют поставить диагноз на ранних стадиях развития патологии.
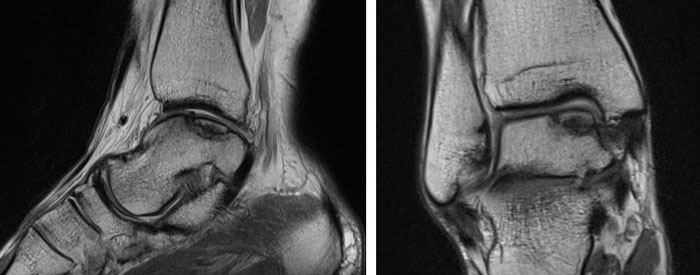
На МРТ выявляется рассекающий остеохондрит с отделением костно-хрящевого фрагмента от таранной кости.
Как проводить лечение
Лечение болезни может быть, как консервативным, так и оперативным. Доктор-ортопед выбирает оптимальный подход, ориентируясь на стадию патологии, общее состояние пациента. По мере лечения выбранный курс может корректироваться в зависимости от того, есть от него эффект, или он отсутствует.
В нашей клинике мы поддерживаем больных, начиная с момента первого обращения, и до тех пор, пока заболевание не удастся победить окончательно и бесповоротно.
Консервативная терапия, дает наилучший эффект на ранних стадиях болезни, а также у детей и подростков. В этот период еще можно стимулировать восстановительные процессы в пораженной зоны, корректировать влияние негативных факторов, что привели к развитию остеохондропатии в области голеностопного сустава.
Консервативное лечение начинается с ограничения нагрузки на пораженный болезнью сустав. Чтобы рассекающий остеохондрит не прогрессировал, рекомендуется полностью исключить нагрузку на сочленение, вплоть до перехода на передвижение с помощью костылей на первые два месяца с начала терапии.
Лечение дополняется лекарственными препаратами. Используют:
- сосудистые средства, помогающие улучшить процессы обмена веществ в пораженной зоне, стимулировать регенерацию;
- хондропротекторы, защищающие хрящевые ткани, способствующие их восстановлению;
- симптоматические средства для устранения болезненности, купирования отека и других неприятных явлений.
Пациентам также рекомендуется пройти курс леченой физкультуры, направленный на быстрое восстановление. Приступать к упражнениям, рекомендованным врачом, можно сразу после регресса болевого синдрома.
У взрослых людей даже ранние формы рассекающего остеохондрита не всегда поддаются лечению с помощью консервативной терапии. Около 50% случаев все равно заканчиваются принятием решения о необходимости операции.
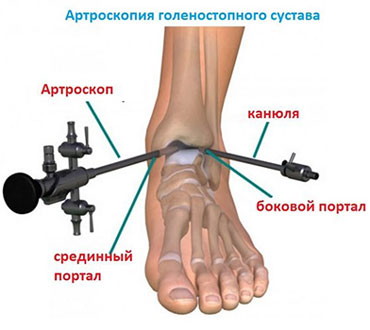
Благодаря современному оснащению нашей клиники сегодня мы можем отказаться от травматичных открытых операций на голеностопном суставе. На замену им пришла артроскопия.
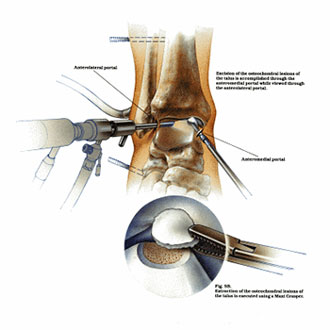
Суть вмешательства проста. Через небольшие разрезы врач вводит в полость сустава специальную трубку, снабженную видеокамерой. Камера дает необходимый обзор, позволяя с высокой точностью проводить операцию. В ходе артроскопии медик либо удаляет некротизированный кусок костной ткани, чтобы он не доставлял человеку неудобств, либо, если некроз не окончательно поразил участок кости, крепит доставляющую неудобства часть к основному массиву с помощью специальных скобок или винтов.
Артроскопия, метод выбора для пациентов с рассекающим остеохондритом. Операция менее травматична, восстановление после нее проходит легче и быстрее.
Реабилитационные рекомендации
Послеоперационная реабилитация – не менее важный компонент лечения, чем сама операция. Потому врач уделяет ей особое внимание, тщательно знакомя пациента со всеми особенностями восстановительного периода.
После операции любого типа сустав фиксируется ортезом либо эластичным бинтом. В первое время нагрузка противопоказана, она увеличивается постепенно, по мере заживления тканей. Медик рекомендует выполнение статических упражнений, суть которых заключается в напряжении мышц. Только после того, как будет достигнута максимальная статическая нагрузка, можно переходить к другим типам упражнений. Травматические виды спорта исключают минимум на 6 месяцев. После вмешательства желательно ношение компрессионного белья, которое поможет уменьшить отек, снизить выраженность болей.
Мы наблюдаем пациентов с момента начала лечения и до полного восстановления после болезни, включая реабилитационный период. Если к развивающемуся остеохондриту отнестись серьезно, болезнь можно победить с низким риском вероятности осложнений.
Игнорирование заболевания рано или поздно приведет к развитию остеоартроза. Этот недуг затрагивает весь сустав, нарушает его конфигурацию и подвижность. Исход в этом случае – инвалидизация, которой стремятся избежать как врачи, так и пациенты.
Остеохондрит – заболевание, способное снизить качество жизни пациента. При первых его признаках нужно обратиться за помощью к травматологу-ортопеду!
Читайте также:


