Лечение гнойных заболеваний кости
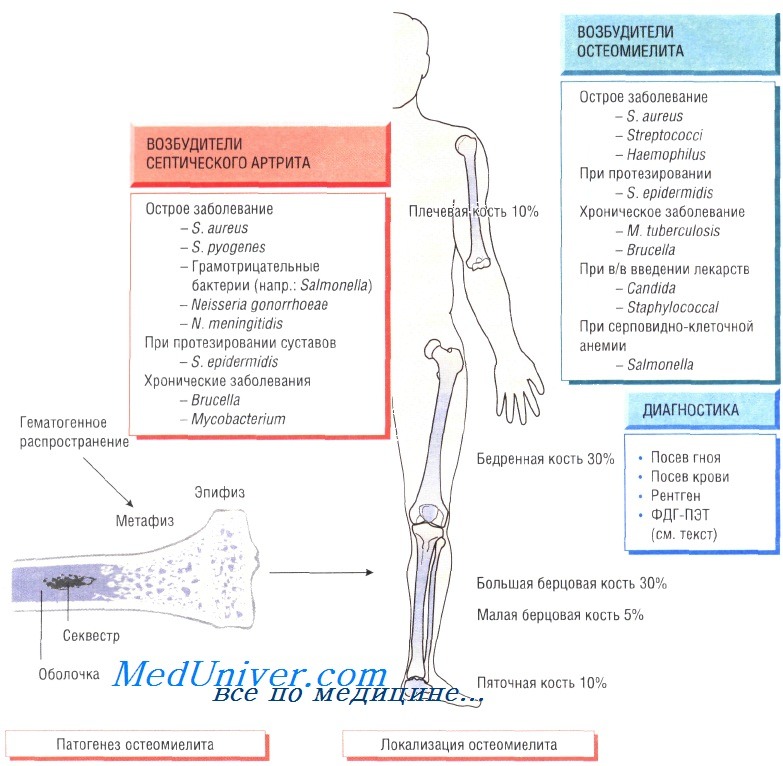
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
- Вернуться в раздел "Микробиология"
Воспаление костной ткани (остит) в чистом виде почти не встречается. Гораздо чаще воспаление захватает надкостницу (периостит) или костный мозг (остеомиелит). Причина возникновения остита – травма или инфекция.
Классифицировать остит можно по нескольким характеристикам:
1. По причине возникновения
2. По клиническому течению
- Острый остит. Бурный воспалительный процесс, приводящий к быстрому разрушению кости
- Хронический остит. Длительный воспалительный процесс с постепенным разрастанием воспаления на соседние ткани
3. По характеру выделений
- Асептический остит
- Гнойный остит
4. По патоморфологическим изменениям
- Разрежающий остит и конденсирующий остит. Являются стадиями одного последовательного асептического процесса, следующей одна за другой: остеопороза (разрушения кости) и остеосклероза (уплотнения кости)
Остеомиелит
Самым распространенным и опасным видом костного воспаления является остеомиелит – наиболее широкое воспаление, распространяющееся на надкостницу и костный мозг. Если процесс воспаления начинается с надкостницы, то, как правило, до остеомиелита он не развивается, ограничиваясь поверхностью кости и не задевая костномозговую область. Чаще полиомиелит бывает гнойным.
Наблюдается эта болезнь с раннего возраста («остеомиелит новорожденных), распространена в период роста и развития костей (до 21 года). По статистике мужчины болеют в 3-4 раза чаще женщин. Рост и обострения заболевания характерны для дождливого межсезонья, особенно, в городах.
Источники инфекции. Острота развития и тяжесть остеомиелита
Гнойные остеомиелиты вызываются различными видами гноеродных микроорганизмов. В число их входят различные стафилококки, иногда стрептококки, смешанные их инфекции, тифозная палочка, кишечные палочки и другие аэробные и анаэробные микроорганизмы.
Особую группу составляют остеомиелиты, вызываемые туберкулезными и сифилитическими, актиномикотическими возбудителями.
Инициаторами инфекции при остеомиелите могут быть самые различные инфекционные процессы:
- Фурункулы, флегмоны, панариции
- Суставные гнойные воспаления
- Зубной кариес
- Воспаления полостей носа, среднего уха
- Рожистые воспаления
- Инфицированные раны различной глубины
- Ангины
- Инфекционные заболевания (дифтерия, корь, тиф, скарлатина и др.)
У новорожденных и грудных инфекция часто возникает в результате послеродового заболевания матери. Инфекция может проникнуть в костный мозг посредством травмы, сложного перелома (чаще открытого), хирургической операции, огнестрельном ранении. Возможен переход инфекции на кость и костный мозг с находящегося рядом гнойного очага ( флегмона, гнойного периостита). Источником инфекции может быть отдаленный очаг, от которого она распространяется током крови (гематогенный остеомиелит). Первичный остеомиелит в хронической форме иногда встречается в виде костного абсцесса, вызываемого, как правило, золотистым стафилококком
Быстрота развития и тяжесть течения остеомиелита зависит от двух основных факторов:
- Вида и степени вирулентности (способности к заражению) инфекции
- Индивидуальной способности организма сопротивляться инфекции
Симптомы остеомиелита
Клиническая картина заболевания различна и зависит от вида инфекции и сопротивляемости организма
- Острый гнойный гематогенный остеомиелит. Предварительный период болезни характерен общим недомоганием, ломотой в конечностях, головной и мышечной болью. После этого следует озноб с повышением температуры до 39°C и выше. Язык сухой, обложен, слабость, иногда рвота, потеря сознания, сильные боли в области пораженной кости, локальное повышение температуры, нарастающее припухание, нарушение функций, отечность тканей в области поражения. Спустя несколько дней становится явным размягчение, кожа становится застойно красной, отечной, близлежащие лимфатические узлы увеличены. Гнойник постепенно выходит наружу, опорожняется, симптомы ослабевают. Смертность при этой форме невелика (около 10-12 %), поскольку организм успешно справляется с инфекцией.
- Самый острый септический остеомиелит. Возникает без предвестников, в ближайшие несколько часов после ранения, травмы, с резкого скачка температуры до 40—41°С, сильными ознобами, скорой потери сознания, увеличения печени и селезенки (септицемии). Местные процессы часто не успевают развиться до наступления смерти. Летальные исходы случаются в первые дни заболевания в каждом третьем случае. Причиной смерти становятся осложнения легких, плевры, почек, печени, мозга. Если организм справляется с пиком инфицирования, то течение болезни в дальнейшем аналогично острой форме.
- Эпифизарный детский остеомиелит. Болеют дети раннего возраста. Начинается с беспокойного поведения ребенка при купании, перекладывании и пр. Температура поднимается до 39°С, становится заметна припухлость в больной области и ближайшего сустава. Подвижность конечности ограничена. Течение болезни обычно доброкачественное, с полным выздоровлением. Тяжелые случаи характерны развитием деформации суставов, а иногда смертью вследствие сепсиса.
- Подострый гематогенный остеомиелит развивается на фоне удовлетворительного самочувствия, невысокой температуры, умеренной болезненности места поражения. Местные симптомы нарастают медленно. Осложнения и летальные исходы очень редки и связаны с обострениями. Через 2-3 недели при надлежащей реакции организма, оптимальной сопротивляемости острые явления стихают, температура стабилизируется или остается немного повышенной в вечернее время, состояние улучшается, остается свищ с гнойными выделениями. Припухлость тканей спадает, заметным становится утолщение пораженной кости.
- Хронический последовательный остеомиелит при отсутствии задержек гноя протекает без повышения температуры, с болями или без по ночам. Возможны боли на перемену погоды. Мягкие ткани больного участка припухлые, уплотнены. Выделение гноя непостоянно. При рубцевании свищей остаются спаянные с костью втянутые рубцы. При обострении повышается температура, появляется припухлость, сильная головная боль, т.е. повторяется процесс развития острого остеомиелита с образованием свищей на новых или старых местах. Обострения подобные возможны иногда даже через десятки лет. Одной из причин рецидивов болезни могут быть перенесенные операции.
- Первичный хронический остеомиелит. Аналогичен подострому, с невысокой или нормальной температурой. Развитие процессов, медленное. Больной жалуются на боли в костях, заметно утолщение кости, уплотнение мягких тканей. Небольшие гнойники у поверхности на фоне вялого воспаления тканей .После удаления гнойного очага (секвестра) часто быстро заживают, но рядом могут образовываться новые.
Лечение острого остеомиелита возможно только в условиях стационара. Показано комплексное лечение: курс антибиотиков, хирургическое вмешательство, общеукрепляющие препараты с обязательной иммобилизацией больной конечности. Высокоэффективные антибиотики последнего поколения значительно снижают необходимость хирургического вмешательства.
Различают радикальные и паллиативные операции оперативные вмешательства по лечению остеомиелита. В ходе радикальных операций проводят удаление гнойного очага с резекцией кости (детям противопоказаны). При паллиативных операциях подвергаются иссечению свищи, вскрываются остеомиелитические флегмоны.

Профилактика остеомиелита заключается в недопущении загрязнения даже незначительных кожных повреждений, в своевременной тщательной обработке ран.
Самая частая причина возникновения воспалительных процессов в костях – это бактериальная инфекция в результате травм или хирургических операций (порядка 6,5% всех выявленных заболеваний опорно-двигательного аппарата).
В развитии остеомиелита обычно виноваты золотистый стафилококк, энтеробактерии, стрептококки, смешанная флора. При заболевании зачастую поражаются трубчатые кости – плечевая, большеберцовая, бедренная; реже заболевание возникает в плоских костях – грудине, ребрах, костях таза.
Воспаления зачастую могут развиваться из-за влияния различных химических и физических факторов. Специфическое воспаление обусловлено определенным возбудителем (к примеру, туберкулезной палочкой Коха). Воспаление элементов костного скелета происходит одним из перечисленных ниже способов:
- прямое заражение костей через открытую рану;
- бактериальное инфицирование лимфогенным или гематогенным путем из отдаленного очага воспаления;
- распространение воспалительного процесса из прилежащего очага воспаления.
Остеомиелит по характеру протекания делится на острый и хронический. Также существует разделение по путям инфицирования: гематогенный, контактный, посттравматический, имплантационный.
Инфицирование гематогенным остеомиелитом происходит при заражении костной ткани от первичного очага через кровь. Зачастую поражается метафиз (один из отделов трубчатой кости), поскольку там замедлена скорость кровотока и наличествует разветвленная сеть сосудов.
Инфицирование контактным остеомиелитом происходит из-за перехода воспалительного процесса с соседних тканей. Например, при кариесе зубов как осложнение может сформироваться остеомиелит нижней челюсти. Посттравматический остеомиелит возникает как осложнение переломов костей. Инфицирование имплантационным остеомиелитом происходит из-за поражения костной ткани чужеродными телами (например, при операциях остеосинтеза).
При остром остеомиелите происходит острое воспаление костей, которое имеет стадийное течение. Сначала поражается костный мозг, потом воспаляется компактное вещество кости, в конце концов воспаление распространяется на надкостницу. В случае, если болезнь прогрессирует далее, может развиться флегмона мягких тканей, защищающих кость, при этом гнойное образование прорвется, образовав свищ.
Острый остеомиелит начинается стремительно. Характерны высокая температура тела, слабость, озноб, клинический анализ крови покажет увеличение СОЭ, могут развиться симптомы общей интоксикации. Остеомиелит дает о себе знать нарастающей болью в пораженном месте.
На рентгеновских снимках в первые 2 недели симптомы заболевания не просматриваются. В начале третьей недели на снимках проявляются симптомы остеомиелита: остеопороз, секвестрация, периостит. Для дополнительной диагностики применяют томографию.
При лечении острого остеомиелита перво-наперво показана антибактериальная, а также дезинтоксикационная терапия. При хирургическом вмешательстве проводится остеопункция с эвакуацией гноя. Во время операции для промывания костномозгового канала устанавливается дренаж.
Для вторичного хронического остеомиелита весьма характерно чередование фаз обострения и ослабления симптоматики. Обострение вторичного хронического остеомиелита проявляется болями в конечности (при ходьбе), которые стихают при отдыхе; если патологический процесс распространился на мягкие ткани, то появляется отек и присутствует гиперемия кожи. В период ремиссии болезни симптоматика отсутствует.
Диагностировать хронический остеомиелит не составляет большого труда. Для подтверждения предварительного диагноза проводят рентгенографию.
Для лечения хронического остеомиелита осуществляется оперативное вмешательство, однако стоит отметить, что выполняют операцию только в стадии ремиссии. Во время проведения операции имеет большое значение тщательное удаление всех измененных тканей. В период обострения проводят вскрытие гнойных воспалений и дренажирование.
Гнойное воспаление суставов иногда развивается при артрите, который подразделяют на серозный, гнойный и геморрагический. При
Наиболее частая причина инфекции – золотистый стафилококк, пневмококк, стрептококк. Заболевание может развиться вследствие перенесенной травмы. Чаще всего воспаляются локтевой сустав, коленный сустав (замена коленного сустава), тазобедренный сустав (замена тазобедренного сустава) и голеностопный сустав. При гнойном артрите рекомендована госпитализация больного, в качестве лечения применяют антибактериальную терапию.
Остеомиелит - гнойное воспаление костной ткани. Чаще всего остеомиелит вызывается золотистым стафилококком, реже возбудителями являются стрептококки, энтеробактерии, смешанная флора. Чаще всего поражаются трубчатые кости (бедренная, плечевая, большеберцовая), реже - плоские кости (кости таза, грудина, ребра).
*По путям инфицирования:
Гематогенный остеомиелит - развивается при заражении костной ткани гематогенным путем при переносе инфекции из первичного очага. Чаще поражается метафиз, где наиболее разветвленная сеть сосудов, и скорость кровотока замедлена.
Посттравматический остеомиелит - развивается после переломов костей, чаще всего как результат инфицирования костного мозга при открытом переломе.
Контактный остеомиелит - развивается вследствие перехода воспаления с соседних тканей. Так, при кариесе зубов может развиться остеомиелит нижней челюсти.
Имплантационный остеомиелит - развивается вследствие инфицирования костной ткани инородными телами, оставляемыми во время операций: металлический стержень для металлоостеосинтеза, спицы для аппарата типа Илизарова (спицевой остеомиелит).
Острый остеомиелит - острое воспаление костей, имеет стадийное течение. Вначале развивается миелит - поражение костного мозга, затем воспаление переходит в компактную кость - остит, далее в надкостницу - периостит. При дальнейшем прогрессировании воспалительного процесса развивается флегмона окружающих кость мягких тканей, затем гнойник может прорваться наружу с формированием гнойного свища.
Клиника: острый остеомиелит начинается остро, с высокой температуры до 39-40 градусов с ознобами, слабостью. Развиваются симптомы общей интоксикации - учащение пульса, сухой язык, лейкоцитоз, повышение СОЭ. Местно остеомиелит проявляется нарастающими распирающими болями в пораженной конечности, отеком тканей и гиперемией кожных покровов, ограничением движений в конечности, резкой болезненностью при осевой нагрузке.
Диагноз: основывается на клинической картине. При рентгенографии костей в первые 2 недели признаки заболевания не проявляются. Спустя 2 недели появляются рентгенологические признаки остеомиелита: остеопороз - разрежение костной ткани, или симптом "тающего сахара", периостит - утолщение или отслойка надкостницы, секвестрация - разрушение костной ткани с формированием полости распада и наличием в ней некротизированных тканей (секвестров).
Дополнительные методы диагностики: электротермометрия, термография, жидкие кристаллы.
Лечение: Выполняется иммобилизация конечности, назначается антибактериальная и дезинтоксикационная терапия.
Хирургические вмешательства: применяются остеопункция - пункция костной иглой в одном или нескольких участках костномозгового канала с эвакуацией гноя; трепанация костномозгового канала костной фрезой в одном или нескольких участках с установкой дренажей для промывания костномозгового канала.
Профилактика: острого остеомиелита заключается в своевременной санации первичных гнойных очагов, полноценной хирургической обработке ран при открытых переломах, соблюдении правил асептики и антисептики при металлоостеосинтезе.
Хронический остеомиелит - чаще всего бывает вторичным, то есть как исход острого остеомиелита.
Реже встречается первичный хронический остеомиелит, его разновидностяи является:
1. Абсцесс Броди - отграниченный гнойник в кости, с плотной капсулой;
2. Альбуминозный остеомиелит Оллье - поражается компактная часть кости с переходом на надкостницу;
3. Склерозирующий остеомиелит Гарре - поражаются все слои кости с выраженным склерозом, заращением костномозгового канала, периостальными наложениями, но без образования гнойных полостей и секвестров.
Вторичный хронический остеомиелит характеризуется длительным волнообразным течением, с периодами ремиссии и обострения. Для вторичного хронического остеомиелита характерно образование гнойной полости с свободно плавающими отторгшимися участками костной ткани (секвестры). При обострении процесса гной может прорваться в мягкие ткани, затем наружу с формированием гнойного свища.
Клиника: в периодах ремиссии клинические проявления отсутствуют. При обострении - появляются боли в конечности, усиливающиеся в положении стоя или при ходьбе. При вовлечении в процесс мягких тканей появляются отек и гиперемия кожи конечности, высокая температура тела.
Диагностика хронического остеомиелита не вызывает затруднений: типичная клиника, анамнез, наличие гнойного свища указывают на наличие остеомиелита. Для уточнения диагноза производят рентгенографию кости, где определяются полость в кости с наличием в ней секвестров, заращение костномозгового канала, утолщение и деформация кости. При наличии свища производят фистулографию - введение контрастного вещества по ходу свища. По характеру распространения контраста судят о размерах и границах поражения. При сомнительных случаях производят компьютерную томографию кости.
Лечение хронического остеомиелита оперативное. В стадии обострения производят вскрытие флегмон, затеков, дренирование. Радикальную операцию выполняют после стихания острых воспалительных изменений, в стадии ремиссии. Радикальная операция заключается во вскрытии костно-мозгового канала путем трепанации на всем протяжении поражения, удаления секвестров, некротизированных тканей и патологических грануляций - секвестрнекрэктомия. Важное значение имеет полноценное удаление всех измененных тканей, для чего костную ткань выскабливают специальными ложками до появления "красной росы" - капелек крови на стенках костной ткани. Остающаяся после выскабливания костная полость подлежит заполнению - пластике.
Среди методов пластики остаточной костной полости наиболее распространены:
- Кожная пластика по Захарову;
- Мышечная пластика - прилежащими мышцами на ножке;
- Костная пластика - чаще всего аутотрансплантатом из крыла подвздошной кости;
- Гемопломба по Шеде - заполнение костной полости аутокровью в надежде на последующее замещение сгустка крови костной тканью;
- Аллопластика - заполнение костной полости аллогенным трупным материалом.
1. Если остеомиелит развивается в детском возрасте, то наблюдается замедление роста пораженной конечности и хромота;
2. При вовлечении в процесс суставов возникает анкилоз - заращение суставной щели и неподвижность в этом суставе;
3. Амилоидоз почек;
4. Рецидивы остеомиелита;
5. Патологические переломы;
Артрит - воспаление сустава. Различают серозный, геморрагический, гнойный артриты. Возбудителем чаще всего является золотистый стафилококк, реже - стрептококки, пневмококки и т.д. Артрит может развиться при гематогенном инфицировании полости сустава, при переносе инфекции из окружающих тканей (остеомиелит, флегмона), вследствие перенесенной травмы. Наиболее часто воспаляются коленный сустав (гонит), тазобедренный сустав (коксит), голеностопный, плечевой, локтевой суставы.
Клиника: Артрит сопровождается острыми болями, отеком, припухлостью, гиперемией кожи в области сустава. Движения в суставе резко болез-ненны и ограничены, конечность полусогнута, повышается температура тела. При рентгенографии сустава можно отметить сужение полости сустава за счет утолщения хрящевых поверхностей.
Лечение: показана госпитализация больных, создание покоя конечности, антибактериальная терапия. При серозном и геморрагическом артрите производят пункцию полости сустава с удалением содержимого и введением раствор антибиотика. При необходимости пункцию повторяют. При гнойном артрите производят артротомию - вскрытие и дренирование полости сустава.
1. Остеомиелит суставных поверхностей костей;
2. Анкилоз сустава;
СЕПСИС
Сепсис - это генерализованная (системная) воспалительная реакция организма на инфекционный процесс. Летальность при сепсисе достигает 50-70%.
В развитии сепсиса решающее значение имеют 3 фактора:
Наличие первичного гнойного очага (входные ворота). Входными воротами являются:
- обширные инфицированные раны (посттравматические, ожоговые);
- гнойные заболевания мягких тканей, полостей, костей и суставов;
- послеоперационные инфицированные раны;
- хронические эндогенные очаги инфекции (кариесные зубы, хронический гайморит, хронический тонзиллит и т.д.).
Микробный фактор - сепсис развивается при наличии высоковирулентной микрофлоры: стафилококки, стрептококки, анаэробная и смешанная флора.
Реактивность организма - сепсис развивается чаще всего у ослабленных больных, перенесших тяжелые заболевания и травматичные операции, у которых снижены иммунные силы.
1. По виду возбудителя: стафилококковый, стрептококковый, анаэробный, колибациллярный, протейный и т.д. Кроме того, в последние годы в этиологии сепсиса начинают превалировать условно-патогенные микроорганизмы и смешанная флора.
2. По происхождению:
- раневой - при обширных инфицированных ранах;
- абдоминальный - при перитонитах, абсцессах брюшной полости;
- гинекологический - при острых воспалительных заболеваниях внутренних женских половых органов, после родов;
- уросепсис - при острой инфекции мочевыводящей системы;
- послеоперационный - вследствие послеоперационных гнойных осложнений;
- имплантационный - при инфицировании вводимых или оставляемых в организме материалов (устройства для
- металлоостеосинтеза переломов, сосудистые катетереры и протезы, клапаны сердца и т.д.);
- криптогенный - источник инфекции ("входные ворота") обнаружить не удается.
Для хирургического сепсиса характерно наличие инфекционного начала, послужившего причиной развития и прогрессирования синдрома системной воспалительной реакции.
О развитии синдрома системной воспалительной реакции можно говорить при наличии минимум двух из следующих четырех клинических признаков:
-Температура тела выше 38 или ниже 36 градусов;
-Частота сердечных сокращений свыше 90 в 1 минуту;
-Частота дыхания свыше 20 в 1 минуту;
-Лейкоцитоз свыше 12,0 × 109/л или лейкопения ниже 4,0 × 109/л.
Диагноз сепсиса устанавливают при:
1. Устойчивой бактеремии (то есть присутствие живых бактерий в крови);
2. Наличии обширного очага воспалительного процесса.
Тяжелый сепсис устанавливается при:
1. Развитии одной из форм органосистемной недостаточности (синонимы: системная мультиорганная дисфункция, полиорганная недостаточность). Формами такой недостаточности могут быть: острая почечная недостаточность, респираторный дистресс-синдром, кардиогенная недостаточность кровообращения, коагулопатия, и другие.
2. Наличии установленного воспалительного очага.
3. Наличии двух или более признаков синдрома системной воспалительной реакции.
Септический шок - развитие при установленном сепсисе стойкой гипотонии (снижение АД
Последнее изменение этой страницы: 2016-08-01; Нарушение авторского права страницы
Читайте также:


