Лазерная терапия при растяжении связок
Действенной зарекомендовала себя физиотерапевтическая процедура, во время которой проводится лечение суставов лазером. Этот терапевтический метод часто назначается в качестве вспомогательной терапии для ускорения излечения заболеваний позвоночника и суставов, например, таких как артрит, артроз, остеохондроз. Еще лазерное лечение эффективно в послеоперационный период, когда важно минимизировать риски развития осложнений, и ускорить восстановление.

Суть метода
Лазеролечение положительно действует на организм человека. На пораженные участки направляется инфракрасный лазер, который обладает хорошей проницательной способностью. Он действует в качестве стимулятора, нормализуя кровообращение, питание, и соответственно ускоряя регенерацию пораженных тканей. Лазерная терапия суставов помогает ускорить восстановительный период после тяжелой травмы, при этом ощутима польза не только для мягких тканей, но для костных и хрящевых структур. Но несмотря на большинство положительных моментов, такая разновидность лечения имеет противопоказания, и неграмотное назначение приносит вред пациенту. Поэтому прежде чем назначить лечение лазером, доктор должен учесть все важные моменты и определить, насколько польза от таких манипуляций будет оправдана.
Действие лазеротерапии
Каждая живая ткань, в том числе и суставная, беспрепятственно поглощает лазерные лучи. Благодаря этому инфракрасный пучок через кожные и мышечные покровы проникает непосредственно к суставному сочленению, и провоцирует запуск цепочки биохимических реакций. Благодаря такому эффекту обменные процессы в пораженных участках многократно ускоряются, усиливается кровоток, клетки насыщаются кислородом и питательными веществами, вследствие чего быстро регенерируют и обновляются. Все реакции влияют на стимулирование таких процессов:
Польза и вред
Лазер для лечения суставов приносит неоспоримую пользу, улучшая состояние пораженных тканей и стимулируя их регенерацию. Лазерная физиотерапия назначается при артрите, артрозе, остеохондрозе, периартрозе, а также в качестве вспомогательной терапии при повреждении плечевого, локтевого, коленного и тазобедренного сустава.
Процедура усиливает влияние восстанавливающих медикаментозных средств, а еще уменьшает негативное воздействие тяжелых препаратов, например, кортикостероидов.
Но такой метод терапии может нанести больному вред. Если у человека диагностирована онкология, сеансы прогревания усиливают рост, размножение и метастазирование раковых клеток, поэтому при таком заболевании лазеролечение не назначается. Все воспалительные и гнойные осложнения будут протекать активнее под воздействием лазерных лучей, поэтому пока состояние полностью не нормализуется, назначать этот метод противопоказано.
Показания и противопоказания
Активно назначается лазерная терапия при артрозе, ревматоидном артрите, остеоартрите. Кроме этого, терапия рекомендована при таких нарушениях, как:
- растяжения связочного аппарата;
- отечность и гематомы;
- суставные воспалительные осложнения;
- повреждение связок и сухожилий;
- послеоперационные боли и нарушение функциональности сочленения.
Основные противопоказания к назначению:
- сердечно-сосудистые, почечные и печеночные патологии;
- системные заболевания и нарушение обменных процессов;
- раковые заболевания;
- анемия;
- туберкулез;
- болезни крови и склонность к обильным кровотечениям;
- нервно-психологическая неустойчивость;
- индивидуальная реакция.
Так как действие лазеротерапии может иметь негативный эффект и в индивидуальных случаях причинить вред больному, такой вид терапии назначают с осторожностью:
- беременным и кормящим женщинам;
- людям, в организме которых функции важных органов заменяют импланты;
- если диагностирован тиреотоксикоз.
Виды лечения
Различают такие разновидности терапии:
- Контактная. В этом случае аппарат соприкасается с поверхностью кожи.
- Контактно-компрессионная. Лазерная манипуляция предусматривает более глубинное воздействие, которое достигается при помощи давления.
- Дистанционная или бесконтактная. При процедуре соприкасаемость аппарата с кожей отсутствует.
А также существует магнитолазерная терапия, во время которой, кроме целебного влияния лазерных пучков, применяются свойства магнитных полей. Терапевтическое действие этой терапии приносит максимальный эффект, при этом противопоказания сводятся к минимуму. Магнитотерапия незаменима, когда необходимо уменьшить боль и воспаления при артрите. Лечение артроза коленного сустава редко обходится без этой процедуры.
Техника проведения
Внутрисуставная лазеротерапия зачастую применяется для облегчения симптомов и ускорения регенеративных процессов при гонартрозе. После первого сеанса пациенты отмечают существенное облегчение и обезболивание. А также наблюдалось восстановление функциональности пораженного сочленения, уменьшались деформационные признаки. Сроки такой терапии индивидуальны, но в среднем не превышают 15—21 дней.
Если назначена лазеротерапия при артрозе коленного сустава, пациенту необходимо пройти целый курс, который включает ориентировочно 10—15 сеансов. В зависимости от сложности и запущенности патологии, врач может применять контактный, контактно-компрессионный либо же бесконтактный метод терапии. А также индивидуально подбирается частота импульсов. На коленный сустав направляют пучок лазера, после чего человек чувствует тепло. Длительность лечебного воздействия на один пораженный участок не должна превышать 5 мин. Чтобы получить от лазеротерапии максимальный эффект, прогревания нужно делать ежедневно на протяжении 2—2,5 недель.
Эффективность лечения суставов лазером
Курс лазеротерапии назначается строго по показаниям. Это поможет избежать негативных последствий и осложнений. Немаловажно иметь в виду, что возраст и пол не играют роли при выборе этого метода лечения, поэтому лазерные манипуляции назначаются маленьким детям и пожилым людям с заболеваниями опорно-двигательного аппарата либо травмами. Спектр влияния обширный и включает в себя такое воздействие:
- иммуностимулирующее;
- восстанавливающее;
- укрепляющее и обезболивающее;
- противовоспалительное;
- десенсибилизирующее;
- регенерирующее.
Терапия с применением лазерных свойств может назначаться в качестве основной либо вспомогательной процедуры. Вид лечения и его длительность определяются строго по показаниям врача. Благодаря лазеротерапии удастся уменьшить количество применяемых медикаментозных средств, а некоторые лекарства под воздействием лазерных лучей усиливают свое лечебное влияние. Но несмотря на большое количество положительных моментов и доказанной эффективности, эта разновидность физиотерапии имеет противопоказания.
Лазерная терапия назначается как самостоятельное или вспомогательное лечение при вывихах, растяжениях и других нарушениях функций в работе связок и суставов. Воздействие лазером на пораженные ткани сокращает сроки послеоперационной реабилитации пациентов, сводит к минимуму вероятность осложнений.
Суть лазерного лечения
Лазерное лечение проводится курсами: количество сеансов и их длительность врач подбирает индивидуально, ориентируясь на симптоматику и течение заболевания.
Световой поток, излучаемый прибором, направляется на пораженные зоны. У лазерного излучения высокая проницательная способность. Лазер, попадая в подкожный слой, прогревает ткани в пораженной зоне, в результате чего повышается температура и усиливается кровообращение, а воспалительный процесс постепенно прекращается.
Лазер влияет на клетки и на молекулярном уровне. Проникая внутрь, световой поток запускает фотобиологические процессы в клеточных мембранах. Если проще, то процесс разрушения клеток тормозится, они начинают восстанавливаться.
Живые ткани человеческого организма беспрепятственно поглощают лазерное излучение. Преимущество лазерной терапии в том, что световой поток воздействует непосредственно в травмированные мышечные волокна, суставные сочленения. Благодаря точной локализации многократно ускоряется обмен веществ в воспаленных участках, насыщение клеток кислородом и их обновление.
Положительная динамика после процедур отмечается в нескольких направлениях одновременно:
- Улучшаются реакции внутри клеток.
- Повышается функциональность клеток и тканей.
- Проходить боль в местах ушибов и вывихов без таблеток.
- Разрушаются и выводятся соли из организма.
- Достигается иммуностимулирующий эффект.
Вывих – расхождение суставного края костей, чаще всего возникает вследствие падений, ударов, других травм. Осложненный вывих сопровождается повреждением сосудов, мышц, разрывом суставной капсулы.
Характерные симптомы вывиха:
- Сильная боль при надавливании или движении конечностью.
- Отек, припухлость, покраснение.
- Повышение температуры и озноб.
Сеансы лазерной терапии можно начинать уже на следующий день, если у пациента нет кровотечения. Во время процедуры световой поток воздействует на участки, где есть отечность, чувствуется острая боль.
Воздействие также может осуществляться на 4 биологически активные точки, расположенные на расстоянии 5 см от центра колена. Длительность – 2 минуты на каждую зону.
Курс состоит из 7-10 ежедневных процедур. При необходимости через месяц проводится второй курс.
Описанная методика используется при вывихах любых суставов.
Растяжение связок или мышечных волокон часто диагностируется у спортсменов и людей, посещающих спортзал. В большинстве случаев оно является следствием чрезмерных физических нагрузок, подъемов штанг с тяжелым весом, резких выпадов, падений и других неудачных движений.
Симптомы растяжения связок:
- Кровоподтеки и припухлость.
- Усиливающаяся боль при надавливании пальцами на зону растяжения. Боль настолько интенсивная, что невозможно наступить на ногу.
- Повышенная температура в месте растяжения.
Прежде чем начинать курс лазерной терапии, необходимо сделать рентген-снимок и проконсультироваться с врачом-травматологом. Если у пациентов внутрисуставное кровотечение, воздействие лазера им противопоказано.
Если противопоказаний нет, можно приступать к физиотерапии. Луч лазера должен быть направлен на отечный участок – в его наиболее болезненную часть. Длительность воздействия на каждую точку в воспаленной зоне – 2 минуты.
Вторая область светового излучения – точки вокруг коленного сустава, как и в случае с вывихами. Продолжительность воздействия такая же – по 2 минуты на каждую точку.
В день достаточно одного сеанса, а общий курс состоит из 10 процедур, в среднем. Повторный курс проводится через месяц, если в этом есть необходимость.
Результаты
Излучение благотворно влияет на периферическую нервную систему и нервные сплетения, улучшает проходимость нервов, избавляя пациентов от болезненных защемлений нервов, прострелов.
После лазерной терапии улучшается состав крови, активно вырабатывается жидкость в суставах, необходимая для нормального их функционирования и предотвращения преждевременного износа.
После курса процедур у пациентов повышается проводимость сосудов, эластичность мышц. Двигательная активность восстанавливается, и человек снова чувствует себя здоровым и энергичным.

Одними из самых распространенных травм являются растяжение и аналогичные повреждения связок. Произойти такая неприятность может с каждым, причем как в быту, так и во время спортивных тренировок.
Растяжение является результатом надрыва волокон связок, возникающего обычно вследствие резких движений. Именно за счет внезапного превышения нормальной амплитуды движения сустава и появляются растяжения.
Причины растяжения связок
Данный вид травмы характерен больше для людей, ведущих активный образ жизни. Также частые растяжения свойственны профессиональным спортсменам. А в неблагоприятную погоду, когда дороги улиц покрываются гололедицей, повреждение мышц, травмы суставов и даже костей встречаются повсеместно среди самых разных категорий людей.
Связки можно повредить, упав на вытянутую ногу или руку, подвернув конечность или просто оступившись. То есть растяжение мышц происходит по причине именно механического воздействия, которое превышает прочностной порог связки.
Можно выделить так называемые группы риска людей, которые чаще остальных обращаются в медпункты по причине растяжения в силу определенных факторов, обосновывающих предрасположенность к такому виду травм. К ним относятся:
- лица с избыточной массой тела;
- люди, носящие неудобную обувь, и в особенности это касается любительниц слишком высоких каблуков.
- профессиональные спортсмены, занимающиеся травмоопасными видами спорта;
- люди, страдающие приобретенными либо врожденными аномалиями развития сухожилий;
- лица, получившие осложнения в виде изменений в суставных сочленениях, вызванные артрозом или полученной ранее травмой;
Растяжение или иные повреждения связок происходят в разных частях тела. Чаще всего такой вид травмы
- лучезапястного сустава;
- запястного сустава.
- голеностопного сустава;
- спины;
- плечевого сустава;
- коленного сустава;
В результате осуществления трудовой деятельности, занятий спортом либо простой случайности, можно получить определенный вид растяжения.
- с повреждением связок верхних конечностей сталкиваются люди, увлекающиеся бодибилдингом или пауэрлифтингом. Причина травмы обычно заключается в выполнении упражнений, связанных с поднятием тяжелого груза. Также не застрахованы от подобной травмы и обычные грузчики, которые в силу особенностей профессии, вынуждены поднимать и (или) переносить тяжелые предметы;
- вероятность растяжения связок плечевого сустава высока у теннисистов, баскетболистов, метателей ядра волейболистов. Броски и взмахи руками являются одной из причин повреждений.
- частичное повреждение связок голеностопного сустава свойственно бегунам, лыжникам и конькобежцам. Повышенная вероятность травмы такого рода объясняется опять же спецификой видов спорта: резкие торможения, вращения стоп и прочие аналогичные действия нередко приводят к растяжениям;
Признаки и симптомы
Признаки растяжения дают о себе знать сразу после получения травмы. В момент травмы появляется сильная боль, которая нарастает в течение считанных минут. В первые часы обычно возникают гематома и отек, сопровождающиеся ограничением движения поврежденного сустава.
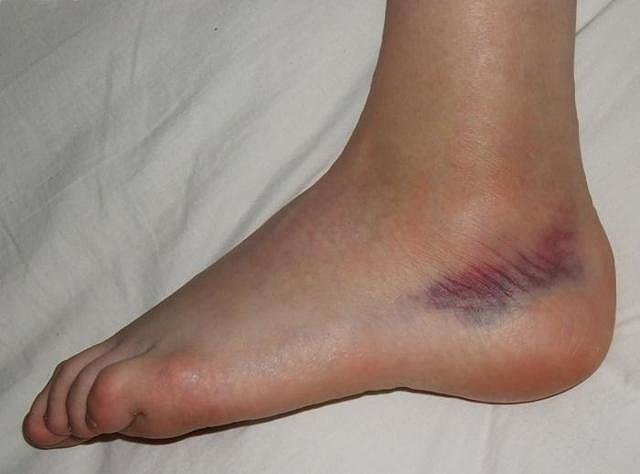
При травмировании сосудов на месте травмы становятся отчетливо видны участки кровоизлияния. В случае повреждения нервных окончаний наступает онемение больной конечности. И даже при попытке пассивных движений наблюдается утрата чувствительности, так как травмированная связка уже неспособна в полной мере выполнять свои функции.
Растяжение связок впоследствии проявляется в виде типичных признаков в течение нескольких дней. Чаще всего наблюдается следующее:
- боль, которая усиливается при пальпации или движении;
- покраснение кожного покрова.
- отек;
- гипертермия;
- припухлость;
- нарушение подвижности сустава;
- синюшность кожи;
- подъем температуры тела;
Под растяжением связок голеностопного сустава понимают частичный разрыв (надрыв) волокон, который приводит к повреждению нервных корешков и мелких сосудов. Поскольку в этой анатомической зоне несколько групп связок (задняя нижняя, межкостная, латеральная, передняя, дельтовидная, боковая, поперечная, берцовые), травме бывает подвержена любая из них. При малейшем повреждении функция стопы нарушается, поэтому человеку требуется срочное лечение.
Почему случается растяжение связок голеностопа?
Если при полном разрыве сухожильных волокон сустав становится разболтанным, и ступание на ногу не представляется возможным, то растяжение связок голеностопа представляет собой неполный надрыв, при котором утрачивается целостность коллагеновых волокон. В 90% ситуаций причиной патологии является неудачный и чрезмерный поворот стопы вовнутрь. При этом чаще всего поражается латеральная связка. Если нога выворачивается наружу, страдает малоберцовая связка. Остальные травмируются намного реже.
Спровоцировать такую травму могут следующие события:
- Бег на пресеченной местности,
- Неаккуратная ходьба,
- Попадание в яму,
- Падение на лед,
- Подворот ступни при носке каблуков,
- Резкое повышение нагрузки на сустав,
- Удар по ноге,
- Прочие бытовые ситуации,
- Производственные травмы,
- Неосторожное приземление на стопу.

У спортсменов данная травма – не редкость, особенно, у футболистов, у людей, увлекающихся горнолыжным катанием, легкой атлетикой, парашютным спортом. Есть ряд факторов риска, под действием которых проблема может случаться с большей вероятностью:
- Уже имеющиеся аналогичные травмы в прошлом,
- Лишний вес, особенно, значительное ожирение,
- Коллагенозы и другие патологии соединительной ткани,
- Врожденная нестабильность сустава,
- Артроз, артрит сустава,
- Плоскостопие, другие виды деформации стопы,
- Косолапость,
- Излишняя двигательная активность,
- Тяжелый физический труд,
- Ношение неудобной обуви.
Тяжесть поражения конечности зависит от силы разрыва и от численности поврежденных волокон.

Как проявляется растяжение?
Симптоматика обусловлена степенью поражения сочленения костей. Так, специалисты выделяют 3 степени травмы:
- Первая. Наблюдается надрыв мельчайших волокон, чаще , их отдельных пучков малого размера. Движения в суставе не нарушены, симптомокомплекс выражен незначительно. Пальпировать голеностоп возможно, есть небольшая болезненность.
- Вторая. Порвано более значимое количество волокон. Больной может с трудом наступать на ногу, боль сильна, есть отечность тканей.
- Третья. Связка может быть надорванной практически полностью. Работоспособность человека нарушена, нагрузка на ногу исключается. Сустав не функционирует.
Симптомы заболевания могут имитировать и другие травмы голеностопа. Так, легкие травмы напоминают ушиб, тяжелые – перелом трубчатых костей. Отек при растяжениях также выражен неодинаково, он появляется с той стороны ноги, где произошло повреждение тканей. На остальную часть стопы отек не расходится. Обычно продолжительность отека не выше 7 суток.
Гематома формируется сразу после повреждения, но явно заметной становится только после уменьшения отечности. Вначале синяк бывает небольшой, потом возрастает и заметен уже по всей лодыжке и даже по части подошвы. По мере заживления гематома меняет оттенок с синего или черного на желтый.
Прочие возможные симптомы патологии:
- Болевой синдром,
- Нарушения функции ступни,
- Изменение формы и вида сустава,
- Тугоподвижность,
- Прихрамывание,
- Повышение местной температуры.
При малом повреждении ноги признаки могут появиться не сразу, а только на утро. В день травмы человек может ходить, заниматься привычными делами, и только позже понимает, что получил повреждение конечности. Нередко растяжение связок голеностопного сустава сочетается с прочими травмами.
Ранняя помощь больному
Как лечить растяжение голеностопа? Вначале нужно оказать пострадавшему первую помощь. Она сводится к таким действиям:
- Создать ноге покой, сесть или лечь.
- Под область голени положить предмет, который поможет придать ей более высокое положение. Это требуется для снижения отечности и боли.
- Достать лед или налить ледяной воды в бутылку и приложить к месту травмирования. Так можно остановить развитие отека и тканевого кровоизлияния. В день можно делать 3-4 таких компресса, при этом держать их до 15 минут.
- Сделать повязку для ноги. Для этого при помощи эластичного бинта надо зафиксировать стопу, бинтуя ее в форме 8-ки. Слишком сдавливать ткани нельзя.
Если есть необходимость, лечение против травмирования связок голеностопа нужно организовать сразу. Рекомендуется принять таблетку обезболивающего средства (Ибупрофен, Кетонал, Кетопрофен, при резкой боли – Дексалгин, Аркоксиа).
На этапе первой помощи нельзя массировать ногу, прикладывать согревающие компрессы, втирать мази на основе перца, животных ядов – это усилит приток крови к гематоме и увеличит отек.
Лечебные мероприятия при растяжении связок
Чем следует лечить заболевание – растяжение связок голеностопа? Способы терапии должен обозначить врач, ведь пациент без консультации специалиста не может точно установить диагноз. Лишь в легких случаях можно ограничиться нанесением противовоспалительных мазей, бинтованием ноги и обеспечением ей покоя в течение 2-3 суток.
Все основные способы лечения растяжения связок голеностопа приведены здесь:
Эффективным будет аккуратное втирание кремов с нестероидными противовоспалительными компонентами – Кетопрофена, Фастум-геля, Диклофенака. Можно наносить кремы под бинт, так лечение будет еще более эффективным. Для более скорого уменьшения гематомы рекомендуется наносить на кожу мази с рассасывающим действием – Гепариновую, Троксевазин, Бодягу. Через 10-14 дней можно уже использовать разогревающие мази, улучшающие микроциркуляцию крови – Гевкамен, Софья.
Операция выполняется при серьезной степени поражения связок. Лечение растяжения лодыжки предполагает такие действия. Хирург делает надрез, исследует хрящи, кости, мягкие ткани. Кончики связок сшивают, при необходимости, прикрепляют их к кости. После ушивания раны накладывают гипс (съемный), рану регулярно обрабатывают. Обычно швы снимают через неделю, гипс носят 2 недели.
Народные рецепты
При растяжении связок, лечение в домашних условиях применяется на острой и подострой стадии. Возможно использование народных рецептов для ускорения выздоровления, против боли, отека, гематомы:
- Луковый компресс. Измельчить 1-2 луковицы при помощи блендера. Эту кашицу смешать со столовой ложкой морской соли, добавить туда же столовую ложку меда. Массу приложить к свернутой в несколько раз марле, поместить компресс на место поражения. Закрепить бинтом, выдержать 2-3 часа. Можно использовать рецепт после уменьшения отека для ускорения заживления тканей.
- Глина. Приобрести косметическую глину в аптеке, развести водой до состояния сметаны. Прибинтовывать марлей глину к ноге, оставлять компресс на 3 часа. Отек проходит после такого лечения полностью за пару дней.
- Целебная мазь. Смешать 100 мл растительного масла холодного отжима, 200 г измельченного на кусочки корня окопника, поварить на водяной бане час. Потом профильтровать после охлаждения, долить 200 г касторки, 20 капель масла лимона, 50 г топленого пчелиного воска. Мазь остудить, смазывать ногу до 5 раз в день.
- Натереть картошку без кожуры на мелкой терке, приложить массу в виде компресса к ноге. Выдержать 2 часа. Средство имеет сильное рассасывающее действие.
- Согреть молоко, пропитать им тряпочку. Сделать компресс, закрепив целлофаном и теплой тканью. Держать на ноге 2 часа. Применять можно после стихания острой стадии отека.

Как реабилитироваться после травмы
Восстановление после растяжения связок голеностопа, в зависимости от тяжести ситуации, может длиться от 2 недель до 2 месяцев. В восстановительный период нужно соблюдать все предписания врача. Кроме регулярного нанесения на ногу местных средств, показаны различные физиотерапевтические процедуры:
- УВЧ, или лечение электрическим полем. Помогает за 10 сеансов улучшить микроциркуляцию крови и восстановить связки.
- Лазеротерапия. Оказывает расширяющее действие, увеличивает скорость оттока крови.
- Амплипульс. Направлен на стимуляцию обмена веществ, нормализацию тонуса волокон.
- Микротоки. Быстро восстанавливают ткани за счет оптимизации микроциркуляции крови.
Физиотерапия выполняется только по показаниям и по назначению врача. Ее можно начинать через 2-5 суток с момента травмы. Спустя неделю разрешается делать легкий массаж, выполнять парафиновые аппликации, озокерит. Обязательно назначается комплекс упражнений ЛФК. Надо подниматься на носочки и опускаться на пятки, шевелить пальцами, аккуратно вращать голеностопом. После выздоровления нужно регулярно ходить, гулять – это сократит период полной реабилитации. Полезны занятия в зале ЛФК на специальных тренажерах. 
Профилактика повторных растяжений
Чтобы сохранить здоровье ног и больше не думать, как лечить растяжение связок голеностопа, нужно предпринять ряд профилактических мер. Требуется оградить сустав от факторов риска – это поможет травме не стать хронической. Меры профилактики следующие:
- Укрепление мышц. Выполняя ежедневно комплекс упражнений для нижних конечностей, ЛФК, занимаясь на тренажерах, можно сделать мягкие ткани более сильными, крепкими. Для той же цели отлично подойдут пешие прогулки, велосипед, плавание, легкие пробежки.
- Верный подбор обуви. Узкая, модельная обувь, неправильные колодки и черезчур высокие каблуки несут угрозу для здоровья ног. Очень опасно ходить в такой обуви всегда, но особенно зимой, когда вокруг много скользкого льда.
- Применение эластичного бинта. Если приходится претерпевать серьезные физические нагрузки, заниматься спортом, стоит предпринять меры и обезопасить свои нижние конечности. Их бинтуют эластичным бинтом или надевают специальные бандажи.
- Нормализация веса. У людей, страдающих ожирением, риск любых патологий опорно-двигательного аппарата, как и травм, намного выше. Ради собственной безопасности стоит похудеть.

Если растяжение будет происходить регулярно, сустав станет излишне подвижным, потеряет эластичность, в нем нарушится кровоснабжение. Это может привести к инвалидности, дать осложнения в виде артроза, артрита, и допускать таких последствий нельзя.
Травмы могут быть следствием удара, падения, слишком интенсивного движения рукой или попытки удержать тяжёлую штангу при занятиях бодибилдингом. Патологии плеча в 30% случаев сопровождают пациентов с множественным остеоартрозом. Метод лечения должен подбираться индивидуально с учётом характера повреждения, однако во всех случаях врачи рекомендуют дополнять лечение физиотерапией.
Полезные эффекты физиотерапии плечевого сустава: ускорение восстановления повреждённых тканей, адаптация сочленения к дальнейшим нагрузкам, профилактика повторного травмирования.
Что такое физиотерапия?
Физиотерапия – это один из методов лечения плечевого сустава, при котором используют воздействие физических явлений на организм. Физиотерапевтические процедуры входят в реабилитационный комплекс и помогают ускорить выздоровление плечевого сустава.
В некоторых случаях человек сам начинает ограничивать свою двигательную активность из‐за боли. Физиотерапия решает эту проблему, давая возможность быстрее вернуться к привычному образу жизни. Она может применяться в виде монотерапии, но чаще её совмещают с медикаментозным лечением и лечебной гимнастикой.
Детальнее о лечебной гимнастике по Ивашкевичу читайте здесь.
Основные методы физиотерапии при травмах
Наиболее распространённые виды физиолечения плечевого сустава:
- ручные манипуляции (массаж);
- электрическая стимуляция (дарсонваль);
- введение лекарств с помощью электрического тока (электрофорез);
- прогревание (УВЧ, озокеритовые или парафиновые обёртывания);
- светолечение (лазер);
- воздействие ультразвуком;
- иглоукалывание.
Электрофорез плечевого сустава сочетает в себе физический и медикаментозный методы: постоянный ток и лекарственный раствор. В роли источника постоянного тока выступает аппарат для электрофореза. Источником лекарственного вещества являются тканевые прокладки, пропитанные лечебным раствором.
В зависимости от проблемы, в плечевой сустав могут вводиться хондропротекторы, обезболивающие либо противовоспалительные препараты. Электрический ток помогает им преодолеть толщу тканей и попасть в сустав.
Используя электрофорез, можно создать высокую концентрацию лекарственного вещества в поражённом участке. Слабый электрический ток благоприятно действует на плечевой сустав, улучшая кровообращение и облегчая боль.
Преимущества физиотерапии электрофорезом:
- неинвазивность;
- создание депо лекарственного препарата непосредственно в суставе;
- исключение побочного влияния медикаментов на печень, почки и ЖКТ.
Противопоказания к электрофорезу:
- повреждённая или воспалённая кожа в месте наложения электродов;
- психиатрические заболевания, эпилепсия;
- имплантированный кардиостимулятор;
- новообразования кожи в местах контакта с электродами.
Ход процедуры: на кожу пациента накладываются электроды в тканевых прокладках. Одна из прокладок пропитывается лекарственным раствором, а противоположная – нейтральным. При включении аппарата через через тело проходит слабый электрический ток, который ощущается как слабое покалывание. Стандартная длительность сеанса – 15–20 минут. Курс лечения состоит из 10–20 процедур, проводимых ежедневно или через день.

УВЧ‐терапия означает лечение электромагнитными волнами ультравысокой частоты. Специальный прибор генерирует электромагнитные волны заданной частоты, которые при контакте с тканями человеческого организма преобразуются в тепло, вызывая ряд изменений.
Положительные эффекты физиотерапии УВЧ для плечевого сочленения:
- улучшение кровообращения;
- снятие отёка;
- ликвидация застойных явлений;
- ускорение регенерации соединительных тканей.
Процедуры УВЧ‐терапии, назначенные в острый период, помогают уменьшить болевые ощущения, устраняют отёчность. Физиотерапия этим методом полезна при хронических заболеваниях плечевого сустава или в восстановительный период после травм, при вывихах. Курс процедур способствует улучшению подвижности сустава, предотвращает развитие контрактур.
- Оптимальная мощность при лечении плечевого сустава – 30–40 Вт.
- Время процедуры – 15 минут.
- Один курс состоит из 15–20 ежедневных прогреваний.
Противопоказания к УВЧ‐терапии:
- беременность сроком 3 месяца и больше;
- острая сердечная недостаточность с инфарктом миокарда;
- стенокардия;
- наличие искусственного водителя сердечного ритма;
- нарушение гемостаза;
- гнойные воспаления мягких тканей в местах, на которые оказывают влияние УВЧ;
- наличие металлических элементов в близком к месту процедуры участке тела (накостные и внутрикостные фиксирующие пластины при переломах).
Озокерит и парафин являются природными углеводородами с высокой молекулярной массой. По сравнению с парафином, озокерит имеет более сложный состав. Помимо углеводородов, он содержит следующие примеси:
- газообразные углеводороды;
- сероводород;
- минеральные масла;
- смолы;
- углекислый газ.
Оба материала обладают высокой теплоёмкостью: после нагревания они долго сохраняют постоянную температуру, отдавая его медленно и постепенно. Эту особенность используют для прогревания различных частей тела человека при физиотерапии.

Помимо теплового воздействия, у озокерита с парафином имеются и другие полезные эффекты:
- компрессионный (остывающая масса немного сжимается, что способствует улучшению микроциркуляции в проблемной плечевой зоне и оттоку из нее лишней жидкости);
- обогащение тканей биологически активными веществами (сероводород).
3 способа прогревания в физиотерапии:
- послойное нанесение разогретого вещества на кожу с помощью специальной кисти;
- оборачивание пропитанной озокеритом или парафином марлей с последующим наложением утепляющего компресса;
- наложение заранее изготовленной в кювете пластины с заданной температурой.
Время каждой процедуры – от 30 до 60 минут. Стандартный курс физиотерапии состоит из 10–15 сеансов, проводимых с интервалами в 1–2 дня.
Средняя температура нагреваемой массы, используемой для процедуры – 70°С. При лечении детей и пожилых пациентов рекомендуется более щадящий режим с температурой от 50 до 52°С.
Парафино‐ и озокеритотерапию разрешено сочетать с другими методами: массажем, электрофорезом или лечебными ваннами.
Противопоказания к физиотерапии:
- острые заболевания, сопровождающиеся повышением температуры;
- сердечно‐сосудистые нарушения в стадии декомпенсации;
- туберкулёз;
- бронхиальная астма;
- беременность;
- опухоли;
- эпилепсия;
- наличие язв и ранок в месте наложения.
Магнитотерапия (индуктотермия) заключается в воздействии на организм электромагнитного поля. Под его влиянием в клетках образуются собственные хаотические токи, а температура тканей повышается на 0,3–0,9°С.
Лечебные эффекты магнитотерапии:
- повышение проницаемости клеточных мембран;
- активация метаболизма;
- усиление функции лейкоцитов, макрофагов, фибробластов.
Магнитотерапия оказывает болеутоляющее, противоотёчное и антиспастическое действие.
Показания к индуктотермическим процедурам плечевого сустава:
- подострые и хронические заболевания (затяжной остеоартрит, остеоартроз);
- посттравматические состояния (ухудшение подвижности, боли, мышечные контрактуры, невриты).
Магнитотерапия вызывает нагревание тканей, поэтому её запрещено использовать в острой стадии любых заболеваний и травм.
Список противопоказаний к физиотерапии:
- острое или обострившееся воспаление;
- наличие серозного либо гнойного экссудата;
- выраженная гипотензия;
- предрасположенность к кровотечениям;
- опухоли.
Для физиотерапии плечевого сустава применяют плоскую спираль. Если на повреждённую область наложен гипс, то спираль помещают поверх него.
Курс физиотерапии состоит из 15–20 ежедневных прогреваний длительностью 20 минут.
Физиотерапию дополните упражнениями в домашних условиях. О них читайте здесь.
Лазерная физиотерапия является немедикаментозным методом лечения, позволяющим уменьшить боль, отёк, скованность в проблемном плечевом суставе.
Низковолновое лазерное излучение лишено теплового компонента, оно состоит только из световых волн. При контакте с живыми тканями лазер воздействует на клетки, вызывая в них химические реакции. Независимые исследования подтвердили полезные эффекты лазера: снижение боли и восстановление подвижности плечевого сустава.
Использование лазерных процедур повышает эффективность основного лечения на 10–15%.
Лазеротерапия, в сравнении с другими методами физиотерапии, имеет мало противоказаний. Нельзя проводить в период обострения кожных болезней (псориаз, экзема). Лечение лазером приемлемо практически для всех больных.
Сфера действия лазера:
- костная ткань (ускорение регенерации клеточных элементов и накопления в кости минералов кальция и магния, отвечающих за её прочность);
- суставной хрящ (снижение воспаления, активация фибробластов);
- мышцы (улучшение васкуляризации, восстановления миоцитов, профилактика мышечной дистрофии).
При этом типе физиотерапии ультразвуковые колебания передаются от аппарата к тканям, вызывая ряд эффектов:
- противоотечный;
- противовоспалительный;
- антиспастический;
- обезболивающий.
Лечение ультразвуком предотвращает образование новых рубцов, а также способствует рассасыванию уже имеющихся. Ультразвуковое воздействие делят на высокочастотное (300‑8000 Гц) и низкочастотное (до 100 Гц).
Перед сеансом физиотерапии кожу смазывают специальным гелем, после чего прикладывают наконечник аппарата к коже, периодически меняя место. Длительность процедуры – от 10 до 15 минут, средняя продолжительность курса – 15 сеансов через день или ежедневно.

Показания к физиотерапии:
- последствия вывиха, ушиба, перелома;
- остеоартрит, остеоартроз;
- мышечные контрактуры, рубцы.
Противопоказания к физиотерапии плечевого сустава:
- абсцессы;
- остеопороз;
- склонность к образованию тромбов;
- выраженная гипо‐ и гипертония;
- стенокардия, инфаркт миокарда;
- онкологические проблемы.
Показания к массажу плечевого сочленения:

артроз, артрит, периартрит;
невралгия;
- острое воспаление либо свежая травма;
- гематома;
- дефекты или повреждения сосудов;
- недавняя операция на суставе;
- опухоли;
- абсцессы.
Плечевой сустав массируют в положении сидя или лёжа, лицо пациента обращено в сторону массажиста, рука согнута в локте, кисть расположена на уровне поясницы. Данная позиция обеспечивает хорошее расслабление мышц, не мешающее проработке сустава. Массаж сустава следует дополнить массажем прилежащих мышц и триггерных точек для устранения в них спазмов, вызванных воспалением или травмой.
Виды движений, применяющиеся для массажа, включают: поглаживание, растирание, разминание, щипки, поколачивание, точечное воздействие.
Помимо ручного воздействия, для лечения проблем плечевого сустава практикуют водный массаж. При этой методике вместо рук используют давление водной струи. Гидромассаж является более щадящим, поэтому может применяться при острых болях, а также у юных и пожилых пациентов.
Зарядка для плечевого сустава здесь.
Диадинамотерапия (токи Бернара) основана на воздействии импульсного тока частотой от 50 до 100 Гц.
Лечебные эффекты диадинамического тока:
- обезболивание;
- стимуляция мышечного тонуса;
- улучшение микроциркуляции;
- ускорение регенерации тканей.
Показания к физиотерапии:
- растяжение связок плечевого сустава;
- неврит, невралгия;
- периартрит;
- ревматоидный артрит;
- болезнь Бехтерева;
- деформирующий остеоартрит.
Для физиолечения этим способом используются раздвоенные электроды. Электрод с положительным зарядом (катод) накладывают на больной участок, а анод – с противоположной стороны сустава. Между электродом и кожей помещают прокладку из увлажненной ткани.
Перед процедурой физиотерапии необходимо убедиться в отсутствии порезов и ссадин в области плеча. Единичные точечные повреждения не являются препятствием для проведения манипуляции, но их следует изолировать, прикрыв кусочком клеёнки или липкой ленты из материала, не пропускающего ток.
При подаче тока пациент ощущает лёгкую вибрацию в области электродов и вокруг них. Длительность воздействия – 20–30 минут, курс лечения состоит из 8–10 сеансов.
Диадинамотерапия может предшествовать сеансу массажа либо занятиям лечебной физкультурой для плечевого сочленения. Это способствует снятию болей и мышечных спазмов, что позволяет более эффективно проработать проблемную область.
- инфаркт миокарда, стенокардия;
- наличие кардиостимулятора;
- психические заболевания;
- нарушение целостности кожи в районе плечевого сустава;
- туберкулёз;
- острые инфекции с лихорадкой;
- онкологические заболевания;
- склонность к кровотечениям;
- свежие переломы в области сустава.
Читайте также:


