Кто лечит спондилез и спондилоартроз
Спондилоартроз представляет собой заболевание, которое затрагивает межпозвоночные суставы и позвонки. Изменения происходят постепенно: сначала хрящевая ткань сустава становится менее эластичной и истончается, затем деформации подвергаются позвоночные сегменты.

В результате развивается искривление позвоночного столба, у больного возникают боли во время движения, по утрам – мышечная скованность.
- Что стало причиной развития заболевания;
- Нарушен ли обмен веществ, насколько хорошо развита мышечная система;
- Имеются ли сопутствующие заболевания, в том числе – позвоночника, суставов;
- Как давно пациент страдает данным заболеванием и насколько быстро оно прогрессирует.

Если у Вас возникли вопросы,
спросите нашего специалиста!
Почему развивается спондилоартроз
Частая причина возникновения спондилоартроза – неправильное строение отдельных позвонков. Способствуют этому травмы позвоночного столба или врожденные аномалии позвоночника, например, когда крестцовый позвонок принимает форму поясничного (люмбализация) или нижний поясничный позвонок сливается с крестцом (сакрализация).

Немалое значение имеет физическая активность пациента: заболевание может развиться как при чрезмерных физических нагрузках, так и при их недостатке, в особенности, если больному приходится подолгу находиться в одной и той же позе (работа за компьютером, вождение автомобиля и т.д.)
Спровоцировать спондилоартроз может плоскостопие различной степени. Длительное течение заболевания приводит к искривлению позвоночника, в частности – перераспределяется нагрузка на позвоночный столб, отдельные позвонки могут сместиться, что и повлияет в дальнейшем на состояние мягких и костных тканей.
Как проявляет себя спондилоартроз и к кому обращаться за диагностикой
Симптоматика спондилоартроза различается в зависимости от того, какой именно отдел позвоночника был затронут: шейный, грудной или пояснично-крестцовый.
Наиболее распространенная форма – поясничный спондилоартроз. Пациент при этом страдает повторяющимися ноющими болями в области спины, которые могут отдавать в тазобедренную или ягодичную области. Болевой синдром становится сильнее, если наклоняться или поворачивать туловище. Обычно боль возникает при возобновлении движения после длительной неподвижности. Может наблюдаться утренняя скованность движений, которая проходит в течение часа.
В шейном отделе спондилоартроз вызывает болезненные ощущения, которые распространяются на затылочную область, между лопатками или в надплечье. Сильные боли возникают при поворотах и наклонах шеи.
Грудной отдел позвоночника наименее подвижен среди прочих, поэтому заболевание в этой области может достигнуть значительной степени выраженности, прежде чем симптомы проявят себя, и больной обеспокоится лечением.
При таких симптомах, как болезненность в спине и шее, скованность движений, боль в стопах, суставные боли – следует обращаться к ортопеду-травматологу. Он занимается проблемами опорно-двигательного аппарата: позвоночника и суставов, мышечной системы.
Какой врач лечит спондилоартроз

Большинство людей не знают к какому врачу обращаться при спондилоартрозе. Все зависит от источника и характера боли:
- При воспалительном и дистрофическом характере заболеваний суставов следует обращаться к ревматологу.
- Ортопед-травматолог наиболее полно рассмотрит общую картину заболевания: первопричины или последствия спондилоартроза при искривлении позвоночного столба, плоскостопии.
- Если деформация тела позвонка повлияла на нервные сплетения, может потребоваться консультация невролога.
- Опытные врачи
(в т. ч. практикующие в США и Европе) - Цены доступные каждому
- Диагностика экспертного уровня (МРТ, УЗИ, анализы)
- Ежедневно 8:00 - 22:00
Диагностика и лечение спондилоартроза в клинике МАРТ
Для диагностики спондилоартроза и определения степени изменения костных и мягких тканей в нашем центре проводится обследование на высокоточном МР-томографе SiemensEspree. У нас также имеется возможность провести лабораторную диагностику, ультразвуковое и функциональное исследование.
Лечение спондилоартроза направлено как на прекращение дегенеративных процессов в суставных тканях, так и на нормализацию работы организма в целом.
Для этого мы применяем безоперационные и максимально безопасные методики:
- Физиотерапевтическое лечение для снятия воспаления, болевого синдрома, а также – предотвращения развития синовита и мышечных спазмов.
- Лечебная физкультура, чтобы укрепить суставы и позвоночник, вернуть свободу движений, развить мышцы и связки. Помимо занятий с врачом-инструктором для вас могут составить индивидуальный курс упражнений для выполнения в домашних условиях.
- Медикаментозное лечение, которое применяют в комплексе с другими методами воздействия – чтобы уменьшить дозы лекарственных средств и свести побочные эффекты к минимуму.
- Рефлексотерапия, чтобы ускорить восстановление организма, нормализовать кровообращение и обменные процессы.
- Ортезирование: назначаются специальные бандажи или корсеты, чтобы исключить травмирование при нагрузках и убрать часть давления на позвоночный столб.
А меж тем, остеохондроз оказывает негативное влияние на связки межпозвоночных соединений, на его фоне может развиться не менее опасное состояние: спондилез и спондилоартроз.
Взаимосвязь заболеваний

Механизм развития недуга следующий: при запущенном остеохондрозе в костно-хрящевой ткани развиваются разрушительные процессы, провоцирующие сильные боли (прострелы) и неподвижность позвоночника.
Патология может поражать любую часть опорно-двигательного аппарата, но чаще всего заболевание диагностируют в области пояснично-крестцового отдела позвоночника.
Для недуга характерно сращение позвонков.
В медицинской терминологии спондилез и спондилоартроз – обозначения этапов развития остеохондроза. Оба патологических состояния вызывают дегенеративные процессы в позвоночнике. Но при спондилезе происходит деформация межпозвонковых дисков путем образования костных наростов, а при спондилоартрозе страдает вся структура межпозвонковых суставов.
Отличительной чертой патологий является и локация наростов (остеофитов).
- В первом случае они нарастают между позвонками, сокращая просвет.
- Во втором – по краям суставов.
Развитие недуга
- Происходит разрушение тканей костно-хрящевой системы.
- Формируются остеофиты, блокирующие подвижность одной из областей опорно-двигательного аппарата.
- Разрушение межпозвонковых дисков часто приводит к возникновению грыжи.
У пациентов с генетической предрасположенностью в заболеванию и у травмированных в области спины, патологические процессы развиваются стремительно.
Наглядное видео об изменениях позвоночника при развитии спондилеза в видео ниже:
Причины и факторы риска

Заболевания суставов принято считать возрастными патологиями и приписывать их пожилым людям. Возрастные изменения в хрящевой ткани провоцируют спондилез и спондилоартроз в определенных случаях. Но существует и ряд других факторов, не зависящих от возраста, которые становятся причиной развития заболеваний:
- ожирение;
- частые и большие нагрузки на позвоночник (у людей определенных профессий);
- травмы;
- хронические заболевания;
- нарушение выработки гормона эстрогена.
В группу риска часто попадают женщины в период менопаузы, пациенты с нарушением метаболических процессов, с аутоиммунными нарушениями и генетически предрасположенные.
Боли в спине часто беспокоят людей, занятых тяжелым физическим трудом по роду деятельности. Но патология может возникнуть и вследствие единичных сильных нагрузок.
Симптомы
Спондилез называют результатом невылеченного спондилоартроза. При такой тесной взаимосвязи патологий наблюдается отличие симптоматики.
Для спондилоартроза характерны:
- чувство скованности в спине (тревожит с утра);
- боль в суставах;
- атрофия мышц;
- хруст в позвоночнике;
- нарушение кровообращения;
- развитие метеочувствительности и сопутствующие головные боли;
- невриты;
- развитие контрактуры (невозможность полностью согнуться или разогнуться).

Спондилез определяют по следующим симптомам:
Может возникнуть и дополнительная симптоматика: появление хромоты, утрата чувствительности ног. В этом запущенном случае пациент утрачивает желание и возможность двигаться, больше времени проводит лежа в позе эмбриона – такое положение несколько облегчает его состояние.
Разновидности
Для этого осложнения характерно истирание межпозвонковых дисков.
Главный симптом – боль в спине ноющего характера. Возникновение боли возможно, как при беге и ходьбе, так и при сидячем или лежачем положении и после него.
Еще один симптом – ощущение зажатости в области крестца (обычно проходит самостоятельно в течение 2-3 часов).
Представляет собой повреждения суставов – дугоотростчатых и позвоночно-реберных. Опасен ограничение движения позвоночного столба.
На ранних стадиях симптоматика не отчетливая. При развитии патологии появляются болевые ощущения в спине, нарушение амплитуды движений.
Основные симптомы:
- боли в затылочной части;
- боли в шее, переходящие в область лопаток и рук;
- частые головокружения и потеря равновесия;
- хруст при поворотах головы.
Хроническое заболевание суставов, возникающее на фоне воспалительных процессов. Нарушает подвижность позвоночника.
Симптоматика зависит от того, какой отдел позвоночника подвергся патологии.
- На первой стадии заболевания пациент страдает от постоянной ноющей боли, усиливающейся к вечеру.
- Вторая стадия – появление хруста в позвоночнике и нарушением его подвижности.
- Третья – постоянная сильная боль, плюс полная неподвижность пораженной области.
Редкое хроническое заболевание с поражением межпозвоночных дисков, реберно-поперечных, иногда и других суставов позвоночника. В медицине известно, как болезнь Бехтерева.
Проявляется у пациентов в возрасте 15-30 лет. Возникает вследствие аутоиммунных нарушений, хронических заболеваний, вирусных и бактериальных инфекций.

Разнородная по составу и происхождению патология, поражающая хрящи, мышцы, связки и капсулы позвоночника. Распространяется сразу на несколько сегментов позвоночного столба. Основная причина заболевания – пожилой возраст пациента.
Симптомы:
Патология сопровождается структурными изменениями формы суставов, нарушениями их размеров и строения. Дисплазию не диагностируют, как отдельное заболевание, она – сопровождающий элемент спондилоартроза.
Стадии и формы патологии
Начальная форма спондилоартроза протекает бессимптомно. На первый план при диагностике выходят симптомы остеохондроза или спондилеза, а поражение мелких суставов заметить еще сложно.
Признаки спондилоартроза начинают явно проявляться после значительного разрастания остеофитов. Костные наросты изменяют контурный рисунок суставов и сужают просвет суставных щелей.
Существует 4 степени развития заболевания:
- Связки, оболочки суставов и межпозвонковый диск теряют эластичность, амплитуда движений позвоночника понижается.
- Повышение нагрузки на диски, частичная утрата функционирования фиброзных колец.
- Увеличение костных наростов, дистрофия связок.
- Костные наросты настолько большие, что сдавливают сосуды и нервные окончания, существенно ограничивают подвижность.
Методы диагностики
Признаки поражения позвоночника, в зависимости от стадии заболевания и локации, могут приобретать сходство с симптоматикой язвы желудка, кардиологических заболеваний и т.д. При подозрении на заболевания позвоночника, пациента направляют на прием к врачу-неврологу. Для точной диагностики важен анамнез – история болезни поможет определить давность и степень недуга.

Диагностику начинают с физических тестов, которые определяют:
- диапазон движения;
- влияние компрессии позвоночника на походку;
- рефлексы и мышечную силу.
Для получения более точной клинической картины, врач может направить пациента на:
- рентгенографию (снимок покажет все аномалии позвоночника);
- компьютерную томографию (для более детального изображения);
- МРТ – для выявления области защемленных нервов;
- миелографию – введение трассирующего красителя в спинномозговой канал пациента для более четкого изображения на рентгене или томографе;
- электромиографию – измерение электрической активности в мышцах.
Определенный диагноз подразумевает начало терапевтических процедур. Чаще всего, это консервативное лечение. Оперативное вмешательство используют только в исключительных случаях – при серьезных осложнениях, негативно влияющих на образ жизни (подвижность) пациента.
Также операция необходима для освобождения места спинному мозгу и нервным корешкам:
- удаление грыжи;
- удаление части позвонка;
- вживление трансплантата.
Общая клиническая картина
Классификация заболевания производится на основании степени тяжести. Первая стадия – бессимптомная или со смазанной симптоматикой. Изредка проявляются дискомфортные ощущения в спине, но их мало кто воспринимает всерьез.

Далее следует истончение хрящевых тканей, снижается подвижность хрящевых позвонков. При запущенных формах недуга их движение может быть заблокировано полностью. Избежать дальнейших процессов развития патологии можно применением консервативных способов лечения и выполнением специальных упражнений.
Развитие опасных осложнений начинается при 2 степени деформирующего спондилеза. При этой форме заболевания одной гимнастикой и массажами исцелиться невозможно. Для устранения симптоматики используют блокады.
Цели и методы лечения
Основная методика лечения патологий позвоночника – консервативная. Ее задача – купировать болезненные признаки и повысить подвижность пораженного участка.
Хирургическое вмешательство используют реже. Его применяют после того, как медикаментозная терапия и лечебная физкультура не дали ожидаемого положительного эффекта. Или при сложной и запущенной стадии заболевания.
Для снижения болевого синдрома и воспаления при спондилезе и спондилоартрозе используют анальгетики и нестероидные противовоспалительные препараты.
Из безрецептурных болеутоляющих можно использовать:
- Ибупрофен.
- Напроксен натрия.
- Ацетаминофен.
При сильных болях врач может прописать кортикостероиды и мышечные релаксанты.
В ходе медицинских исследований было установлено, что болевой синдром отлично снимают некоторые антидепрессанты и препараты против судорог.

Специально разработанные физические упражнения облегчают боль, стабилизируют тонус мышц и способствуют возвращению подвижности. Но лечебная физкультура работает только в комплексе с лекарственной терапией и другими процедурами.
Особенность гимнастики в том, что ее необходимо выполнять в перерывах между приступами, начиная с простых упражнений, и постепенно усложняя их.
При выполнении лечебно-физкультурного комплекса следует избегать резких и быстрых движений, при первом ощущении боли во время занятий, их нужно прервать. Правильно выполненные физические упражнения укрепляют поясничный отдел, способствует поддержанию позвоночника.
Также применяют:
- электрофорез;
- ванны с минеральной водой;
- контрастный душ.
Массаж при патологиях позвоночника, особенно в период обострения, должен быть легким и щадящим с применением противовоспалительных средств или натурального меда.
Массаж шейного отдела снимает спазмы, поясничного и грудного – способствует укреплению мышечного корсета. Проводить курсами по 10 процедур, согласно назначению врача.
Один из альтернативных методов, при котором на позвоночник оказывают воздействие руками. Эффект возможен в сочетании с другими физиотерапевтическими процедурами.
Лечение позвоночника в домашних условиях проводят при помощи мазей из натуральных компонентов.

Популярный рецепт:
- 1/4 стакана меда;
- 1/3 стакана тертой редьки;
- 1/3 стакана водки;
- 2 ч. л. морской соли.
Держать в холодильнике, перед применением нагревать.
В дополнение к массажу с применением мази, можно прикладывать к пораженному участку компрессы из шишек хмеля и масла пихты.
При неэффективности всех вышеописанных процедур врач может назначить хирургическое лечение.
Основные способы оперативного вмешательства:
- блокада – хирург разрушает нервные окончания сустава, снимая этим боль;
- трансплантация искусственного сустава.
Прогноз
При своевременном диагностировании и грамотной терапии развитие заболевания можно остановить еще на его первом этапе. Сложность заключается лишь в пренебрежительном отношении большинства людей к остеохондрозу или незнании о серьезности осложнений этой патологии.
Сидячий образ жизни, поднятие тяжестей, сильные физические нагрузки (чрезмерное увлечение спортзалом, к примеру), резкое изменение пассивного образа жизни активным – все это факторы риска появления и осложнения остеохондроза.
Усиливает развитие патологий позвоночника нарушение обмена веществ, плохое кровообращение, нехватка жидкости в организме. Эти факторы провоцируют расплющивание фиброзного кольца и истончение позвоночного диска. И тогда организм включает защиту и начинает наращивать костную ткань, чтобы распределить усилившуюся нагрузку на позвоночник.
Профилактические меры
При склонности к заболеваниям опорно-двигательного аппарата, или при подозрении на патологию, необходимо модифицировать стиль жизни:
- сбросить лишний вес;
- начать активно заниматься физкультурой (или просто больше гулять пешком);
- скорректировать рацион в пользу полезных продуктов.

Спешить после работы в офисе домой, чтобы весь вечер снова сидеть в соцсетях – плохая привычка. Такая же нехорошая – не отлипать от телевизора, при этом усиленно питаясь фастфудом. Также негативно влияет на состояние позвоночника длительное пребывание в неудобной позе.
Подобные привычки необходимо искоренять. Даже при сидячей работе можно уделить несколько минут профилактическим мерам:
Для успокоения мышц спины необходимо соблюдать комфортный температурный режим в помещении.
Алгоритм поддержания позвоночника в хорошем состоянии такой:
- Повысить физическую активность.
- Не переоценивать свои силы и не поднимать тяжести.
- Не переедать и следить за весом.
- Не допускать дефицита жидкости в организме (пить эти пресловутые 1,5 литра воды в день).
- Регулярно заниматься профилактической физкультурой.
Развития спондилеза и спондилоартроза возможно избежать при условии своевременного диагностирования и лечения остеохондроза. Но поскольку большинство пациентов неврологии этого не делает, им необходимо внимательно прислушиваться к сигналам организма на первой стадии развития патологии. Ее еще можно остановить медикаментозной терапией и лечебным массажем.
Не допустить серьезных осложнений и второго и последующих этапов заболевания помогут согревающие средства местного применения, прием витаминно-минеральных комплексов, введение в рацион молочных продуктов и блюд из рыбы жирных сортов.
Зная, к какому врачу обратиться при спондилоартрозе позвоночника, больные получат своевременную и, что важнее, квалифицированную помощь специалиста.
Врач, который специализируется на лечении болезней позвоночника, в т.ч. остеохондроза и спондилоартроза, имеет специальность вертебролога. Нередко найти этого врача можно только в больших клиниках или частных заведениях.

В обычных поликлиниках функции вертебролога чаще выполняет невропатолог. Как и профильный специалист, невропатолог может поставить диагноз по неврологическим симптомам заболевания и назначить соответствующий курс лечения. Если какие-то из симптомов явно выходят за границы сферы лечения этого врача, например, у пациента присутствуют искривления, невропатолог перенаправит к другому доктору. В частности, на начальных стадиях спондилоартроз лечит врач со специальностью хирург-травматолог.

Практикуются также консультации у терапевтов — в современной медицине у лечащего врача может быть широкая специализация. Конечно, некоторые тонкости терапевт может пропустить, ставя диагноз, но его предписаний обычно достаточно для лечения болезни на ранних стадиях.
Идеальный вариант качественного лечения при невозможности обратиться к вертебрологу — посетить всех вышеперечисленных специалистов, чтобы каждый из них мог поставить собственный диагноз. В результате их заключений рекомендации по лечению могут различаться, но общая тактика будет гораздо понятнее.
Ранняя диагностика
Прежде всего врач проводит анализ анамнеза пациента и пальпацию — мануальное исследование позвоночника. В дальнейшем могут быть назначены следующие процедуры:
- Рентген проблемных зон (обязательно в нескольких проекциях). Рентген позволит визуально оценить состояние позвоночника и масштаб патологических изменений. На снимке врач увидит пораженные или смещенные позвонки, искривления и другие нетипичные для здорового позвоночника детали. Несколько снимков, сделанных через определенные промежутки времени, дадут понимание того, как прогрессирует болезнь.
- Компьютерная томография. Является более точным и дорогим аналогом рентгена.
- МРТ (магнитно-резонансная томография). Наиболее точный метод получения сведений о заболевании позвоночника, позволяющий определить степень разрастания остеофитов с точностью до миллиметра. Кроме того, МРТ гарантирует наиболее быстрый результат и минимальный уровень получаемого пациентом облучения.
- Электронейромиография. Эта процедура используется для анализа состояния нервно-мышечной структуры тела пациента и ее проводимости. Во время анализа возможно определение конкретной степени поражения элементов структуры организма.
- Радиоизотопное сканирование. Метод позволяет обнаружить воспалительные процессы в тканях костей.
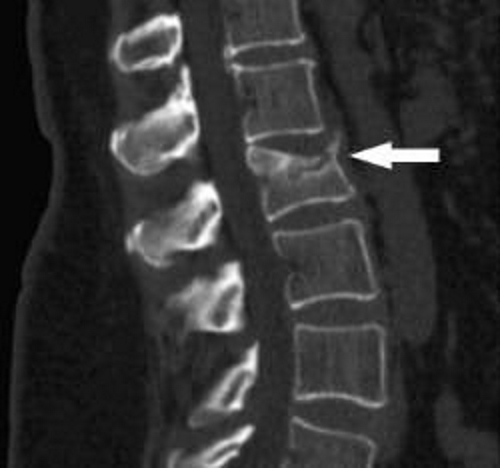
Симптомы болезни разных отделов позвоночника
Спондилоартроз шейного отдела распространен у людей, ведущих малоподвижный образ жизни, при этом проводящих длительное время в наклоненном вперед положении, например, при работе за компьютером.

Основные проявления болезни — тянущая боль в плечах и шее. При прогрессировании заболевания могут наблюдаться:
- проблемы со зрением;
- присутствие назойливого шума, писка или звона в ушах;
- резкие изменения в артериальном давлении;
- общая слабость и головокружение.
Артроз грудного отдела встречается намного реже. Основные участки поражения — средние и нижние позвонки района грудины. Если во время смещения были защемлены нервы, боль может отдавать в область грудной клетки.
Точное место поражения позвоночника врач определяет с помощью мануального осмотра и прощупывания.
Спондилоартроз поясничного отдела — это заболевание, которым часто страдают профессиональные спортсмены, а также люди, занимающиеся тяжелой физической работой или ведущие сидячий образ жизни. Основной очаг болезни — четвертый и пятый позвонки в районе поясницы. Симптомы болезни в пояснично-крестцовом отделе следующие:
Проходящие при наклоне вперед болевые ощущения отличают спондилоартроз от перемежающейся хромоты.

Спондилоартроз поясничного отдела – это хронический разрушительный процесс, который развивается на фоне дегенеративных изменений в тканях фиброзного кольца межпозвоночного диска. Поясничный отдел принимает на себя колоссальную механическую и амортизационную нагрузку при ходьбе, беге, статичном положении тела, стоянии, сидении.
Часто наблюдается разрушение дугоотростчатого сустава, что приводит к быстрой деформации других позвоночных суставов, расположенных выше и ниже места первичного разрушения. Первичный спондилоартроз поясничного отдела позвоночника развивается с одинаковой частотой как в молодом, так и в зрелом возрасте. Ведущими факторами риска являются сидячая работа и малоподвижный образ жизни, лишний вес и неправильная постановка стопы, искривление позвоночника и нарушение правил эргономики организации рабочего и спального места.
Тела поясничных позвонков массивны, поскольку им приходится выдерживать колоссальные нагрузки. Они связаны между собой с помощью дугоотростчатых суставов и укреплены длинными связками. Стабильность положения тел позвонков обеспечивается за счет присутствия межпозвоночных дисков. Это упругие образования, состоящие из плотной внешней оболочки фиброзного кольца и внутренней студенистой структуры пульпозного ядра.
Межпозвоночные хрящевые диски не имеют собственной капиллярной сети кровоснабжения. Они могут получать жидкость и растворенные в ней питательные вещества, кислород только с помощью диффузного обмена с расположенными рядом мышечными тканями. При сокращении мышечных групп происходит сжатие миоцитов, выделяется небольшое количество жидкости в окружающее мышцу пространство. В этом время хрящевая ткань межпозвоночного диска расправляется и впитывает в себя эту жидкость. Далее происходит сжатие межпозвоночного диска и выделение жидкости, в которой растворены продукты обмена, токсины, окисленные клетки. Все это всасывается в венозный кровоток, очищается клетками печени и передается в большой круг кровообращения через камеры сердца.
При нарушении диффузного обмена происходит дегенерация хрящевых межпозвоночных дисков. Связки позвоночника не успевают адаптироваться к новым условиям и не сокращаются. Возникает нестабильность тел позвонков. При регулярном смещении разрушаются дугоотростчатые суставы, следом начинается деформация фасеточных и унковертебральных сочленений костей. Все это способствует тому, что развивается поясничный или пояснично-крестцовый остеохондроз. Чаще всего поражается одновременно несколько отделов.
Если у вас развивается спондилоартроз поясничного и пояснично-крестцового отдела позвоночника, то рекомендуем начинать лечение как можно раньше. С помощью мануальной терапии можно вылечить практически любую стадию патологии кроме последней, когда развивается деформирующий артроз позвоночных суставов.
Деформирующий спондилоартроз поясничного отдела позвоночника
Постепенно развивается деформирующий спондилоартроз поясничного отдела – тяжелая форма нарушения подвижности позвоночного столба, провоцирующая присутствие постоянного болевого синдрома.
Деформирующий спондилоартроз поясничного отдела позвоночника отличается рецидивирующим хроническим течением, проходящим через 4 стадии:
- сначала происходят первичные дегенеративные изменения в хрящевых тканях позвоночника, наблюдается воспалительная реакция и отложение фибрина;
- на второй стадии суставные поверхности оголяются и на них начинают оседать соли кальция, провоцируя рост костных наростов;
- третья стадия характеризуется стойким ограничением подвижности в проекции поражённого сустава (на рентгенографическом снимке в этот период видны деформирующие костные наросты, тотальное сужение суставной щели);
- четвертая степень поражения характеризуется тотальным разрушением сустава, его полным анкилозом и ограничением подвижности.
При появлении первых признаков развития деформирующего остеоартроза поясничного отдела позвоночника необходимо как можно раньше начинать проводить комплексное лечение. Для этого рекомендуется обратиться за помощью к вертебрологу или мануальному терапевту. У официальной медицины нет действенных методов, позволяющих эффективно восстанавливать целостность поврежденных межпозвоночных суставов.
Причины развития спондилоартроза
Чаще других в клинической практике вертебролога встречается спондилоартроз поясничного отдела позвоночника L5-S1, это связано с тем, что на него оказывается максимальная амортизационная и физическая нагрузка.
Диагноз спондилоартроз поясничного отдела может быть поставлен в достаточно молодом возрасте, если у пациента присутствуют некоторые факторы риска развития данного заболевания:
- избыточная масса тела;
- ведение сидячего малоподвижного образа жизни;
- неправильная постановка стопы в виде плоскостопия и косолапости);
- отравления лекарственными препаратами, солями тяжелых металлов;
- деформирующий остеоартроз тазобедренного, коленного и голеностопного суставов (приводит к уменьшению длины одной конечности, что отрицательно сказывается на состояние поясничного отдела позвоночника);
- курение, употребление алкогольных напитков и другие вредные привычки;
- сахарный диабет и сопутствующая ему диабетическая ангиопатия;
- опухолевые процессы и тяжелые инфекции в области позвоночного столба.
Непосредственные причины дегенерации межпозвоночных суставов – это дегенеративные заболевания хрящевой и связочной ткани, окружающей позвонки. К таким негативным патологиям можно отнести:
- остеохондроз, протекающий с осложнениями, такими как протрузия, экструзия и грыжа межпозвоночного диска;
- болезнь Бехтерева, системная красная волчанка, ревматоидный полиартрит, склеродермия и другие аутоиммунные патологии;
- нарушение осанки и искривление позвоночного столба;
- последствия травматического воздействия (трещины отростков, компрессионной перелом тела позвонка, растяжения и разрывы связок и сухожилий, разрывы мышечной ткани и т.д..
Умеренный спондилоартроз поясничного отдела позвоночника может развиваться от чрезмерных перегрузок во время выполнения однотипных движений. У маляров, грузчиков, строителей, парикмахеров, поваров межпозвонковый спондилоартроз поясничного отдела позвоночника относится к профессиональным заболеваниям. Избежать его развития можно, только тщательно выполняя все санитарно-гигиенические рекомендации врачей. Необходимо периодически во время работы делать перерыв и выполнять в течение него специальные гимнастические упражнения. Они призваны восстановить микроциркуляцию крови, купировать напряжение в мышцах, подверженных статической нагрузке.
Умеренный спондилоартроз поясничного отдела может быть спровоцирован железодефицитной анемией, тиреотоксикозом, гиперфункцией коры надпочечников. Все эти факторы врач должен учитывать в процессе постановки точного диагноза.
Признаки и симптомы спондилоартроза поясничного отдела позвоночника
Ранние признаки спондилоартроза поясничного отдела не являются типичными для этого заболевания. Они больше напоминают клиническую картину остеохондроза. Первые признаки спондилоартроза поясничного отдела – это боль в пояснице, усиливающаяся после длительной физической активности.
Более характерные симптомы поясничного спондилоартроза возникают на стадии деформации суставов. В этом случае боль усиливается, появляется ощущение скованности движения.
В целом на второй стадии спондилоартроза поясничного отдела симптомы могут быть следующими:
- постоянная тупая боль, локализованная в месте разрушения межпозвоночного сустава;
- утренняя скованность – в первые часы после пробуждения сложно совершить полноценный наклон вперед;
- хруст и щелчки при резких движениях (наклоны, повороты туловища);
- слабость поясничных мышц;
- быстрая утомляемость спины во время длительной ходьбы.
Рентгенографические симптомы спондилоартроза поясничного отдела позвоночника зависят от стадии дегенеративного процесса. Сначала это просто сужение суставной щели, затем появляются признаки деформации костной ткани. На последних стадиях на динамических рентгенографических снимках видна полная неподвижность пораженного сустава.
Степени спондилоартроза поясничного отдела позвоночника
При проведении дифференциальной диагностики перед доктором стоит задача установить степень разрушения межпозвоночного сустава. Дело в том, что спондилоартроз 2 степени поясничного отдела позвоночника поддается лечению консервативными методами, а при 3-ей и 4-ой стадии патологического процесса пациенту, скорее всего потребуется хирургическая операция для восстановления подвижности позвоночного столба.
Что характерно для каждой стадии этого заболевания:
- спондилоартроз поясничного отдела 1 степени отличается практически полным отсутствием симптомов и рентгенографических признаков;
- спондилоартроз 2 степени поясничного отдела дает выраженное напряжение поясничных мышц и постоянно присутствующие боли;
- спондилоартроз 3 степени поясничного отдела позвоночника — это характерные изменения на рентгенографических снимках (остеофиты и наросты) и практически полное разрушение суставов.
Лечение спондилоартроза поясничного отдела позвоночника
Перед тем, как лечить спондилоартроз поясничного отдела позвоночника, нужно провести диагностику. Для этого назначается рентгенографический снимок и МРТ обследование.
Существует несколько разных методик того, чем лечить спондилоартроз поясничного отдела и некоторые доктора предлагают пациентам проходить курсы инъекций хондропротекторов. На начальной стадии лечения поясничного спондилоартроза этого делать не стоит. Сначала важно восстановить микроциркуляцию крови и лимфатической жидкости, купировать воспаление и вернуть способность хрящевой ткани к диффузному обмену с окружающими мышцами.
Для эффективного лечения спондилоартроза поясничного отдела позвоночника рекомендуется использовать методы мануальной терапии:
- тракционное вытяжение – позволяет восстановить нормальное состояние всех структурных частей (позвонков, межпозвоночных дисков и суставов);
- массаж и остеопатия – улучшают эластичность тканей, возвращают нарушенную микроциркуляцию крови и лимфатической жидкости;
- рефлексотерапия – запускает процесс регенерации поврежденных тканей;
- лечебная гимнастика и кинезиотерапия – активируют работу мышц и улучшают диффузное питание хрящевых тканей.
Также применяется физиотерапия, лазерное воздействие и многое другое. Для лечения обращайтесь в клинику мануальной терапии по месту жительства.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


