Костный объем альвеолярного отростка
Анатомические особенности верхней и нижней челюсти
Кости верхней челюсти участвуют в образовании полости носа, рта, стенок глазниц и плотно соединяются с черепом. В отличие от нижней челюсти, его части неподвижны. Несмотря на кажущуюся массивность, кости обладают небольшим весом, так как внутри находится полость.
Челюсть состоит из тела и четырех отростков:
- небный соединяется со скуловой костью и является опорой в процессе жевания,
- лобный прикреплен к носовой и лобной кости,
- скуловой отделяет подвисочную часть челюсти, имеет выпуклую форму и четыре канала для альвеол (углублений для корней зубов), в них располагаются большие коренные жевательные единицы,
- альвеолярный — на нем находятся лунки для зубов, разделенные стенками.
Нижняя челюсть – единственная подвижная кость в черепе человека, к ней присоединяются мышцы, ответственные за пережевывание пищи. Она состоит из тела, включающего в себя две ветви и два отростка: мыщелковый и венечный.
Подробнее строение челюсти смотрите на фото. Однако анатомические особенности челюсти индивидуальны. По этой причине иногда и специалисту с внушительным стажем не всегда удается выявить патологии.
Альвеолярный отросток — описание
Альвеолярный отросток несет на себе зубы. Он включает в себя две стенки: наружную и внутреннюю. Они представляют собой дуги, располагающиеся по краям челюстей. Между ними находятся альвеолы. На нижней челюсти соответствующее образование называется альвеолярной частью.
Кость отростка состоит из неорганических и органических веществ. Преобладает коллаген – вещество органического происхождения, придающее пластичность. В норме кость должна приспосабливаться к постоянно изменяющемуся положению зуба.
Она состоит из нескольких элементов:
- наружного, направленного в сторону щек и губ,
- внутреннего, ориентированного к небу и языку,
- альвеолярных отверстий и зубов.
Верхняя часть альвеолярных отростков челюстей уменьшается, если не получает необходимой нагрузки. По этой причине ее высота зависит от возраста, дефектов ротовой полости, перенесенных заболеваний и т.д.
Наружная стенка отростка именуется вестибулярной, внутренняя – небной. Они соединяются дугой в направлении окончаний челюстей. Между стенками располагаются лунки, в них зарождаются, а потом вырастают зубы.
Губчатое вещество в лунках по составу и свойствам приближено к костной ткани. Оно способствует фиксации зуба, в нем помещаются корни и небольшая часть шейки. В лунках имеются нервы, сосуды, волокна соединительной ткани. Альвеолы разделяются межзубными перегородками. Для многокорневых зубов имеются перегородки между корнями. Стенки альвеолярного отростка расходятся максимально на шестой лунке, за восьмой соединяются и формируют луночковый бугорок.
Кости челюстей отличаются. Верхняя челюсть парная, состоит из двух частей, разделена посередине соединительной перемычкой. Альвеолярный отросток на ней имеет 8 лунок для коренных зубов и альвеолы, в которых фиксируются клыки и резцы.
Кость нижней челюсти не является парной, состоит из двух ветвей, не имеющих соединения посередине, в каждой находится по 8 альвеол. Ветви сходятся между собой под углом и образуют базальную дугу. У каждого человека угол индивидуальный и формирует форму нижней челюсти.
Зубы испытывают разную нагрузку при пережевывании пищи. Вследствие этого альвеолярные отростки у передних зубов тонкие, а у боковых более развитые, толстые. Строение альвеолярного отростка представлено на фото ниже.
В двух первых находятся корни резцов, имеющие конусовидную форму. Лунки с третьей по пятую предназначены для клыков и премоляров, форма корней у которых овальная. Самая глубокая лунка у клыка, имеет глубину до 19 мм. Лунка премоляра может разделяться межкорневой перегородкой. В остальных трех лунках размещаются корни моляров, в них имеется по три перегородки. У третьего моляра бывает разное количество корней, которые различаются по форме, его лунка бывает одинарной или разделяется перегородками, камер бывает 3 и более.
Типы дефектов альвеолярного гребня
Перед имплантацией стоматологи чаще всего сталкиваются с четырьмя типами аномалий альвеолярного гребня:
- деформация высоты гребня, спровоцированная полной атрофией костной ткани. В большинстве случаев возникает после полного удаления зуба и всех его корней;
- аномально узкий гребень. Чаще всего такой дефект врожденный или развивается после удаления, но опять-таки в силу генетических факторов;
- подвижность гребня. Провоцируется гипертрофированным разрастанием мягких тканей. Слизистая десны буквально выходит за пределы лунки и охватывает соседние зубы. Причиной в большинстве случаев служит непрерывное ношение полного съемного протеза. При постоянной носке он оказывает чрезмерное давление на десну и провоцирует чрезмерный рост;
- разнообразные искривления гребня. Торец отростка может быть ребристым или покрытым буграми. Такие деформации чаще всего врожденные, но не доставляют неудобств, пока речь не заходит об имплантации.
Возможные проблемы
Как и в любом другом органе человека, при развитии и функционировании альвеолярных отростков челюстей возникают различные проблемы. Они могут быть связаны с естественными процессами, происходящими в организме (рост и выпадение зубов). Существуют и внешние факторы, оказывающие негативное воздействие (травмы, переломы альвеолярного отростка).
Если у человека отсутствуют зубы, то атрофия происходит естественным путем. Процесс ускоряется, если атрофия вызвана следующими заболеваниями:
- гингивит;
- пародонтит;
- остеомиелит;
- пародонтоз;
- остеопороз;
- шеечный кариес.
Применение съемных протезов усиливает атрофию. Причиной ее может стать удаление зуба или перелом челюсти. Если не лечить атрофию, шейка зуба оголяется, что приводит к его расшатыванию и выпадению.
Нижняя челюсть чаще подвергается травмам и переломам, чем верхняя, несмотря на то, что стенки верхнего отростка тоньше, длиннее, более пористые из-за наличия в них нервных окончаний, сосудов.
По статистике, переломы нижней челюсти составляют от 60% до 90% общего количества травм лицевых костей.
Перелом альвеолярного отростка разделяют на несколько видов:
- полный – аркообразное просветление в костной ткани;
- неполный – повреждены все слои костной ткани без смещения;
- частичный – повреждена только наружная часть;
- оскольчатый – несколько переломов, пересекающихся в разных направлениях;
- перелом с дефектом кости – поврежденный участок костной ткани полностью оторван.
Повреждение часто сопровождается переломом зубов. При этом наблюдается кровотечение, отек пораженного участка, сильная боль, которая усиливается при сжимании зубов. На слизистой могут образоваться ушиблено-рваные раны, возможно нарушение прикуса, боль при глотании, вывих зубов.
При переломе проводят рентгенографию. Так как кость нижней челюсти плотнее, то перелом на ней имеет более четкую форму. Лечение переломов включает в себя устранение болевых ощущений, сглаживание отломков, сшивание раны.
Патология развивается у эмбрионов. Черепные кости формируются, когда плоду около двух месяцев. К моменту рождения они должны плотно прилегать друг к другу. Негативные факторы, влияющие на развитие эмбриона, наследственность, последствия медикаментозного лечения могут привести к тому, что парные кости не срастутся, и образуется расщелина. Ее называют волчьей пастью.
Расщелина может образоваться на костях, на мягком и твердом небе и даже на губе (заячья губа). Она может быть полной или частичной, боковой или располагаться в середине. На нижней челюсти такой дефект формируется редко, а на верхней альвеолярный отросток продолжает не сросшиеся кости неба. При лечении врожденной патологии применяют пластическую хирургию. Края расщелины при этом зашивают.
Причины возникновения альвеолярного гребня
Альвеолярный гребень – это новообразование, возникающее на альвеолярном отростке (участок верхней/нижней челюсти со специальными углублениями для зубов – лунками, или альвеолами). Альвеолярный гребень появляется на месте хирургически удаленных корней вследствие заполнения лунок мягкой тканью, форма и размер которой является определяющим фактором при установке протеза.
Признаки перелома альвеолярного отростка
Перелом альвеолярного отростка можно определить по следующим симптомам:
- изменение прикуса,
- нарушение речи,
- затруднения при жевании,
- иногда – кровотечение или кровь в слюне,
- приступы боли, зарождающиеся сверху и снизу челюсти,
- усиление болевых ощущений при смыкании зубов, пациент держит рот в полуоткрытом состоянии,
- отеки внутренней части щек,
- рваные раны ротовой полости в области щек и губ.
Хватит нескольких признаков, чтобы забить тревогу и немедленно отправить человека в больницу или вызвать скорую помощь. Самостоятельно ставить диагноз и предпринимать попытки лечения нельзя.
Методы диагностики проблемы
Чтобы начать терапию, необходимо правильно поставить диагноз. Переломы альвеолярного отростка по симптоматике схожи с травмами пульпы или ушибами, поэтому обязательно проводится комплекс мероприятий для выявления патологии.
Сначала проводится обследование, во время которого стоматолог способен оценить общее состояние больного. Он опирается на следующие признаки:
- пациент не может широко открыть рот,
- вокруг губ заметны покраснения,
- присутствуют травмы слизистой,
- при смыкании челюсти видны нарушения зубных рядов,
- вывихи резцов,
- кровоподтеки в слюне,
- подвижность больших коренных зубов в поврежденной области.
Чтобы поставить диагноз, пациенту необходимо сделать рентген челюсти. Повреждение альвеолярного отростка верхней челюсти на снимке имеет рваные, прерывистые края. Из-за отличий в строении, перелом другой челюсти в области альвеолярного отростка обладает более четкими гранями.
Компьютерная томография помогает определить, где находится гематома. Электроодонтодиагностика показывает состояние зубных тканей, она назначается несколько раз в течение курса лечения.
Лечение перелома
Первое, что следует сделать – поставить отломанный участок в правильное положение. Самостоятельно это делать категорически нельзя. Исключительно квалифицированный врач способен провести данную процедуру и выполняет ее под местной анестезией. После этого накладывается гладкая шина-скоба либо шина-каппа. Первая используется, когда рядом с переломом сохранились здоровые зубы. Рекомендуется фиксация на срок от одного до двух месяцев в зависимости от тяжести перелома.
Особое внимание уделяется детям, у которых постоянные зубы находятся в фолликулах. Сначала проверяется их жизнеспособность: если они мертвы, то подвергаются удалению.
Лечение может проводиться как стационарно, так и амбулаторно, это зависит от тяжести травмы. Примерно в течение месяца после повреждения верхней или нижней челюсти противопоказано употребление твердой пищи. Также необходимо усиленно следить за гигиеной ротовой полости.
Выполняется при незначительных изменениях отростка, которые возникли после оперативного вмешательства, удаления опухоли или остеомиелита.
Восстановление прежнего объема костных тканей необходимо как для получения хорошей поддержки протезу, так и для улучшения эстетики.
Коррекция проходит при помощи нескольких методик альвеолопластики.
К таковым относятся:
По завершению пластики пациент первые 5—7 дней должен носить повязку, после, она заменяется каппами, и только через 6—8 месяцев, в сформировавшийся правильно отросток, разрешается размещать имплантат.
Коррекция альвеоляра включает и процедуру его наращивания (аугментация). Манипуляция необходима для увеличения его объема. Она обычно проводится перед вживлением имплантатов.
В качестве материала для аугментации могут использоваться:
- взятая у самого пациента костная ткань (обычно из зоны роста третьего моляра);
- кость, взятая у донора;
- животный трансплантат (используются костная ткань коровы);
- искусственно выращенный материал.
Любой из видов биоматериала фиксируется на небольшие титановые винты. Все рассмотренные манипуляции выполняются под анестезией, поскольку достаточно болезненные.
Проводится в случае, если деструкция выявлена только на нижней челюсти, и высота края кости расположена ниже от нижнелуночного нерва на 1,0 см и более. В такой ситуации проводится транспозиция (перемещение) вниз данного нерва.
Манипуляция проходит под общей анестезией, т.к. для успешности перемещения важно, чтобы пациент пребывал неподвижно. Иначе, если будут совершаться даже незначительные произвольные движения, случайно может быть поврежден или деформирован нерв, а в самих нервных волокнах возникнуть воспаление.
После введения анестетика, хирург, основываясь на данные объемной компьютерной томографии, специальным аппаратом вдоль линии прилегания нерва разрезает ткани.
Через него при помощи специального инструмента меняется месторасположение нерва путем его смещения в сторону. Подобная манипуляция освобождает место для размещения и закрепления протезной конструкции.
От нее нервы отгораживаются тонкой мембраной из коллагена, а наружная область наполняется костным материалом.
Важно! Обычно, описанная выше процедура, проводится непосредственно перед установкой имплантата.
Выполняется при выраженной атрофии или запущенном состоянии. Трансплантат может быть аутопластическим, аллопластическим или экспластическим.
Последний из трех вариантов используется чаще всего. В ходе операции из интактного материала в периостат ставится каркас, из которого выводятся штифты для насадки съемной протезной конструкции.
Для увеличения высоты гребня могут быть использованы материалы из акриловых смол или трупный хрящ.
Операция эффективна при тяжелой (полной) атрофии отростков. Процедура проводится под наркозом и подразумевает наращивание отростка натуральным или искусственным материалом в виде клеток кости.
Хирург разрезает слизистую и надкостницу по краю десны и вершинам десенных сосочков, отслаивает лоскут ткани, удаляет эпителий, патологические грануляции и конкременты.
Далее из края костной полости берутся небольшие кусочки, которые используются для изготовления пластичного материала. Альвеолярный участок заполняется пастой, представляющей смесь из стерильного ксенопластика и маленьких фрагментов аутокости.
Лоскут возвращается на свое место и фиксируется с языковой стороны полиамидными швами. Затем на оперированную область накладывается повязка с лечебной пастой, ускоряющей процесс заживления.
Важно! При тяжелой степени атрофии гингиво-остеопластика показывает положительный результат в 90% всех случаев.
Способов восстановить альвеолярный отросток очень мало, и в любом случае требуется хирургическое вмешательство. Каждый из четырех способов требует продолжительного периода реабилитации и строгого контроля со стороны врача.
В видео представлен один из способов лечения атрофированной боковой нижнечелюстной области.
Возможные последствия
Главным и самым серьёзным последствием проигнорированной деструкции альвеол является дальнейшая атрофия челюсти, приводящая к невозможности установки имплантатов. Помимо этого в список осложнений входят:
- Асимметрия лица
- Частичная и полная потеря жевательной функции
- Нарушение прикуса
- Шепелявость и другие дефекты речи
- Дальнейшее воспаление слизистой
- Проблемы с пищеварением
Отказ от ответственности: Этот материал не предназначен для обеспечения диагностики, лечения или медицинских советов. Информация предоставлена только в информационных целях. Пожалуйста, проконсультируйтесь с врачом о любых медицинских и связанных со здоровьем диагнозах и методах лечения. Данная информация не должна рассматриваться в качестве замены консультации с врачом.
Прогноз на выздоровление
Переломы альвеолярного отростка делятся на осколочные, частичные и полные. Прогноз обуславливается тяжестью травмы, ее видом и т.д. Часто врачи опираются на поврежденность корней зубов при прогнозировании.
Прогноз благоприятен, если линия перелома альвеолярного отростка не затрагивает корни жевательных элементов. В такой ситуации своевременное обращение к специалисту позволяет сократить срок образования костной мозоли (структуры, которая появляется на начальном этапе сращивания костей) до двух месяцев.
Запоздалое или неправильное лечение перелома альвеолярного отростка повышает вероятность появления осложнений: остеомиелита, ложного сустава и т.д. Увеличивается время выздоровления, рассчитывать на лечение длиной в несколько месяцев уже нельзя.
Соответственно, если повреждение альвеолярного отростка челюсти затронуло корни зубов, прогноз неблагоприятный. В некоторых случаях не удается достичь полного сращения костей. После перелома альвеолярного отростка не рекомендуется употребление твердой пищи в течение нескольких месяцев. Также необходимо тщательно следить за гигиеной ротовой полости.
Врач-стоматолог-терапевт. Пародонтолог. Врач высшей категор. Специалист высокого класса. Специализируется на лечении кариозных и не кариозных поражений зубов.
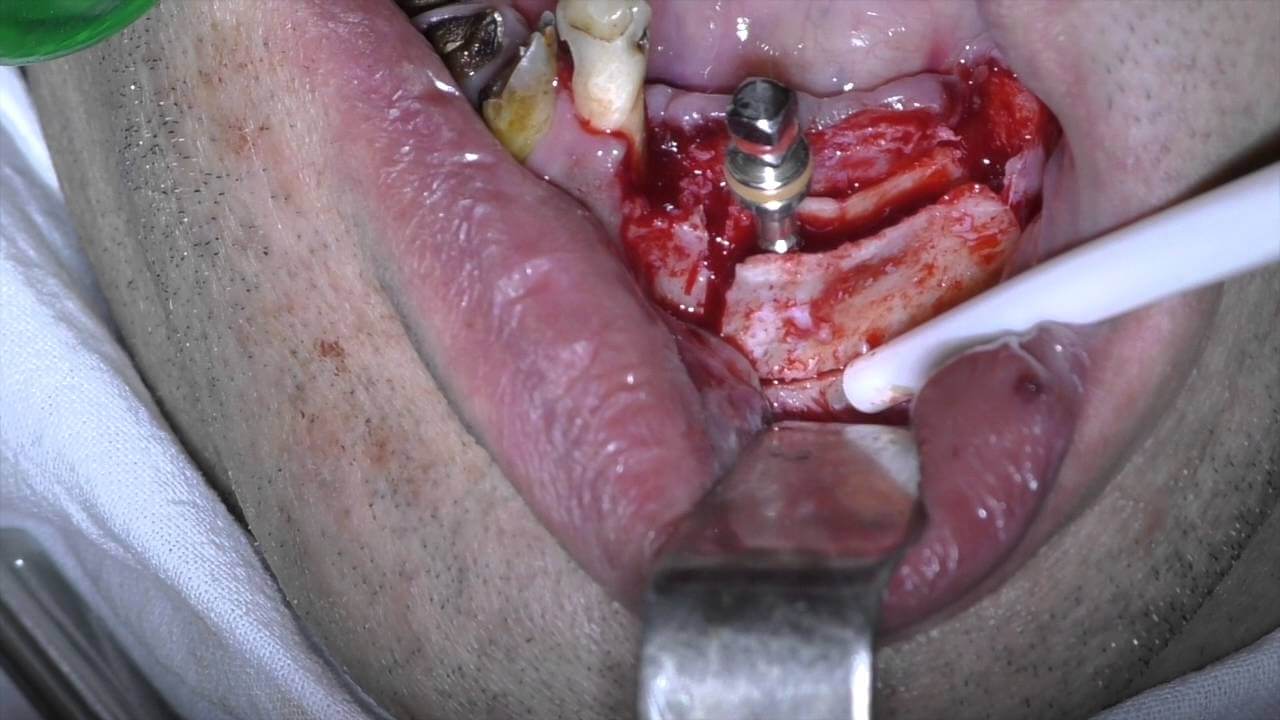
Чаще всего дефицит костной ткани наблюдается с вестибулярной стороны альвеолярного отростка. Многие авторы предложили собственные классификации дефектов альвеолярного гребня, в том числе Allen и соавторы, Seibert, Cawood и Howell, Studer и другие.
В соответствии с классификацией Wang и Shammeri, различают дефекты альвеолярного отростка по высоте, толщине и комбинированные. Расщепление альвеолярного отростка рекомендуется при дефектах по толщине и комбинированных.
Принято считать, что методики костной аугментации менее прогнозируемые, и вызывают больший процент осложнений, чем изолированное имплантологическое лечение.
Сегодня доступны методики реконструкции альвеолярного отростка с использованием:
· титановой сетки или фольги;
· резорбируемых или нерезорбируемых мембран;
· титановых модулей или винтов для остеосинтеза;
· костных материалов (аутогенных, аллогенных, ксеногенных блоков);
· 3D-методик методики; расщепление альвеолярного отростка и их комбинации.
Процент успеха различных методик отличается. Например, эффективность НКР варьирует в пределах 85 - 98%, при этом новообразованная костная ткань, с точки зрения имплантации, получается максимально приближенной к естественной кости.
Однако данная методика требует значительно больше времени. Одним из ее осложнений является обнажение мембраны, которое может стать причиной потери имплантата и кости в области вмешательства.
Аутотрансплантация костных блоков в виде вкладок или накладок, по сообщениям разных источников, составляет от 60% до 93%. Однако во всех публикациях отмечают высокий риск резорбции аутогенных костных трансплантатов и длительный период заживления.
Техника с применением костных материалов при расщеплении альвеолярного отростка
Известно, что достичь успеха в восстановлении альвеолярного отростка после вертикальной атрофии труднее, чем горизонтальной. Для устранения последствий горизонтальной атрофии можно использовать методику расщепления альвеолярного отростка.
Классический протокол выполнения хирургического вмешательства следующий:
· Разрез слизистой, подслизистой оболочек и надкостницы за линией подсадки; выполнение послабляющих разрезов.
· Отслаивание слизисто-надкостничного лоскута.
· Выполнение распилов кости по верхушке альвеолярного отростка и вестибулярной поверхности в пределах компактной пластинки.
· Расширение кости любым из имеющихся способов.
· Введение костного материала.
Эта методика была предложена в начале 90-х годов прошлого века. Несмотря на широкие возможности клинического применения, вмешательство имеет целый ряд недостатков:
· Узкий спектр условий для проведения.
· Вероятность продольного перелома челюсти.
· Необходимость отличного владения мануальными навыками.
· Больший дискомфорт, который испытывает пациент в течение операции.
· Ограниченность объема аугментационной подсадки.
· Ограничение использования в пределах отдельных дефектов зубного ряда.
Конечно, для проведения расщепления альвеолярного отростка должны быть соблюдаться определенные условия, иначе эту методику невозможно успешно реализовать.
Условия для расщепления альвеолярного отростка:
· Ширина верхушки гребня должна составлять порядка 3 - 6 мм.
· Узкий в корональной части с широкой апикальной частью альвеолярный гребень.
· Альвеолярный отросток должен иметь губчатую часть.
· Возможность фиксации не менее 1/3 имплантата апикальней зоны расщепления.
· Возможность установки имплантата достаточной длины.
· Возможность прикрытия мягкими тканями.
Предложено множество модификаций методики расщепления альвеолярного отростка. В 1994 году Summers предложил методику расщепления альвеолярного отростка остеотомами.
Многие хирурги для расщепления альвеолярного отростка используют комбинированный лоскут (неполно-полно-неполный). То есть надкостницу отслаивают только в области будущего распила. Это дает возможность сохранить трофику, гибкость и эластичность костной ткани, а также предотвратить излишнюю резорбцию и травматический перелом.
Формируя лоскут, Dehasjuk и соавторы не рекомендуют выполнять послаблящие разрезы.
Приведем несколько методик расширения альвеолярного гребня:
· Расширение остеотомами (как правило, используют заостренные остеотомы конической формы по методике Summers).
· Расширение имплантатом (для этого используют специальные имплантаты, которые применяются только для методики расщепления).
· Расширение остеотомами и имплантатом, или комбинированная методика (так называемое расширение с закрытым синус-лифтингом).
В рассмотренной ниже методике будет использоваться расширение альвеолярной кости с помощью долота. Эта методика дает возможность легко, без особенных мануальных навыков, расширить альвеолярный отросток. Недостатком ее является значительный дискомфорт, испытываемый пациентом во время операции.
Для адекватного прикрытия мягкими тканями можно применять свободный десневой или соединительнотканный трансплантат.
Некоторые авторы считают, что пересадка трансплантата перед костнопластическими вмешательствами нецелесообразна, поскольку после аугментации количество прикрепленных кератинизированных десен значительно уменьшится, и трансплантация не будет иметь смысла. Кроме того, нужен перерыв не менее 3 месяцев после трансплантации мягких тканей для созревания перед костнопластическими мероприятиями.
С другой стороны, трансплантация мягких тканей целесообразна в случае необходимости увеличения мягких тканей для адекватного прикрытия аугментованного участка.
Еще одним аргументом в пользу аутотрансплантации мягких тканей в участке расщепления альвеолярного отростка является необходимость перевода тонкого биотипа пародонта в толстый для формирования эстетического контура и имитации десневых сосочков на втором этапе.
Итак, рассмотрим каждый из этапов лечения и роль костных материалов при расщеплении альвеолярного отростка в комбинации с трансплантацией свободных лоскутов.
Первый хирургический этап
В участке адентии в пределах прикрепленной кератинизированной десны выполняется разрез со смещением в сторону языка на нижней челюсти и неба на верхней челюсти. При этом на нижней челюсти разрез смещают так, чтобы со стороны языка оставалось примерно 2 мм кератинизированной десны.
На верхней челюсти разрез смещают в сторону неба, согласно анатомическим условиям. С вестибулярной стороны вместо послабляющих разрезов выполняются разрезы вокруг шеек естественных зубов. Как правило, преддверие полости рта в области вмешательства углубляется.
Для сохранения кровоснабжения вестибулярной кортикальной пластинки костный гребень преимущественно оставляют покрытым надкостницей. Для разделения вестибулярной и языковой частей альвеолярного отростка распил осуществляют хирургическим бором. Расщепление выполняется прямым или угловым наконечниками.
Пределом степени разведения костных пластинок является эластичность костного гребня и диаметр имплантата, который планируется установить.
После завершения расширения ложе препарируют для имплантатов фрезами с диаметрами, которые подбирают в соответствии с протоколом производителя.
Имплантаты устанавливают вручную. В участок расщепления вводят костный материал в форме геля. Недостаточное количество мягких тканей на верхней челюсти можно компенсировать местными тканями (апикальное смещение лоскута), на нижней – свободными десневыми или соединительнотканными лоскутами.
Предложенный протокол предусматривает двухэтапную установку имплантатов. Если возникает преждевременное спонтанное раскрытие имплантата, то устанавливается формирователь десны, высота которого зависит от сформированного объема мягких тканей.
Швы накладываются шелком и полиамидом, а собственно трансплантат фиксируется материалами на основе полигликолевой кислоты.
Осмотр пациента и снятие швов планируют через 5-7 суток после операции. В послеоперационном периоде пациентам по желанию можно изготовить несъемные адгезивные конструкции.
Второй хирургический этап
Для контроля интеграции перед вторым этапом оценивают такие показатели:
· Стабильность имплантата на момент раскрытия и др.
Второй хирургический этап рекомендуется начинать в следующие сроки: на нижней челюсти через 10 недель, на верхней челюсти – через 14 недель. Как правило, при заживлении во всех случаях удается достичь увеличения ширины альвеолярного отростка и количества прикрепленной кератинизированной десны.
Раскрытие осуществляют по различным методикам, в зависимости от клинической ситуации и необходимости сформировать эстетический контур или имитировать десневые сосочки.
Ортопедический этап лечения
В соответствии с описываемой методикой, ортопедический этап начинают через 23 недели после вскрытия имплантатов. Для протезирования можно использовать как индивидуальные абатменты из оксида циркония, так и абатменты заводского производства.
Выбор абатментов обусловлен особенностями ортопедической конструкции (металлокерамическая или цельнокерамическая), высотой улыбки и эстетическими требованиями, а также пожеланиями пациента.
Выводы и рекомендации
По мнению Dehasjuk и ряда других авторов, данная методика аугментации и применение костных материалов при расщеплении альвеолярного отростка имеет немало преимуществ.
Во-первых, эта методика отличается меньшей травматичностью по сравнению с другими, применяемыми для латеральной аугментации. Легкий послеоперационный период и отсутствие дополнительной операционной зоны для забора аутокости дают возможность широко использовать эту методику.
Во вторых, существует возможность комбинирования методики с установкой дентальных имплантатов одним этапом. Ее применение почти всегда обеспечивает высокие показатели первичной стабильности и позволяет использовать протокол ранней нагрузки.
В-третьих, из-за отсутствия потребности в использовании дополнительных средств, значительно уменьшается стоимость операции и, как правило, не требуется операция для удаления мембран, сеток, винтов и тому подобное.
Четвертым преимуществом является тот факт, что подсадка костного материала проводится в трехстенный (по некоторым классификациям четырехстенный) дефект с высоким остеогенным потенциалом. Это способствует быстрому замещению материала костной тканью.
Период заживления при использовании вышеописанной методики лечения значительно короче, чем при других реконструктивных методиках, и составляет порядка 2-4 месяцев.
Осуществляя расщепление альвеолярного отростка, вестибулярный фрагмент значительно смещают, тем самым частично или полностью компенсируют неэстетичный контур, который сформирован благодаря резорбции кости.
Потеря имплантата при применении этой методики считается достаточно редким явлением, которое обычно наблюдается в репаративной фазе. И даже после дезинтеграции полученный объем костной ткани в значительной степени остается.

Строение костной ткани альвеолярного отростка

Альвеолярный отросток челюсти
Части челюстей, на которых размещаются зубы, называют альвеолярными. Они состоят из костной ткани (из ее компактного и губчатого вещества). В них находятся лунки, в которых зарождаются зачатки зубов. С течением времени они растут. Развивается и костная ткань вокруг, чтобы зубам была дополнительная опора. Эта зона челюсти называется альвеолярный отросток.
Если рассматривать участок по сегментам, то для каждого зуба можно выделить луночку, в которой он размещается, и костные образования вокруг со слизистыми оболочками. В лунку подходят питающие сосуды, нервы и пучки волокон соединительной ткани.

Что собой представляет отверстие для крепления зуба? Это углубление в костной ткани челюстей, формирующееся к рождению. Разница в зубах на нижней и верхней челюсти практически не заметна. Больше они отличаются по назначению: резцы, клыки, моляры. Различные группы воспринимают при пережевывании пищи неодинаковую нагрузку.
Спереди альвеолярные отростки челюстей более тонкие, а с боков (места для жевания) они толще и мощнее. Зубные лунки отличаются и по форме. У них могут быть перегородки, расположенные чуть глубже, чем боковые перемычки. Такое деление связано с различным строением корней зубов. Одни из них могут держаться на одном стволе, а могут иметь их два или три.
Альвеола точно повторяет размер и форму зуба. Вернее, он в ней растет, увеличивается в размерах, изменяет направление корневых каналов. Костная ткань альвеолярных отростков, окружающая каждый зуб, подстраиваясь под него, растет в таком же ритме. Если она не будет плотно прилегать, то очень скоро резцы и моляры, воспринимающие наибольшую нагрузку, начнут шататься и выпадать.
Альвеолярные отростки
В норме эти участки костной ткани вокруг зубов развиваются у каждого человека в процессе взросления. Однако, при некоторых генетических расстройствах, альвеолярный отросток может не вырастать.
Одним из таких случаев является патология, при которой зубные зачатки не формируются вовсе в процессе эмбрионального развития. Такие ситуации встречаются довольно редко. Естественно, что зубы при этом не вырастают. Не развивается и часть челюстной кости, которая бы в нормальных условиях стала площадкой для альвеолярных отростков. Собственно, граница между этими образованиями при нормальном развитии практически утрачивается. Кости челюсти и отростка фактически срастаются.
Из этого можно сделать вывод, что процесс их формирования напрямую связан с наличием зубов. Более того, при их выпадении или удалении, костная ткань в этом месте постепенно теряет свойства. Она размягчается, превращаясь в студенистое тело, уменьшается в объеме, доходя до краев костной ткани челюсти.

Особенности
Альвеолярный отросток верхней челюсти состоит из внутренней (язычной) и наружной (губной или щечной) стенки. Между ними находится губчатое вещество, по составу и свойствам близкое к костной ткани. Кости челюстей различаются. Сверху они образованы из двух сросшихся половин. Перемычка из соединительной ткани проходит посредине.
Можно отметить факт, что альвеолярный отросток нижней челюсти меньше подвержен переломам. С одной стороны это связано с тем, что у большинства людей верхние зубы прикрывают нижние и первыми принимают травматическую нагрузку. С другой – стенки передних отростков сверху немного длиннее и тоньше. К тому же плотное компактное вещество ткани в этом месте больше пронизано порами для проведения сосудов и нервных окончаний. Потому оно менее плотное и прочное.

Проблемы: диагностика
Зубы в процессе жизни человека претерпевают изменения. Мало того, что их становится меньше, так еще увеличивается их подвижность. Костная ткань вокруг них медленно деградирует (резорбция). Больше подвержена этому часть, воспринимающая нагрузки. При переломах для определения степени повреждений альвеолярные отростки челюстей пальпировать без обезболивания часто не представляется возможным. Эти области густо пронизаны сетью нервных окончаний, поэтому болезненны.
Такие участки, а также очаги возрастной деструкции (разрушения), склеротические изменения (замена костной ткани соединительной) и проявления остеомиелита диагностируются рентгенограммой в различных проекциях. В отдельных случаях (опухоли) назначают МРТ, исследования гайморовых пазух с использованием контрастного вещества. Комплексно диагностируются явно выраженные проблемы роста и развития челюстей, а также их отростков.

Отростки челюстей – это костные образования для поддержки зубов в лунках. Если они выпадают, необходимость в отростках исчезает. Поддерживать больше нечего, губчатое вещество, не чувствуя нагрузок, разрушается. При анодонтии (генетическая патология отсутствия зачатков зубов с рождения) альвеолярные отростки не развиваются, хотя челюсти формируются.
Атрофия может быть вызвана и воспалительными процессами. Наибольшую опасность представляют пародонтит, остеопороз, остеомиелит. Шеечный кариес также вызывает дистрофию тканей. Может стать причиной атрофии и пародонтоз. Несмотря на кажущуюся простоту этого заболевания, при отсутствии реагирования нарушается трофика слизистой и отростков, появляются межзубные карманы, оголяется шейка зуба, он начинает расшатываться и выпадает.

Расщелина альвеолярного отростка
Такая патология появляется на этапе эмбрионального развития. В возрасте около двух месяцев после зачатия формируются кости черепа. К рождению они смыкаются и плотно прилегают друг к другу. На поверхности передней части челюсти остается лишь небольшое углубление (собачья ямка).
Стечение различных факторов (наследственность, медикаментозные воздействия, пестициды, алкоголизм, курение во время беременности) может вызвать ситуацию, когда парные кости неба не соединяются и не срастаются, образуется расщелина (волчья пасть). Она может быть локализована на мягком или твердом небе, костях челюсти, распространяться на губу (заячья губа). Различают полное или частичное несрастание, боковое или срединное.
Альвеолярный отросток верхней челюсти с расщелиной, как правило, является продолжением несросшихся костей верхнего неба. Отдельно такая патология встречается редко. На нижней челюсти и ее альвеолярной части расщелина почти не встречается.

Травма челюсти нередко заканчивается выбитым зубом. Причинами могут быть механические травмы, неудачные падения, удары кулаком или массивным предметом. Если площадь воздействия больше участка одного зуба, возможен перелом альвеолярного отростка. Трещина часто имеет аркообразную форму.
Выделяют полный, частичный и осколочный перелом. По локализации он может затрагивать корни зубов, приходиться на их шейки или располагаться выше зоны альвеолярных отростков – по челюстной кости. Прогноз на естественное сращивание костной ткани сложный и дается в зависимости от тяжести состояния и локализации. Обломки с повреждениями в области корней чаще всего не приживаются.
Кроме боли и отека пораженной области его симптомами могут быть: нарушение прикуса, искажение речи, трудности при жевании. Если есть открытая рана и кровь имеет пенистую структуру, предполагается и раздробление стенок верхнечелюстных пазух.

Пластика альвеолярного отростка
Разделяют коррекцию состояний при челюстных патологиях врожденного характера, пластику при переломах и наращивание костной ткани для протезирования. Отсутствие зуба на протяжении длительного срока приводит к атрофии костной ткани участка. Ее толщины может не хватить при установке арматуры для монтажа вставного зуба. При засверливании возможно прободение в область гайморовых пазух. Чтобы этого не произошло, проводят пластику. Альвеолярный отросток можно нарастить, сделав накладу на поверхность челюстной кости, или использовать ее рассечение и заполнение биоматериалом.
Закрепление осколков при переломах обычно производят при помощи одеваемых на зубы шин и проволочных скоб. Могут применяться фиксации через сквозные отверстия в кости с помощью капроновой лигатуры. Контурная пластика при исправлении дефектов эмбрионального развития заключается в закрытии проема перемещением прилегающих тканей в необходимое положение и применением имплантатов. Операция должна проводиться как можно раньше, чтобы ребенок успел развить речевой аппарат.
Читайте также:


