Осложнения при заживлении переломов костей
Осложняются чаще открытые переломы. Наиболее опасны по последствиям следующие осложнения: гнойные процессы с образованием больших затеков, спускающихся нередко далеко вниз по межмышечной клетчатке (при открытых переломах бедра — Африкантов); остеомиэлиты отломков; анаэробная инфекция; превращение неполного перелома в полный или закрытого перелома в открытый. При огнестрельных ранениях полные переломы после неполных возникают обычно на 10—15-й день, когда острые воспалительные явления исчезают и лошадь начинает обременять конечность, а консолидация костной мозоли еще не наступила (Корицкий и другие); рефрактура, т. е. вторичный перелом кости на месте мозоли (рефрактура происходит при неправильно сросшихся отломках или, чаще, вследствие чрезмерного обременения конечности с незаконченным процессом заживления перелома); фиброзная мозоль (Callus fibrosus) и псевдоартрозы. Эти осложнения наблюдаются при переломе костей со значительным расхождением отломков (перелом венечного отростка нижней челюсти, сессамовидных костей путового сустава, локтевого и пяточного бугров и поперечный перелом надколенника).
Контрактуры — обычное следствие длительной иммобилизации конечности (когда не уделяется должного внимания физическим методам лечения и функциональной терапии), а также неправильно сросшихся переломов (Fractura male sanata).
Ложный сустав. Псевдоартроз (Pseudoarthrosis) характеризуется: атрофией и остеопорозом отломков; наличием в костной мозоли лишь отдельных обизвествленных участков; закруглением и отшлифовкой соприкасающихся поверхностей отломков вследствие трения и резорбции; закрытием на концах отломков костномозгового канала пластинкой костного вещества - продуктом эндостальной костной мозоли (Рейнберг); развитием по окружности отломков на месте перелома соединительно-тканной капсулы.
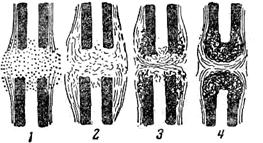
Рис. 110. Схема образования псевдоартроза:
1 — послетравматическое кровоизлияние; диастаз отломков; 2 — образование соединительной ткани в кровяном сгустке; воспалительный остеопороз отломков; 3 — разрастание костной ткани вокруг отломков; превращение соединительнотканной мозоли в фиброзную; 4 — сформировавшийся псевдоартроз.
Различают: фиброзные ложные суставы (Pseudoarthrosis fibrosa), когда концы отломков соединены между собой фиброзной тканью, и болтающиеся ложные суставы (Pseudoarthrosis flottans), образующиеся в результате больших костных дефектов на месте перелома, когда концы отломков зарастают и зарубцовываются каждый в отдельности.
Ложные суставы встречаются у лошадей при переломах ребер, сессамовидных костей путового сустава, венечного отростка нижней челюсти, наружного бугра подвздошной кости, головки бедренной кости и тела нижней челюсти, а у коров — при переломе рогового отростка лобной кости. Образованию ложных суставов могут способствовать отмеченные выше причины, замедляющие образование костной мозоли. Однако наиболее частыми причинами развития псевдоартрозов являются: длительное нагноение отломков костей и мягких тканей, удаление без достаточных оснований костных осколков при открытых переломах, наличие невправленных отломков, плохая или краткосрочная иммобилизация, трофические расстройства, вызванные повреждением нервов, а также невозможность фиксации отломков, особенно у крупных животных (например, при переломах бугров подвздошной и седалищной костей, шейки бедренной кости и т. п.).
Клинические признаки зависят от места развития ложного сустава; например, на ребрах он не вызывает заметных расстройств, а на конечностях такой сустав не позволяет обременять больную ногу во время покоя и движений. На месте бывшего перелома находят деформацию, особенно хорошо заметную при попытке заставить животное опереться на больную конечность, приподняв здоровую конечность противоположной стороны. При ощупывании места перелома можно обнаружить костные выступы и подвижность их на протяжении кости, на месте несросшегося перелома. Образование ложного сустава обычно сопровождается постепенной атрофией мышц и нередко укорочением больной конечности.
Диагноз. Достоверным признаком образования ложного сустава служит закрытие костномозгового канала отломков кости пластинкой компактного костного вещества, что можно установить только посредством рентгенографии. Практически принято считать ложным суставом всякий перелом, не сросшийся в продолжение 3 месяцев.
Осложнения при остеосинтезе. Свободно пересаженные кости подвергаются глубокой дегенерации, легко ломаются или нагнаиваются.
Нагноение на месте соединения отломков металлическим проволочным швом, гвоздями, винтами наблюдается у животных, по некоторым данным, в 40% случаев. При остеосинтезе всегда имеется опасность развития остеомиэлита и общей инфекции, так как приходится оперировать в размозженных тканях с поврежденными сосудами, т. е. в тканях с пониженной сопротивляемостью инфекции. Остеосинтез задерживает консолидацию перелома. Чтобы избежать обострения раневой инфекции, необходимо комбинировать оперативное лечение с местной и общей сульфаниламидной и пенициллиновой терапией.
Теоретически все началось с R. Danis, ученика A. Lambotte, которому принадлежит термин "остеосинтез". R. Danis разработал теорию биомеханически стабильного остеосинтеза и сформулировал принципы анатомической реституции кости и ранней мобилизации пациента ("Theorie et practique de l’osteosynthese", 1949).
В 1958 году сформулировали четыре принципа лечения переломов, которые должны соблюдаться не только при использовании метода внутренней фиксации, но и при переломах вообще.
Принципы заключаются в следующем:
1) анатомическое вправление фрагментов перелома, особенно при внутрисуставных переломах;
2) стабильная фиксация, предназначенная для восполнения местных биомеханических нарушений;
3) предотвращение кровопотери из фрагментов кости и из мягких тканей путем атравматичной оперативной техники;
4) активная ранняя безболезненная мобилизация мышц и суставов, прилежащих к перелому, и предотвращение развития "переломной болезни".
Необходимо помнить, что лечение шока и повреждений, которые угрожают жизни пациента, имеют приоритет перед любой операцией на кости. Переломы черепа, позвоночника, политравма требуют незамедлительного вмешательства. Переломы проблемных зон, такие как суставы, осложненные диафизарные переломы, требуют лечения не позднее 4-5 дней после травмы. Менее проблемные переломы: закрытые, простые диафизарные, переломы по принципу зеленой ветки, переломы лопаток – позволяют отложить оперативное вмешательство на срок до 14 дней.
Почему применение гипсовых повязок ошибочно?
– низкая устойчивость соединения отломков (после наложения гипсовой повязки сохраняется подвижность фрагментов до 2 град. при допустимых 0,5);
– невозможно создать компрессию (рис. 1);
– повреждение мягких тканей (пролежни, нарушение трофики);
– нарушение кровообращения в результате резкого ограничения функции поврежденной конечности;
– контрактура суставов;
– ограничение функции поврежденной конечности;
– вторичное смещение костных отломков (рис. 2);
– отсутствие точной полной репозиции;
– несоответствие принципам функционального лечения переломов;
– атрофия мягких тканей;
– является фактором дополнительного беспокойства для животного;
– несращения, псевдоартроз.
Применение гипсовых повязок при лечении переломов противоречит принципам стабильно-функционального остеосинтеза, т.к. не обеспечивает комплекса оптимальных условий заживления перелома: нет сопоставления отломков, отсутствует высокая жесткость фиксации отломков, нарушено кровоснабжение и не сохранены функции поврежденной конечности.
Основные осложнения, с которыми приходится сталкиваться ветеринарному врачу при лечении переломов, это: замедленное (неполное) сращение и несрастание (рис.3,4); остеомиелит; порочное срастание костной ткани; патологические процессы при переломе; саркома в месте перелома; жировая эмболия.
Заключение о том, что перелом срастается медленно или не срастается вовсе, может быть сделано на основании рентгенологического исследования. Здесь можно выделить следующие особенности:
- При замедленном срастании: сохраняющаяся линия перелома при наличии признаков протекания процессов заживления; открытая мозговая полость; неровные поверхности линии перелома; отсутствие склероза.
- При несрастании: промежуток между концами сломанной кости; закрытая мозговая полость; склероз; гипертрофия или атрофия концов кости.
– Гипертрофическое несрастание в легкой степени. Происходит некоторое формирование мозоли, но также без перекрытия щели. Причина чаще заключается в ротационной или/и угловой неустойчивости (рис. 7).
– Олиготропное несрастание. Отсутствует или происходит очень ограниченное формирование мозоли. Обычно причиной является авульсионное повреждение, которое лечат консервативным путем. Такой тип несрастания может произойти, если присутствует сопутствующая системная болезнь, например гиперадренокортицизм, гиперпаратиреоз (рис. 8).
2. Биологически неактивные несрастания:
– Дистрофическое несрастание. Промежуточный фрагмент объединяется только с одним из двух главных фрагментов, и это ослабляет часть кости, которая не участвует в процессе заживления и приводит к формированию преграды (рис. 9).
– Некротическое несрастание. Обычно при оскольчатых переломах, при которых исходная травма вместе с хирургическим вмешательством приводит к формированию бессосудистых, некротических частей в зоне перелома (рис. 10).
– Дефектное несрастание. Оно возникает в тех случаях, когда происходит значительная потеря вещества кости (рис. 11).
– Атрофическое несрастание. Данный тип несрастания свойственен собакам карликовых пород при простых переломах лучевой и локтевой костей (рис. 12).
Для лечения несрастания необходимо устранить неадекватную систему фиксации, для этого мозоль резецируют, стабилизируют перелом компрессионной пластиной или внешним костным фиксатором.
Преградами для заживления могут стать бедная васкуляризация фрагмента; большой дефект; некротический участок кости; свободный имплантат. В данной ситуации необходимо произвести резекцию некротического участка кости и заполнить дефект костным трансплантатом губчатого вещества. Затем добиться стабилизации участка перелома.
Местная ишемия возникает из-за повреждения мягких тканей; чрезмерной экспозиция; затрудненности за счет имплантатов. Необходимо избегать повреждения мягких тканей.
Системные (рис. 16) и местные болезни (рис. 15), приводящие к несрастанию: неоплазия, остеолиз, продуцирование костной ткани и минерализация мягкой ткани (рис. 15); гиперпаратиреоз, гиперадренокортицизм (рис. 16); болезни печени; почечный вторичный гиперпаратиреоидизм.
Такой секвестр может быть очагом инфекции. Инфекция, в свою очередь, приводит к ослаблению имплантата, нестабильности, и дальнейшему несрастанию. При возникновении остеомиелита необходимо провести оперативное лечение по удалению секвестров и имплантатов.
Существуют две формы клинического проявления:
1. Острая – недомогание, отсутствие аппетита, гипертермия, на участке перелома типичные признаки воспаления (высокая температура, боль, припухлость и покраснение).
2. Хроническая – системных признаков, как правило, нет, локально проявляется наличием свищей и хромотой.
Рентгенография. Характерные черты: припухлость мягких тканей (острая форма); лизис кости (рис. 17); неравномерная периостальная реакция (рис. 18); увеличенная плотность окружающих кость тканей (рис. 18); формирование секвестров (хроническая форма) (рис. 18).
Лечение: стабилизация участка перелома; длительный курс антибиотикотерапии (4-6 недель); удаление имплантатов и дополнительно недельный курс антибиотикотерапии.
Порочное срастание костной ткани
Анатомически неправильное срастание может привести к угловой или вращательной деформации и укорочению кости (рис. 20). Выделяются два вида порочного срастания: функциональное (функция конечности не нарушается) срастание, не требующее лечения; нефункциональное (функция конечности нарушается) срастание, требующее лечения, которое зачастую не дает должных результатов, а подчас может даже ухудшить состояние.
К патологическим процессам при переломе относят гипотрофию мышц, спайки; тугоподвижность суставов; остеопороз. Эти изменения являются результатом прекращения функционирования или иммобилизации конечности.
При гипотрофии и тугоподвижности основным лечением является физиотерапия. В тех случаях, когда образуются изолированные контрактуры, можно прибегнуть к тенотомии в сочетании с физиотерапией и артродезом.
Довольно редкая проблема. Жировая эмболия возникает при переломе трубчатых костей и попадании костного мозга в сосуды. Так как клинические признаки жировой эмболии – это внезапная смерть, в связи с этим не существует никакого лечения.
Осложняются чаще открытые переломы. Наиболее опасны по последствиям следующие осложнения: гнойные процессы с образованием больших затеков, спускающихся нередко далеко вниз по межмышечной клетчатке (при открытых переломах бедра — Африкантов); остеомиэлиты отломков; анаэробная инфекция; превращение неполного перелома в полный или закрытого перелома в открытый. При огнестрельных ранениях полные переломы после неполных возникают обычно на 10—15-й день, когда острые воспалительные явления исчезают и лошадь начинает обременять конечность, а консолидация костной мозоли еще не наступила (Корицкий и другие); рефрактура, т. е. вторичный перелом кости на месте мозоли (рефрактура происходит при неправильно сросшихся отломках или, чаще, вследствие чрезмерного обременения конечности с незаконченным процессом заживления перелома); фиброзная мозоль (Callus fibrosus) и псевдоартрозы. Эти осложнения наблюдаются при переломе костей со значительным расхождением отломков (перелом венечного отростка нижней челюсти, сессамовидных костей путового сустава, локтевого и пяточного бугров и поперечный перелом надколенника).
Контрактуры — обычное следствие длительной иммобилизации конечности (когда не уделяется должного внимания физическим методам лечения и функциональной терапии), а также неправильно сросшихся переломов (Fractura male sanata).
Ложный сустав. Псевдоартроз (Pseudoarthrosis) характеризуется: атрофией и остеопорозом отломков; наличием в костной мозоли лишь отдельных обизвествленных участков; закруглением и отшлифовкой соприкасающихся поверхностей отломков вследствие трения и резорбции; закрытием на концах отломков костномозгового канала пластинкой костного вещества - продуктом эндостальной костной мозоли (Рейнберг); развитием по окружности отломков на месте перелома соединительно-тканной капсулы.
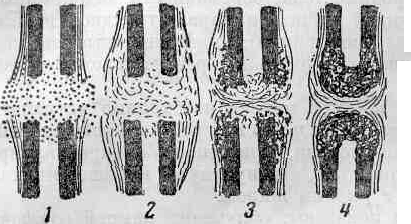
Рис. 110. Схема образования псевдоартроза:
1 — послетравматическое кровоизлияние; диастаз отломков; 2 — образование соединительной ткани в кровяном сгустке; воспалительный остеопороз отломков; 3 — разрастание костной ткани вокруг отломков; превращение соединительнотканной мозоли в фиброзную; 4 — сформировавшийся псевдоартроз.
Различают: фиброзные ложные суставы (Pseudoarthrosis fibrosa), когда концы отломков соединены между собой фиброзной тканью, и болтающиеся ложные суставы (Pseudoarthrosis flottans), образующиеся в результате больших костных дефектов на месте перелома, когда концы отломков зарастают и зарубцовываются каждый в отдельности.
Ложные суставы встречаются у лошадей при переломах ребер, сессамовидных костей путового сустава, венечного отростка нижней челюсти, наружного бугра подвздошной кости, головки бедренной кости и тела нижней челюсти, а у коров — при переломе рогового отростка лобной кости. Образованию ложных суставов могут способствовать отмеченные выше причины, замедляющие образование костной мозоли. Однако наиболее частыми причинами развития псевдоартрозов являются: длительное нагноение отломков костей и мягких тканей, удаление без достаточных оснований костных осколков при открытых переломах, наличие невправленных отломков, плохая или краткосрочная иммобилизация, трофические расстройства, вызванные повреждением нервов, а также невозможность фиксации отломков, особенно у крупных животных (например, при переломах бугров подвздошной и седалищной костей, шейки бедренной кости и т. п.).
Клинические признаки зависят от места развития ложного сустава; например, на ребрах он не вызывает заметных расстройств, а на конечностях такой сустав не позволяет обременять больную ногу во время покоя и движений. На месте бывшего перелома находят деформацию, особенно хорошо заметную при попытке заставить животное опереться на больную конечность, приподняв здоровую конечность противоположной стороны. При ощупывании места перелома можно обнаружить костные выступы и подвижность их на протяжении кости, на месте несросшегося перелома. Образование ложного сустава обычно сопровождается постепенной атрофией мышц и нередко укорочением больной конечности.
Диагноз. Достоверным признаком образования ложного сустава служит закрытие костномозгового канала отломков кости пластинкой компактного костного вещества, что можно установить только посредством рентгенографии. Практически принято считать ложным суставом всякий перелом, не сросшийся в продолжение 3 месяцев.
Осложнения при остеосинтезе. Свободно пересаженные кости подвергаются глубокой дегенерации, легко ломаются или нагнаиваются.
Нагноение на месте соединения отломков металлическим проволочным швом, гвоздями, винтами наблюдается у животных, по некоторым данным, в 40% случаев. При остеосинтезе всегда имеется опасность развития остеомиэлита и общей инфекции, так как приходится оперировать в размозженных тканях с поврежденными сосудами, т. е. в тканях с пониженной сопротивляемостью инфекции. Остеосинтез задерживает консолидацию перелома. Чтобы избежать обострения раневой инфекции, необходимо комбинировать оперативное лечение с местной и общей сульфаниламидной и пенициллиновой терапией.
ОСТЕОМИЭЛИТ
Osteomyelitis
Остеомиэлитом называют воспаление костного мозга.
Этиология. Гнойный остеомиэлит возникает вследствие стафилококковой или смешанной инфекции костного мозга. Предрасполагающими причинами служат травматические повреждения и охлаждение, понижающие резистентность костного мозга, а также и различные общие заболевания (авитаминозы, инфекционные заболевания), понижающие сопротивляемость больного инфекции.
У лошадей наиболее часто поражаются остеомиэлитом нижняя челюсть— при альвеолярном периодонтите и после удара копытом; ребра — после ушибленно-рваных ран и резекции; пястная и плюсневая кости — после различных травматических повреждений; подъязычная кость — после мыта; надколенник после удара копытом; у собак — лицевые кости при эмпиэме лобной пазухи.
Классификация. В зависимости от этиологических факторов различают следующие разновидности остеомиэлита:
1) гематогенный, если вирулентные микробы, циркулирующие в крови (например, при флегмоне, сепсисе, мыте), заносятся током крови в сосуды костного мозга;
2) по продолжению, когда гнойный процесс распространяется с мягких тканей лимфогенным путем на надкостницу, прилегающую к ней кость, а затем по гаверсовым каналам в костный мозг;
3) раневые, если они развиваются после открытых механических повреждений, вследствие внедрения микробов в костный мозг непосредственно из инфицированной раны.
Остеомиэлит может развиваться в эпифизах, метафизах, диафизах, в поверхностных участках и в толще кортикального слоя, в костном мозге трубчатых костей, а также в губчатом веществе плоских костей. Соответственно локализации воспалительного процесса различают эпифизарный, метафизарный, диафизарный, поверхностный, корковый и центральный остеомиэлиты.
По клиническому течению остеомиэлиты делят на острые и хронические. Острые гнойные остеомиэлиты отличаются бурным течением, диффузным поражением и заканчиваются часто смертью животного от сепсиса. Хронические гнойные остеомиэлиты ограничиваются каким-либо участком кости и характеризуются образованием секвестров и костных свищей, не заживающих самостоятельно.
Патогенез. Остеомиэлитический гнойный процесс начинается чаще всего в губчатом веществе метафиза диффузной гиперемией костного мозга, мелкими кровоизлияниями с последующим развитием тромбангитов и тромбофлебитов, появлением серозно-фибринозного, а затем гнойного экссудата. Костномозговая ткань становится отечной, а потом пропитывается гноем и подвергается некрозу вследствие нарушения кровообращения в гаверсовых каналах.
Зона поражения тканей различна в зависимости от локализации бактериального эмбола, вирулентности микробов, калибра затромбированного сосуда и сопротивляемости больного. Чем больше костный участок выключается из системы кровоснабжения, тем обширнее очаг некроза. Известно, что каждая кость снабжается кровью из периосталъных и интраоссальных сосудов: первые питают преимущественно костную ткань, а вторые — костный мозг. Обе сосудистые системы имеют многочисленные анастомозы, проходящие в перфорирующих фолькмановских каналах. Благодаря этим анастомозам сосуды надкостницы имеют прямое сообщение с сосудами костного мозга, и воспалительный процесс может распространяться с периоста на костный мозг и обратно.
Однако интраоссальные сосуды являются наиболее частыми проводниками инфекции костного мозга. Патолого-анатомические исследования показывают, что при закупорке инфицированным тромбом основной интраоссальной артериальной магистрали легко может развиться тотальный остеомиелит, а при закупорке концевых разветвлений этой артерии, лежащих в кортикальном слое кости, близко под надкостницей, остеомиэлитический очаг будет отграниченным и поверхностным.
Гнойная инфильтрация костномозговой ткани может быть диффузной или ограниченной. В первом случае развивается флегмона костного мозга, во втором — костномозговой абсцесс. Гнойный экссудат по мере накопления в костномозговой полости проникает по гаверсовым и фолькмановским каналам в компактный слой кости, а затем под надкостницу и вызывает поднадкостничный абсцесс. Образование этого абсцесса сопровождается неизбежной отслойкой и воспалительными изменениями надкостницы. Она отекает, инфильтрируется гноем и, наконец, некротизируется, вследствие чего инфекция проникает в мягкие ткани, окружающие кость. Наличие параоссальной и межмышечной рыхлой клетчатки способствует развитию глубокой межмышечной флегмоны, которая через некоторое время самостоятельно вскрывается, оставляя долго не заживающий свищ.
Нарушение компактного слоя кости в связи с воспалительным тромбозом периостальных и интраоссальных сосудов, наличие бактерий в гаверсовых и фолькмановских каналах, гнойного экссудата под надкостницей и в костномозговой полости вызывают некроз компактного вещества кости на соответствующем участке. В конечном итоге при остеомиэлите поражаются все элементы кости: костный мозг, губчатое вещество, компактный слой и, наконец, надкостница.
Одновременно с указанными деструктивными изменениями происходят репаративные процессы в соседней здоровой ткани: отграничение нагноившегося очага, отторжение омертвевшего участка и замещение его вновь образующейся тканью. Вокруг омертвевшего участка, из окружающих здоровых частей кости — гаверсовых каналов, губчатого вещества, костного мозга и надкостницы — развивается оссеоидная грануляционная ткань. Посредством этой ткани образуется демаркационная линия, отграничивающая здоровую ткань от мертвой; края и поверхности погибшего участка кости под влиянием протеолитических ферментов гноя подвергаются лакунарному рассасыванию. Наконец, омертвевший участок кости отделяется в виде секвестра и изолируется от здоровой ткани секвестральной капсулой.
Костный секвестр. Омертвевшая костная ткань, постепенно отторгающаяся или уже отделившаяся от здоровой посредством реактивных воспалительных явлений, носит название костного секвестра.
Костный секвестр может быть полным, если отторгается кость, некротизированная на значительном протяжении во всю толщину, и частичным, если секвестрируется какой-нибудь участок кости.
Частичные секвестры, в зависимости от места их образования, могут быть: кортикальные, располагающиеся поверхностно в кортикальном слое кости; центральные, если омертвевшая часть кости прилегает непосредственно к костномозговому каналу; проникающие, если секвестр занимает всю стенку кости до костномозгового канала; тотальные, когда секвестрируется, например, весь диафиз кости.
Кортикальные, или поверхностные, секвестры имеют форму пластинок, а полные секвестры — форму трубки или желоба. Отделившийся костный секвестр бывает желтоватым, белым, серовато-синим или серовато-коричневым. Он гораздо легче, чем соответствующий кусок здоровой кости, порист и содержит многочисленные отверстия вследствие расширения гаверсовых и фолькмановских каналов. Поверхность секвестра имеет множество углублений, борозд, зубцов и шипов, образующихся в результате неравномерного исчезновения костных трабекул и остеонов в процессе рассасывания кости. Концы секвестра обычно несколько заострены вследствие остеолиза. Только наружная поверхность кортикальных секвестров гладкая, как бы полированная.
Костные секвестры могут быть различного размера — от весьма незначительного до огромного, если, например, секвестрируется весь диафиз трубчатой кости.
Секвестры удаляют оперативным путем или выделяются вместе с гноем.
Секвестральная коробка. Мы отметили, что секвестрация кости при остеомиэлите сопровождается образованием вокруг омертвевшей кости секвестральной капсулы (capsula sequestralis) или так называемой секвестральной коробки, изолирующей омертвевшую костную ткань от здоровой. Секвестральная коробка образуется вследствие раздражения надкостницы и костной ткани токсинами бактерий и продуктами тканевого распада. Ее стенка выстлана изнутри оссеоидной грануляционной тканью, которая постепенно превращается в обизвествленную костную ткань. Поэтому вначале секвсстралъная коробка имеет тонкие, зубчатые и податливые стенки, а с развитием костной ткани — гладкие, твердые и утолщенные.
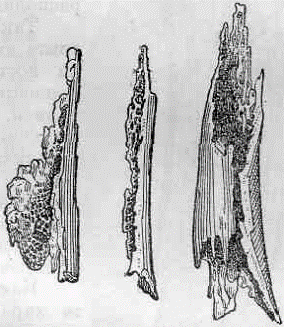

Рис. 111. Схема различных видов секвестров при остеомиэлите. Длинная трубчатая кость в разрезе, А, В и С — частичные секвестры; А — корковый; В — центральный; С — проникающий; Д — тотальный секвестр (Рейнберг).
Рис. 112. Секвестры.
Величина и форма секвестральной коробки зависят от объема и формы секвестра. Она всегда содержит желтовато-белый густой сливкообразный гной и секвестры. В ее стенке имеется один или несколько свищей (fistulae sequestrales), через которые выделяется наружу гной, а иногда и мелкие секвестры. Полость секвестральной коробки после удаления гноя и секвестров заполняется грануляциями, которые постепенно замещаются костной обизвествляющейся тканью. Однако новообразованная кость никогда не имеет правильной структуры.
Дата добавления: 2016-06-05 ; просмотров: 3270 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ

В данной главе представлены биологические и биомеханические основы лечения переломов. Мы рассмотрим, как сломанная кость ведет себя в разных биологических и механических условиях и как это влияет на выбор хирургом метода лечения.
Любое хирургическое вмешательство может изменить биологические условия, а любой метод фиксации - изменить механические условия.
Эти изменения способны оказывать значительное влияние на сращение перелома и определяются хирургом, а не пациентом.
Поэтому каждый хирург-травматолог должен обладать базовыми знаниями по биологии и биомеханике сращения переломов, чтобы принимать, правильные решения при их лечении.
- Характеристики кости
- Перелом кости
- Как срастается перелом
Главная цель внутренней фиксации - срочное и, если возможно, полное восстановление функции поврежденной конечносги.
Хотя надежное сращение перелома является лишь одним из элементов функционального восстановления, его механика, биомеханика и биология важны для достижения хорошего результата.
Фиксация перелома - это всегда компромисс: в силу биологических и биомеханических причин часто необходимо в некоторой степени жертвовать прочностью и жесткостью фиксации, а оптимальный имплантат не обязательно должен быть самым прочным и жестким.
В критических условиях механические требования могут быть важнее биологических, и наоборот. Аналогично, при выборе материала имплантата приходится идти на компромисс: например, выбирать между механической прочностью и пластичностью стали и электрохимической и биологической инертностью титана.
Хирург определяет, какая комбинация технологий и оперативных методов наиболее полно соответствует его опыту, имеющимся условиям и, главное, потребностям пациента.
Характеристики кости
Кость служит опорой и защитой для мягких тканей и обеспечиваег движения и механическую функцию конечности.
При обсуждении переломов и их заживления особый интерес представляет хрупкость кости: кость прочна, но ломается при незначительных деформациях.
Это означает, что кость ведет себя скорее как стекло, а не как резина. Поэтому в начале естественного процесса сращения костная ткань не может сразу перекрыть щель перелома, который постоянно подвергается смещениям.
При нестабильной или эластичной фиксации переломов (относительной стабильности) последовательность биологических событий - в основном сначала формирование мягкой, затем жесткой мозоли - помогает уменьшить нагрузку и деформацию регенерирующих тканей.
Резорбция концов костных отломков увеличивает межотломковую щель. Пролиферирующая ткань менее ригидна (чем костная), что уменьшает механическое напряжение в зоне перелома. Условия микроподвижности способствуют образеванию костно-хрящевой муфты, которая повышает механическую стабильность перелома. После достижения надежной фиксации перелома мозолью происходит полное восстановление функции. Затем за счет внугренней перестройки восстанавливаете! иасодная структура кости - процесс, который может занять годы.
Перелом кости
Перелом вызывает нарушение непрерывности кости, что приводит к патологической подвижности, потере опорной функции кости и к боли. Хирургическая стабилизация можег немедленно восстановить функцию кости и уменьшить боль, при этом пациент получит возможность безболезненных движений и избежит таких последствий повреждений, как комплексные региональные болевые синдромы.
При переломе происходит разрыв кровеносньк сосудов кости и надкостницы. Спонтанно высвобождаемые биохимические агенты (факторы) учасгауют в индукции процессов заживления. При свежих переломах эти агенты весьма эффективны, и какой-либо дополнительной стимуляции практически не требуется.
Роль хирургического вмешательства - направить и поддержать процесс заживления.
Перелом и кровоснабжение кости
Хотя перелом -исключительно механический процесс, он вызывает важные биологические реакции, такие как резорбция кости и образование костной мозоли. Эти реакции зависят от сохранности кровоснабжения. Следующие факторы оказывают влияние на кровоснабжение в зоне перелома и имеют непосредственное значение для хирургического лечения:
- Механизм повреждения. Величина, направление и концентрация сил в зоне повреждения определяют тип перелома и сопутствующие повреждения мягких тканей. В результате смещения фрагментов разрываются периостальные и эндостальные сосуды, отделяется надкосгница. Кавитация и имплозия (внутренний взрыв) в зоне перелома вызывают дополнительные повреждения мягких тканей.
- Первичное лечение пациента. Если спасательные мероприятия и транспортировка происходят без шинирования переломов, смещения отломков в зоне перелома будут усугублять иоюдные повреждения
- Реанимация пациента. Гиповолемия и гипоксия увеличивают тяжесть повреждения мягких тканей и кости, поэтому должны быть устранены на ранних этапах лечения.
- Хирургический доступ. Хирургическое обнажение перелома неизбежно ведет к дополнительному повреждению, которое может быть минимизировано за счет точного знания анатомии, тщательного предоперационного планирования и скрупулезной хирургической техники
- Имплантат. Значительное нарушение костного кровотока может возникать не только из-за хирургической травмы, но и вследслвие контакта импдантата с костью.
Пластины с плоской поверхностью (напр. DCP) имеют большую площадь контакта. Динамическая компрессионная пластина с ограниченным контактом (LC-DCP) имеет вырезки на поверхности, обращенной к кости; она была разработана именно для уменьшения площади контакта. Однако площадь контакта зависит также от соотношения радиусов кривизны пластины и кости.
Если радиус кривизны нижней поверхности пластины больше, чем радиус кривизны кости, то их контакт может бьть представлен единичной линией, и это уменьшает преимущества LC-DCP по равнению с плоской поверхносгыо DCP. Наоборот, когда радикс кривизны пластины меньше радиуса кривизны кости, имеется контакт по обоим краям пластины (две линии контакта), и латеральные вырезки на LC-DCP в значительной сгепени уменьшат площадь контакта. - Последствия травмы. Повышенное внутрисуставное давление уменьшает циркуляцию крови в эпифизе, особенно у молодых пациентов. Доказано, что повышение гидравлического давления (за счет интракапсулярной гематомы) снижает кровоснабжение эпифиза при открытой зоне роста.
Немедленное снижение костного кровотока наблюдалось после перелома и остеотомии, при этом кровоснабжение кортикального слоя поврежденной части кости снижалось почти на 50%. Это снижение связывалось с физиологической вазоконсгрикцией как периосгальных, так и медуллярных сосудов, возникающей как ответная реакция на травму.
В процессе сращения перелома, однако, наблюдается увеличивающаяся гиперемия в прилежащих внутри- и внекостных сосудах, достигающая пика спустя 2 недели. После этого кровоток в области костной мозоли постепенно вновь снижается. Отмечается также временное изменение нормального центросгремительного направления кровотока на противоположное после повреждения медуллярной системы кровообращения.
Перфузия костной мозоли крайне важна и может определить результат процесса консолидации. Кость может формироваться только при поддержке сосудистой сети, и хрящ не будет жизнеспособен при отсутствии достаточной перфузии. Однако эта аншогенная реакция зависит как от метода лечения перелома, так и от созданньк механических условий.
- Сосудистая реакция более выражена при использовании более эластичной фиксации, возможно, вследсгвие большего объема костной мозоли.
- Значительное механическое напряжение ткани, вызываемое нестабильностью, уменьшает кровоснабжение, особенно в щели перелома.
- Хирургическое вмешательство при внутренней фиксации переломов сопровождается изменениями гематомы и кровоснабжения мягких тканей. После чрезмерного рассверливания костномозгового канала
- Эндостальный кровоток уменьшается, однако если рассверливание было умеренным, отмечается быстрая гиперемическая реакция.
- Рассверливание при интрамедуллярном осгеосинтезе приводит к замедлению восстановления кортикальной перфузии в зависимости от степени рассверливания.
- Рассверливание не оказывает влияния на кровоток в косгной мозоли, так как кровоснабжение мозоли зависит в основном от окружающих мягких тканей. В дополнение к широкому обнажению кости значительная площадь контакта кости и имплантата приведет к снижению костного кровотока, так как кость получает снабжение из периостальных и эндостальньпс сосудов.
- Нарушение кровоснабжения минимизируется путем отказа от непостредственной манипуляции фрагментами, применением минимально-инвазивных вмешательств, использованием внешних или внутренних фиксаторов.
Как срастается перелом
Различают два типа сращения перелома:
- первичное, или прямое, сращение путем внутренней перестройки;
- вторичное, или непрямое, сращение путем формирования костной мозоли.
Первый происходит только в условиях абсолютной стабильности и является биологическим процессом остеональной перестройки кости.
Второй наблюдается при относительной стабильности (эластичной фиксации). Происходящие при этом типе сращения процессы сходны с процессами эмбрионального развития кости и включают как интрамембранозное, так и эндохондральное формирование кости.
При диафизарньк переломах формируется костная мозоль.
Сращение кости можно разделить на четыре стадии:
- воспаление;
- формирование мягкой мозоли;
- формирование жесткой мозоли;
- ремодедирование (перестройка).
Хотя эти стадии имеют различные характеристики, переход от одной к другой происходит плавно. Стадии определены произвольно и описываются с некоторыми вариациями.
Воспаление
После возникновения перелома начинается воспалительная реакция, которая продолжается до начала формирования фиброзной, хрящевой или костной таани (1-7-е сутки после перелома). Первоначально образуются гематома и воспалительный экссудат из поврежденньк кровеносньк сосудов. У концов сломанной кости наблюдается остеонекроз.
Повреждение мягких тканей и дегрануляция тромбоцитов приводят к выбросу мощных цитокинов, которые вызывают типичную воспалительную реакцию, т.е. вазодилятацию и гиперемию, миграцию и пролиферацию полиморфноядерных нейтрофилов, макрофагов и т.д. Внутри гематомы образуется сеть фибриновых и ретикулярных волокон, также представлены коллагеновые волокна. Происходит постепенное замещение гематомы грануляционной тканью. Остеокласты в этой среде удаляют некротизированную кость на концах отломков фрагментов.
Формирование мягкой мозоли
Со временем боль и отек уменьшаются, и образуется мягкая мозоль. Это примерно соответствует времени, когда фрагменты уже не смещаются свободно, то есть приблизительно через 2-3 недели после перелома.
Стадия мягкой мозоли характеризуется созреванием мозоли. Клетки-предшественники в камбиальных слоях надкостницы и эндоста стимулируются для развития в остеобласты. Вдали от щели перелома на поверхности периоста и эндоста начинается интрамембранозный аппозиционный рост кости, за счет которого формируется периостальная муфта грубоволокнистой костной ткани и заполняется костномозговой канал. Далее происходят врастание в мозоль капилляров и повышение васкуляризации. Ближе к щели перелома мезенхимальные клетки-предшественники размножаются и мигрируют через мозоль, дифференцируясь в фибробласты или хондроциты, каждые из которых продуцируют характерный внеклеточный матрикс и медленно замещают гематому.
Формирование жесткой мозоли
Когда концы перелома связаны между собой мягкой мозолью, начинается стадия жесткой мозоли которая продолжается до тех пор, пока отломки не зафиксируются прочно новой костью (3-4 месяца). По мере прогрессирования внугримембранозного образования кости мягкая ткань в щели перелома подвергается энхондральной оссификации и трансформируется в жесткую кальцифицированную ткань (грубоволокнистую кость). Рост костной мозоли начинается на периферии зоны перелома, где деформации минимальны.
Формирование этой кости уменьшает деформации в расположенных ближе к центру отделах, где в свою очередь также формируется костная мозоль. Таким образом, формирование жесткой мозоли начинается по периферии и прогрессивно смещается к центру перелома и межотломковой щели. Первичный костный мостик формируется снаружи или внутри костномозгового канала, вдали от подлинного кортикального слоя. Затем, путем энхондральной оссификации, мягкая ткань в щели перелома замещается грубоволокнистой костью, которая в итоге соединяет первоначальные кортикальные слои.
Ремоделирование
Стадия ремоделирования начинается после прочной фиксации перелома грубоволокнисгой костной тканью. Она постепенно замещается пластинчатой костью путем поверхностной эрозии и остеональной перестройки. Этот процесс может занять от нескольких месяцев до нескольких лет. Он продолжается до тех пор, пока кость полностью не восстановит свою первоначальную морфологию, в том числе костномозговой канал.
Различия в сращении кортикальной и спонгиозной кости
В отличие от вторичного сращения кортикальной кости сращение спонгиозной кости происходит без формирования значимой внешней мозоли.
Посде стадии воспаления формирование кости осуществляется за счет интрамембранозной оссификации, что можно объяснить огромным ангиогенным потенциалом трабекулярной косги, а также используемой при метафизарных переломах фиксацией, которая обычно более стабильна.
В редких случаях значительной межфрагментарной подвижности щель перелома может заполняться промежуточными мягкими тканями, однако обычно это фиброзная ткань, которая вскоре замещается костной.

Перелом шейки бедра
Перелом шейки бедра - тяжелая и опасная травма, которая может возникать как у пожилых, так и у молодых людей.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Читайте также:


