Классификация переломов проксимального отдела большеберцовой кости
Переломы плато большеберцовой кости или внутрисуставной перелом мыщелка большеберцовой кости составляют 1% от всех переломов.
В 75-80% случаев поражает латеральное плато большеберцовой кости (в 50% случаев сочетается с повреждением латерального мениска) и в 5-10% - медиальное плато большеберцовой кости 5-10% - двусторонний перелом.
Эпидемиология
- 50% пациентов являются пешеходами при дорожно-транспортных происшествиях
- Падение с винтообразной травмой
- Часто пожилые женщины (остеопороз, преимущественно компрессионные переломы) и молодые мужчины (спортивные травмы)
Этиология, патофизиология, патогенез
- Наиболее распространенные патомеханизмы перелома проксимального отдела большеберцовой кости является вальгусное стрессовое воздействие с/без осевого компрессионного приложения силы или, при оскольчатых переломах, вертикальное компрессионное приложение силы воздействия (при падении на разогну¬тые нижние конечности)
- Перелом медиального плато большеберцовой кости вызван травмой с воздействием значительно большей силы, чем перелом латерального плато
- Латеральное плато большеберцовой кости имеет меньшую поперечную поверхность трабекул, чем медиальное плато большеберцовой кости.
Классификация Schatzker:
Наиболее распространенными является классификация Schatzker J. (1979), согласно которой переломы подразделяются на 6 типов, которые подробнее описаны далее.Классификация переломов проксимального отдела голени по Schatzker:
I тип: перелом с расщеплением латерального плато большеберцовой кости и углублением (преимущественно у молодых людей).
Чистый раскол со смещением нераздробленного клиновидного фрагмента наружного мыщелка латерально и книзу. Чаще встречается у лиц молодого возраста без явлений остеопороза. При наличии смещения, после закрытой или открытой репозиции может быть фиксирован спонгиозными винтами.
II тип: перелом с расщеплением большеберцовой кости со смещением (вывихом) латеральной суставной поверхности (преимущественно у пожилых пациентов с остеопорозом).
Раскол с элементами импрессии. Перелом наружного мыщелка, при котором наряду с фрагментом клиновидной формы имеется вдавление суставной поверхности в метафизарную кость. Данные повреждения встречаются чаще у лиц старшей возрастной группы при наличии остеопороза. Если импрессия достигает 5 – 8 мм, или имеются признаки нестабильности коленного сустава, то необходима открытая репозиция с восстановлением суставной поверхности и замещением костного дефекта ауто-, аллотрансплантатом или заменителем кости. В качестве фиксатора используется опорная пластина по наружной поверхности.
III тип: углубление латерального плато большеберцовой кости без перелома с расщеплением через суставную поверхность.
Чистая импрессия. Вдавление суставной поверхности в метафизарную часть. Латеральный кортикальный слой при этом не поврежден. Характерно для пациентов с явлениями остепороза. При значительном смещении или нестабильности коленного сустава, необходима репозиция с поднятием тибиального плато и замещением дефекта. Фиксируется опорной пластиной по наружной поверхности.
IV тип: перелом с расщеплением медиального плато большеберцовой кости с/без углубления.
Переломы внутреннего мыщелка обычно представлены отдельным клиновидным фрагментом, однако при высокоэнергетичных травмах может наблюдаться его раздробление. Необходима открытая репозиция с остеосинтезом опорной пластиной по внутренней поверхности.
V тип: перелом с расщеплением через медиальное и латеральное плато большеберцовой кости.
Бикондилярные переломы с отколом обоих мыщелков требуют фиксации обоих мыщелков. Вследствие обычно высокой энергии такие переломы часто сопровождаются тяжелым повреждением мягких тканей, что может требовать отсрочки хирургического лечения. В таких случаях до нормализации состояния мягких тканей (спадение отека, появление кожных морщинок) может быть применена временная иммобилизация аппаратами внешней фиксации, скелетным вытяжением, либо гипсовой повязкой.
VI тип: отделение плато большеберцовой кости от подлежащего метафиза/диафиза (массивная травма).
Перелом обоих мыщелков с потерей связи между диафизом и метафизом. Оба мыщелка требуют фиксации опорными пластинами и спонгиозными шурупами, либо – с учетом тяжести повреждения мягких тканей – аппаратами внешней фиксации. Нередко сроки в которые становиться возможным выполнение окончательного остеосинтеза составляют 2-3 недели с момента травмы, и для облегчения репозиции перелома на операционном столе становится необходимым применение дистрактора, позволяющего растянуть контрагированные мышцы, восстановить ось конечности и достичь частичной репозиции перелома с помощью лигаментотаксиса.
Источник:
-
Radiopaedia
Классификации открытых переломов длинных костей (обзор литературы)
Е.Т. Жунусов1, Ш.А. Баймагамбетов2, Р.С. Ботаев2
Classifications of open fractures of long bones (review of literature)
E.T. Zhounousov1, Sh.A. Baimagambetov2, R.S.Botayev2
Бондарев О.Н., Ситник А.А., Белецкий А.В.
Переломы проксимального отдела большеберцовой кости: современные методы диагностики и лечения
Переломы проксимального отдела большеберцовой кости включают переломы, располагающиеся выше бугристости большеберцовой кости. Их следует разделить на внесуставные и внутрисуставные. К внутрисуставным переломам относятся повреждения мыщелков, в то время как к внесуставным — переломы межмыщелкового возвышения, бугорков и подмыщелковые переломы. Эпифизарные переломы большеберцовой кости считают внутрисуставными. Переломы проксимального отдела малоберцовой кости особого значения не имеют, поскольку малоберцовая кость не несет весовой нагрузки.
Внутренний и наружный мыщелки большеберцовой кости формируют площадку, передающую вес тела от мыщелков бедра к диафизу большеберцовой кости. Переломы мыщелков, как правило, связаны с некоторой степенью раздавливания кости вследствие осевой передачи веса тела. Кроме того, раздавливание мыщелка приводит к вальгусной или варусной деформации коленного сустава. Как показано на рисункежмыщелковое возвышение составляют бугорки, к которым прикреплены крестообразные связки и мениски.
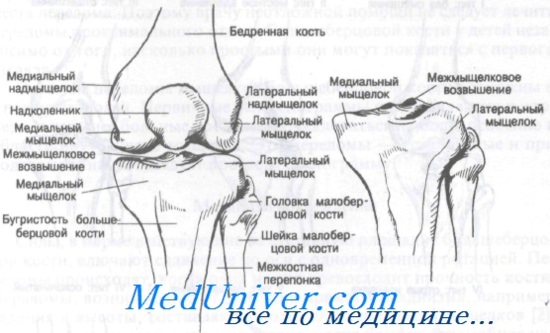
Основы анатомии коленного сустава
На основании анатомических признаков переломы проксимального отдела большеберцовой кости можно разделить на пять категорий:
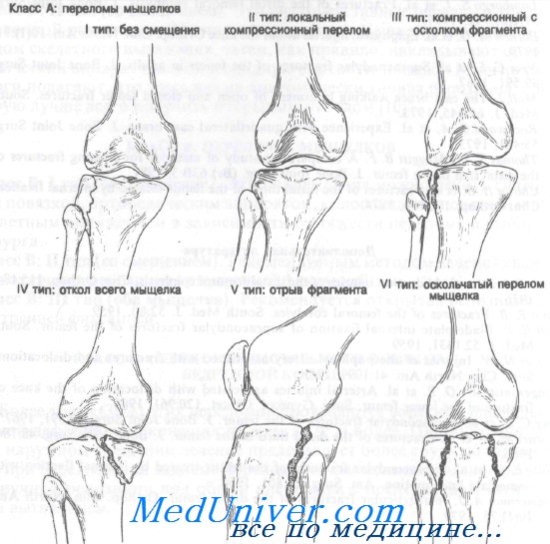
Класс А: переломы мыщелков
Класс Б: переломы бугорков
Класс В: переломы бугристости большеберцовой кости
Класс Г: подмыщелковые переломы
Класс Д: переломы эпифизеолизов, переломы проксимального отдела малоберцовой кости
Переломы мыщелков большеберцовой кости встречаются нередко. Они были классифицированы Hohl на основании анатомических данных и принципов лечения. Рассматривая переломы мыщелков большеберцовой кости, следует указать, что под отломом мыщелка имеют в виду смещение вниз его более чем на 4 мм. Серьезная деформация коленного сустава может возникнуть после, казалось бы, незначительных переломов проксимального отдела большеберцовой кости у детей. Причина ее остается неясной. Она появляется у детей до 4-летнего возраста и проявляется вальгусной деформацией коленного сустава через 6—15 мес после травмы.
Создается впечатление, что развитие этой деформации происходит в первую очередь из-за искривления диафиза большеберцовой кости ниже места перелома. Поэтому врачу неотложной помощи не следует лечить переломы проксимального отдела большеберцовой кости у детей независимо от того, насколько простыми они могут показаться с первого взгляда.
Скрытые переломы мыщелков большеберцовой кости возможны и у пожилых людей. Первичные рентгенограммы представляются в норме; тем не менее больные продолжают жаловаться на боли, особенно в области внутреннего мыщелка. Эти переломы — усталостные и при подозрении на них следует провести сканограмму.
Силы, в норме действующие на суставную площадку большеберцовой кости, влючают сдавление по оси с одновременной ротацией. Переломы происходят, когда одна из сил превосходит прочность кости. Переломы, возникающие от действия прямого механизма, например падения с высоты, составляют около 20% переломов мыщелков. Дорожно-транспортные происшествия, когда бампер автомобиля наносит удар по проксимальному отделу большеберцовой кости, являются причиной приблизительно 50% этих переломов. Остальные переломы вызываются комбинацией сдавления по оси и одновременного ротационного напряжения.
Переломы наружной площадки большеберцовой кости обычно происходят при насильственном отведении ноги. Переломы медиальной площадки, как правило, результат сильного приведения дистального отдела голени. Если в момент повреждения колено разогнуто, чаще возникает передний перелом. Большинство поздних мыщелковых переломов происходит при травме, когда коленный сустав в момент удара был согнут.
Как правило, больной жалуется на боль и припухлость, при этом его колено слегка согнуто. При осмотре часто можно обнаружить ссадину, указывающую на место удара, а также выпот и уменьшение объема движений из-за болей. Вальгусная или варусная деформация обычно указывает на отлом мыщелка. После выполнения простых рентгенограмм для диагностики скрытых повреждений связок или менисков могут потребоваться рентгенограммы под нагрузкой.
Для выявления этих переломов обычно достаточно снимков в боковой и косой проекциях. Кроме того, для оценки степени вдавления очень информативным может оказаться снимок суставной площадки. Анатомически суставная площадка имеет скос назад и вниз. На рутинных рентгенограммах этот скос не будет заметен, что замаскирует некоторые вдавленные переломы. Проекция суставной площадки компенсирует этот скос и позволит точнее выявить вдавленные переломы суставной площадки. При определении протяженности перелома всегда оказываются полезными рентгенограммы в косых проекциях.
Все рентгенограммы коленного сустава необходимо тщательно просмотреть на наличие отрывных фрагментов головки малоберцовой кости, мыщелков бедра и межмыщелкового возвышения, указывающих на повреждение связочного аппарата. Расширение суставной щели в сочетании с переломом противоположного мыщелка предполагает повреждение связок. Для выявления скрытых компрессионных переломов могут понадобиться томограммы.
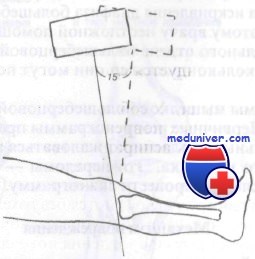
Проекция суставной площадки большеберцовой кости
Переломы мыщелков большеберцовой кости часто сочетаются с рядом серьезных повреждений коленного сустава.
1. Эти переломы часто сопровождаются повреждениями связок и менисков как по отдельности, так в сочетании. При переломе наружного мыщелка следует заподозрить повреждение коллатеральной связки, передней крестообразной связки и наружного мениска.
2. После этих переломов могут наблюдаться либо острые, либо проявляющиеся позже повреждения сосудов.
Четыре наиболее распространенных способа лечения перелома в зоне коленного сустава включают наложение давящей повязки, закрытую репозицию с наложением гипсовой повязки, скелетное вытяжение и открытую репозицию с внутренней фиксацией. Независимо от способа целями лечения являются:
1) восстановление нормальной суставной поверхности;
2) раннее начало движения в коленном суставе для профилактики контрактуры; 3) воздержание от нагрузки на сустав до полного заживления.
Выбор метода лечения зависит от типа перелома, опыта и мастерства хирурга-ортопеда, возраста больного и его дисциплинированности. Настоятельно рекомендуется срочная консультация хирурга-ортопеда.
Класс А: I тип (без смещения). У соблюдающего режим амбулаторного больного без сопутствующих повреждений связок перелом мыщелка без смещения можно лечить аспирацией гемартроза с последующим наложением давящей повязки. К конечности прикладывают пузырь со льдом и придают ей приподнятое положение не менее чем на 48 ч. Если через 48 ч рентгенограммы остаются без изменений, можно начинать движения в коленном суставе и упражнения для четырехглавой мышцы бедра. До полного выздоровления ногу не следует полностью нагружать. Можно использовать частичную нагрузку с ходьбой на костылях или гипсовый тутор.
Пребывание в гипсовой повязке более 4—8 нед с момента повреждения дисциплинированному больному не рекомендуется из-за высокой частоты развития контрактур коленного сустава. Если больной амбулаторный и не имеет повреждений связок, но в то же время недисциплинирован, рекомендуется иммобилизация гипсовой повязкой. Активные изометрические упражнения для тренировки четырехглавой мышцы бедра следует начинать рано, а гипсовую повязку оставлять до полного заживления. Госпитализированных больных без повреждений связок обычно лечат методом скелетного вытяжения в сочетании с ранними двигательными упражнениями.
Класс А: II тип (локальная компрессия). Неотложное лечение этих переломов зависит от следующих моментов: 1) отрывной перелом мыщелка со смещением его вниз более чем на 8 мм требует оперативной коррекции (поднятия фрагмента): 2) локализация вдавления в переднем или среднем отделах опаснее, чем в заднем; 3) наличия сопутствующих повреждений связок.
При диагностике этих переломов необходимы снимок с выведением проекции суставной площадки и проведение нагрузочных проб для выяснения целостности связок коленного сустава. Если связки повреждены, показано оперативное восстановление. Консервативное лечение перелома без смещения и повреждений связок включает: 1) аспирацию крови при гемартрозе; 2) наложение давящей повязки или задней лонгеты сроком от нескольких дней до 3 нед с полной разгрузкой конечности; 3) раннюю консультацию ортопеда.
Если больной госпитализирован, рекомендуется скелетное вытяжение по Buck с активными двигательными упражнениями.
Класс А: III тип (компрессионный, с отрывом мыщелка). Неотложная помощь при этих переломах включает лед, иммобилизацию задней лонгетой и точную рентгенологическую диагностику со срочным направлением к специалисту. Лечение варьируется от гипсовой иммобилизации с разгрузкой конечности до оперативной репозиции или скелетного вытяжения.
Класс А: IV тип (полный отрыв мыщелка). Неотложное лечение этих переломов включает лед, иммобилизацию и точную рентгенологическую диагностику со срочным направлением к ортопеду. Отщепление 8 мм и более считают значительным смещением, которое лучше лечить методом открытой или закрытой репозиции.
Класс А: V тип (откол). Эти переломы обычно захватывают внутренний мыщелок и могут быть передними или задними. Рекомендуемый метод лечения — открытая репозиция с внутренней фиксацией.
Класс А: VI тип (оскольчатый). Неотложная помощь при этих переломах включает лед, приподнятое положение конечности, иммобилизацию задней лонгетой, аспирацию крови при гемартрозе (при строгом соблюдении правил асептики) и госпитализацию для скелетного вытяжения.
Переломы мыщелков большеберцовой кости могут сопровождаться развитием нескольких серьезных осложнений.
1. После длительной иммобилизации возможна полная потеря движений в коленном суставе.
2. Несмотря на оптимальное лечение, может развиться дегенеративный артроз.
3. Даже при первично несмещенных переломах в первые несколько недель может развиться угловая деформация коленного сустава.
4. Эти повреждения могут осложниться нестабильностью коленного сустава или рецидивирующим подвывихом из-за разрыва связочного аппарата.
5. Леченные хирургическим методом открытые переломы могут осложниться инфекцией.
6. Туннельный синдром приводит к повреждению сосудисто-нервного пучка и может осложнить лечение этого вида переломов.
Переломы проксимального конца большеберцовой кости наблюдаются при политравме достаточно часто и в большинстве случаев имеют сложный многооскольчатый характер.
Рис. 10-9. Классификация переломов проксимального конца большеберцовой кости по AO/ASIF.
Тип А. Внутрисуставные переломы.
А1 — отрывные переломы головки малоберцовой кости, бугристости большеберцовой кости и межмыщелкового возвышения. Эти переломы всегда свидетельствуют об отрыве соответствующих связок коленного сустава — наружной боковой связки, собственной связки надколенника и крестообразных связок, поскольку они прикрепляются к указанным костным фрагментам;
А2 — простые внутрисуставные метафизарные переломы;
A3 — сложные оскольчатые метафизарные переломы, которые могут распространяться на диафиз большеберцовой кости.
Тип В. Неполные внутрисуставные переломы.
B1 — переломы наружного или внутреннего мыщелка без вдавления;
B2 — то же с вдавлением суставной поверхности;
B3 — то же, оскольчатые переломы с вдавлением.
Тип С. Полные внутрисуставные переломы.
С1 — переломы обоих мыщелков;
С2 — оскольчатые переломы обоих мыщелков без компрессии;
СЗ — многооскольчатые переломы обоих мыщелков с компрессией суставной поверхности.
Причиной около 15% переломов плато являются падения с высоты, и здесь имеет место как прямой механизм (удар о землю), так и, чаще, непрямой, когда при приземлении на слегка согнутую ногу в положении варуса или вальгуса мыщелки бедра оказываются более прочными и ломают мыщелки голени. По нашим данным, переломы наружного мыщелка большеберцовой кости наблюдаются в 48,3% случаев, переломы обоих мыщелков — в 29,4%, внутреннего мыщелка — в 7%, внесуставные переломы метафиза большеберцовой кости — в 14,1%, отрывные переломы — в 0,2% случаев. Отрывные переломы были представлены в подавляющем большинстве случаев в виде отрыва головки малоберцовой кости вместе с наружной боковой связкойи перелома межмыщелкового возвышения. Отрывы бугристости большеберцовой кости с собственной связкой надколенника и места прикрепления внутренней боковой связки были крайне редки.
На реанимационном этапе переломы проксимального конца большеберцовой кости иммобилизовали в большинстве случаев задней гипсовой лонгетой от верхней трети бедра до голеностопного сустава. Как правило, предварительно приходилось выполнять пункцию коленного сустава для удаления гемартроза. При метафизарных переломах с большим смещением и захождением отломков накладывали скелетное вытяжение за пяточную кость. Открытые переломы составляли 8,1% всех переломов рассматриваемой локализации. При переломах с небольшим смещением ограничивались хирургической обработкой и иммобилизацией задней гипсовой лонгетой. Открытые переломы со смещением во время хирургической обработки фиксировали стержневым АНФ, вводя стержни в нижнюю треть бедра и среднюю треть большеберцовой кости.
Точную репозицию и фиксацию отломков мы выполняли на профильном клиническом этапе после перевода пострадавшего из реанимационного отделения. В подавляющем большинстве случаев это удавалось при оперативном лечении.
Консервативное лечение было показано при переломах без смещения, у пациентов старческого возраста и при отказе от операции по личным мотивам или вследствие медицинских противопоказаний из-за тяжелых соматических заболеваний, нагноения открытого перелома, общей гнойной инфекции (пневмония, сепсис), неадекватности поведения и невменяемости вследствие психического заболевания.
Во всех этих случаях мы стремились по возможности устранить или уменьшить смещение отломков и, самое главное, варусную или вальгусную деформацию коленного сустава, которые в последующем являются причиной укорочения конечности и резкого нарушения походки и вообще опороспособности нижней конечности.
Репозиция была возможна, если она выполнялась в течение 7— 10 дней с момента травмы. Ее делали под внутрисуставной анестезией 1% раствором новокаина (30—40 мл) после предварительной эвакуации гемартроза. Через пяточную кость проводили спицу, которую закрепляли в скобе для скелетного вытяжения. Помощник травматолога осуществлял тракцию за скобу по длине выпрямленной конечности в течение 7—10 мин.
Затем накладывали глубокую заднюю гипсовую лонгету по типу разрезного тутора от верхней третибедра до голеностопного сустава. Лонгета должна быть сильно влажной и замочена в холодной воде, с тем чтобы срок первичного застывания гипса был не менее 7—10 мин. Гипсовую лонгету тщательно моделируют и затем травматолог ладонями рук создает положение варуса (при переломе наружного мыщелка) или вальгуса (при переломе внутреннего мыщелка) до первичного застывания гипса. Необходим рентгенологический контроль. Срок гипсовой иммобилизации 6—8 нед. При точной закрытой репозиции изолированных переломов мыщелков большеберцовой кости отличные и хорошие результаты составляют 85—90%.
Оперативное лечение было основным методом у пострадавших с политравмой, так как более 70% переломов имели сложный характер и имелись переломы соседних сегментов конечности (бедро, голеностопный сустав и стопа). Стабильная фиксация переломов давала возможность ранних движений в коленном суставе, которые были необходимы для максимального восстановления его функции.
Знание биомеханики коленного сустава придает действиям хирурга-травматолога должную осмысленность и обеспечивает хороший результат.
Коленный сустав функционирует как гинглимус (шарнир) и как трохоид. Шарнир обеспечивает сгибание-разгибание сустава (в норме в пределах 180—40°) и даже гиперэкстензию в суставе (до 10°). Гиперэкстензия возможна у женщин и наиболее выражена у балерин и гимнасток. Ротация голени в коленном суставе наибольшая в положении сгибания до 90° и составляет 25—30°, причем внутренняя преобладает над внешней.
При тяжелых повреждениях коленного сустава в ряде случаев достичь полного восстановления функции не удается, однако умеренное ограничение движений дает возможность больному вести достаточно комфортный образ жизни. Так, для нормальной походки достаточно сгибания в коленном суставе до 110°, для нормального сидения за столом и вставания из-за стола — 60—70°.
Сгибание в коленном суставе сопровождается перемещением мыщелков бедра кзади относительно плато большеберцовой кости, благодаря чему появляется возможность осмотреть мениски и убедиться в точности восстановления суставной поверхности большеберцовой кости (рис. 10-10).
А и В - крайние положения надколенника,
D — направление перемещения,
R и Г — расстояния от центра вращения до передней поверхности мыщелков,
О — место прикрепления собственной связки надколенника.
Отрывные переломы головки малоберцовой кости подлежат оперативному лечению, поскольку они свидетельствуют об отрыве наружной боковой связки, что приводит к грубой латеральной нестабильности в коленном суставе. Консервативное лечение в этих случаях не дает эффекта.
Нащупывают оторвавшийся фрагмент и малоберцовую кость и делают небольшой разрез от фрагмента до верхней трети последней. Однозубым крючком низводят оторвавшийся фрагмент головки малоберцовой кости и фиксируют его винтом с шайбой, дополнительно укрепляя внутрикостным проволочным швом. Часто фрагмент бывает небольшим, поэтому для фиксации наружнобоковой связки используют только внутрикостный шов.
Аналогичным образом поступают при отрывных переломах бугристости большеберцовой кости и внутренней боковой связки, которые наблюдаются крайне редко. Отрыв межмыщелкового возвышения лечат консервативно гипсовой иммобилизацией.
Внутрисуставные переломы верхнего метафиза большеберцовой кости со смещением являются показанием для остеосинтеза. Разрезвыполняют ниже щели коленного сустава с внутренней или наружной стороны. Отломки фиксируют Т- или Г-образной пластиной АО или специальной мыщелковой пластиной LC-DCP. У тяжелобольных с полисегментарными переломами мы использовали малоинвазивную систему LISS.
Внутрисуставные переломы в рамках политравмы имеют сложный многооскольчатый характер. Изолированные переломы мыщелков встречаются достаточно редко (10—12%). Изолированные переломы мыщелков можно фиксировать двумя спонгиозными канюлированными винтами под контролем ЭОП закрытым способом. Конечность растягивают на ортопедическом столе, коленному суставу придают положение варуса при переломе наружного мыщелка и вальгуса — внутреннего. Мыщелок сопоставляют при помощи шила и фиксируют перкутально двумя спицами, которые заменяют канюлированными винтами. Операцию производят в срок до 10—14 дней с момента травмы, в более поздние сроки мыщелки сопоставляют и фиксируют винтами открыто.
Переломы типов ВЗ и С составляют большинство при высокоэнергетической травме и являются прямым показанием к оперативному лечению, без которого восстановить опорность конечности и функцию коленного сустава в большинстве случаев невозможно.
В большинстве случаев мы использовали прямой доступ с наружной или внутренней стороны собственной связки надколенника в зависимости от того, какой мыщелок голени был больше разрушен. Начинали его от средней трети надколенника и продолжали дистально до границ и с верхней третью большеберцовой кости. Обнажали осколки мыщелка, вскрывали коленный сустав, осматривали мениск и приподнимали его элеватором. Разрывы менисков обычно наблюдаются очень редко.
Колено умеренно сгибали и проводили реконструкцию суставной поверхности под контролем глаза и пальца хирурга (в задних отделах). Осколки временно фиксировали спицами. Из скрепителей наиболее удобной и высокоэффективной является специальная мыщелковая пластина, изготавливаемая для левой и правой ноги. Пластина прикрепляется блокируемыми винтами, создающими угловую стабильность. При ее отсутствии вполне удовлетворительный результат можно получить путем использования Т- и Г-образных пластин (рис. 10-11).
Рис. 10-11. Различные способы остеосинтеза переломов внутреннего и наружного мыщелков большеберцовой кости :
а — остеосинтез винтами простого перелома наружного мыщелка;
б — то же, остеосинтез с костной пластикой вдавленного перелома;
в — то же, остеосинтез многооскольчатого вдавленного перелома.
В течение 3 нед проводилась ИВЛ с целью внутренней пневматической стабилизации реберного каркаса, затем течение травмы осложнилось двусторонней пневмонией и гнойным трахеобронхитом. Всего находилась в реанимационном отделении 36 дней, затем была переведена в ОМСТ. Через 42 дня с момента травмы в связи с наружной нестабильностью правого коленного сустава произведен остеосинтез наружного мыщелка Г-образной фигурной пластиной (рис. 10-12). В дальнейшем в другом лечебном учреждении оперирована по поводу перелома L. но возникло нагноение и металлоконструкции были удалены. Несмотря на то что специальной реабилитации практически не проводилось, перелом большеберцовой кости сросся, коленный сустав стабилен, сгибание до 90°. Ходит в корсете с полной опорой на правую ногу. Через 2 года после травмы металлоконструкции удалены.
Рис. 10-12. Остеосинтез наружного мыщелка болыиеберцовой кости больной 3 .
Г- образной пластиной;
а — рентгенограмма до операции;
б,в — то же, после операции.
В.А. Соколов
Множественные и сочетанные травмы
справочника
Справочник травматолога
Переломы костей голени составляют 30% среди всех переломов скелета человека. Переломы проксимального отдела костей голени как изолированное повреждение встречается редко. Чаще они сочетаются с повреждениями наружного и внутреннего отделов связочного аппарата коленного сустава
(от 10 до 33% случаев) с развитием нестабильности в суставе, повреждением менисков (латерального – 13%, медиального – 2,5%), повреждениями сосудисто-нервных стволов (N.Peroneus – 4%, A. и V.poplitea), открытыми переломами, значительными внутрисуставными повреждениями с нарушениями конгруэнтности в суставе, а также с развитием компартмент-синдрома.
В основном, механизм травмы – прямое действие травмирующей силы. При падениях или прыжках возникает чрезмерное отведение голени с переломом латерального мыщелка. При приведении (аддукции) голени в момент травмы, возникает перелом медиального мыщелка. При направлении действия травмирующего агента снизу по оси голени возникают Т- или V-образные переломы проксимального отдела большеберцовой кости. При прямых ударах в данной области возникают переломы соответствующих мыщелков. Данные переломы, в основном, относятся к внутрисуставным повреждениям коленного сустава и, соответственно, сопровождаются характерными клиническими признаками: боль, нарушение активной функции сустава, деформация в области сустава, положительный симптом баллотирования надколенника как результат гемартроза коленного сустава.
Классификация АО
Переломы данной области классифицируются АО по степени поражения проксимальной части большеберцовой кости на A, B, C типы. При этом каждый тип разделяется на 1, 2 и 3 подтипы.
Переломы типа А – внесуставные переломы большеберцовой кости.
А1 – отрыв межмыщелковой площадки;
А2 – простой метафизарный перелом;
А3 – многооскольчатый метафизарный перелом.
Переломы типа В – неполные внутрисуставные переломы, при которых происходит раскол суставной поверхности большеберцовой кости, но при этом часть ее остается связанной с диафизов кости.
В1 – откалывание отломка от одного из мыщелков большеберцовой кости;
В2 – вдавление участка одного из мыщелков большеберцовой кости;
В3 – комбинация откола и вдавления одного из мыщелков большеберцовой кости.
Переломы типа С – полные внутрисуставные переломы большеберцовой кости с полным перерывом линиями перелома суставной поверхности большеберцовой кости от диафиза.
С1 – простой перелом суставной и метафизарной части;
С2 – простой перелом суставной поверхности и многофрагментарный метафизарной части;
С3 – оскольчатый перелом суставной поверхности.
Рентгенологическое обследование
Рентгенологическое обследование является обязательным методом исследования и выполняется в переднезадней, боковой, внутренней и внешней косых проекциях (трехчетвертных). Цель – верификация диагноза, выбор метода лечения, планирование вида и объема вмешательства, контроль лечения.
Медиальная часть плато на боковых рентгенограммах представляется как вогнутая часть, латеральная – как выпуклая.
На внутренних и внешних косых проекциях визуализируется латеральный и медиальный мыщелок большеберцовой кости соответственно.
Компьютерная томография
Является дополнительным методом диагностики. Проводится с трехмерной реконструкцией в аксиальной, фронтальной, сагиттальной плоскостях для визуализации и оценки тяжести повреждения, ориентации линий перелома, количества, размеров и взаимного расположения отломков.
Магнитно-резонансная томография (МРТ)
В отличие от компьютерной томографии, МРТ обладает возможностью в визуализации повреждения мягких тканей, таких как разрывы менисков, повреждения капсуло-связочного аппарата коленного сустава.
Ангиография
Данный метод применим при оценке возможного повреждения сосудистых структур. Вариантами переломов, при которых появляется высокий риск повреждения артериальных структур, будут высокоэнергетические повреждения В1.3 и В3.3 (эти повреждения часто сочетаются с развитием нестабильности в коленном суставе и смещением отломков), а также высокоэнергетические повреждения типа С1, С2, С3, особенно если имеется задневнутренний угловой фрагмент.
Целью лечения переломов проксимальной части большеберцовой кости является восстановления конгруэнтности суставной поверхности, правильности осевых взаимоотношений, обеспечение стабильности и функции коленного сустава.
Для переломов со смещением фрагментов основными показателями, которые влияют на отдаленные результаты и выбор метода лечения, есть выраженность угловых деформаций в виде смещения и вдавления отломков.
На развитие посттравматического гонартроза в отдаленном периоде, в большей степени, влияет наличие посттравматической остаточной нестабильности в суставе и нарушение осевых взаимоотношений, и, в меньшей мере, наличие остаточного неустраненного вдавления суставной поверхности.
Консервативное лечение
Показания:
- Минимальное смещение отломков.
- Низкие требования, предъявляемые пациентом к функции сустава.
- Боковая стабильность коленного сустава.
- Вдавление суставной площадки большеберцовой кости менее 2-5 мм.
Методы:
- Закрытая ручная репозиция с фиксацией гипсовой повязкой.
- Скелетное вытяжение.
При переломах без смещения, без нарушения стабильности в суставе, консервативное лечение заключается в устранении гемартроза, фиксации шиной на несколько дней до стихания болевого синдрома и, в последующем, с активной функциональной подвижностью. Осевая нагрузка на сустав может быть разрешена в сроки от 8 до 10 недель после травмы. Перед разрешением осевой нагрузки обязателен рентгенконтроль.
При вдавлении суставной поверхности меньше чем 5 мм и при сохраненной стабильности коленного сустава вполне приемлемой лечебной тактикой, при отсутствии повышенных требований к суставу, является консервативное лечение. В данном случае оно включает ношение гипсовой повязки или функционального ортеза шарнирного типа с отсроченной осевой нагрузкой. При смещениях 5-8 мм консервативное лечение применяется с учетом возраста пациента и его требованиям к функции коленного сустава. Если пациент относится к старшей возрастной группе и ведет малоподвижный образ жизни, такое лечение будет вполне приемлемым.
Противопоказания:
- Повреждение сосудисто-нервных структур или разрыв окружающих мягких тканей, значительное смещение костных отломков.
Оперативное лечение
Методы:
- Артротомия, реконструкция суставной поверхности с фиксацией при помощи пластин и винтов.
- Артроскопические вмешательства.
- Малоинвазивная артротомия с фиксацией чрескожно проведенными винтами.
- Фиксация при помощи аппаратов внешней фиксации на базе спиц или стержней.
Показания
Абсолютные:
· Открытые переломы.
· Повреждение сосудисто-нервных структур.
· Компартмент-синдром
· Боковая нестабильность коленного сустава (5°-10°) в положении сгибания в коленном суставе меньше 20°.
· Наличие выраженной ступеньки больше 5 мм (в результате вдавления) суставной площадки.
Доступ
- Наружный парапателярный доступ – прямой или слегка дугообразный разрез по передней поверхности с обхождением надколенника снаружи.
- Задне-внутренний доступ – используется как дополнительный при повреждениях медиального мыщелка большеберцовой кости.
Техника репозиции
Техника репозиции перелома проксимального отдела большеберцовой кости основывается на принципе непрямого восстановления правильности взаимоотношений смещенных отломков, к которым прикреплены связки. Эти техники требуют использования 1 или 2 больших мостовидных дистракторов с незначительным сгибанием в колене. Механизм лигаментотаксиса при этом устраняет смещения больших отломков мыщелков большеберцовой кости. При этом возможно использование больших остроконечных щипцов для чрескожной фиксации отломков с сохранением репозиции и межфрагментаной компрессии по линиям перелома;
Выбор имплантата
· Фиксация с помощью винтов возможна при сохранении костной структуры.
· При наличии остеопоротических изменений осуществляется дополнительная фиксация пластиной с нейтрализирующей функцией.
· При полном переломе мыщелка и, особенно, при остеопоротических изменениях в данной области возможно выполнение фиксации при помощи опорной пластины.
· При переломах обоих мыщелков применима фиксация двумя пластинами, аппаратом внешней фиксации.
Лечебная тактика, в зависимости от типа перелома (по классификации AO/ASIF)
Переломы типа А1 (внесутавные переломы с отрывным механизмом повреждения), в основном, лечатся консервативно или с простой фиксацией винтами.
Переломы типа А2 (переломы простые метафизарные). Часто применяются консервативные методы ведения – скелетное вытяжение, фиксация гипсовой повязкой, ортезирование.
При высокоэнергетическом типе повреждения (А2.3) или с развитием многооскольчатого метафизарного перелома (А3) лечение проводится с использованием оперативных методов. При минимальном травмировании покровных мягких тканей применимо использование накостного остеосинтеза простой пластиной DCP или опорной пластиной с фиксацией по латеральной поверхности проксимального отдела большеберцовой кости.
Высокоэнергетические травмы со значительным повреждением мягких тканей являются показанием к применению внешней фиксации.
Переломы типа В1 (откалывание мыщелка). Для лечения простого перелома, перелома с раскалыванием и клиновидного перелома латерального мыщелка применимо использования чрескожной фиксации под контролем (артроскопически, при помощи ЭОПа или выполняя артротомию) достигнутой репозиции. Используется фиксация одним или двумя 6,5 мм спонгиозными винтами, которые устанавливаются ниже суставной щели коленного сустава и один противоскользящий винт или пластина с установкой на вершине фрагмента. При многооскольчатом характере повреждения мыщелкового фрагмента (В1.3) целесообразно использование опорной или противоскользящей пластины с установкой по латеральной поверхности.
Произведена фиксация латерального мыщелка стягивающим винтом с созданием межфрагментарной компрессии и кортикальным винтом с противоскользащей функцией для предупреждения миграции фрагмента дистально.
Перелом типа В2 (простой перелом с вдавлением). Переломы с ограниченным вдавлением латеральной части плато или с вовлечением какой-либо части суставной поверхности (центральной или латеральной). Через ограниченный окончатый доступ к области мыщелка в метафизарной проводится устранение вдавления суставной поверхности путем поднятия фрагмента, с использованием костной пластики со стабилизацией чрескожно проведенными канюлироваными винтами.
Переломы типа В3. Важным этапом предоперационного планирования является оценка степени повреждения суставной поверхности, дополнительных повреждений связочного аппарата, менисков. Интраоперационно для временной фиксации достигнутой репозиции используются спицы Киршнера. Лучшая фиксация с созданием межфрагментарной компрессии достигается с использованием спонгиозных винтов и опорной пластины. Винты можно устанавливать как через отверстия пластины, так и отдельно вне пластины. Специально разработаны L- и Т-образные пластины для проведения спонгиозных винтов через отверстия. Фиксация кортикальными винтами пластины в дистальной части предотвращает вторичное смещение восстановленной суставной поверхности. При этом любые дефекты кости замещаются кортикально-губчатым или губчатым аутотрансплантатом или другими методами замещения костных дефектов.
Изолирование переломы медиального мыщелка – относительно редкие повреждения, вызваны, в основном, высокоэнергетическим повреждением. Сопровождаются повреждением менисков, разрывами связок, повреждением сосудисто-нервных структур, компартмент-синдромом.
Переломы типа С. Основным принципом хирургического лечения этих повреждений является бережное и щадящее отношение к покровным мягким тканям. Поэтому правильное планирование доступа, репозиции и метода фиксации является залогом успеха в лечении этих повреждений. Подобно тактике, применяемой при лечении переломов в области голеностопного сустава, когда первым этапом проводится репозиция и фиксация наружной лодыжки, при переломах проксимальной части большеберцовой кости первым этапом выполняется фиксация медиального фрагмента плато через задневнутренний доступ. Это помогает восстановить правильную высоту линии коленного сустава и по ней производить репозицию остальных отломков. Для фиксации медиального отломка используется LC-DCP 3,5 мм или 1/3 трубчатая 3,5 мм пластина в противоскользящем режиме. Далее проводится репозиция и фиксация остальных фрагментов латеральной части через стандартный латеральный парапателярный доступ. При этом важно деликатное отношение к покровным мягким тканям, расположенным над бугристостью большеберцовой кости и медиальнее ее. Реконструкция латеральной части плато проводится с использованием мощных имплантатов (L- или Т-образная пластина, большеберцовая опорная пластина, LCP-пластина) в режиме опоры, как было сказано выше.
Послеоперационное ведение
Возвышенное положение конечности на протяжении 5 дней в положении 20-60° сгибания в коленной суставе до спадания отека. На 7-10 сутки после вмешательства достигается угол пассивного сгибания в коленном суставе до 90°. При переломах типа В и С допускается осуществление частичной осевой нагрузки в пределах 10-15 кг на 6-8 неделе. Целью послеоперационной реабилитации является достижения угла сгибания 120 через 4 недели. Полная осевая нагрузка разрешается на 8-12 неделю при низкоэнергетических травмах и на 12-16 неделю при высокоэнергетических повреждениях после рентгенологического контроля.
Читайте также:


