Как избавиться от боли в ягодице при грыже
Различные боли в ногах довольно часто сопровождают протрузии, и особенно грыжи поясничного отдела позвоночника. Лечение этих отдаленных болей в ногах при межпозвонковых грыжах существенно улучшает качество жизни. Особенно это лечение важно в зрелом и пожилом возрасте. Ведь боли в ногах при межпозвонковых грыжах, в основном, возникают именно у пожилых. Каковы возрастные и анатомические предпосылки к тому?
Предпосылки болевого синдрома
В возрасте суставные отростки позвонков, как медиальные, так и латеральные, становятся источниками роста остеофитов.
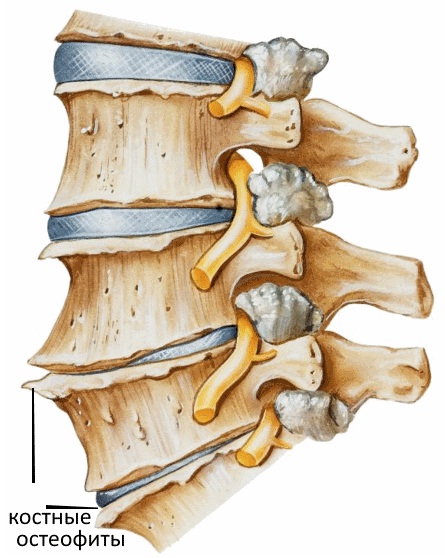
Это приводит к уменьшению размеров межпозвонковых отверстий. Жировая ткань, которая поддерживает корешок со всех сторон, подвергается постепенной атрофии, а паутинная оболочка спинного мозга, которая окутывает корешок, также изменяется, постепенно атрофируется. Сами нервные корешки постепенно все хуже проводят импульсы, как сами волокна, так и ганглии. Всё это приводит к недостаточности межпозвонкового отверстия, корешок не становится источником серьезной боли только лишь при условии покоя. Как только возникают какие-либо нагрузки на позвоночный столб, то такие условия покоя нарушаются, возникает выраженный болевой синдром.
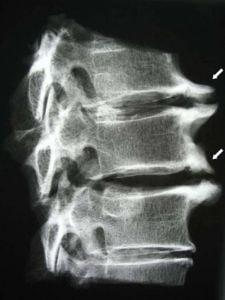
Остеофиты на рентгене
Многочисленные физиологические исследования показали, что уменьшение высоты межпозвонкового диска приводят к приближению тел соседних позвонков друг к другу. Соответствующие отверстия между позвонками также уменьшаются в размерах. Если возникает движение разгибания в пояснице, то часто верхний позвонок немного соскальзывает относительно нижнего. И если это соскальзывание происходит при нестабильности, уменьшенном размере межпозвонковых отверстий, то часто возникает компрессия нервов, даже процесс воспалительного асептического эпидурита.
В межпозвонковых отверстиях корешки перестают залегать нормально, они смещаются вверх, перерастягиваются. Когда возраст пациента приближается к 50 годам, то эта симптоматика, связанная с отдаленной болью в ноге проявляется довольно ясно.
Кстати, когда корешок сдавливается в межпозвонковом отверстии, то поражается корешок по уровню верхнего позвонка. Так, если у пациента имеется грыжа L5-S1, то речь идет о поражение корешка L5, а при возникновении грыжи L4-L5 симптомы соответствует поражению корешка L4.
Наиболее характерным является течение болей при наличии фораминальных грыж, которые появляются вовсе не с ноющей боли в пояснице, а со стойких, стреляющих корешковых болей. Особенно эти боли выражены при наклоне пациента в больную сторону, при малейшем сотрясении корешка. Это кашель, чихание, смех, натуживание в туалете. При этом развивается характерная клиническая картина с появлением боли в соответствующей конечности, боль в ноге отдает по всей её длине, вплоть до большого пальца.
Самая неблагоприятная ситуация возникает при наличии секвестрированной грыжи, если секвестр смещается книзу и происходит раздражение нервов конского хвоста. Соответствующие симптомы описаны ниже. Кроме грыжи диска, корешок может быть компремирован другими структурами, которые тоже нужно учитывать. Это:
- сдавление корешка в боковом кармане позвонков;
- частое образование спаек, в том числе после операции;
- анатомические особенности строения суставных отростков позвонков, которые приводят к удлинению корешка, огибании им корня дужки позвонка;
- компрессия воспалённой, утолщенной жёлтой связкой и остеофитами.
Рассмотрим, как может болеть нога в зависимости от локализации грыжи.
Симптомы и локализация болей в ноге
Тяжелее всего протекает секвестрированная грыжа, когда выпавший секвестр смещается к отверстию первого крестового сегмента. Симптомами компрессии будут сильные иррадиирующие боли, которые распространяются вниз от поясницы и большой ягодичной мышцы. Они распространяются по заднему краю бедра снаружи, по краю голени также снаружи, до наружного края стопы. Очень часто боли иррадиируют до пальцев, до мизинца, но весьма редко доходят до большого пальца. Иногда боль распространяется лишь до пятки, но тоже по её наружной стороне.
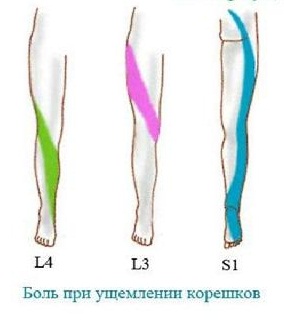
Очень характерным следует назвать покалывание, парестезии и ползание мурашек, то есть расстройства чувствительности в этих зонах. Если у пациента острая или подострая стадия, то при кашле и чихании, при сильном нажатии в области крестцовых отверстий возникает резкое усиление боли по типу корешковой, и она отдает в ногу. В этом же сегменте при тщательном исследовании отмечается гипалгезия, то есть снижение болевой и тактильной чувствительности. Невролог может обнаружить снижение силы трехглавой мышцы голени на стороне поражения, иногда – низкий тонус и гипотрофию икроножной мышцы, падает сила пальцев стопы, особенно наружного края, то есть мизинца. Больному трудно стоять на носках с пораженной стороны. При исследовании рефлексов отмечается уменьшение ахиллова рефлекса или его полное отсутствие на стороне поражения.
Удивительно, но иногда вместо гипотрофии мышц голени иногда она парадоксально увеличиваются в размерах, Но это вовсе не стоит приписывать увеличению силы мышцы, поскольку такая псевдогипертрофия возникает за счёт вегетативно-трофических нарушений, связанных с расстройством иннервации. Причина здесь — мышечное воспаление, или миозит, а также венозный застой.
Следует особо сказать, что нижележащий корешок, S1 можно отличить от поражения корешка L5 наличием выраженных вегетативных нарушений, изменением сосудистой гемодинамики, расстройствами микроциркуляции, и другими симптомами, которые можно увидеть. Это изменения температуры и цвета кожи, похолодание стопы или избыточной горячностью. Возникает мраморный оттенок кожных покровов, а также изменение данных при УЗИ сосудов нижних конечностей.
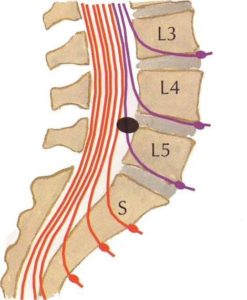
Из всех операций по протрузиям и грыжам на поясничном отделе позвоночника пациенты с поражением корешка L5 составляют третью часть от всех оперативных вмешательств. Если имеется грыжа диска L5-S1, то этот корешок будет страдать в 95% случаев, и очень редко поражается изолированный корешок S1. Если же речь идет о грыжах на один сегмент выше, уровень 4-5, то практически у всех пациентов возникает вовлечение этого корешка в воспалительный процесс.
Поэтому четвёртый поясничный корешок поражается довольно редко, и грыжи компремируют его примерно в 7 – 10% всех случаев. Но вот клинические проявления поражения этого корешка встречаются часто, хотя пациенты оперируются всего лишь в 17-20% всех случаев. Чаще поражается правый корешок.
Как же проявляется поражение этого корешка? Это нерезкие боли, обычно с вегетативным компонентом. Это ощущение распирания, жжения, мозжащая боль. Такая неприятная, трудноощущаемая боль обычно отдает в бедро, до колена, и очень редко ниже. Иррадиация, или распространение боли отмечается по передневнутренней стороне бедра. В этом же районе возникают парестезии, или нарушение чувствительности.
При поражении этого корешка расстройства чувствительности обычно заканчиваются на уровне колена, и до стопы не распространяются. Примерно такая же картина, с выраженным вегетативным компонентом, а также поражением чувствительности возникает при компрессии трех верхних поясничных корешков.
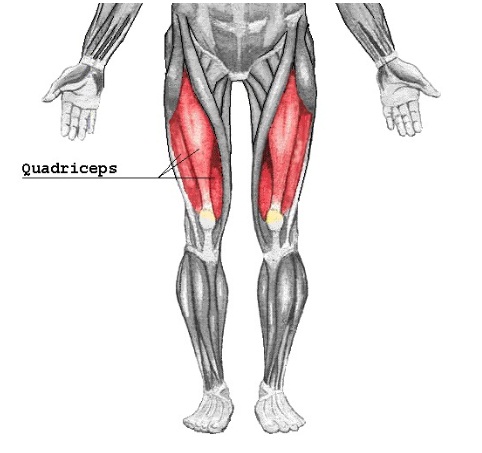
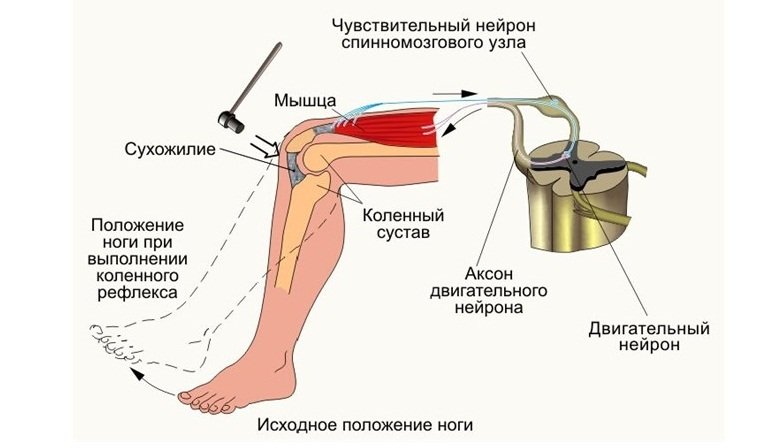
Расстройства двигательной функции при патологии L4 связаны с нарушением функции очень крупной, четырёхглавой мышцы бедра. Квадрицепс бедра распрямляет согнутую ногу, и позволяет нам подниматься по ступенькам. Поэтому вот у таких пациентов возникает слабость в бедре при подъеме на лестнице, но при изолированном поражении 4 корешка сохраняется коленный рефлекс. Если же он выпадает на стороне поражения, то это связано с тем, что кроме 4 корешка поражаются ещё и верхние, то есть L3. После удаления протрузии или грыжи, после микродискэктомии, этот корешок восстанавливается быстрее, чем на других уровнях. Кстати, дуга коленного рефлекса как раз замыкается на этом корешке.
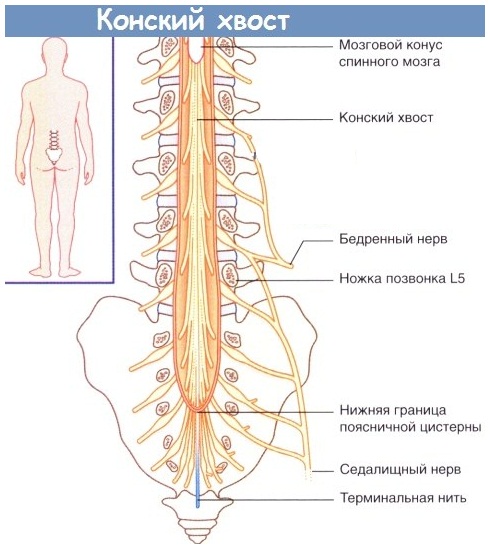
Эти корешки относятся к верхнепоясничным, и грыжи, оперированные по поводу корешковой компрессии на этом уровне, встречаются довольно редко. Это 3-4% случаев от всех оперированных пациентов. Этих корешки поражаются обычно у лиц старше 50 лет, и клиническая картина на этом уровне уже вызвана не только сдавливанием верхних корешков, но и структур конского хвоста. Грыжа, расположенная в этом отделе также влияет и на конус спинного мозга – ведь на этом уровне еще заканчивается спинной мозг. Период корешковых болей проявляется снижением, выпадением чувствительности, и боли проходят по коже внутреннего и переднего участка бедра. Если грыжа имеет серединную локализацию, то возникают симптомы конского хвоста, о чем будет сказано ниже. Если верхнепоясничная грыжа растягивает твердую мозговую оболочку, то могут присоединяться и признаки поражения нижних поясничных корешков, потому что в нижнем отделе также будет натянута мозговая оболочка. В некоторых случаях такие симптомы поражения нижележащих сегментов даже выходят на первый план, кажутся основными, и это при незначительной разрешающей способности томографа может привести к ошибкам.
Боли и нарушение чувствительности при поражении верхних корешков возникают и в пояснице, они периодически отдают по передней поверхности бедра при ходьбе. При этом может быть слабость, гипотрофия и сниженный тонус квадрицепса бедра, уменьшение или полное исчезновение коленного рефлекса, а также снижение чувствительности в соответствующих дерматомах.
Синдром конуса и эпиконуса
Отчего появляются боли при позвоночной грыже
Из вышесказанного понятно, что боли при наличии деструкции межпозвонкового диска формируются не только от того, что сам разрушенный хрящ непосредственно сдавливает нервные корешки. Это могут делать фасции и связки, причём натянутые от грыжи на достаточном удалении. Болевой компонент связан с различными вариантами боли по окраске, появлением чувствительных и вегетативных расстройств, с нарушением вегетативно-сосудистой иннервации, венозным расстройством и отёком мышц.
Наконец, нельзя не вспомнить о компоненте вторичного мышечного спазма, который возникает как диффузная боль низкой интенсивности в спине и пояснице, беспокоит в течение недель и месяцев. В некоторых случаях мышцы, будучи подвержена спазму, формируют локальный стойкий болевой синдром, например, грушевидной мышцы. Неврологу необходим точный топический диагноз, связанный с правильной локализацией очага поражения.
Возможные осложнения
Сама по себе выраженная болезненность в пояснице с иррадиацией в ногу является фактором, значительно ухудшающим качество жизни. При продолжительности болей свыше 2 месяцев, которые невозможно купировать консервативными способами, показано оперативное вмешательство. Если боль сопровождается:
- двигательными расстройствами;
- прогрессирующей слабостью в мышцах конечностей;
- расширением зоны нарушений чувствительности;
- прогрессирующей гипотрофией мышц;
- угнетением сухожильных рефлексов;
- появлением тазовых расстройств.
То тогда решение об оперативном вмешательстве необходимо принимать максимально быстро.
Осложнением отдельных видов межпозвонковых грыж будет стойкое нарушение функции тазовых органов, императивные позывы к мочеиспусканию, затем истинное недержание мочи и кала, стреляющие боли в ноги, а также прогрессирование паралича.
Наконец, при поражении верхних поясничных сегментов с феноменом компрессии дурального мешка и спинного мозга может развиться миелопатия, которая будет уже иметь не односторонний характер. Прогрессирование двустороннего периферического паралича в сочетании с нарушением функции тазовых органов будет превращать пациента в глубокого инвалида, который будет перемещаться на инвалидном кресле. Учитывая, что это во многих случаях можно избежать, необходимо как можно быстрее проводить точную инструментальную диагностику, и выбирать способ лечения.
Основные принципы лечения
Говоря о лечении любых грыж межпозвоночных дисков, нужно помнить, что единственным способом радикального избавления от страданий, является современное малоинвазивное оперативное вмешательство. Только в случае эндоскопической микродискэктомии, лазерной вапоризации и других способов можно радикально освободиться от грыжевого выпячивания.
В том случае, если вы можете выбрать место лечения, есть возможность пролечиться платно, то рекомендуем обратить внимание на чешских нейрохирургов. Отличие чешской системы здравоохранения от стран — лидеров в медицине состоит в том, что в Чехии на законодательном уровне закреплена необходимость реабилитационного этапа, который привязан к той клинике, в которой делается оперативное вмешательство. Это значит, что при необходимости пациенту не придётся искать специалистов по физической реабилитации, инструкторов лечебной физкультуры и специалистов физиоотделений. Вся программа лечения, от диагностики, собственно операции и необходимой реабилитации, будет проведена в одном и том же лечебном учреждении, и по приемлемым ценам.
Все способы консервативной терапии (НПВС) — нестероидные противовоспалительные препараты, применение миорелаксантов центрального действия, симптоматическая терапия, обезболивающие препараты — помогают только лишь ликвидировать последствия грыжи, то есть снять воспаление, убрать отёк, восстановить нарушенные функции нервных корешков и разрешить мышечный спазм. Спустя несколько месяцев после лечения обычно все симптомы возвращаются, а иногда и многократно усиливаются. Это связано с прогрессированием грыжи, увеличением её размеров, появлением грыж других локализаций.
Само собой разумеется, любые народные препараты, такие как мази из меда и прополиса, компрессы из хрена, и другие сомнительные способы лечения позволяют лишь ненадолго снять боль, избавиться от симптомов, или даже просто отвлечь внимание пациента.
Общий минус консервативной терапии в том, что при улучшении самочувствия люди считают, что это — заслуга лекарств, и что грыжа исчезла безвозвратно. Это большая ошибка, грыжа никуда не исчезает, и при малейшем нарушении режима, при переохлаждении поясницы, при подъёме тяжести, при резком движении, — все симптомы возвращаются.
Поэтому если у вас или ваших близких имеются вышеописанные жалобы и симптомы, такие, как:
- стреляющие боли в ногах;
- онемение кожи бедра и стопы;
- слабость в мышцах стопы или бедра;
- трудность при вставании на пятки и носки;
- слабость в ноге при подъеме по лестнице, —
То не обязательно ждать осложнений и инвалидности. Как избавиться от межпозвоночной грыжи? Нужно в плановом порядке выполнить МРТ с разрешением не менее 1,5 Тл, и проконсультироваться у невролога или нейрохирурга, чтобы как можно быстрее выполнить операцию. Это радикально избавит от грыжи, и улучшит качество жизни и свободы движения.
Боли при поясничной грыже могут локализоваться не только в области позвоночного столба. Они могут распространяться по ходу корешковых нервов или является следствием сдавливания структур спинного мозга. По характеру болевого синдрома опытный врач невролог может установить локализацию грыжевого выпячивания диска и направление.
В этой статье рассказано про то, что именно вызывает боль при грыже поясничного отдела и как можно безопасно и эффективно бороться с данным проявлением патологии. Представлена информация о возможностях современного лечения без хирургической операции.
Боли при грыже поясничного отдела позвоночника возникают в момент разрыва фиброзного кольца. В дальнейшем они могут быть обусловлены следующими патогенными факторами:
- сдавливание (компрессия) корешкового нерва, его ответвления, нервного сплетения или твердых оболочек спинного мозга);
- чрезмерное перенапряжение окружающих диск паравертебральных мышц, вплоть до ишемии внутри миоцитов;
- вторичная воспалительная реакция, провоцируемая раздражающим действием белков пульпозного тела, которые немного отличаются от стандартной структуры окружающих позвоночный столб мягких тканей.
Для понимания этого процесса стоит ознакомиться с анатомией позвончого столба человеческого тела. Это центральная опорная структура двигательного аппарата. Она состоит из отдельных тел позвонков, которые разделяются между собой хрящевыми межпозвоночными дисками. Диски отвечают за поддержание высоты межпозвоночных промежутков, защиту отходящих от спинного мозга корешковых нервов и равномерное распределение амортизационной нагрузки, оказываемой на позвоночный столб.
Межпозвоночный диск – это сложная структура, которая обладает плотной фиброзной оболочкой (кольцом) и внутренним студенистым телом (пульпозным ядром). Собственной кровеносной сети у межпозвоночного диска нет. Его питание и оснащение жидкостью осуществляется при диффузном обмене с окружающими паравертебральными мышцами и замыкательными пластинками.
Нарушение диффузного обмена в результате отсутствия физической нагрузки на окружающие позвоночных столб мышцы – это ведущая причина развития дегенеративного дистрофического заболевания (остеохондроза). А межпозвоночная грыжа – это осложнение остеохондроза, развивающееся в запущенных случаях. Если фиброзное кольцо сильно обезвожено, то оно утрачивает свою эластичность. Оказанная на него чрезмерная нагрузка (например, при подъеме тяжести), провоцирует разрыв. Если через разрыв выходит часть пульпозного ядра, то это состояние называется межпозвоночная грыжа. В поясничном отделе она чаще всего возникает в диске L5-S1.
Очень опасно состояние, при котором пульпозное ядро или его часть полностью отделяются от фиброзного кольца. Это состояние называется секвестрование и требует незамедлительной хирургической помощи. В противном случае человек может остаться инвалидом до конца своей жизни.
Очень важно не проводить самостоятельную диагностику и лечение. При появлении первых же признаков остеохондроза поясничного отдела позвоночника необходимо обращаться на прием к вертебрологу или неврологу.
Что болит при поясничной грыже
Боли при поясничной грыже позвоночника могут быть связаны с разными видами негативного воздействия. Первое – разрушение фиброзного кольца межпозвоночного диска. В момент самого разрыва возникает острая боль, пронизывающая и делающая невозможным последующую подвижность. Этот эффект постепенно стихает.
Второй фактор – напряжение мышечного волокна в очаге поражения с компенсаторной целью. При разрыве фиброзного кольца и выходе через разрыв части пульпозного ядра диск утрачивает свою работоспособность. Он больше не в состоянии обеспечивать защиту корешковых нервов, отходящих от структуры спинного мозга через фораминальные отверстия.
Сдавливание корешкового нерва может привести к его атрофии и это в свою очередь спровоцирует нарушение иннервации целого участка тела. Поэтому, с целью обеспечения защиты корешковых нервов от компрессии организм задействует реакцию гипертонуса окружающих позвоночный столб мышц. Чрезмерное напряжение мышечного волкона блокирует поступление крови по капиллярной сети к миоцитам. Эти мельчайшие клетки мышцы начинают подвергаться острой ишемии и гибнут. Возникает первичный ишемический болевой синдром.
Если на него не обратить внимание, то в дальнейшем в толще мышечного волокна начинается острый воспалительный процесс с целью утилизации погибших миоцитов. Расслабление мышцы тоже чревато усилением давления на поврежденный межпозвоночный диск. Как правило, применение миорелаксантов на этой стадии остеохондроза провоцирует резкое увеличение размеров межпозвоночной грыжи и даже её секвестрование.
Третье, что болит при поясничной грыже – это нервное волокно. Здесь возможны следующие варианты поражения:
- интерстициальный отек мягких тканей на фоне развивающейся воспалительной реакции – сдавливаются мелкие нервные окончания, что провоцирует появление тупой локализованной боли;
- прямое давление грыжевого выпячивания на корешковый нерв (часто такое наблюдается при фораминальном типе грыжи) – боль острая, пронизывающая, сковывающая движения;
- компрессия ответвлений корешковых нервов – боль распространяется на уделенные участки тела (ноги, переднюю стенку брюшной полости и т.д.);
- сдавливание пояснично-крестцового нервного сплетения – боль тупая, нарушается работа внутренних органов брюшной полости им алого таза, страдает тонус мышц нижних конечностей;
- давление на твердые оболочки спинного мозга, возможно стеноз спинномозгового канала – боль тупая, разлитая, распространяется одновременно по обеим ногам, сопровождается выраженной мышечной слабостью вплоть до парезов и параличей.
Острая боль при поясничной грыже обычно сохраняется в течение первых 3 – 5 дней. Затем она начинает постепенно стихать. При отсутствии правильно оказанной медицинской помощи устранение болевого синдрома при грыже, к сожалению, говорит не о восстановлении целостности диска, а об отмирании нервного волокна. В будущем восстановить его работоспособность будет очень сложно. Поэтому настоятельно рекомендуем обращаться за медицинской помощью как можно быстрее.
Почему болят ноги при грыже поясничного отдела
Многие пациенты жалуются на то, что у них болят ноги при грыже поясничного отдела и они задаются вопросом о том, почему это происходит.
По локализации болей в ногах врач вертебролог или невролог может определить – какой именно межпозвоночный диск поврежден:
- задняя поверхность бедра и голени – L5-S1;
- верхняя часть наружной поверхности бедра -S2, L2, L3;
- мизинец и безымянный палец на ноге – S1;
- другие пальцы на стопе – L5;
- внутренняя часть бедра и голени – S2-S3.
Существуют и другие способы первичной дифференциальной диагностики при данном заболевании.
Что делать при боли
Первое, что делать при болях на фоне поясничной грыжи – обращаться за медицинской помощью. При определённых условиях может произойти секвестрирование межпозвоночной грыжи. Это состояние угрожает работоспособности человека в будущем.
При обращении к врачу будет поставлен предварительный диагноз. Затем доктор назначит обследования, позволяющие поставить точный диагноз. Это может быть рентгенографический снимок. Он необходим для того, чтобы исключить вероятность повреждения костной ткани позвонков. Затем назначается МРТ обследование. Оно позволяет визуализировать состояние мягких тканей позвоночного столба, в том числе и хрящевых.
Также стоит отказаться от попыток вправления грыжи народными способами. Лучше ограничить свою подвижность до постановки точного диагноза. Ходить можно, но следует избегать резких движений, экстренного торможения при движении на автомобиле.
Как облегчить и снять боль при грыже поясничного отдела
Перед тем, как снять боль при грыже поясничного отдела, необходимо установить точную причину её возникновения. Основные патогенные факторы описаны выше в статье.
Например, если болевой синдром спровоцирован чрезмерным напряжением мышечного каркаса спины и поясницы, то необходимо сначала провести мануальные вытяжение позвончого столба, затем вправить грыжу и с помощью остеопатии и массажа расслабить мускулатуру.
Перед тем, как облегчить боль при поясничной грыже в домашних условиях, следует отказаться от мысли использовать сильнодействующие фармаколочгеиские препараты. Например, нестероидные противовоспалительные средства блокируют капиллярный кровоток и усугубляют и так сложное положение пациента. Они могут спровоцировать быстрое разрушение хрящевой ткани других межпозвоночных дисков.
Существуют только один эффективный и безопасный способ того, как убрать боль при поясничной грыже – это провести полноценное лечение остеохондроза. И лучше всего применять для этих целей методы мануальной терапии.
Лечение боли при грыже поясничного отдела
Боли при межпозвоночной грыже поясничного отдела по большей части носят защитный характер. Они препятствуют дальнейшей физической активности человека. Тем самым создаются условия для защиты нервного волокна и структур спинного мозга.
Существует безопасное и эффективное лечение боли при грыже поясничного отдела и оно базируется на методах мануальной терапии. Начинается такое восстановление всегда с мануального вытяжения позвоночного столба. Врач в ходе проведения процедуры устраняет компрессию с корешковых нервов, создает условия для полноценного восстановления высоты межпозвоночного диска.
Затем с помощью остеопатии проводится вправление грыжи. Целостность фиброзного кольца может быть восстановлена с помощью лазерного воздействия.
Закрепить полученный результат помогут физиотерапия, лечебная гимнастика, кинезиотерапия, рефлексотерапия и многое другое. Курс лечения может разработать только опытный врач невролог или вертебролог. Поэтому при болях в пояснице настоятельно рекомендуем вам подыскать клинику мануальной терапии в вашем городе.
Имеются противопоказания, необходима консультация специалиста.
Всего за 24-36 занятий, в зависимости от интенсивности лечения и этапов развития болезни, Вы избавитесь от дискомфорта и болей при позвоночной грыже, сможете нормализовать сон и жить полной жизнью
При лечении позвоночной грыжи необходимо подобрать индивидуальный комплекс лечебных упражнений, изучить технику их выполнения и исключить упражнения по противопоказаниям.
При данном симптоме важна регулярность посещения лечебных сеансов, прохождение полного курса лечения в специализированном Центре, а в дальнейшем нужно поддерживать своё здоровье в профилактическом режиме самостоятельно.
Все видео лечебной гимнастикиБоли в ягодицах могут спровоцировать различные состояния или патологии. Например, дискомфорт в этой области возникает вследствие чрезмерного физического напряжения, длительного сидения, ушиба.
А выраженную боль могут спровоцировать более серьезные патологии, такие как сакроилеит (воспаление крестцово-подвздошных суставов), межпозвоночные грыжи поясничного сегмента позвоночника, парапроктит и т. д.
Чтобы лечение было эффективным, нужно правильно выявить причину болей и направить все усилия на ее устранение. Во время диагностики следует учитывать характер, интенсивность, длительность боли, дополнительные симптомы.
Для достижения положительной динамики в максимально короткие сроки нужно провести комплексное лечение.
Причины боли
Болевой синдром в области ягодиц могут спровоцировать следующие заболевания и состояния:
- Травмы: ушиб ягодиц, смещение или перелом копчика, бедра, таза, поясничного отдела позвоночника (ПОП), рваные раны в области ягодиц.
- Чрезмерное физическое напряжение ягодиц во время занятий спортом, тяжелой работы (например, копание), длительного хождения или сидения.
- Ишиас – резкая или жгучая боль вследствие защемления седалищного нерва. Это крупный нерв, который проходит от ПОП вниз через ягодицы. Основной симптом дополняется нарушением чувствительности.
- Бурсит тазобедренного сустава – воспаление синовиальных сумок в области пораженного сочленения.
- Остеохондроз пояснично-крестцового провоцирует формирование протрузий (смещение пульпозного ядра межпозвоночного диска без разрыва наружной оболочки) и грыж (выпячивание содержимого диска после разрыва фиброзного кольца). Эти образования сжимают нервные окончания на этом участке, вызывая боль, онемение, слабость мышц.
- Артрит тазобедренного сустава – воспаление костного соединения.
- Искривление позвоночника, например, сколиоз. Из-за напряжения мышц одна группа постоянно напряжена, а друга – чрезмерно расслаблена, перерастянута.
- Пилонидальная киста – киста, содержащая кусочки волос и кожи в межъягодичной щели. Вокруг анального отверстия краснеет кожа, из него истекает гной, появляется боль.
- Парапроктит – формирование гнойной полости в области прямой кишки. Патологию провоцирует бактериальная инфекция.
- Крестцово-подвздошная дисфункция – воспаление костного соединения. Вызывает болезненность в нижней части спины, ягодице, верхней части ноги.
- Кокцигидиния – боль в копчике и прямой кишке после травмы, поражения нервов и мышц в области промежности. Приступообразные боли возникают периодически или постоянно.
- Синдром грушевидной мышцы – защемление седалищного нерва грушевидной мышцей, расположенной глубоко в ягодице.
- Закупорка подвздошной артерии вследствие атеросклероза, при котором просвет сосуда уменьшается.
- Опухоль в области анального отверстия. Боль в ягодицах сопровождается кровотечением из прямой кишки, зудом, появлением комочков в заднем проходе или вокруг него, отечностью.
Боль в ягодицах может возникать после некоторых видов укола или вследствие неправильной техники их выполнения. Дополнить этот список можно остеомиелитом (гнойное поражение кости), остеопорозом (повышение хрупкости костной ткани), состоянием при беременности, когда смещается центр тяжести из-за увеличения матки, и появляется болевая реакция в ягодицах.
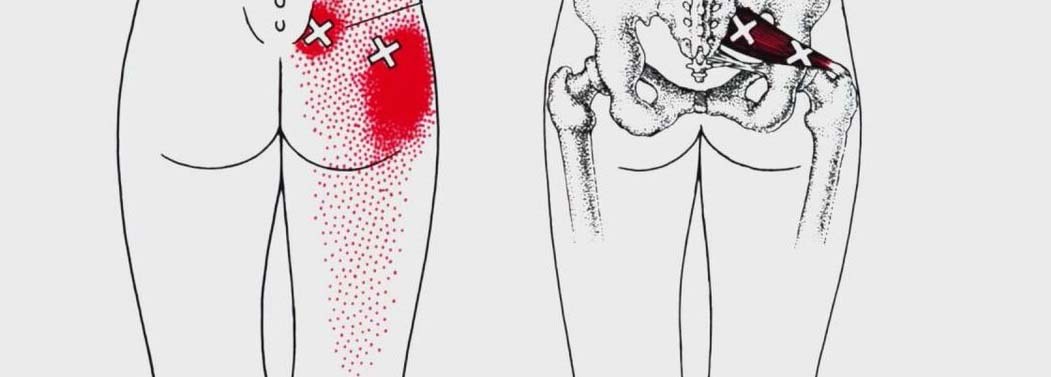
Возможные осложнения боли в ягодицах
При серьезных патологиях, например, перелом ПОП или защемление седалищного нерва, вероятность тяжелых последствий без грамотной терапии высокая.
Основные осложнения боли в ягодицах:
- хронизация боли;
- снижение качества жизни из-за постоянного дискомфорта;
- ограничение двигательной активности, слабость мышц;
- частичный или полный паралич поясницы и нижних конечностей.
При отсутствии терапии повышается риск инвалидизации.
Если долгое время не лечить парапроктит, то приобретет хроническое течение. Это грозит частыми рецидивами, рубцовой деформацией анального канала и мягких тканей в области заднего прохода, злокачественной трансформацией тканей по ходу свища.
Чтобы избежать подобных осложнений, нужно вовремя вылечить заболевание, которое вызывает боль в ягодицах.

В каком случае нужна срочная медицинская помощь?
Боль в ягодице в большинстве случаев сопровождается другими симптомами, некоторые из них свидетельствуют о серьезных заболеваниях. Поэтому стоит срочно обратиться к врачу при возникновении следующих признаков:
- сильная боль, которая не купируется анальгетиками, не проходит в течение 3 дней;
- дискомфорт сопровождается высокой температурой;
- наличие крови в стуле, желудочно-кишечное кровотечение;
- частичный или полный паралич нижней части тела.
Откладывать визит к врачу не стоит, если боль в ягодицах сопровождается проблемами с походкой, нарушением мочеиспускания, дефекации.
При возникновении хотя бы одного из вышеописанных симптомов нужно вызвать бригаду скорой помощи.
Диагностика при болях в ягодице
Чтобы выяснить причину болевого синдрома, нужно посетить терапевта, который после осмотра направит пациента к специалисту узкого профиля (хирург, травматолог, ортопед, невролог, проктолог).
Этапы диагностики:
- Сбор анамнеза. Врач спрашивает пациента, когда появилась боль, просит ее описать, показать самый болезненный участок, интересуется, сохраняется ли дискомфорт во время ходьбы и т. д.
- Физикальный осмотр. Врач просит пациента раздеться до нижнего белья, показать очаг боли, сделать несколько шагов. Потом он пальпирует пораженный участок, оценивает активные и пассивные движения обеих конечностей в положении на спине, а потом на животе. Специалист измеряет длину нижних конечностей, проводит функциональные пробы, осматривает окружающие области.
- Лабораторные исследования: анализ на РФ (ревматоидный фактор), определение СОЭ.
- Инструментальные методы. Рентген в прямой и боковой проекции. Остеосцинтиграфия позволяет оценить патологические изменения скелета. КТ – это высокоинформативное исследование костной ткани, а МРТ применяется для выявления патологии мягких тканей на ранних стадиях.
Диагностика может дополняться УЗИ и пункцией тазобедренного сустава при выпоте (скопление жидкости) в его полость.
Лечение болей в ягодице
План терапии составляет врач по результатам диагностики с учетом особенностей патологии, вызвавшей боли в ягодичной области, и общего состояния организма пациента.
Лечение боли в ягодице, вызванной заболеваниями пояснично-крестцового сегмента, включает следующие методики:
- Прием медикаментов. Анальгетики (Кеторол, Спазмалгон) и НПВС (Ибупрофен, Долгит, Индометацин) купируют боль и воспаление. Спазмолитики (Но-Шпа, Папаверин) расслабляют мышцы, нормализуют кровоток, ослабляют боль. Спазм мышц снимают также миорелаксанты (Баклосан, Мидокалм, Тизалуд). Хондропротекторы останавливают дегенеративные изменения межпозвонковых дисков ПОП, ослабляют боль, восстанавливают подвижность. Также назначаются витамины, седативные средства, а при сильных болях – кортикостероиды.
- Лечебная физкультура обязательна при заболеваниях пояснично-крестцового отдела. Специальные упражнения позволяют укрепить мышечный корсет, уменьшить нагрузку на пораженный участок, укрепить связочный аппарат. Сначала комплекс выполняется под контролем врача, а потом дома. Зарядку нужно выполнять регулярно во время ремиссии.
- Физиотерапия: электрофорез, ультравысокочастотная, лазерная, ультразвуковая, гальвано- и магнитотерапия. Эти процедуры позволяют ослабить боль, нормализуют обменные процессы, кровообращение, трофику тканей. Также применяется озокеритовые, грязевые, парафиновые аппликации. Для достижения положительной динамики физиолечение проводят курсом (от 5 до 20 процедур).
- Мануальная терапия применяется для нормализации тонуса мышц, улучшения подвижности пораженного сегмента позвоночника, освобождения от сжатия нервных волокон.
- Массаж улучшает микроциркуляцию, нормализует тонус мускулатуры, запускает процесс регенерации.
Комплексная терапия может дополнятся рефлексотерапией. Во время сеанса врач воздействует на нервные окончания, чтобы купировать боль, воспаление, уменьшить компрессию нервов, мышц.
Хирургическое лечение проводится, если боль держится более 4 – 6 недель, чувствительность поясницы, паха, ягодицы и ноги не исчезает или нарастает, нарушаются функции органов малого таза. Подобное состояние может вызвать межпозвоночная грыжа, смещенный позвонок, остеофиты (костные наросты на позвонках).
При миозитах (воспаление мышц) используются НПВС, согревающие мази, ЛФК, массаж. Гнойный процесс лечится хирургическим методом.
Если боль в ягодицах вызвана абсцессами, флегмонами, фурункулами, то проводится операция, потом пациент принимает антибиотики, проводит общеукрепляющее лечение. Остеомиелит лечат в стационарных условиях.
При заболеваниях тазобедренного сустава больной принимает антибиотики, иногда ему накладывают гипс, в тяжелых случаях показано хирургическое лечение.
Если болевой синдром вызван злокачественными опухолями, то проводится лучевая и химиотерапия, криодеструкция, нередко назначается операция.
Читайте также:


