Иррадиацию боли при спазме мышц
- Информация для жителей ЛНР
- Информация для медицинских работников
- Обращение граждан
- График приема граждан

Боль и судороги в мышцах — возможные причины и тактика
Многим известны неприятные ощущения в мышцах или же внезапно возникшие судороги.
От этих симптомов хочется избавиться как можно поскорее. Как правило, боли в мышцах появляются в результате физических нагрузок. Но всегда ли это так? Когда боль — всего лишь безобидное физиологическое явление, а когда — признак болезни?

Спазмы мышц — самая распространенная причина появления боли в мышцах. Спазм мускулатуры может развиться по разным причинам. Он развивается остро или длительное время при хроническом перенапряжении. При этом боль может быть тупой, ноющей или, напротив, колющей. Длиться она может как несколько секунд, так и носить затяжной характер.
Самые распространенные причины, которые приводят к стойкому спазму мышц:
- Длительное перенапряжение мышц при неудобной позе, в которой человек работает. Именно такова природа болей в спине и шее у множества офисных служащих, боли в ногах у учителей и продавцов, парикмахеров, хирургов.
- Травмы, как ответная реакция, когда мышцы вынуждены перенапрягаться.
- Неправильная осанка — в результате этого на определенные группы мышц постоянно приходится большая нагрузка и они перенапрягаются.
- Ношение сумки на одном плече, и другие несимметричные физические нагрузки.
- Переохлаждение (вентиляторы, кондиционеры и другие потоки холодного воздуха).
Чтобы избавиться от вышеперечисленных неприятных ощущений, прежде всего надо исключить причинный фактор. Следующим шагом должен быть покой исключающий дополнительные физические нагрузки, использование согревающих мазей. В некоторых случаях полезным будет массаж. Однако следует сказать, что иногда проще предупредить и быть готовым к физическим нагрузкам, для этого нужно предварительно выполнить разминочные упражнения, или использовать мазь, эластичные бинты, пояса, бандажи.
Неприятные ощущения в мышцах могут вызывать причины, о которых человек даже не догадывается. Кому придет в голову, что у него болят руки и ноги потому, что в организме — нехватка солей калия или кальция?
Дефицит кальция развивается по разным причинам. Очень часто в период бурного роста организма, во время беременности в периоды гормональной перестройки организма и особенно у людей пожилого возраста. Остеопороз — более катастрофическое и позднее последствие дефицита кальция. Предвестники это банальная ноющая, периодическая боль в мышцах.
Дефицит минералов может быть напрямую связан как с недостатком приема с пищей, а также в результате форсированного метаболизма (распада) у спортсменов и любителей погонять себя в фитнес — клубе, нерегулярный интенсивный физический труд, соблюдение различного рода диет (отказ от приема пищи), с целью – похудеть.
Отсюда понятен способ избавления от проблемы. Обратиться за советом к врачу и, в случае необходимости, пройти необходимое обследование, чтобы подтвердить или опровергнуть предположение дефицита веществ. Так, бесконтрольный прием препаратов может привести к повышенному содержанию минералов, а иногда это хуже, чем их недостаток (особенно это касается калия) и чаще всего достаточно ограничиться приемов продуктов богатых теми или иными веществами не прибегая к приему лекарств.
Болезненные ощущения в мышцах, которые усиливаются при движениях, могут быть вызваны миозитом. Миозит — это воспаление мышечной ткани. При этом боли ноющие, возникающие в руках, ногах, мышцах туловища. Иногда при пальпации мышцы можно почувствовать узелки или тяжи. Миозит возникает по разным причинам. Он появляется в результате травм, перенапряжения мышц, как осложнение после вирусных заболеваний, простуде. Некоторые паразиты, например, трихинеллы, тоже вызывают миозит. Одновременно при паразитарном миозите может развиться лихорадка.
Природу миозита надо выяснять у врача. И только после этого начать лечение.
( состояние организма, вызванное постоянной, а иногда и изнурительнойболью в мышцах ).
Вызвать фибромиалгию может нервное и физическое перенапряжение, частые стрессы, травмы, недосыпание, эмоциональное перенапряжение, воздействие холода или сырости, ревматические и аутоиммунные болезни. Интересно, что чаще всего фибромиалгией страдают нервные и мнительные женщины молодого возраста, девочки — подростки. Достаточно понервничать перед экзаменами. А вот у мужчин фибромиалгия чаще возникает из-за нервного или физического перенапряжения. Тяжелые тренировки или аврал на работе — вот основные причины для мужчин.
Простуда, грипп и другие инфекционные заболевания
Многие инфекционные заболевания (можно сказать почти все!) сопровождаются появлением болей в мышцах. Это объясняется тем, что болезнетворные микроорганизмы и вирусы в процессе своей жизнедеятельности в нашем теле вызывают его отравление — интоксикацию организма. А при интоксикации возникают боли в мышцах разной интенсивности. Чем тяжелее протекает простуда, тем сильнее могут болеть мышцы тела.
Обычно спутать мышечные боли, вызванные инфекциями, вирусами с иными трудно. Ведь симптомы самой болезни налицо: температура, озноб, слабость.
И основное лечение — лечение самой болезни: снижение температуры тела, прием противовирусных препаратов, иммуномодуляторы, витамины, противовоспалительные средства, обильное питье и другие лечебные мероприятия, способствующие выведению из организма токсических веществ, вызывающих интоксикацию. Однако появление болей при простых формах простуды могут манифестировать другие сопутствующие болезни и осложнения. Например, появившаяся боль в области грудной клетки может означать начало осложнения – бронхит, плеврит, пневмония и другие серьезные болезни.
Боль после нагрузок
Самая распространённая боль в мышцах. Она появляется после физических нагрузок. Природа ее такова: во время работы в мышце вырабатывается молочная кислота, являющаяся продуктом метаболического обмена работающей мышцы. Чем интенсивнее тренировка, тем больше молочной кислоты вырабатывается. Она раздражает нервные окончания в мышцах и появляется чувство жжения. Процесс этот обусловлен физиологией и необходим организму: кислота ускоряет регенерацию и восстановление мышцы и уничтожает свободные радикалы.
Молочная кислота постепенно выводится из мышцы с током крови. Чтобы ускорить этот процесс, необходимо прибегать к адекватной регидратации (наводнению).
У нетренированных людей и при необычной или очень сильной нагрузке боль в мышцах после тренировки вызывает не только молочная кислота, но еще и микроскопические травмы мышечных волокон. Появляются маленькие ранки в мышцах, что и провоцирует боль спустя часы и дни после нагрузки. В принципе это тоже для организма не является патологией: выделяющиеся гормоны активируют процессы заживления и работу организма, ускоряют метаболизм белков и приводят в конечном итоге к регенерации мышечной ткани. Чего и хотят добиться тренировками спортсмены. Негативные последствия наступают, когда микротравм слишком много. Тогда мышцы истощаются, а не растут, так как регенеративные возможности тоже не бесконечны.
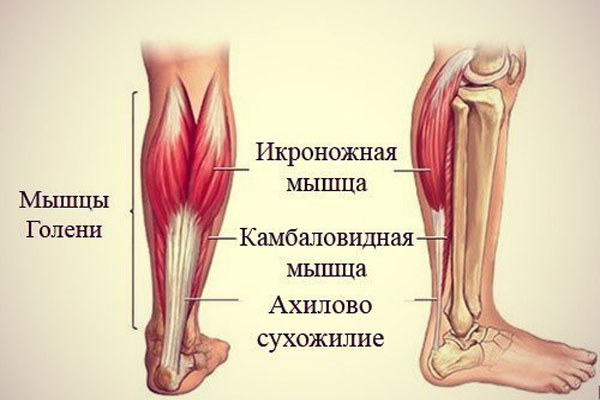
Судороги икроножных мышц
Судороги в ногах хоть раз в жизни, испытали многие. Часто судорогой сводятся мышцы стоп, пальцев, икр. С физиологической точки зрения судороги — это резкое сокращение и спазм мышц, вызванные нарушением кровообращения или физическим напряжением. Частой причиной судороги может быть неудачное движение или монотонные повторяющиеся движения. Такие судороги развиваются у людей, много работающих на компьютере или играющих компьютерной мышью, работающих на ногах, интенсивно тренирующихся.
Ночные судороги могут вызываться проблемами с кровообращением, недостатком кальция.
Частые судороги могут быть вызваны нарушениями обмена веществ, различными эндокринными нарушениями.
Если судороги повторяются часто, то стоит обратиться к врачу и выяснить причину их появления. Если же виной всего лишь перенапряжение мышц и дефицит солей, то достаточно просто нормализовать свою диету и перестать слишком сильно нагружать мышцы.
Боль и судороги — всегда показатель того, что организму что-то не нравится. Чаще всего устранить их причины не представляет никаких сложностей. Достаточно отдыха и полноценного питания.

Синдром болевой дисфункции (СБД) височно-нижнечелюстного сустава включает ряд симптомов, которые появляются при нарушении функции жевательных мышц и височно-нижнечелюстного сустава.
Считают, что у женщин СБД отмечается чаще, чем у мужчин.
Так, по нашим данным и наблюдениям L. Schwartz, J. Sheppard, S. Sheppard (1977), в лечебных учреждениях по поводу СБД лечатся 83—84 % женщин и 16—17% мужчин, т. е. женщины обращаются за помощью в 5 раз чаще, чем мужчины.
Приведенные статистические данные включают только тех пациентов, которые посещают лечебные учреждения. J. P. Smith (1976) провел аналогичные исследования на всех жителях района и установил, что заболевания височно-нижнечелюстного сустава у мужчин встречаются так же часто, как и у женщин. Из этого следует, что женщины при СБД височно-нижнечелюстного сустава обращаются за медицинской помощью значительно чаще, чем мужчины.
Необходимо учитывать, что на психоэмоциональное состояние женщин оказывают неблагоприятное влияние предменструальный синдром и климактерический период. Очевидно, сложившееся мнение о более частом поражении височно-нижнечелюстного сустава у женщин обусловлено более тяжелыми проявлениями этого заболевания у женщин.
По нашим наблюдениям, при БСД пациенты обращаются за медицинской помощью в различные сроки от начала заболевания. Этот период может колебаться от 1—2 дней до 5 лет. Наибольшее число больных обращается за медицинской помощью в сроки до 6 мес от начала заболевания. В день посещения врача 71—87 % пациентов предъявляют жалобы на боль в одной половине головы.
От 20 до 71,2 % пациентов отмечают ограниченную подвижность нижней челюсти, которая обычно сочетается с усилением боли при попытке широко открыть рот. У 29—66 % пациентов наблюдается щелканье в одном, иногда в двух суставах [Егоров П. М., Карапетян И. С, 1975; Sheppard J., Sheppard S., Green С. S., Lermann M. D., Sutcher H. D., Laskin M. D., 1969, и др.]. Привычный вывих возникает у 1,3 % больных, отклонение нижней челюсти в сторону при ее опускании книзу возникало у 39,3 %, а S-образные движения нижней челюсти при открывании рта обнаруживают у 10,3 % больных [Sheppard J., Sheppard S., 1977]. У 51,7 % больных заболевание начинается внезапно, а у 48,3 % оно развивается постепенно.
Боль чаще, чем другие симптомы, вынуждает пациента обратиться за помощью к врачу. У одних людей внезапно появляется резкая боль, ограниченное открывание рта, т. е. заболевание начинается с резкого спазма жевательных мышц. У других пациентов появлению боли предшествуют длительное щелканье в суставе, ограниченная или чрезмерная подвижность нижней челюсти и другие признаки, характерные для дисфункции височно-нижнечелюстного сустава. Щелканье, смещение нижней челюсти в сторону и другие симптомы дисфункции чаще наблюдаются у женщин в возрасте 30—50 лет и у мужчин в возрасте 20—30 лет (L. Schwartz).
Таким образом, в клинической картине болевого синдрома дисфункции височно-нижнечелюстного сустава можно выделить период дисфункции и период болезненного спазма жевательных мышц, который часто сопровождается ограничением подвижности нижней челюсти.
У некоторых пациентов в раннем периоде развития БСД отмечается транзиторная форма, во время которой наступает периодическое обострение и спонтанное прекращение болей и явлений дисфункции. Часто периоды обострения появляются во время эмоционального кризиса [Greene С. S., Lermann М. D., Sutcher Н. D., Laskin М. D., 1969].
Начало процесса с того или иного периода зависит, очевидно, от характера и силы раздражителя, действующего на жевательные мышцы, от реактивности и особенно от психоэмоционального состояния больного. В состоянии эмоционального напряжения у многих людей отмечается самопроизвольный, иногда длительный спазм жевательных мышц, вызывающий боль.
Часто боль возникает внезапно после сна или во время пережевывания твердой пищи, широкого открывания рта при приеме у врача-стоматолога или во время зевания. Нередко боль возникает после быстрых обширных, а иногда и незначительных изменений в окклюзии зубов. Если боль возникает после пробуждения, то обычно она бывает обусловлена бруксизмом—непроизвольным сокращением жевательных мышц во сне.
Появление боли в течение дня связано с конституцией и темпераментом человека, с предрасположением его к рефлекторному спазму жевательных мышц при их перегрузке или от различных внешних факторов. Известно, что тонус мышц имеет рефлекторную регуляцию. Если на мышцу действует чрезмерный раздражитель, то рано или поздно наступает ее спазм.
В других отделах сустава боль не возникает, так как испытывающие нагрузку хрящевые части суставной поверхности и диска лишены нервных окончаний.
Таким образом, у некоторых пациентов с жалобами на боль в области жевательных мышц и височно-нижнечелюстного сустава устанавливается четкая связь между причиной и следствием. Например, широкое открывание рта при зевании и откусывании большого куска пищи, во время приема у врача-стоматолога, т. е. широкое кратковременное или длительное открывание рта, вызывает боль и спазм жевательных мышц.
Другим, менее очевидным, фактором является подсознательная активность жевательных мышц — бруксизм, который пациент часто не замечает. Постоянная ноющая боль может локализоваться впереди наружного слухового прохода, за бугром верхней челюсти, в перед-ненижней половине латеральной крыловидной мышцы, соответственно передненижнему отделу височной или передневерхнему отделу жевательной мышцы. Иногда боль возникает у заднего брюшка двубрюшной мышцы и у нижнего полюса медиальной крыловидной мышцы.
В редких случаях она появляется в других отделах перечисленных мышц. Рефлекторная боль нередко возникает в верхней половине грудино-ключично-сосцевидной и в передненижнем отделе трапециевидной мышц. При спазме височной мышцы боль иррадиирует в ухо и висок. Боль в щеке часто бывает связана со спазмом жевательной мышцы. Боль, возникающая в крыловидных мышцах, иррадиирует 6 глотку. Иррадиация боли в язык отмечается при спазме двубрюшной и подбородочно-подъязычной мышц [Sicher Н., 1955].
Нередко боль появляется с одной стороны в области двух, трех или всех жевательных мышц. Одновременно возникает иррадиация боли в области лба, глазницы, шеи, плеча, предплечья и даже кисти на пораженной стороне. Иррадиация болей на другую половину головы и шеи встречается очень редко. Наблюдаемая у ряда больных постоянная мучительная, тупая боль усиливается при движениях нижней челюсти, во время приема твердой пищи, при попытках широко открыть рот или сместить нижнюю челюсть в сторону.
Боль лишает человека возможности принимать обычную пищу, иногда приводит к нарушению сна и ухудшению общего состояния больного. Устранение боли, существующей длительный период времени, является, пожалуй, самой важной, а иногда и очень сложной проблемой, возникающей перед врачом. Длительное существование болезненного спазма жевательных мышц обусловлено порочным кругом, при котором спазм жевательных мышц усиливает боль, а боль в свою очередь увеличивает спазм жевательных мышц.
При рекомендуемом способе блокады не выключается чувствительная иннервация височно-нижнечелюстного сустава, осуществляемая в основном ушно-височным нервом. Это указывает на тот факт, что боль в области височно-нижнечелюстного комплекса возникает в результате спазма только жевательных мышц или нарушения функции нейромышечного механизма, контролирующего и осуществляющего движения нижней челюсти.
Постоянная боль, не прекращающаяся под действием поводимого лечения, нередко бывает связана с органическими изменениями в суставе или в мышцах, которые наступают при длительном существовании спазма мышц. У многих наших больных болезненный спазм жевательных мышц развился при нормальном прикусе и прекратился под действием проводимого лечения без ортопедических вмешательств, а иногда и спонтанно.
Это говорит о том, что для объяснения механизма появления боли нет необходимости во всех случаях ссылаться на изменения соотношения зубных рядов, хотя у некоторых больных быстрое изменение высоты прикуса или смещение челюстей в горизонтальной плоскости иногда приводит к появлению болей в жевательных мышцах. Однако часто боль совершенно отсутствует даже при резком понижении прикуса, например, при полной потере зубов, или большой деформации головок нижней челюсти, челюстей, зубных рядов, или при дефектах значительных участков челюстей, мышц, возникающих после различных патологических процессов, после травмы или хирургических вмешательств.
Следовательно, для появления болей необходим не один, а комплекс неблагоприятных факторов и предрасположенность человека к развитию болезненного спазма жевательных мышц. Чаще всего это наблюдается у лиц психически неуравновешенных, с явлениями психастении.
Важные сведения для определения диагноза синдрома болевой дисфункции височно-нижнечелюстного сустава получают при тщательной пальпации жевательных мышц, мышц шеи, дна полости рта и височно-нижнечелюстного сустава. Пальпация позволяет определить расположение болезненных участков в области сустава или мышц и подтвердить или отклонить воспалительные, дегенеративные и другие заболевания височно-нижнечелюстного сустава.
Синдром болевой дисфункции височно-нижнечелюстного сустава у 81 % пациентов сопровождается пальпаторной болью жевательных и шейных мышц. У 84 % пациентов определяют боль в латеральной крыловидной мышце.
—Пораженный участок латеральной крыловидной мышцы обычно располагается у переднего края в области прикрепления ее к наружной пластинке крыловидного отростка основной кости.
Иногда отмечается боль у заднего края латеральной крыловидной мышцы в области прикрепления ее к крыловидной ямке мыщелкового отростка. В жевательной мышце часто определяют боль при пальпации верхней половины переднего края жевательной мышцы, непосредственно у места прикрепления ее к скуловой кости. Иногда участок болезненного спазма жевательной мышцы располагается в средней трети, у заднего края глубокой порции или в области нижней половины жевательных мышц.
Болезненный участок нередко находят в передненижнем отделе височной мышцы над скуловой костью или вдоль прикрепления височной мышцы к внутренней поверхности венечного отростка и ветви нижней челюсти. Нередко спазм возникает в области нижнего полюса медиальной крыловидной мышцы.
В ряде случаев одновременный спазм отмечается в двух, в трех или во всех жевательных мышцах с одной стороны. Иногда появляется спазм и боль в одной, чаще в латеральной крыловидной или в собственно жевательной мышце. У таких пациентов удается прощупать ограниченный напряженный болезненный участок жевательной мышцы.
Интенсивность боли
Следует отметить, что интенсивность боли не зависит от количества пораженных мышц. Иногда спазмированный участок, расположенный, например, в одной жевательной мышце, вызывает резкую боль, иррадиирующую в висок, в ухо, в шею. В то же время возможно появление спазма в трех или четырех жевательных мышцах, без резких самопроизвольных болей. В ряде случаем боль отсутствует при приеме пищи и умеренном открывании рта до 2—3 см между резцами. У таких пациентов удается определить болезненный участок только при помощи пальпации мышц.
Кроме жевательных мышц, часто появляется рефлекторный болезненный спазм в области переднего края верхней трети грудино-ключично-сосцевидной мышцы, в заднем отделе двубрюшной мышцы у места ее прикрепления к сосцевидному отростку и в передненижнем отделе трапециевидной мышцы.
В редких случаях наблюдается пальпаторная боль в области мышц дна полости рта (у трех больных с длительным периодом существования боли — 2—3—5 лет мы отмечали временную — 5—8 дней резкую гиперестезию кожи над жевательной и височной мышцами). Даже легкое прикосновение к этим участкам кожи вызывало резкую приступообразную боль в мышцах.
Как мы уже отмечали, постоянная боль, не прекращающаяся под действием блокады и других способов лечения, нередко бывает связана с органическими изменениями в мышцах, которые, вероятно, наступают при длительном существовании спазма. Все это говорит о том, что пациентов с синдромом болевой дисфункции височно-нижнечелюстного сустава нельзя рассматривать как одну гомогенную группу даже в том случае, если они имеют одинаковые клинические проявления.
У многих больных одновременно с появлением боли уменьшается подвижность нижней челюсти. Часто вместо нормального открывания рта (46—56 мм) рот открывается от 5 до 15—25 мм между резцами. Дальнейшее опускание нижней челюсти из-за появления резких болей становилось практически невозможным. Наступает также ограниченное движение нижней челюсти вперед и в стороны. В редких случаях незначительное сведение челюстей может сочетаться с интенсивной или с небольшой болью.
Иногда, наоборот, наблюдается резкое сведение челюстей при полном отсутствии болей или на фоне слабой боли в области одной или нескольких жевательных мышц. Все симптомы синдрома болевой дисфункции височно-нижнечелюстного сустава обычно обратимы, однако у ряда больных мы наблюдали стойкое ограничение подвижности нижней челюсти во всех направлениях.
Одними из характерных объективных признаков синдрома болевой дисфункции височно-нижнечелюстного сустава являются отклонение нижней челюсти в сторону, S-образные движения или чрезмерное смещение нижней челюсти вперед при открывании рта. С этого нередко начинается синдром болевой дисфункции височно-нижнечелюстного сустава. Иногда отмечается чередование периода болезненного спазма жевательных мышц с периодом безболевой дисфункции височно-нижнечелюстного сустава, которая может сохраняться длительное время. В этих случаях больные часто обращаются к врачу с жалобами только на щелканье в височно-нижнечелюстном суставе.
По наблюдениям И. С. Рубинова (1965), J. Schwartz (1959), шум в суставе при движениях нижней челюсти отмечается в основном у молодых пациентов. J. Campbell (1958) с этим не согласен. По его наблюдениям, шум в суставе чаще возникает у пожилых людей. По нашим наблюдениям, шум в височно-нижнечелюстном суставе возникает одинаково часто и у молодых, и у пожилых людей. Не все виды шума можно установить по слуху.
Трение или шорох в суставе нередко удается определить пальпаторно или при помощи аускультации. Иногда и эти способы не позволяют обнаружить пораженную сторону. Известно, что кости черепа хорошо проводят звук, поэтому шум, возникающий в одном суставе, может выслушиваться с двух сторон.
В этих случаях регистрация шума при помощи осциллографа позволяет безошибочно установить пораженную сторону. G. Axhausen (1934) считает, что крепитация и трение возникают только в нижнем шарнирном этаже сустава, а щелканье — в верхнем скользящем отделе сустава. Hupfauf V. утверждает, что шум в суставе является самым частым симптомом, который появляется в височно-нижнечелюстном суставе при различных патологических процессах. Bottger и Osing Щит. по Weiskopf J., 1964] наблюдали шум в суставе у 93 % пациентов с заболеваниями височно-нижнечелюстного сустава.
Очевидно, любой шум в суставе следует рассматривать как один из ранних признаков патологии. Нередко другие симптомы отсутствуют или, например боль в жевательных мышцах, определяются только при пальпации. Часто шум в суставе предшествует появлению мышечной боли. Иногда отмечается периодическая смена шума в суставе болью, а последняя — вновь шумом.
В заключение необходимо отметить, что для синдрома болевой дисфункции височно-нижнечелюстного сустава характерными симптомами являются боль в жевательных мышцах, усиливающаяся при движениях нижней челюсти, ограничение подвижности нижней челюсти, щелканье в суставе и отклонение нижней челюсти в сторону или вперед при открывании рта, боль при пальпации мышц, поднимающих нижнюю челюсть.
Обнаружение одного или различных комбинаций этих симптомов должно насторожить врача в отношении синдрома болевой дисфункции височно-нижнечелюстного сустава.
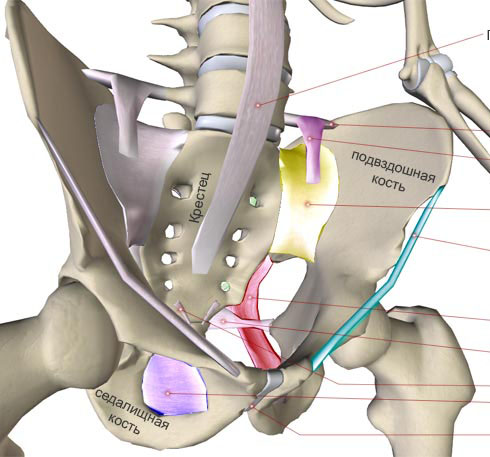
Наиболеечастая причина тазовых болей - рефлекторные мышечно-тонические синдромы таза.
Схематично представить формирование этого синдрома можно так: боль в позвоночнике ==> рефлекторное напряжение мышцы таза ==> деструкция (разрушение) мышечных волокон ==> очаг воспаления ==> появление в мышце болезненных зон ==> возникновение спонтанных либо спровоцированных движением болей.
Какие мышцы "под ударом" при остеохондрозе?
Замечено, что не все мышцы таза одинаково часто вовлекаются в рефлекторный синдром. Наиболее часто, при болевых синдромах пояснично-крестцовой локализации, в патологический процесс вовлекаются:
- подвздошно-поясничная мышца;
- малая ягодичная мышца;
- средняя ягодичная мышца
- грушевидная мышца.
В зависимости от того какая мышца вовлечена выделяют синдромы той или иной мышцы: синдром грушевидной мышцы, синдром средней ягодичной мышцы.
Несколько слов о каждом из этих синдромов.
Как и все последующие мышечные синдромы, синдром подвздошно-поясничной мышцы возникает при поражении позвоночника и/или корешков грудопоясничного уровня, а также при ряде других соматических заболеваний (рассмотрены в других статьях).
Люди, страдающие синдромом подвздошно-поясничной мышцы жалуются на боли в паховой области с распространением вверх по ходу позвоночника и вниз по передней поверхности бедра.
- В положении стоя - ограничено разгибание бедра и поясничной области.
- В положении сидя - данная мышца расслаблена - разгибание свободно и лишь ограничен поворот бедра внутри.
- В положении лежа - типично положение на спине с согнутой в колене больной ногой.
Клинически проявляется болями при движениях, сопровождающимися напряжением мышцы: при вставании со стула, укладывании ноги на ногу, при ходьбе.
Также боль может распространяться по всей ягодице, на заднюю часть бедра и голени.
Напряжение средней грушевидной мышцы в ответ на болевую импульсацию происходит, по данным ряда авторов, очень часто, даже чаще, чем грушевидной мышцы.
Наиболее частой причиной вызывающей перенапряжение этой мышцы являются позные перегрузки - например, при искривлении поясничного отдела позвоночника на стороне выпуклости искривления.
Как и при всех мышечных синдромах, боли при синдроме средней ягодичной мышцы возникают при движениях, вызывающих напряжение мышцы, а именно: при перемене положения тела, при ходьбе и стоянии, особенно при повороте бедра кнутри, при постановке стопы на наружное ребро.
Человек может спокойно сидеть на пораженной ягодице, но в момент усаживания на здоровую ягодицу, появляется боль на пораженной стороне, а в положении лежа - при повороте на здоровую сторону.
Как и при синдроме малой ягодичной мышцы боли в крестце и ягодице появляются в момент запрокидывания одной ноги на другую.
Боль при этом синдроме распространяется по задней и задне-наружной поверхности бедра.
Рефлекторная реакция грушевидной мышцы на, поражение пояснично-крестцового отдела позвоночника является лишь одной из возможных причин данного синдрома. Другие причины буду рассмотрены за рамками данной статьи.
Основными жалобами при синдроме грушевидной мышцы являются: тупые, ноющие, мозжащие боли в ягодице, в крестцово-подвздошном и тазобедренном суставах.
Боли уменьшаются или исчезают - в положении лежа, возникают или усиливаются при движениях, которые вызывают растяжение мышцы: в положении стоя, при ходьбе, при приведении ноги, при повороте ноги внутрь, при полуприседании на корточках, при выпрямлении предварительно согнутого туловища, при запрокидывании ноги на ногу.
Избегая боли, люди сидят с разведенными коленями и стараются не класть ногу на ногу.
Как уже упоминалось выше, мышечные тазовые боли могут возникать на фоне болезней внутренних органов, в первую очередь расположенных в полости малого таза: мочевой пузырь, матка, яичники, кишечник и др.; патологии тазобедренных суставов, а также (и чаще всего) при поражении пояснично-крестцового отдела позвоночника.
Клинически тазовые боли при поражении позвоночника складываются из двух синдромов:
- Локального вертебрального (позвоночного) синдрома - напряжение и болезненность околопозвоночных мышц, ограничение объема активных движений в пояснично-крестцовом отделе позвоночника, болезненность при прикосновении в проекции нижнепоясничных позвонков или крестца);
- Синдром мифасциальной боли - это те мышечные синдромы, которые были описаны выше.
Если учитывать вышеуказанные особенности, то диагностика тазовой боли может значительно облегчиться.
Миозит мышц лица – это патологический воспалительный процесс двигательной скелетной мускулатуры. При болезни отмечается напряжение пораженного участка с образованием плотных узелков подкожной локализации. Возможно развитие болевого синдрома и ограничение мимики у человека, неполная амплитуда жевательных мускулов и внешняя деформация челюстно-лицевой части черепа. Классификационный код по МКБ-10 , М 60.

Особенности миозита мышц лица
Данный вид патологии встречается редко и зачастую сочетается с иными патологиями психогенного и стрессового характера, поражением нервных столбов. Характерны особенности недуга:
- Односторонняя локализация болезненных ощущений в патологическом очаге, но возможен двусторонний процесс. При двусторонней локализации всегда одна сторона воспалена больше, нежели вторая.
- Атипичные миалгии возникают чаще в ночной период при соприкосновении кожного гиперчувствительного покрова с подушкой или сдавливании (при положении на больном боку).
- Во время стрессовых провоцирующих ситуаций миалгия усиливается и приобретает пульсирующий характер с приливом крови к лицу, зубной болью (иррадиация ветвями тройничного нерва).
- Характерны периодические всплески обострения и затихания острого периода.
- Часто присоединяются расстройства церебрального кровотока с появлением зрительных расстройств, оталгией. Иногда с ощущением сдавливания височной области, онемением ротовой полости и языка, дискомфортными ощущениями в шейных позвонках.
Патология значительно чаще наблюдается у представительниц женского пола, чем у мужчин.
Причины и симптомы
Среди рисковых факторов формирования болезни выделяют:
- Если в анамнезе имеются такие болезни: ОРВИ, грипп, бруцеллез, сифилис, туберкулез, острый и хронический тонзиллит, аутоиммунные врожденные патологии, коллагенозы, васкулит, СКВ, склеродермия, остеомиелит, перикоронарит, артрозные поражения суставных сочленений.
- При воздействии продуктов химической промышленности и отравлении организма, в частности с прицельным поражением нервно-мышечного пучка.
- Внедрение паразитов внутрь мышечного слоя (эхинококки, токсоплазмы, трихинеллы, свиной цепень).
- При воздействии холодовых факторов , переохлаждении, сквозняков, нахождения под кондиционером.
- Наличие травм. Так при ушибах, в результате повреждения отдельных волокон, развиваете асептический миозит лицевых мышц. При переломе костных структур может возникать септичный вариант с нагноением мускульной части, дальнейшим свойством оссифицировать ткани. Травмы с проникающими ранениями, надрывом мускула и растяжением связок могут спровоцировать миофасцикулит.
- Профессиональный вред, при активном использовании мимики и неоднократном монотонном повторении движений (операторы компьютерного набора, учителя актерского мастерства и музыки, ораторы, дегустаторы, скрипачи).
- При бактериальном виде провоцируется присоединением патогенной гноеродной микрофлоры (стрептококковой, стафилококковой, пневмококковой). Может возникать в медицинских учреждениях при выполнении процедур и несоблюдении правил асептики, антисептики, инфицировании раневой поверхности гематомы после проводниковой анестезии или стоматологических манипуляций с кариозными зубами.
- Вследствие атрофии мускулов на фоне приема противомалярийных лекарств, винкристина, средств на основе змеиного яда, колхицина, кортикостероидных гормональных средств и изониазида.
Клиническая картина при патологии миозит лица выделяют симптомы:

Виды миозита лицевых мышц
Миофасцикулит проявляется локально с ограниченным поражением мускульного слоя. Симптоматика и методы коррекции разнятся зависимо от того, какая зона задействована в патологическом процессе:
- Препараты для снятия воспаление грушевидной мышцы
- Обзор эффективных мазей против воспаления мышц
Постадийно формирование тяжести болезни с открытием ротовой полости выделяют: легкая стадия (открытие ротовой щели на 3-4 см), средняя (1-2 см), тяжелая (менее чем на 1 см). Тризм может быть односторонним и симметричным двусторонним с нарушением процесса принятия пищи, речевых функций.
Поражение височным тендинитоми или воспаление височной мышцы. Развивается миозит ограниченно височной мышцы при чрезмерных однообразных нагрузки на сустав , поедание твердых продуктов (орехи, семечки). Это провоцирует микротравмы тканных структур с реорганизацией эластичной ткани на рубцовую и изменением прикуса (диспозиции зубного ряда). При профессиональном вреде с длительным применением ораторских функций, ушибы, вывихи, переломы нижней челюсти. Инфекционные образования (фурункулы на лице, фронтит, остеомиелит, гайморит), переохлаждение. Нарушения метаболических процессов, возрастные изменения эластичности сухожилий, психогенные провокаторы, некачественное протезирование.
Проявляется болезненностью при пальпации или малейших движениях в области щек, зубного ряда (маскируются под стоматологические болезни), зоне лобных частей.
Воспаление нижне- и верхнечелюстной мышц. Возникает при воздействии механической травматизации, образование кровоизлияний, проникающие ранения мягких тканей с возможным присоединением бактериальной микрофлоры. Формированием абсцессов, флегмон, отита, фурункулов, гнойного паротита. Гематогенного обсеменения при сепсисе, сифилисе, гонореи, туберкулезе, артрозах суставных соединений. Проявляется сильными миагиями (острые, колющие), с иррадиацией во все части лицевой области, заушного пространства и шейного отдела. Потеря аппетита и боязнь принятия пищи по причине возникновения миалгии в процессе жевания, связанные с этим последствия (резкая потеря массы тела, слабость, церебралгии).
При воспалении щечной части болезненность с гиперестезией кожи проявляется при малейшем прикосновении к пораженной зоне или даже ветреной погоде. Катар может распространяться на десны и провоцировать заболевания зубного ряда.

Методы лечения
Терапия миофасцикулита подбирается индивидуально для каждого пациента после тщательной диагностики.
Посимптомно лечиться стоит следующим образом , стоматологическая коррекция (исправление функциональных мандибулярных нарушений, прикуса), устранение стрессогенных факторов с назначением антипсихогенных и седативных лекарств (персен, диазепам). Необходима коррекция вертеброгенных триггеров (исправление патологии позвоночного столба).
При лицевой миалгии хорошо зарекомендовали себя миелорелаксанты для снятия спазма мускулов и расслабления контрактуры височно-челюстного сустава (Мидокалм, Тизанидин, Сирдалуд, Баклофен).
Могут применяться инъекционные блокады анестезирующими препаратами в триггерных точках.
Народные методы воздействия с применением компрессов с димексидом, новокаином, акупунктуры. Лечить с помощью настоев и отваров трав с валерианой, пустырником, зверобоем, тысячелистником.
- Как снять мышечный спазм при остеохондрозе
- Терапия для устранения боли в мышцах
Применение фармацевтической группы лекарств – пероральный прием антибиотиков при гнойной форме (Амоксиклав, Ампициллин, Цефтриаксон, Азитромицин), нестероидные противовоспалительные средства (Кетофен, Ибупрофен, Диклофенак, Вольтарен) – не всегда срабатывают в лицевой области. Применяют сильные стероидные лекарства (Гидрокортизон, Преднизолон). При паразитарной инфекции назначают десенсибилизирующие, антигельминтные средства (Алерон, Дезлоратадин, Вермокс, Немозол).
Действенны комплексные физиотерапевтические методы – парафинотерапия, УВЧ-прогревания для местного раздражения, миостимуляция. Магнитотерапия, лазеротерапия для заживления очагов поражения, фонофорез и электрофорез, диатермия, рефлексотерапия, апитерапия.
Могут назначать вне острых проявлений восстанавливающий курс массажа, для возобновления симметрии лица и тейпирование для закрепления результатов массажа.
Хирургическое вмешательство используется редко – при пиогенном содержимом и неэффективности консервативных методик, онкологических патологиях.
Курс лечения длительный, но полная регенерация мускульных структур, мимики возможна.
Связь воспаления мышц лица и заложенности уха
Один из осложнений патологического процесса лицевых мышц является распространение болевого синдрома. Болевые ощущения обостряются во время разговора, чистки зубов, процессе пережевывания пищи. Вызывают невыносимые церебральные нарушения, нарушение чувствительности в области сосцевидного отростка, формирование глухоты со стороны поражения или наоборот , резкое усиление слуха (гиперакузия).
Распространение патологического процесса в ушные раковины с нарушения слуха особо опасно, поскольку при значительном воздействии катаральных явлений на внутреннее ухо провоцируется полная необратимая глухота.
Важно своевременно обратиться за квалифицированной медицинской помощью к врачу во избежание образования осложнений, необратимых деформаций лицевого черепа, глухоты.
Читайте также:


