Хирургическое лечение боковых грыж

Лапароскопия — это операция по удалению паховой грыжи через небольшие отверстия (0,5—1,5 см) без применения больших операционных разрезов.
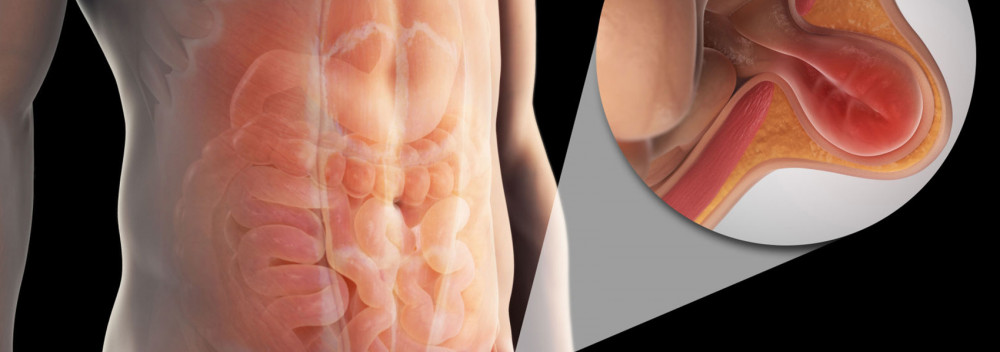
Паховая грыжа — серьезная патология, при которой брюшные органы выпадают в паховое кольцо, образуя припухлость в паху. Чаще встречается у мужчин, чем у женщин, а лечение заключается в хирургическом вмешательстве.
Цены на удаление паховой грыжи
| Наименование услуг | Цена |
|---|---|
| Прием врачей | |
| Прием врача-хирурга первичный, амбулаторный | 1200 |
| Прием врача-хирурга повторный, амбулаторный | 1000 |
| Прием врача с научной степенью КМН, врача высшей категории первичный, амбулаторный | 1500 |
| Прием врача с научной степенью профессор, ДМН, первичный | 2500 |
| Прием врача с научной степенью профессор, ДМН, повторный | 1500 |
| Хирургические операции | |
| Грыжесечение 1 категории сложности | 18700 |
| Грыжесечение 2 категории сложности | 24200 |
| Грыжесечение 3 категории сложности | 31900 |
| Грыжесечение 4 категории сложности | 44000 |
Врачи хирурги

Стоимость приема 1500 ₽
Сосудистый хирург, флеболог, ангиолог

Стоимость приема 1500 ₽

Стоимость приема 2000 ₽
Причины и симптомы паховой грыжи
Выделяют такие причины возникновения паховой грыжи:
- наследственность;
- чрезмерные нагрузки;
- ожирение;
- последствия хронической аденомы простаты;
- беременность;
- тяжелые роды.
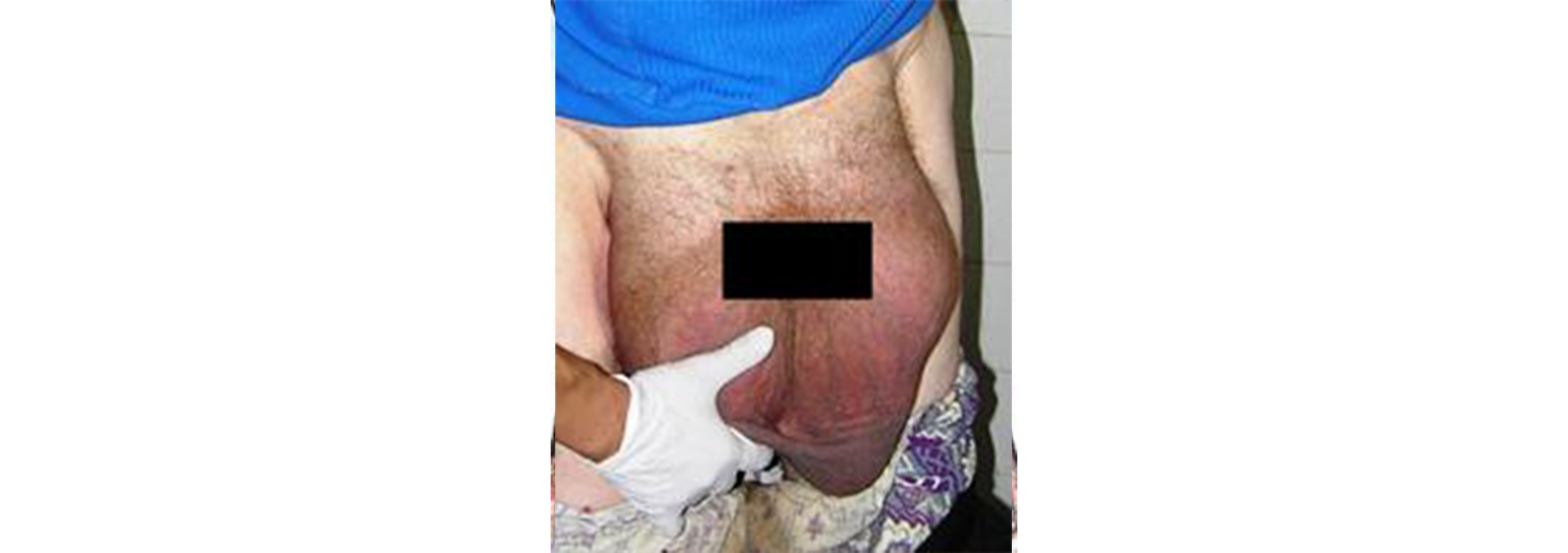
Паховая грыжа характеризуется болезненностью и дискомфортом в зоне выпячивания образования. Болезненный синдром усиливается при чрезмерных физических нагрузках. Больного беспокоят расстройства желудочно-кишечного тракта. У женщин патология сопровождается усилением болей при менструации.
При появлении тревожных симптомов следует срочно посетить хирурга в медицинском центре и провести лечение.
Подготовка к операции по удалению паховой грыжи
Во время подготовки к операции врач хирург осматривает пациента, пальпирует грыжу, а также назначает:
За 8 часов перед операцией не рекомендуется употреблять пищу и жидкости. Паховую зону освобождают от растительности.
Противопоказания к проведению операции
Не зависимо от того, что операция по удалению паховой грыжи считается единственным способом лечения, выделяют некоторые противопоказания:
- низкая коагуляция крови;
- серьезные отклонения в работе сердца;
- воспаления в зоне формирования грыжи;
- беременность.
Операция должна быть проведена немедленно при защемлении грыжи, в течение 6-ти часов, не зависимо от противопоказаний. В противном случае возможен летальный исход.
Ход проведения операции
Опираясь на полученные данные обследования, хирург определяет вид операции на грыжи у мужчин и женщин:
- лапароскопия — удаление грыжи резектоскопом, с установкой сетчатого имплантата;
- открытый метод — рассечение тканей паха, с фиксацией собственных тканей или применяя имплантат.
Длительность операции составляет от 30 минут до 1,5 часа. Врачи анестезиологи подберут пациенту индивидуальную анестезию, поэтому операция пройдет безболезненно.
Стоимость операции на паховой грыже зависит от применяемой методики.
Реабилитация после операции
Восстановление после операции на паховой грыже у женщин или у мужчин составляет от 24 часов до нескольких суток, в зависимости от выбранного способа удаления грыжи. Пациент в это время находится в постельном режиме в нашем стационаре, где предоставляется качественный уход персонала и круглосуточное наблюдение врача.
После операции следует в течение 2-3 недель исключить нагрузки и придерживаться диеты.
Осложнения
В период после операции по удалению паховой грыжи у мужчин и женщин в 1 случае из 100 диагностируют ухудшения состояния:
- кровотечения;
- гематомы;
- рецидив;
- инфекции;
- болезненность в области паха;
- воспаления;
- повреждения вместимого грыжевого мешка.
Важно!
Без хирургического лечения грыжа вызывает ряд осложнений и приводит к летальному исходу.
Подобные процедуры
- Удаление доброкачественных образований кожи
- Операция мошоночной грыжи
- Удаление пупочной грыжи
- Совет хирурга
При появлении первых симптомов, следует как можно скорее пройти обследование и приступить к лечению. На ранних стадиях патологии пациентам приписывают медикаментозное лечение, чтобы избежать оперативного вмешательства.
Вентральная грыжа передней брюшной стенки – это послеоперационное осложнение. В этом случае органы брюшной полости выпячиваются под кожу в области послеоперационного рубца. Такой дефект может достигать больших размеров, нарушать работу органов ЖКТ, ущемляться.
Как проявляется грыжа передней брюшной стенки
- грыжевые ворота;
- грыжевой мешок;
- содержимое мешка;
- наружные мягкотканые оболочки мешка.
Грыжа причиняет боль и дискомфорт, некоторые больные чувствуют, что что-то вышло наружу или испытывают ощущение разрыва. Другие симптомы:
- ощущение давления на переднюю брюшную стенку;
- боль и жжение;
- ощущение ослабленности;
- выпуклость может появляться при кашле, чихании, натуживании и исчезать в положении лежа;
- при натуживании, кашле, поднятии тяжестей боль усиливается.
Классификация брюшных грыж
Грыжи передней брюшной стенки подразделяются на два основных вида – первичные и вентральные (послеоперационные).
- пупочными;
- околопупочными;
- эпигастральными;
- грыжами спигелиевой линии;
- грыжами белой линии.
Послеоперационные дефекты делятся на первичные и рецидивные (появившиеся после удаления аналогичной патологии).
Что будет, если не лечить?
Выпуклость будет постепенно увеличиваться, перестанет исчезать в положении лежа, будет усиливаться боль. Самое опасное осложнение – это ущемление, при котором может начаться некроз органов с последующим перитонитом, который является прямой угрозой жизни. При ущемлении проводится экстренное удаление грыжи брюшной полости.
Другие возможные осложнения грыж:
- воспаление;
- невозможность вправления;
- копростаз.
Что такое ущемление грыжи?
При ущемлении внутренние органы, находящиеся в грыжевом мешке, сдавливаются кольцом грыжевых ворот. В результате пережимаются сосуды, которые питают органы (чаще всего это большой сальник и петли кишечника).
Характерные симптомы ущемления:
- следы крови в кале;
- боль в зоне образования, которая нарастает и не проходит в покое;
- отсутствие возможности вправить дефект лежа на спине, даже нажав на него (делать это категорически не рекомендуется!);
- кожа в месте выпячивания меняет цвет – от очень бледного до багрового;
- образование увеличивается и уплотняется;
- больного тошнит и часто рвет.
- отсутствует передача кашлевого толчка.
Хирургические методы лечения
Герниопластика может быть натяжная и ненатяжная, открытая и лапароскопическая. Лапароскопическим способом возможно удалить паховую и пупочную грыжу. В остальных случаях применяется открытая методика.
Операция заключается в том, что хирург делает наружный разрез кожи вместе с апоневрозом. Далее выводятся грыжевые ворота и мешок. Вышедшие наружу органы осматриваются и вправляются. Затем выполняется пластика грыжевых ворот собственными местными тканями, которыми закрывается отверстие. Такая методика подходит для лечения небольших дефектов.
Заключается в установке сетчатого имплантата из специального синтетического волокна, который закрывает грыжевые ворота после вправления органов. Сетка постепенно прорастает тканями, и это препятствует повторному образованию дефекта. Сегодня это самая распространенная методика, потому что дает меньше всего рецидивов заболевания. При этом натяжение собственных тканей отсутствует.
- минимум боли, потому что не сшиваются собственные ткани;
- риск рецидива – менее 1%;
- быстрое восстановление – от 1 до 4 дней в стационаре, через 7 дней можно вернуться к привычной жизни, а через месяц все полностью заживает.
Отличия лапароскопической методики
Вместо разрезов делается три небольших прокола, а сетка помещается изнутри брюшной полости, под брюшную стенку. Преимущества малоинвазивного метода:
- минимальное травмирование тканей;
- слабый болевой синдром после операции;
- выписка из стационара уже на второй день;
- быстрое возвращение к привычной жизни, нет ограничений на ходьбу, вождение автомобиля и др., за исключением тяжелого физического труда.
В периоде реабилитации назначается щадящая диета, ношение бандажа. Болевой синдром в первые 2-3 дня снимается обезболивающими препаратами. Для профилактики повторного появления грыжи брюшной полости рекомендуют пролечить системные заболевания, которые приводят к повышению давления в брюшной полости, и избавиться от вредных привычек.

Аппендицит – это воспаление червеобразного отростка (аппендикса, слепой кишки) в связи с закупориванием отверстия прямой кишки. Это может быть связано с накоплением.
- Хирургия
- О центре
- Врачи
- Лицензии
- Операционный блок
- Стационар
- Отзывы
- Контакты
- Цены
- Наши ресурсы
- Многопрофильный центр СМ-Клиника
- Педиатрическое отделение
- Центр пластической хирургии
- Хирургическое отделение
- Центр вакансий
- СМ-Клиника г. Москва
- Версия для слабовидящих
- Общая информация
- О холдинге
- Юридическая информация
- Карта сайта
- Статьи
- Контакты
-
e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
![]()
Грыжа - дефект (отверстие) в мышцах брюшной стенки, через которое в подкожную клетчатку выходят органы брюшной полости, например, петли кишечника, желудок, мочевой пузырь, жировая клетчатка с сохранением целостности всех оболочек и кожных покровов.
Паховая грыжа – одна их самых частых грыж живота. Представляет собой патологическое расширение пахового канала, которое приводит к выпячиванию внутренних органов, или их оболочек, наружу. Выпячивание напоминает мешок, который может быть болезненным, особенно когда мышцы живота напрягаются (при кашле, при поднятии тяжестей). Самой наружной оболочкой паховой грыжи всегда является неповреждённая кожа.
Паховые грыжи возникают в анатомически слабой области – в районе пахового канала. В паховом канале у мужчин проходит семенной канатик со всеми его оболочками, который идёт к яичку, а также сосуды и нервы. У женщин в нём находится круглая связка матки.
![]()
Вид грыжи зависит от места выпячивания, т.е. выхода в подкожную клетчатку. Паховые грыжи бывают косыми и прямыми. Косая грыжа проходит косо через весь паховый канал, растягивая его стенки, и выходит из наружной паховой ямки. Она имеет продолговатую форму и обычно спускается в мошонку. Такие грыжи могут достигать очень больших размеров и при них почти вся задняя стенка пахового канала склонна разрушаться.
Непрямая грыжа выходит через внутреннюю паховую ямку, которая расположена ближе к середине туловища, т.е. проходит не через весь паховый канал, и не спускается в мошонку. Прямая грыжа имеет более округлую форму.
Также можно выделить комбинированные паховые грыжи, когда на одной стороне появляется сразу несколько отдельных грыж. Следует ещё упомянуть о скользящих паховых грыжах, когда в выпячивание попадает часть внутреннего органа (мочевого пузыря, кишки, яичников).
Прямая паховая грыжа бывает только приобретённой. Косая паховая грыжа – врождённой и приобретённой.
Чаще паховые грыжи возникают у мужчин. Отношение количества случаев грыж у мужчин и женщин составляет примерно 6 к 1.
![]()
- люди, которые имеют слабые мышцы передней брюшной стенки, это характерно для людей старшего возраста и для ведущих малоподвижный образ жизни;
- имеющие заболевания пищеварительной системы, и все, у кого есть склонность к частым запорам;
- те, кому приходится часто носить тяжести, или заниматься другим напряжённым физическим трудом, например, копать;
- люди, страдающие заболеваниями простаты и проблемами с мочеиспусканием;
- страдающие хроническими заболеваниями дыхательной системы, сопровождающимися приступами кашля.
- слабость мышц и соединительной ткани в передней брюшной стенке;
- повышенное внутрибрюшное давление – оно повышается при сильном натуживании, когда человек кашляет, тужится, поднимает тяжести.
Предрасполагающие факторы:
- возраст – у людей старшего возраста возникают чаще, потому что прочность тканей и тону мышц снижаются;
- генетическая предрасположенность;
- синдромы Марфана и Елерса-Данло – нарушения структуры и слабость соединительной ткани;
- беременность – увеличение матки вызывает растяжение мышц и тканей;
- резкая потеря веса;
- асцит - скопление жидкости в животе;
- ожирение;
- хирургическая операция на органах брюшной полости.
Паховая грыжа не проходит сама и требует хирургического лечения. Она может привести к осложнениям, в том числе и угрожающим жизни. Это в первую очередь ущемление грыжевого содержимого, когда ткани, или органы внутри грыжевого мешка слишком сильно сжимаются окружающими мышцами в месте выпячивания и прекращается приток крови к тканям внутри грыжи. Ущемление вызывает сильную боль, а прекращение кровоснабжения приводит к омертвению ткани. Если после ущемления грыжа вправится обратно, то часть омертвевшей ткани может привести к очень серьёзному осложнению – перитониту, или воспалению брюшины. Если его вовремя не начать лечить, возможен смертельный исход. Ущемление части кишечника вызывает и другие опасные последствия, например кишечную непроходимость, которая тоже может закончиться смертельным исходом.
![]()
Если у Вас есть паховая грыжа и Вы вдруг почувствовали резкую боль, то возможно неосложнённая грыжа превратилась в ущемлённую - ни в коем случае не пытайтесь вправить её обратно и обязательно сразу обратитесь к врачу-хирургу.
Прогноз заболевания и вероятность повторного появления грыжи
Прогноз после иссечения грыжи хороший, рана заживает быстро. Важно соблюдать врачебные рекомендации, не поднимать тяжести несколько недель после операции, регулярно и правильно питаться, чтобы обеспечить нормальный стул.
Может ли появиться грыжа после удаления?
Повторное появление грыжи на том же месте после грыжесечения возможно всего лишь в 1% случаев. Обычно, если правильно выбран хирургический способ укрепления стенок пахового канала, этого не случается.
Но есть риск появления грыжи на новом месте. Дело в том, что многие люди, которые однажды уже сталкивались с проблемой грыжи, имеют такой синдром, как врождённая слабость соединительной ткани. Это значит, что соединительная ткань, которая составляет большую часть стенок пахового канала, склонна к сильной растяжимости и рыхлому расположению волокон. В результате такого строения стенок риск возникновения паховых грыж намного выше. Такой же высокий риск появления новых грыж имеют люди, которые не избавились от других предрасполагающих факторов (ожирение, малоподвижный образ жизни).
Если Вы обнаружили у себя грыжу, то нужно обращаться к хирургу. Доктор оценит состояние грыжевого мешка и назначит плановую, или срочную операцию, в зависимости от необходимости. Врачу обязательно нужно сообщить следующее:
- были ли у Вас грыжи раньше, или это произошло впервые;
- как давно появилась грыжа;
- не было ли острой боли в области выпячивания;
- есть ли у Вас аллергия на лекарства, и на какие именно,
- имеются ли у Вас какие либо хронические заболевания.
Анестезия при операции на паховой грыжи зависит от метода грыжесечения.
Есть несколько видов операций грыжесечения.
- Пластика местными тканями.
- Пластика с применением синтетических протезов.
- Лапароскопическая герниопластика.
Разновидность операции выбирает врач-хирург, учитывая возраст пациента, состояние здоровья, тяжесть и вид паховой грыжи, и другие факторы.
![]()
Операция грыжесечения может быть разделена на 4 основных этапа:
- вскрытие грыжевого мешка;
- оценка того, что было внутри мешка (кишечник, брыжейка, другие мягкие ткани и оболочки): врач определяет, не повреждено ли содержимое грыжи, и только после этого вправляет его в брюшную полость.
- если содержимое грыжи было долгое время ущемлено (то есть пациент не обратился во время) и произошло его омертвение, тогда хирург иссекает повреждённые ткани, при необходимости проводится лапаротомия и ревизия всей брюшной полости, через дополнительный срединный разрез;
- иссечение растянутых частей грыжевого мешка и ушивание раны особым образом: целью хирурга является укрепление слабых мест, через которые выпятилась грыжа. В паховом канале есть передняя и задняя стенки, которые и укрепляет хирург, чтобы предотвратить повторное появление грыжи. Укрепление осуществляется за счёт собственных мышц живота или вшивания специальной сетки (сетчатого эндопротеза).
Пластика пахового канала с использованием синтетических протезов называется "ненатяжной". При помещении его в тканях организма происходит образование соединительной ткани и прорастание элементов сетки собственными тканями организма. При этом образуется прочное укрепление задней стенки на пути возможного рецидива грыжи. Отличить протез от собственных тканей организма в отдаленном послеоперационном периоде практически невозможно. Наиболее распространенным способом ненатяжной пластики пахового канала является операция Лихтенштейна и ее разновидности: метод "пробки" и "заплаты" (plug and patch); использование сложных протезов (PHS, двухслойный протез). Данная методика наименее травматична и очень эффективна (менее 1% рецидивов), в большинстве случаев может выполняться под местной анестезией, и имеет короткий период реабилитации (пациент проводит в клинике, как правило, одну ночь). Операция Лихтенштейна в настоящее время в большинстве клиник в Америке и Европе используется, как основной метод лечения паховых грыж у взрослых. Ненатяжная герниопластика отличается малой травматичностью и высокой эффективностью.
Лапароскопическая герниопластика - ненатяжной метод. Грыжевой дефект укрывается синтетическим протезом, введенным через небольшие проколы в передней брюшной стенке с использованием видеохирургического оборудования.
Существуют два способа этой операции:
- трансабдоминальная предбрюшинная герниопластика (ТАПБ)
- тотальная экстраперитонеальная герниопластика (ТЭП).
В настоящее время наиболее популярным видом лапароскопического устранения паховых и бедренных грыж является трансабдоминальная предбрюшинная герниопластика (ТАПБ) с использованием сетчатых протезов из полипропилена. ТАПБ выполняется под наркозом, всего лишь через три прокола передней брюшной стенки. Сетчатый протез, после постановки прикрывает все слабые места, через которые есть вероятность рецидивов грыж, тем самым снижает возможность рецидивов, практически до нуля. Также преимуществом операции является наличие небольших рубцов на коже и короткий период выздоровления. Фактически большинство людей уже могут приступить к труду на следующий день.
Если грыжа была неосложнённой, то послеоперационный период протекает легко, заживление идёт быстро. Со следующего дня можно принимать пищу и в зависимости от условий труда в большинстве случаев выйти на работу. В более сложных случаях рекомендации индивидуальны.
- не поднимать тяжести, особенно резким рывком;
- регулировать пищеварение, чтобы избежать запоров; хорошим средством для этого является регулярное употребление продуктов, содержащих клетчатку (фрукты, овощи, крупяные каши, бобовые);
- тренировать мышцы брюшного пресса – хороший тонус мышц помогает укрепить слабые места брюшной стенки.
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли [1] . Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска [2] ;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника [3] ;
- грыжи грудного отдела позвоночника являются самыми редкими.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
«Удаление грыжи межпозвонкового диска, тем более с использованием видеоэндоскопических технологий, — это серьезное хирургическое вмешательство. Поэтому важно все правильно спланировать и реализовать. Часто пациент выбирает специалиста, руководствуясь информацией, опубликованной на форумах. Однако желательно все собранные сведения проверять на месте — обратиться в клинику и побеседовать лично со специалистом.
Выбрать хирурга, решениям которого пациент может полностью доверять, — приоритетная задача. Первичная консультация поможет лично познакомиться с врачом и по результатам обсуждения принять решение. Большую роль играет полноценное обследование перед операцией. Особое внимание стоит уделить клиникам, которые специализируются на неврологии и нейрохирургии и имеют соответствующее оснащение.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-014505 от 6 июля 2017 года выдана Департаментом здравоохранения г. Москвы.
![]()
![]()
Грыжа позвоночника может существенно ухудшить качество жизни, вызывая боль и ограничение подвижности, поэтому требует квалифицированного лечения.
![]()
Стоимость удаления грыжи межпозвонкового диска определяется индивидуально в зависимости от особенностей организма пациента.
![]()
Узнать больше о клинике, а также возможных вариантах лечения грыжи межпозвонкового диска можно, записавшись на прием в специализированную клинику.
![]()
Удаление грыжи межпозвонкового диска с использованием видеоэндоскопических технологий способствует снижению болевых ощущений в послеоперационный период.
![]()
При выборе клиники для лечения грыжи межпозвонкового диска стоит обратить внимание на наличие лицензий, оснащенность, а также квалификацию персонала.
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
![]()
![]()
Читайте также: