Грыжа с корешковыми осложнениями

Остеохондроз – коварное заболевание, симптомы которого начинают интенсивно проявляться лишь тогда, когда болезнь перешла на более поздние стадии. Рассмотрим такие осложнения остеохондроза, как корешковый синдром и грыжа.
Грыжа при остеохондрозе
Согласно статистике Mинздрава, такие осложнения, как грыжа, корешковый синдром, при остеохондрозе за последние десять лет помолодели и диагностируются чаще, нежели 25-30 лет назад. Если, например, раньше грыжу межпозвонковых дисков обнаруживали у 8-10 пациентов из 100, то сегодня с этой проблемой сталкивается каждый второй пациент. В большинстве случаев остеохондроз осложняется поясничной грыжей, реже – грыжей шейных позвонков. Диагностика грыжи межпозвонковых дисков свидетельствует о прогрессировании остеохондроза третьей стадии.
Развитие грыжи при остеохондрозе вызвано дегенеративно-дистрофическими изменениями в структуре межпозвонковых дисков, происходящими вследствие постоянного нахождения человека в одной позе, а также в результате венозного застоя, чрезмерных физических нагрузок, нарушения кровоснабжения.
Проблема остеохондроза берет корни с детства. Часто дети, делая уроки, сидят часами в одной позе за компьютером или столом. В школе на уроках наблюдается аналогичная картина. Все это постепенно приводит к развитию костно-хрящевой патологии – остеохондроза.
С возрастом развитие заболевания осложняется, формируется первая стадия остеохондроза, которая может протекать несколько лет с незначительной симптоматикой. По завершении этого этапа костно-хрящевая патология приводит к разрушению пульпозного ядра межпозвонкового диска на секвестровы.
При второй стадии остеохондроза проявляются изменения фиброзного кольца, местом расположения которого является периферия диска. При выполнении тяжелых физических нагрузок, резких движениях, нарушении опорно-двигательного аппарата на фоне ослабления фиброзного кольца кусочки распавшегося ядра надрывают некоторые ослабленные волокна кольца, вследствие чего возникает протрузия межпозвонкового диска.
Третья стадия остеохондроза характеризуется наличием межпозвонковой грыжи, возникновение которой происходит вследствие выхода дискового секвестра за пределы фиброзного кольца.
Чаще всего грыже подвержен поясничный отдел. Ослабленные мышцы не способны полноценно осуществлять защитную функцию позвоночной структуры, в результате чего от перенапряжения смещается пульпозное ядро. Спустя какое-то время оно может выйти в позвоночный канал сквозь грыжевые ворота.
Возникновение болей в спине при наклонах, в сидячем положении, при ходьбе, в состоянии покоя чаще всего свидетельствует о заболеваниях позвоночника, таких как остеохондроз, позвоночная грыжа, корешковый синдром. Симптоматика болевых проявлений зависит от позвоночного отдела, в котором они локализируются.
Для грыжи в поясничном отделе характерна следующая симптоматика:
- притупление чувствительности;
- онемение сегмента поясницы;
- мышечная слабость в нижних конечностях;
- болевые ощущения в области локализации с выраженной иррадацией в ноги;
- изменение функционирования органов мочеполовой системы.
При поражении шейной области симптомы будут кардинально отличаться. Для пациентов на фоне грыжи шейного отдела характерны:
- скачки артериального давления;
- гипотрофия мышц;
- онемение пальцев рук и верхних конечностей;
- головные боли;
- прострелы в области шеи, резко отдающие в область нижней челюсти, верхней части грудной клетки, языка, верхней конечности или надплечья.
Грыжа грудного отдела диагностируется редко, лишь в 1 % всех случаев подтверждения остеохондроза. Среди наиболее выраженных симптомов стоит отметить покалывающие боли в месте локализации, отдающие в область сердца, грудной клетки либо в подлопаточную область. Часто пациенты путают такие боли с выраженной стенокардией.
Интенсивность болей при грыже грудного отдела позвоночника нарастает при покашливании, наклонах, глубоком вдохе.

Симптомы корешкового синдрома при остеохондрозе
Корешковому синдрому предшествует поражение корешков спинного мозга. Таким образом, корешковый синдром отличается болевыми проявлениями по ходу иннервации определенного спинномозгового корешка.
Главной и, пожалуй, единственной жалобой, предъявляемой пациентами, у которых диагностирован корешковый синдром, являются сильные приступообразные боли. Они могут носить постоянный характер. Их распространение наблюдается по ходу локализации защемленного нерва. Характер и интенсивность болей изменяется в зависимости от активной деятельности человека, состояния его нервной системы (при стрессах интенсивность боли резко возрастает), наличия/отсутствия переохлаждений.
Корешковый синдром может возникать на фоне различных патологий позвоночника, в том числе при остеохондрозе и дисковых грыжах. Прогнозируя успех лечения, стоит учитывать причины, повлекшие данное заболевание, определить которые может только врач после комплексного обследования.
Лечение корешкового остеохондроза
Выбор тактики лечения определяется с учетом причин возникновения заболевания. В обостренной стадии больным предписан постельный режим. Особый акцент делается на рекомендации относительно поверхности для сна. Она должна быть ровной, средней жесткости. Для устранения болей врач назначает обезболивающие и успокаивающие препараты. При невыносимых болях показано стационарное лечение с введением в места локализации боли новокаиновых блокад.
Также больным предписываются диеты. Запрещено употреблять острые, соленые, копченые блюда, поскольку они задерживают в организме воду. Также противопоказано употребление в пищу крепких бульонов, жирного мяса и рыбы. Рацион должен состоять из вегетарианских супов, каш, фруктов, овощей.
С целью устранения воспаления пациентам назначается физиотерапия. Массажи позволяют снять мышечное напряжение, комплекс лечебных упражнений и мануальная терапия – устранить боль. Исключение составляют лишь состояния, когда у больного помимо остеохондроза диагностирована опухоль.
Наивысшие показатели лечения достигаются за счет рефлексотерапии корешкового синдрома. Поскольку рефлекторная терапия показана при любой стадии болезни, она способствует быстрому и эффективному выздоровлению. В большинстве клиник рефлекторные методы лечения используются в полном объеме, включая аурикулярную, корпоральную иглорефлексотерапию, лазеропунктуру, вакуумную терапию, фармакопунктуру и др. методы.
В некоторых случаях пациентам назначаются фармаппликации. Это процедуры, при которых в места локализации боли втираются специальные обезболивающие крема, лосьоны. Также рекомендуются растирки мазями на основе муравьиного спирта, змеиного яда, меновазина. Реже применяют подводную и сухую вытяжку позвоночника.
ВАЖНО. Вытяжение позвоночника при корешковом синдроме назначается с учетом стадии и динамики заболевания. Данный метод лечения показан не всем пациентам.
Хирургические операции при остеохондрозе проводятся в тяжелых случаях, когда у больного затруднены движения, имеются осложнения грыжи межпозвонковых дисков, наличие опухолей.
Не стоит забывать, что корешковый синдром при остеохондрозе – это не отдельное заболевание, а один из симптомов различных заболеваний позвоночника. Своевременная постановка диагноза и подбор эффективного лечения являются залогом быстрого выздоровления. Помните, что самолечение чревато утяжелением дегенеративно-дистрофических изменений, происходящих в позвоночнике, которое впоследствии может привести к инвалидности.
Корешковый синдром поясничного отдела позвоночника – распространенное осложнение разнообразных дегенеративных дистрофических патологий. Поражаются корешковые нервы – волокна, отходящие от структуры спинного мозга через фораминальные отверстия. Они отвечают за иннервацию определённых участков тела. При компрессии воспаляются и дают выраженный болевой синдром, который сопровождается характерной неврологической клиникой. Это может быть онемение, ощущение ползающих мурашек, парестезии, иррадиация боли по ходу иннервации защемленной ветви.
Диагностикой и лечением корешкового синдрома занимается исключительно врач невролог. Поэтому при появлении характерных симптомов корешкового синдрома поясничного отдела, для лечения необходимо как можно быстрее обратиться к этому доктору. Участковый врач терапевт не обладает достаточной компетенцией для того, чтобы проводить эффективное и безопасное лечение. Обычно терапевт при появлении характерных клинических признаков все равно устанавливает диагноз остеохондроз и назначает соответствующую противовоспалительную нестероидную терапию. Это мало чем помогает пациенту. По мере того, как защемленное нервное волокно атрофируется, боль действительно становится меньше по интенсивности. Но это не имеет ничего общего с полноценным лечением.
После подобного лечения корешкового синдрома симптомы действительно проходят, однако сохраняются неврологические признаки неблагополучия. С течением времени они могут привести к нарушению функции внутренних органов брюшной полости и малого таза, развитию варикозного расширения вен нижних конечностей, утрате способности самостоятельно передвигаться и т.д.
Корешковый синдром поясничного отдела не является самостоятельным заболеванием, поэтому проводить его изолированное лечение невозможно. Есть патологические изменения в тканях позвоночного столба, которые провоцируют компрессию и воспаление корешков. Только после устранения этих патологических изменений возможно избавление от корешкового синдрома.
Причины корешкового синдрома позвоночника
Разбирать потенциальные причины синдрома корешков позвоночника необходимо с экскурса в азы анатомии и физиологии. Позвоночный столб – это центральная опора всего тела, на неё приходится максимальная амортизационная и физическая нагрузка. Помимо этого позвоночник человека является защитой и проводником для спинного мозга. Спинномозговой канал надежно защищен от механического повреждения костными структурами тел позвонков и их дугообразных отростков.
От спинного мозга через фораминальные отверстия отходят корешковые нервы, которые разветвляясь, обеспечивают иннервацию отдельных участков тела. Они же регулируют работу внутренних органов.
Безопасность от сдавливания телами соседних позвонков корешковым нервам обеспечивают в большей мере межпозвоночные хрящевые диски. Они принимают на себя 90 % амортизационной нагрузки и эффективно распределяют её по всему позвоночному столбу. Межпозвоночные диски состоят из внешнего фиброзного кольца и внутреннего пульпозного ядра. Эти ткани не имеют собственной кровеносной сети капилляров. Поступление в них жидкости и питательных веществ может осуществляться только при диффузном обмене с окружающими мышцами. Если на спину человека не оказывается достаточной физической нагрузки, то диффузный обмен останавливается.
Происходят следующие дегенеративные изменения в тканях:
- хрящевая ткань фиброзного кольца обезвоживается и утрачивает свою эластичность;
- при движении она не справляется с задачей перераспределения амортизационной нагрузки и покрывается сеточкой мелких трещин;
- они заполняются солями кальция, формируются остеофиты;
- утрачивается способность полноценно усваивать жидкость, выделяемую мышцами при физической нагрузке;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него студенистого тела пульпозного ядра;
- пульпозное ядро уменьшается в объёме и утрачивает возможность распределения амортизационной нагрузки;
- межпозвоночный диск утрачивает свою физиологическую высоту и увеличивается по площади (стадия протрузии);
- при чрезмерной физической нагрузке происходит разрыв фиброзного кольца, но пульпозное ядро через него не проходит (стадия экструзии);
- при дальнейшем разрушении фиброзного кольца происходит выход пульпозного ядра за пределы фиброзного кольца полностью или частично (стадия межпозвоночной грыжи).
Все эти негативные изменения приводят неизбежно к тому, что развивается корешковый синдром позвоночника. Впрочем, не только остеохондроз вызывает корешковый синдром, существуют и другие вероятные причины появления данного состояния. К ним можно отнести следующие заболевания:
- болезнь Бехтерева или анкилозирующий спондилит;
- системная красная волчанка и склеродермия, ревматоидный спондилоартрит;
- спондилолистез (смещение тел позвонков);
- рубцовая деформация связочного и сухожильного аппарата после перенесенных травм позвоночного столба;
- компрессионный перелом позвоночника;
- подвывих позвонка;
- искривление позвоночника и нарушение осанки;
- опухоли, расположенные в местах выхода корешковых нервов через фораминальные отверстия в позвонках;
- туберкулез, полиомиелит, сифилис и другие опасные заболевания позвоночника и спинного мозга.
Провокационными факторами являются:
- избыточная масса тела – увеличивается амортизационная нагрузка на межпозвоночные диски и увеличивается их истираемость;
- неправильная постановка стопы в виде косолапости или плоскостопия – происходит неправильное распределение нагрузки, что провоцирует быстрое разрушение отдельных межпозвоночных дисков;
- ведение малоподвижного образа жизни с преимущественно сидячей работой – при отсутствии регулярных физических нагрузок, оказываемых на мышечный каркас спины нарушается процесс диффузного питания хрящевых тканей межпозвоночных дисков, что становится непосредственной причиной развития остеохондроза и его последствий;
- курение и употребление алкогольных напитков – способствует изменению процесса микроциркуляции крови, что негативно сказывается на диффузном питании межпозвоночных дисков;
- тяжелый физический труд, связанный с подъемом и переносом значительных тяжестей (возможна механическая травма межпозвоночных дисков).
При обследовании доктор должен попытаться обнаружить потенциальную причину развития корешкового синдрома. Только при её успешном устранении возможно полное восстановление здоровья позвоночного столба.
Чем опасен вертеброгенный корешковый синдром поясницы?
Корешковый болевой синдром не только значительно снижает качество жизни пациента, лишая его привычной мобильности и способности к выполнению разных движений. Он опасен тем, что нарушает процессы микроциркуляции крови и лимфатической жидкости, способствует накоплению в очаге поражения токсинов и продуктов распада клеток.
При отсутствии современного эффективного лечения синдром компрессии корешков приводит к тому, что начинается их атрофия. Они утрачивают свою способность иннервировать ткани человеческого тела. Осложнениями этого процесса могут стать как полный паралич нижних конечностей, так и неправильное функционирование органов желудочно-кишечного тракта. В частности, вертеброгенный корешковый синдром провоцирует повышенное газообразование в толстом кишечнике, запоры и диареи. У женщин эта патология часто приводит к развитию синдрома гиперактивного мочевого пузыря и опущению органов малого таза. У мужчин корешковый синдром поясницы является ведущей причиной эректильной дисфункции и нарушения процессов микроциркуляции жидкости в предстательной железе, что неизбежно приводит к появлению клинических симптомов острого или хронического простатита.
Также корешковый синдром поясницы может спровоцировать развитие сосудистых патологий. Чаще всего разрушается система клапанов вен. Это влечет за собой появление варикозного расширения вен нижних конечностей. Это связано с тем, что регулирование работы венозного кровеносного русла также производится за счет корешковых нервов, отходящих от поясничного отдела спинного мозга.
Симптомы корешкового синдрома поясничного отдела позвоночника
Не заметить симптомы корешкового синдрома довольно сложно, поскольку у человека могут нарушаться двигательная и сенсорная функции той части тела, за иннервацию которой отвечает поврежденное нервное волокно. Как правило, именно симптомы корешкового синдрома поясничного отдела позвоночника вынуждают обратиться за медицинской помощью.
Они подразделяются на две группы: признаки воспаления и нарушения иннервации. К первой группе симптомов корешкового синдрома поясничного отдела относятся:
- напряжение мышц в области повреждения межпозвоночного диска (симптом натяжения);
- ограничение подвижности;
- сильная боль стреляющего, режущего или колющего характера;
- отек тканей, покраснение, болезненность при пальпации.
К неврологическим признакам можно отнести:
- ощущение онемения в области иннервации повреждённого корешкового нерва (часто выпадает чувствительность в области ягодицы, передней или боковой поверхности бедра, голени);
- ощущение ползающих мурашек по передней брюшной стенке, бедрам, ягодицам, голени;
- боль в области пятки или пальцев стопы;
- мышечная слабость в ноге на стороне поражения;
- быстрая утомляемость мышц ноги;
- бледность кожных покровов в области нижней конечности.
Лечение корешкового синдрома поясничного отдела позвоночника
Начинать лечение поясничного корешкового синдрома необходимо с проведения тщательной диагностики и выявления потенциальной причины компрессии корешка. Если это остеохондроз или другое подобное заболевание, которое провоцирует снижение высоты межпозвоночного диска, то первая помощь может быть оказана с помощью метода тракционного вытяжения позвоночного столба. В ходе процедуры увеличиваются межпозвоночные промежутки, восстанавливается нормальная высота межпозвоночного диска, устраняется компрессия корешкового нерва. Как правило, болевые ощущения проходят после 2-3 процедуры.
На этом лечение корешкового синдрома поясничного отдела не заканчивается. В дальнейшем необходимо проводить комплексную терапию того заболевания, которое спровоцировало появление данного состояния. Для лечения корешкового синдрома могут применяться фармаколочгеиские препараты. Но вот эффективность их действия крайне низкая. Как вы помните из теста этой статьи, питание (поступление жидкости) хрящевой ткани межпозвоночного диска возможно только с помощью диффузного обмена с окружающими паравертебральными мышцами. А оно в большинстве случаев полностью нарушено. Соответственно, вводимые фармакологические препараты не будут доставляться в очаг патологии. Их применение в большинстве случаев оказывается бесполезным.
Самое эффективное и безопасное лечение корешкового синдрома поясничного отдела позвоночника – это применение комплексного подхода. В него включается мануальная терапия, лечебная гимнастика, физиотерапия. Так, с помощью массажа и остеопатии можно быстро и безопасно восстановить микроциркуляцию крови и лимфатической жидкости в очаге патологического изменения тканей. Тракционное вытяжение позвоночного столба создаст необходимые условия для полного восстановления фиброзного кольца межпозвоночного диска. Кинезиотерапия и лечебная гимнастика укрепят мышечный каркас спины запустят процесс диффузного питания хрящевой ткани фиброзного кольца межпозвоночного диска. Лазерное лечение позвоночника позволяет устранять рубцовые деформации, активизировать процессы регенерации тканей. Также могут применяться физиотерапия, иглоукалывание и т.д.
Имеются противопоказания, необходима консультация специалиста.
Основная нагрузка на скелете человека ложится на пояснично-крестцовый отдел позвоночника. Во время объективных изменений в организме хрящи в данной области тела разрушаются, и, таким образом, нарушается подвижность позвоночника.
Отложения солей, интенсивные физические нагрузки, нарушение обмена веществ и другие процессы приводят к развитию остеохондроза , который может привести к неприятным для спины последствиям.
В частности, разрушение хрящей и выпячивание межпозвоночных дисков приводит к последовательному образованию грыжи в пораженном участке.
Суть проблемы
Нервные корешки при этом выходят из спинного мозга на уровне грыжи и происходит их сдавливание. Так, подобное заболевание получило название "грыжа позвоночника с корешковым синдромом".
Нервные окончания, расположенные в поясничной области, отвечают за чувствительность и движение ног.
Поэтому при поражении межпозвонковых дисков в районе позвонка L5 и крестца S1 возникают специфические симптомы, которые могут привести к серьезному заболеванию и даже инвалидности, если своевременно не обратиться к врачу.
Из основных симптомов корешковой грыжи поясничного отдела следует обратить внимание на такие:
- Сильная боль в поясничной области, приобретающая более интенсивный характер при дополнительной нагрузке. Мышцы в пояснице напрягаются и человеку проще находиться в полусогнутом состоянии;
- В зоне выпячивания грыжевого мешка возникают прострелы, отдающие в боковую поверхность бедра, ягодиц, голени, ступни и под коленками. В этом случае человеку очень больно наступать на ногу;
- На задней части голени могут возникать судороги и чувство онемения. Иногда ощущаются мурашки или покалывания в пальцах ног (особенно это заметно на мизинцах);
- Происходит ослабление задней группы мышц ног. В этом случае больной не может привстать на носочки или совершить другие простые действия;
- Мышцы в области икры существенно ослабевают, из-за чего может измениться походка. Создается впечатление, что пациенту трудно передвигаться и он тянет ноги.
При межпозвоночной грыже с корешковым синдромом симптомы наиболее ярко выражены, поскольку этот диск имеет нетипичное расположение суставов.
Крестец и нижний поясничный позвонок L5 находятся по отношению друг к другу под небольшим углом. Поэтому хрящевая пластинка имеет специфическую выгнутую форму.
Важные аспекты
Грыжа L5-S1 – данная аббревиатура буквально означает следующее:
- L - люмбар. Переводится как поясничный отдел позвоночника;
- S - сакрум. Крестцовый отдел позвоночника;
- Цифры указывают на порядковый номер межпозвонковых дисков. L5 расположен в самой нижней части спины, а S1 - в верхней части ягодиц.
Выпячивание корешковой грыжи поясничного отдела проявляется следующими симптомами:
- Боли различной степени интенсивности в указанном отделе спины, отдающие в одну из ног, или сразу в обе;
- Чувство онемения нижних конечностей. При этом снижается температурная чувствительность. Кожа становится сухой, нарушается механизм выделения пота, на ощупь нога холоднее других участков тела;
- Ослабление мышц в области стопы. Тестом на проверку служит отсутствие ахиллова рефлекса. Невропатологи часто применяют прием с постукиванием специальным молоточком по сухожилию в области стопы, которая должна в этот момент сгибаться;
- Снижение или полное отсутствие сокращения икроножных мышц. Встать на носок в этом случае больной практически не может.
При корешковом синдроме грыжи L5-S1 боль от спины распространяется по задней поверхности ног вплоть до стопы.
Если неприятные ощущения появляются ниже колен, то это свидетельствует о том, что грыжа достигла достаточно крупных размеров и начала своё разрушительное действие на нервный корешок.
Боли носят различный характер. Это могут быть ощущения прострела, удара током, выкручивания мышц, подергивания, судороги, тянущие боли и другие. Единственное, что их объединяет, - это необходимость принимать удобное положение, чтобы уменьшить болевой порог.
Подтвердить диагноз грыжи позвоночника поясничного отдела с корешковым синдромом стоит после консультации с нейрохирургом, который обязательно назначит проведение магнитно-резонансной томографии (МРТ) в нижней части спины.
В ходе приема врач учитывает индивидуальные особенности расположения грыжи по отношению к нервным окончаниям корешка.
При грыже позвоночника корешковой может быть назначен обычный курс терапии, включающий обезболивающие блокады , хондропротекторы , противовоспалительные препараты , массаж и ЛФК либо хирургическое вмешательство .
Распространенный среди обывателей миф о повреждении спинного мозга при корешковой грыже не имеет под собой оснований, поскольку сам мозг заканчивается за несколько сантиметров до позвонка L1.
Поэтому во время операции при корешковом синдроме грыжи позвоночника повредить центральную нервную систему невозможно физически.
Отличным способом избавиться от постоянной боли и поддерживать мышечный корсет в тонусе поможет лечебная физкультура от Александры Бониной.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями :)
Пояснично-крестцовый отдел позвоночника у человека является основной опорной конструкцией, на которой держится масса всего туловища. Природа наделила его достаточной прочностью и подвижностью, чтобы выдерживать нагрузки, выполняемые в повседневной жизни. Но с возрастом даже позвоночник начинает подвергаться болезням. Этому способствуют замедление обмена веществ, что снижает возможности хряща к восстановлению.

Межпозвоночные диски оказываются тем самым слабым местом, в котором начинается развитие болезни. Остеохондроз поясничного отдела протекает незаметно, но становится явным внезапно – при развитии осложнений. В отличие от шейного сегмента, где нарушается именно подвижность позвонков, в пояснице преобладают процессы разрушения. Хрящевые диски медленно повреждаются, что приводит к развитию межпозвоночной грыжи.
В отличие от остеохондроза, при грыже ведущими становятся корешковые симптомы.
Они возникают при давлении или повреждении нерва, который выходит из спинного мозга на уровне грыжи. Поясничные нервные корешки направляются к ногам, обеспечивая их движения и чувствительность. Поэтому при их поражении возникают характерные симптомы, которые без своевременного лечения будут усиливаться.
Симптомы корешкового синдрома
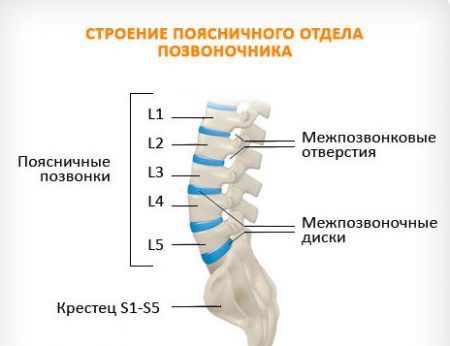
- Сигналы поступают в мозг из окружающих тканей – сухожилий и мышц.
- Их перенапряжение воспринимается как боль, хотя причиной служит уменьшение высоты межпозвоночного диска вследствие трещин.
- Если грыжа образуется по средней линии спереди или сзади, то кроме усиления боли в пояснице ничего больше не появляется.
- Иначе дело обстоит с дефектами хряща, которые формируются сзади и сбоку. Их расположение приводит к давлению на нервные корешки, выходящие из боковых отверстий на позвоночнике.
- На уровне нижних поясничных позвонков образуются мощные сплетения, которые обеспечивают подвижность и чувствительность ног.
- Поэтому при поражении определённого корешка боль и нарушение функции будет ощущаться в определённой части нижних конечностей.
Без своевременного лечения заболевание может привести к необратимому повреждению нерва, что вызовет его гибель и последующую инвалидность человека.
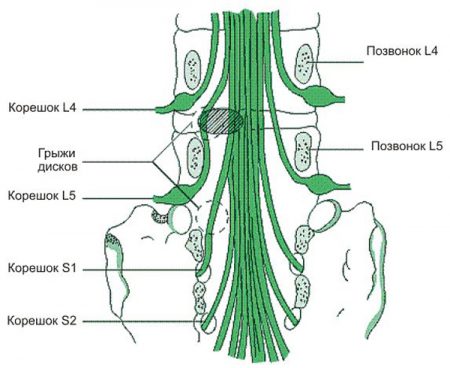
Частота поражений грыжами поясничных позвонков нарастает сверху вниз. Травмы верхних дисков (первого и второго) встречаются крайне редко, что объясняется укрепляющим действием грудной клетки. А вот третий уже подвержен повреждениям, так как начинает принимать на себя массу туловища. Давление на него грыжей сопровождается следующими признаками:
Необратимое поражение нерва при отсутствии лечения вызовет нарушение работы мышц ноги, что проявится сильной хромотой и неустойчивостью при стоянии.
Поражение этой хрящевой пластинки встречается чаще всего – сказывается её расположение между двумя последними позвонками. Они принимают на себя всю массу тела, оставаясь при этом подвижными. Это приводит к сильной нагрузке на межпозвоночный диск.
Корешковый синдром поясничного отдела наиболее характерен для этой локализации грыжи. Это связано с уменьшением ширины задней продольной связки, что приводит к заднебоковому расположению дефекта:
С этой формой повреждения люди могут жить длительное время, и обращаются для лечения с жалобами только на общие симптомы – сильные боли в пояснице.

К повреждению этого межпозвоночного диска приводит особое расположение суставных поверхностей. Поверхности нижнего поясничного позвонка и крестца расположены не перпендикулярно, а слегка под углом по отношению друг к другу. Это создаёт необычную форму хрящевой пластинки между ними, которая отличается различной толщиной краёв.
С возрастом эта особенность играет негативную роль в формировании грыж. Большие размеры сустава приводят к значительным дефектам, которые поражают заднюю часть нервного сплетения:
Эта форма поражения является самой яркой в плане признаков, что заставляет таких больных сразу обращаться к врачам для лечения заболевания.
Лечение корешкового синдрома
Помощь больным с корешковыми расстройствами должна включать несколько этапов. Ещё до начала лечебных мероприятий врач назначает необходимый объём исследований, по которым можно судить о тяжести поражения. Основным направлением диагностики является определение состояния нервных корешков. От степени их повреждения зависит дальнейшая тактика врача (особенно выбор хирургических методов).
Всех пациентов, имеющих выраженный болевой синдром, госпитализируют на несколько дней для наблюдения и обследования. За этот короткий период определяются показания для некоторых видов лечения:
- Первым этапом устраняются основные проявления, которые ухудшают качество жизни человека. Именно боль и нарушения подвижности являются главной целью для врача. От их грамотного и быстрого устранения зависит исход заболевания.
- Вторым этапом проводится полноценная диагностика и наблюдение. В большинстве случаев удаётся обойтись консервативными методами, которые приводят к заживлению дефекта. Но при выраженных изменениях или угрозе гибели нерва необходимо проведение срочной операции.
- Третий этап включает различные методики восстановления, которые позволяют человеку вернуться к полноценной жизни. В зависимости от метода лечения они могут продолжаться от месяца до одного года.
Последним пунктом часто пренебрегают как врачи, так и недавние больные. Почувствовав себя гораздо лучше, люди прекращают мероприятия реабилитации, хотя внутренние изменения в позвоночнике ещё не исчезли. Это приводит к раннему обострению болезни, которое лечить намного сложнее и дольше.
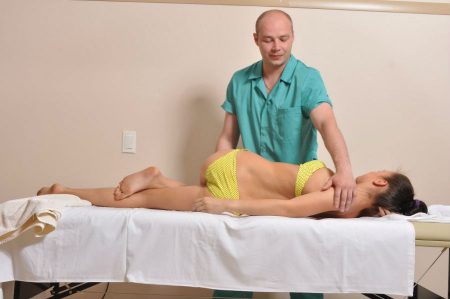
В неосложнённых случаях этот метод является предпочтительным, так как не требует длительного восстановления. Мероприятия реабилитации можно выполнять во время лечения, что сокращает нетрудоспособность пациента, быстро возвращая его к повседневной активности. Его можно применять и в профилактических целях, если у человека случайно была выявлена бессимптомная грыжа.
Некоторые процедуры можно выполнять в домашних условиях, поэтому такие пациенты часто лечатся в амбулаторных условиях – в поликлинике. Следовательно, этот подход требует от человека большой ответственности – результат зависит от него самого. Начинают лечение с простых мероприятий – покоя и обезболивания:
- Для разгрузки поясницы применяют различные жёсткие корсеты и пояса, которые снимают спазм с мышц. Спать в период обострения рекомендуется на жёсткой и ровной поверхности без подушки. Длительно лежать без движений тоже не рекомендуется, поэтому полезно больше ходить.
- Для обезболивания применяют уколы и таблетки с противовоспалительными средствами (кетопрофен, диклофенак), а также новокаиновые блокады. Их использование позволяет снять отёк и воспаление с тканей вокруг нервного корешка.
- В настоящее время используют методики подводного вытяжения – это позволяет увеличить высоту межпозвоночных промежутков. Ущемлённый нерв освобождается, что устраняет болевой синдром.
- На завершающем этапе применяются методы физиотерапии – электрофорез с новокаином и ферментами, массаж, иглорефлексотерапия. Они улучшают обменные процессы в окружающих тканях, приводя к рубцеванию грыжи.
В большинстве случаев лечение является симптоматическим, то есть не устраняет причину возникновения болезни. Для полного выздоровления необходимо избегать тяжёлой физической нагрузки. Для некоторых людей это проблематично, если их работа связана с тяжёлым трудом.
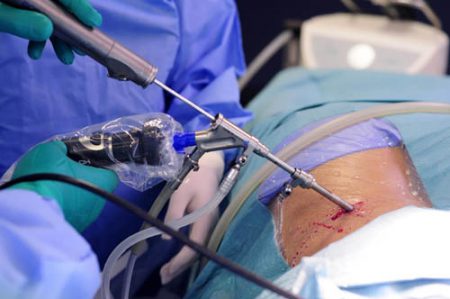
При выраженных изменениях в межпозвоночном диске или сильном повреждении нерва проводится срочная операция. Она позволяет устранить дефект искусственным путём, так как ресурсы собственного организма уже исчерпались. В зависимости от состояния человека вмешательство выполняется в ближайшее время, или в плановом порядке – после тщательного обследования. Вид операции зависит от степени изменений, а также возможностей лечебного учреждения:
- Крупные открытые операции используются сейчас только в самых запущенных случаях. При этом радикально удаляется выпавший участок хряща, после чего дефект укрепляется снаружи собственными связками или полимерной сеткой.
- Распространены малые операции, выполняемые с помощью видеооборудования и мини-инструментов. Как раз для них нужно тщательное обследование, так как возможности вмешательства резко ограничены.
- При невозможности стандартных мероприятий выполняется протезирование диска или всего позвоночного сегмента. При этом изменённое ядро хряща полностью удаляется, и на его место фиксируют синтетический протез.
Особенностью реабилитации после грыжи является её сочетание с основным лечением. При этом создаётся максимальная преемственность, так как нет бесполезных промежутков между этапами. У больного человека вырабатывает полезная привычка, которую он будет соблюдать. В обратном случае ему грозит очередное обострение болезни:
- Начинают всегда с пассивных методов, осуществляемых специалистом – физиотерапия, массаж, водолечение. Они позволяют улучшить кровообращение в травмированном участке спины, что ускоряет заживление повреждённых связок.
- Постепенно добавляют умеренную гимнастику – упражнения в воде, пешие прогулки. В это время полезной будет изометрическая нагрузка (без подвижности), которая обеспечит выносливость для ослабленных мускулов спины.
- На завершающем этапе стараются создать умеренную нагрузку для позвоночника – в этом помогают лечебная физкультура и специальные тренажёры.
Всю оставшуюся жизнь таким пациентам следует придерживаться рекомендаций, чтобы не допустить рецидива болезни. Для этого полезно заняться плаванием в бассейне, которое умеренно нагружает мышцы спины, поддерживая их в нормальном тонусе.
Читайте также:


