Где находится грушевидная мышца и как лечить защемление нерва седалищного

Упорные боли, отдающие в ногу и поясницу, ограничение амплитуды подвижности в области тазобедренного сустава, неврологические признаки – все это последствия поражения грушевидной мышцы. Синдром грушевидной мышцы относится к патологическим состояниям, при которых возникает туннельное сдавливание расположенных в их толще крупных нервных волокон. Через грушевидную мышцу проходит один из самых крупных нервов – седалищный.
Невропатия на фоне длительной ишемии может привести к частичной атрофии сенсорных и моторных аксонов. Это повлечет за собой изменение алгоритма иннервации мягких тканей нижней конечности на стороне поражения.
Сдавливание ствола седалищного нерва происходит в подгрушевидном отверстии. Здесь же проходят крупные кровеносные сосуды. Соответственно, при синдроме грушевидной мышцы страдает не только иннервация нижней конечности, но и процесс кровоснабжения. Это может проявляться изменением окраски и температуры кожных покровов, онемением, ощущением ползающих мурашек, снижением мышечной силы и т.д.
В отдаленной перспективе не вылеченный полностью синдром грушевидной мышцы может привести к развитию ряда опасных сосудистых патологий. Облитерирующий эндартериит, варикозное расширение вен нижних конечностей и атеросклероз — это лишь некоторые из них.
Узнать больше информации про симптомы и лечение синдрома грушевидной мышцы можно в этом материале. Здесь описаны эффективные способы лечения, которые приносят быстрое облегчение боли и устраняют спазм грушевидной мышцы, которая за счет этого прекращает оказывать давление на проходящие в её толще нервы и кровеносные сосуды.
Для понимания механизма развития патологии стоит немного погрузиться в знания анатомии. Подгрушевидное отверстие является парным и располагается симметрично в левой и правой ягодичной области. Здесь топографически расположен выход большого седалищного отверстия тазовой кости. Это щель, ограниченная связкой, проходящей от крестца до бугристости бедренной кости, и нижней поверхностью грушевидной мышцы. С другой стороны туннель формируется за счет прилегания близнецовой верхней мышцы.
Через тазовое отверстие проходят сразу несколько нервов: половой, седалищный, нижний ягодичный и задний кожный. Помимо этого здесь располагается крупный сосудистый пучок. Все эти ответвления облачены в фасции из плотной соединительной ткани. Но она не защищает от компрессии при чрезмерном напряжении грушевидной мышцы. Спазмированные мышечные волокна практически полностью пережимают узкий щелевидный туннель. Начинается процесс вторичного воспаления. Пациент испытывает сильнейшую боль и неврологические признаки неблагополучия иннервации и кровоснабжения тканей нижней конечности.
Если процесс спазма мышцы продолжается длительное время (2-3 недели), то начинается патологическое изменение её структуры. Нижняя поверхность начинает утолщаться с целью переноса избыточного напряжения с поверхностных миоцитов. Подгрушевидное отверстие начинает сужаться, все нервные волокна и сосуды смещаются по направлению к крестцово-остистой связке и сдавливаются костной тканью.
Седалищный нерв, как самый крупный из проходящих в этом туннеле, страдает в меньшей степени от ишемии, но дает самую выраженную клиническую картину. Он позволяет за счет острой боли своевременно разглядеть патологические изменения и обратиться за медицинской помощью. Компрессия других нервов и сосудов обычно не дает сильной боли, но приводит к крайне негативным отдаленным последствия в виде невропатии или пареза мышц нижней конечности. У человека в прямом смысле этого слова начинает сохнуть нога – уменьшается объём мышц, шелушится и трескается кожа, образуются многочисленные трофические язвы голени, которые трудно поддаются лечению. И причиной всех этих неприятностей со здоровьем может быть синдром грушевидной мышцы, на который пациент вовремя не обратил пристального внимания.
Причины синдрома грушевидной мышцы
Основные причины синдрома грушевидной мышцы одинаковы у женщин и мужчин. У представительниц прекрасного пола могут быть выше риски заболеть этим недугом в период климактерической менопаузы. При недостаточном количестве женских половых гормонов и на фоне развития остеопороза возможно изменение анатомии костей таза, при котором будет смещаться грушевидная мышца и прикрываемые её нервы.
Синдром грушевидной мышцы у женщин также может быть спровоцирован осложненной многоплодием или многоводием беременностью или трудными родами, при которых наблюдалось смещение тазовых костей. В любом случае, первые признаки патологии проявятся достаточно быстро – спустя 2 – 3 недели может возникнуть напряжение в ягодичной области, затем сложно станет отводить ногу в сторону. При воздействии стрессовых физических нагрузок появится острый болевой синдром.
Рассмотрим другие потенциальные причины синдрома грушевидной мышцы:
- статическое положение тела в неестественной позе с напряжением мышц таза и ягодичной области;
- нарушение правил эргономики организации спального и рабочего места;
- неправильная иммобилизация костей после переломов;
- вертеброгенный корешковый синдром, который провоцирует чрезмерное натяжение грушевидной мышцы и наклон туловища в одну сторону;
- травматическое повреждение нижних отделов спины, костей таза, мышц ягодичной области, связок и сухожилий;
- образование обширной внутренней гематомы в области мышцы после падения или ушиба;
- остеохондроз пояснично-крестцового отдела позвоночника и его осложнения в виде протрузии, экструзии или грыжи;
- паравертебральные опухоли и новообразования тканей позвоночного столба;
- стеноз позвоночного канала, в том числе спровоцированный смещением тел позвонков при спондилолистезе;
- инфекционные и асептические воспалительные процессы в области поясницы;
- нарушение осанки;
- неправильная постановка стопы;
- деформирующий остеоартроз тазобедренного сустава;
- дисплазия тазобедренного сустава, перешедшая в форму тотальной деструкции хрящевой ткани;
- синдром короткой ноги;
- повышенные физические нагрузки на нижние конечности;
- тяжелый физический труд;
- скрученные или косокрученный таз на фоне выраженного сколиоза позвоночника;
- сакроилеит, симфизит и другие патологии сочленения костей таза и крестца;
- многоводная или многоплодная беременность;
- несоблюдение беременной женщиной рекомендаций врача;
- гинекологическая и андрологическая патология инфекционного воспалительного генеза;
- нарушение правил постановки внутримышечного укола;
- абсцесс ягодичной мышцы и т.д.
Это далеко не полный перечень тех факторов риска, которые существуют у современного человека. Важно правильно определять причину, спровоцировавшую каждый индивидуальный случай заболевания. Это поможет исключить дальнейшее действие патогенного фактора и восстановить здоровье опорно-двигательного аппарата.
Клинические симптомы синдрома грушевидной мышцы
Далеко не всегда синдром грушевидной мышцы дает симптомы, указывающие на развитие невралгии. Первые признаки неблагополучия могут выражаться в периодически возникающем чувствие онемения нижней конечности. Особенно ярко это проявляется после длительного сидения на жесткой поверхности. После того как встаете, возникает ощущение, что отсидели ногу. Но состояние быстро проходит.
Основные симптомы синдрома грушевидной мышцы развиваются в течение нескольких недель:
- появляется устойчивая к приему обезболивающих препаратов боль в области ягодичной мышцы;
- боль распространяется на поясничную область и поверхность бедра;
- распространение боли по ходу седалищного нерва нарастает в течение 10 – 14 дней;
- появляется ощущение стойкого онемения ноги;
- начинаются проблемы с кровеносными сосудами, проявляющиеся в виде бледности и низкой температуры кожных покровов;
- пациент начинает испытывать периодические покалывания в разных участках ноги.
При отсутствии своевременного лечения в течение 2-3 месяцев развиваются обширные трофические язвы, которые сложно поддаются лечению, нагнаиваются и могут привести к развитию гангрены с последующей ампутацией нижней конечности.
Синдром воспаления грушевидной мышцы с ишиасом и корешковым синдромом
Синдром грушевидной мышцы и корешковый синдром зачастую являются сопутствующими патологиями. Корешковый синдром может спровоцировать вторичный синдром воспаления грушевидной мышцы, что в свою очередь вызовет натяжение мышечного каркаса спины. Получается замкнутый круг. И здесь важно установить, что возникло первоначально: ишиас с синдромом грушевидной мышцы или поражение корешковых нервов пояснично-крестцового отдела позвоночника. Если виной этому состоянию является остеохондроз и его последствия, то лечение необходимо начинать с купирования его патологических проявлений.
Если напротив, синдром защемления грушевидной мышцы спровоцировал нарушение диффузного питания межпозвоночных дисков в пояснично-крестцовом отделе позвоночника, то нужно направлять усилия в первую очередь на устранение спазма мышц в ягодичной области.
Диагностика синдрома грушевидной мышцы
Начинается диагностика синдрома грушевидной мышцы с посещения врача невролога. Это специалист проводит осмотр и ряд функциональных диагностических тестов. Затем назначается рентгенографический снимок пояснично-крестцового отдела позвоночника и тазобедренного сустава.
Для получения более информативного результата необходимо сделать МРТ обследование или КТ снимок. Для исключения патологий внутренних органов брюшной полости и малого таза рекомендуется провести УЗИ, ректороманоскопию, посетить врача гинеколога, андролога, проктолога.
ЛФК и массаж при синдроме грушевидной мышцы
ЛФК при синдроме грушевидной мышцы начинает применяться практически сразу же. Именно гимнастика при синдроме грушевидной мышцы позволяет снять избыточное напряжение и купировать спазм миоцитов. Индивидуально разработанный комплекс лечебной физкультуры при синдроме грушевидной мышцы повышает тонус окружающих тканей, ускоряет процессы регенерации, предупреждает риск рецидива заболевания в будущем.
Массаж при синдроме грушевидной мышцы можно сочетать как с лечебной физкультурой, так и с кинезиотерапией. Не рекомендуется проводить эти процедуры самостоятельно, в домашних условиях. Только под контролем опытного врача можно добиться положительных результатов. К сожалению, универсальных комплексов лечебной гимнастики не существует. В каждом индивидуальном случае заболевания требуется проработка тех или иных мышц.
Как снять и вылечить синдром грушевидной мышцы?
Перед тем, как лечить синдром грушевидной мышцы, нужно пройти серьезное обследование и убедиться в том, что диагноз поставлен точно. Существует множество методик того, как снять синдром грушевидной мышцы, в том числе и самостоятельно. Рекомендуется прием теплой ванны, массаж, остеопатическое воздействие, использование некоторых фармакологических препаратов. Что из этого действительно помогает и как вылечить синдром грушевидной мышцы без рецидивов патологии – об этом поговорим далее в статье.
Лечение синдрома грушевидной мышцы
Комплексное и эффективное лечение синдрома грушевидной мышцы возможно с помощью методов мануальной терапии. Лечебная гимнастика и кинезиотерапия в сочетании с сеансами массажа и остеопатии позволяют восстановить микроциркуляцию крови и лимфатической жидкости, снять спазм и восстановить физиологический тонус мышц.
Рефлексотерапия запускает процесс естественной регенерации тканей. Лазерное воздействие позволяет увеличить подгрушевидное пространство и обеспечить проходимость для всех расположенных тут кровеносных сосудов и нервов. Физиотерапия позволяет ускорить процесс выздоровления.
Современные фармакологические препараты не позволяют эффективно и безопасно проводить лечение синдрома грушевидной мышцы. Поэтому официальная медицина используется в терапии выжидательную тактику: пациенту назначается исключительно симптоматическое лечение. В тот момент, когда оно перестает оказывать положительный эффект, дается направление на хирургическую операцию.
Имеются противопоказания, необходима консультация специалиста.
Каждый человек может столкнуться с синдромом грушевидной мышцы, ведь эта патология является довольно распространенной. Туннельная невропатия может появиться из-за различных болезней или манипуляций, провоцирующих напряжение мышц. При спазме защемляется седалищный нерв, что вызывает дискомфорт и болевые ощущения.
Когда грушевидная мышца сильно напряжена, она ограничивает вращательные движения в области бедра. При наклонах вперед возникает болевой синдром. Человек при этом еще ощущает дискомфорт в паху, бедре, пояснице и коленном суставе. Вот почему так важно быть в курсе, как действовать, если защемлена грушевидная мышца, как снять спазм самостоятельно.
Почему возникает болевой синдром в ягодичной области?
Когда воспаляется грушевидная мышца, как снять спазм, причины которого бывают первичными и вторичными, хотят знать многие. К первичным факторам, провоцирующим развитие этого синдрома, относятся:
- травмы в районе ягодиц и поясницы;
- растяжения;
- длительное пребывание в одной позе;
- неправильно сделанный укол;
- мышечное перенапряжение;
- переохлаждение и прочее.
Еще существует вторичный синдром, который возникает вследствие различных заболеваний органов крестцового отдела и малого таза, не связанных с остеохондрозом.
Помимо этого, причины напряжения грушевидной мышцы делят на вертеброгенные и невертеброгенные. В первом случае на развитие данного синдрома могут повлиять повреждения и опухоль на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела. А к невертеброгенным факторам относятся болевые ощущения, вызванные патологиями внутренних органов, и миофасциальный синдром.
Признаки сдавливания седалищного нерва
Такой недуг всегда протекает остро, поэтому трудно не заметить, когда раздражена грушевидная мышца. Как снять спазм, симптомы которого характеризуются появлением сильной боли, необходимо знать каждому. Ведь сдавливание нервных окончаний и сосудов приводит к нарушению кровоснабжения в тканях, а также к неврологическим расстройствам.
Синдром грушевидной мышцы может проявлять себя по-разному. Когда происходит воспаление, которое поражает нерв, возникают, как правило, следующие симптомы:
- Парестезия (покалывания, онемение и ползание мурашек).
- Сильные боли в районе ягодичной мышцы, бедра, таза, переходящие в некоторых случаях на нижние конечности.
- Гипестезия (снижение чувствительности).
- Расстройство функций половых органов и мочеиспускания.
- Нарушение походки.
Нужно быть в курсе, что делать, если напряжена грушевидная мышца, как снять спазм при возникновении первых признаков болезни. При сильном воспалении у человека возникают невыносимые боли, характер которых может быть ноющим, жгучим либо тупым. Причем они начинают усиливаться при стрессах, перегревании и движении конечностью.
При долгом защемлении нерва происходит его ишемия, что вызывает потерю чувствительности, жжение и ухудшение рефлексов. При этом неприятные ощущения становятся тупыми и давящими. Дискомфорт проходит лишь при разведении ног в стороны, когда нерв освобождается от давления. При поражении кровеносных сосудов возникает похолодание и бледность кожных покровов.
Методы обнаружения патологии
Люди довольно часто ощущают дискомфорт, когда воспалена грушевидная мышца. Как снять спазм, диагностика поможет разобраться. Выяснить, что именно эта мышечная ткань сжимает нервный корешок довольно просто. При таком синдроме многие пациенты ощущают непостоянные боли, которые появляются только после долгой ходьбы либо в определенных положениях ноги.
Специалист чаще всего определяет патологию с помощью пальпации той области, где раздражена грушевидная мышца. Как снять спазм при таком недуге, он сможет посоветовать лишь после ощупывания поврежденного места. Таким образом, врач проверяет наличие или отсутствие уплотнений мышечных тканей. Во время диагностики еще могут прибегнуть к рентгену, новокаиновой блокаде, магнитно-резонансной или компьютерной томографии.
Также помогает выявить патологию подробный опрос больного. Ведь неврологу важно узнать, когда появились боли. Если недавно эта область была травмирована, то, скорее всего, воспалена именно грушевидная мышца.

Как снять спазм?
Лечение надо проводить при этом синдроме как можно быстрее, поскольку при спазме сдавливаются нервно-сосудистые пучки. К тому же могут возникнуть тяжелые последствия, если ничего не предпринимать, когда защемлена грушевидная мышца. Как снять спазм, осложнения, а также боли при этой патологии, необходимо обязательно выяснить у специалиста.
Первым делом в процессе терапии устраняется причина, которая спровоцировала сокращения в мышце. Чтобы избавиться от болевых ощущений в области ягодиц, назначают прием лекарственных средств, выполнение лечебной гимнастики, физиотерапию и массаж. Во время лечения больному придется ограничить физические нагрузки.
Лечение патологии медикаментозным способом
Принципом этой терапии является устранение болевого синдрома, когда воспалена грушевидная мышца. Как снять спазм с помощью лекарственных препаратов, интересно многим людям. Чтобы избавиться от неприятных ощущений при защемлении седалищного нерва, принимают нестероидные противовоспалительные средства. Эти медикаменты помогают снять воспалительный процесс и устранить боль.
Для устранения этой патологии нередко проводят блокаду путем введения анестетика (лидокаина или новокаина), чтобы снять спазм и обезболить. Медикаментозное лечение сочетают с физиотерапией. Прибегают к электрофорезу, магнитным токам, магнитно-лазерному воздействию и акупунктуре.
Физкультура при синдроме грушевидной мышцы
Чтобы вернуть функции мышцам и освободить сдавленный нерв, выполняют специальный комплекс упражнений. Их следует делать спокойно и не спеша, мускулы при этом должны расслабляться и растягиваться. Заниматься физкультурой рекомендуется 3 раза в день. Боли во время ее выполнения возникать не должно.
Первое упражнение проводится в положении лежа на спине. Нижние конечности необходимо согнуть и опереться ими о кровать. Затем следует медленно разводить и соединять колени.
Другое упражнение выполняется в сидячем положении. Сначала ступни необходимо широко расставить, после чего надо соединить колени. Одной рукой обопритесь о кровать, потом начинайте вставать с нее. Другую руку должен держать помощник, чтобы помочь выпрямиться. Соединенные колени необходимо плавно развести.
Грушевидная мышца: как снять спазм
Бубновский, известный своими лечебными методиками, разработал эффективные упражнения, помогающие устранять сокращения в мышцах. Основана такая гимнастика на чередовании периодов расслабления и напряжения мышечной ткани, а также ее растягивании.
Очень многих людей интересует, если воспалена грушевидная мышца, как снять спазм. Упражнения от профессора Бубновского помогают избавиться от этого синдрома. Вот несколько из них:
- Опуститься на четвереньки и расслабить спину, задержаться в такой позе на 5 секунд. Выполнить упражнение не менее 5 раз.
- В этом же положении следует согнуть руки в локте, после чего на выдохе ягодицами нужно опуститься на ступни, растягивая мышцы поясницы. Потом надо вдохнуть, а на выдохе принять исходную позу. Повторяются движения 6 раз.
- Расположиться на спине, руки убрать за голову, колени согнуть. Затем глубоко вдохнуть, а на выдохе подбородок прижать к груди. После этого лопатки необходимо оторвать от пола, а локтями дотянуться до коленей. При выполнении упражнения брюшные мышцы должны быть напряжены. Повторять его нужно около 5 раз.
Осваивать этот лечебный комплекс надо постепенно, ежедневно добавляя новое упражнение.

Массаж для устранения синдрома грушевидной мышцы
При данном недуге выполняют разные виды массажа. Самостоятельно пациент может использовать простую технологию для улучшения состояния. В домашних условиях растирания необходимо проводить постоянно, не применяя дополнительных приспособлений. Для самомассажа понадобится лишь удобный коврик.
Поможет избавиться от спазма в мышцах обычный теннисный мяч, достаточно скользить по нему боком. Болезненную область можно просто помассировать круговыми движениями, особенно актуально при остром воспалении.

Лечение спазма в области ягодиц физиотерапией
Эффективно снимают болевые ощущения и напряжение в грушевидной мышце тепловые процедуры. При таком синдроме чаще всего прибегают к низкочастотным токам. Не менее действенными считаются следующие процедуры: электрофорез, диадинамотерапия, лазерное лечение и фонофорез.
Нетрадиционные способы лечения
Человек чувствует себя очень дискомфортно, когда напряжена грушевидная мышца. Как можно снять спазм народными методами, рассмотрим более подробно.
В блендер кладется корень хрена и черная редька, все хорошо измельчается. В полученную кашицу добавляется по столовой ложке соли и уксусной кислоты. Компоненты перемешиваются и убираются в темное место на 7 дней. Применять готовое средство необходимо только для компрессов. Но держать их на пораженном месте дольше 15 минут не рекомендуется.
Как избежать появления синдрома грушевидной мышцы?
Эта патология не опасна для здоровья, однако при появлении первых признаков следует обязательно показаться специалисту. В запущенной форме болезнь способна привести к развитию осложнений. Поэтому важно постоянно проходить профилактические обследования, не перенапрягать поясничный отдел позвоночника и стараться избегать переохлаждения, чтобы не застудить спину и нервные корешки.

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
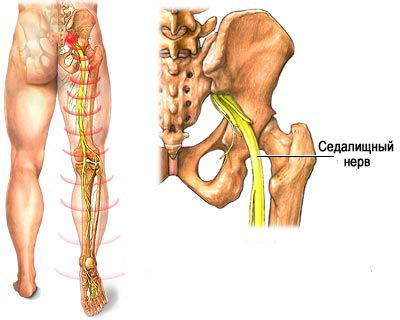
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
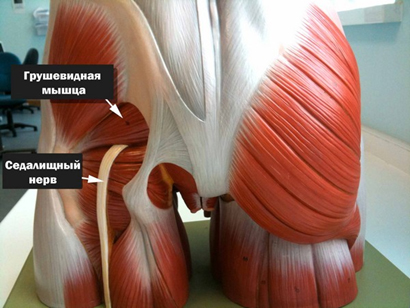
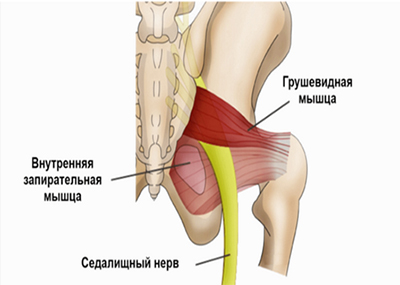
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Читайте также:


