Диспансерное наблюдение при остеоартрозе
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
Название протокола: Остеоартроз
Остеоартроз — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Код протокола:


Классификация
Диагностика
Диагностические критерии ОА. Для постановки диагноза ОА ревматолог или ортопед- травматолог должен использовать критерии Американской коллегии ревматологов ( по Altmanet al.,1991). Необходимо собрать сведения о сопутствующей патологии, предшествующей терапии, наличие вредных привычек.
Жалобы и анамнез:
Ведущий клинический признак остеоартроза - боль в области пораженного сустава (суставов). Усиление боли в положении стоя или при нагрузке. Утренняя скованность длится менее 30 минут, присоединение воспалительного компонента приводит к удлинению утренней скованности.
Лабораторные исследования: При первичном (идиопатическом) остеоартрозе обнаружение патологических изменений стандартных лабораторных показателей в целом не характерно. Следует иметь ввиду, что у больных пожилого возраста (большинство больных остеоартрозом) небольшое увеличение СОЭ и титров ревматоидного фактора может быть связана с возрастом и не является основанием для исключения диагноза остеоартроза. При исследовании синовиальной жидкости выявляют ее незначительное помутнение, повышение вязкости, количество лейкоцитов менее 2000 в 1 мм3 , нейтрофилов менее 25%.
Инструментальные исследования: рентгенологическое исследование суставов - для подтверждения диагноза ОА, стадии и оценки прогрессирования дегенеративных изменений в суставах; стадию заболевания определяют преимущественно по классификации KellgrenLawrence. Новые инструментальные методы (спектроскопия ядерно- магнитного резонанса, КТ, остеоцинтиграфия, УЗИ суставов) применяют для изучения характера поражения всех составляющих сустава, но не для оценки эффективности лечения.
Показания для консультации специалистов:
· При поражении межпозвонковых суставов - невропатолога
· Для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза (множественная миелома, опухоли простаты, гипернефрома и т.д.) - онколога.
Дифференциальный диагноз: Диагностика OA с учётом диагностических критериев трудностей не вызывает. Тем не менее каждую клиническую ситуацию необходимо проанализировать с точки зрения возможности вторичного происхождения OA.
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
Общеклинические тесты: общий анализ крови, общий анализ мочи.
Биохимические тесты: активность печеночных ферментов (АЛТ, АСТ), содержания креатинина, общего белка, глюкозы.
Перечень дополнительных диагностических мероприятий:
1. Пункция сустава, исследование синовиальной жидкости
2. Консультация невропатолога
3. ФГДС
4. УЗИ ОБП и почек
5. Рентгенография вовлеченных суставов
6. МРТ суставов – при подозрении на травматическое повреждение
7. Денситометрия (по показаниям)
Необходимый объем обследований перед плановой госпитализацией:
- ОАК
- Биохимический анализ крови (креатинин, АЛТ, АСТ, общий и прямой билирубин, общий холестерин, глюкоза, мочевая кислота, СРБ, РФ)
- Микрореакция
- ОАМ
- Ревматоидный фактор (IgM, IgG, IgA)
- Определение антител IgG к двухцепочной ДНК (Anti-dsDNA)
- Определение IgG антител к циклическому цитруллинсодержащему пептиду (anti-CCP)
- РИФ/ПЦР на ИППП (хламидии, гонорею, трихомонады), при положительном результате требуется предварительная санация очага инфекции до госпитализации
- Флюорография
- ЭКГ
- Рентгенография вовлеченных суставов, рентгенография кистей при первичном установлении диагноза
- ФГДС
- Осмотр гинеколога/уролога
- Консультация травматолога-ортопеда (при ОА 3-4 стад).
Перечень основных диагностических мероприятий в стационаре
- СРБ, РФ, фибриноген, белковые фракции, креатинин, триглицериды, липопротеиды, АЛТ, АСТ
- R-графия коленных суставов
- УЗИ коленных суставов
Перечень дополнительных диагностических мероприятий в стационаре
- R-графия других суставов – по показаниям
- Анализ синовиальной жидкости
Лечение
Цели лечения:
- Замедление прогрессирования процесса,
- Уменьшение выраженности боли и воспаления,
- Снижение риска обострений и поражения новых суставов,
- Улучшение качество жизни и предотвращение инвалидизации.
Тактика лечения пациентов с ОА:
Немедикаментозное лечение:
- Физические упражнения при OA способствуют снижению боли и сохранению функциональной активности суставов. Кроме того, физические упражнения необходимы больным с точки зрения профилактики сердечно- сосудистых заболеваний.
- Диета. В отличие от первичной профилактики OA, специальных исследований, подтверждающих роль снижения массы тела в задержке прогрессирования уже имеющегося OA, не проводили. Следует ориентировать больных на поддержание нормальной массы тела с позиции механической разгрузки суставов, а также профилактики сердечно- сосудистой патологии.
- Ортезы для коленных суставов применяются при начальных стадиях заболевания, а также специально при деформациях – варус и вальгус вариантах с биомеханической коррекцией до 20º (EVERYDAY, MEDIAL, LATERAL (RT,LT)).
Медикаментозное лечение:
Основные:
НПВП плюс анальгетики (парацетамол до 1,5 г/сутки)
Синтетические анальгетики центрального действия ( трамадол 100 мг/2 мл)
Ацеклофенак 100 мг табл
Мелоксикам 15 мг, таб.
Диацереин 50мг, капс.
ГКС (локально) пролонгированного действия (при поражении крупных суставов):
1. Бетаметазона ацетат 4 мг/мл;
2. Метилпреднизолона ацетат 20,40,80 мг/мл
Внутрисуставные иньекции гиалуроната натрия (при поражениях крупных и мелких суставов)
Вязкоупругий имплантат 10 мг -1,0мл (остенил мини), внутрисуставно, для мелких суставов кисти и стоп 1 раз в неделю №3 (в течении 3 недель), вязкоупругий имплантат 20 мг-2.0 мл (остенил средний ) внутрисуставно для крупных суставов № 3, цикл из 3-5 иньекции, вводимых 1 раз в неделю, вязкоупругий имплантат 40 мг-2.0 мл (остенил плюс) в крупные суставы №1- 1 раз в неделю.
Хондропротекторы:
1. Хондроитин сульфат 1000 мг/сутки в течение 6 месяцев
2. Хондроитина сульфат мазь/гель для наружного применения 5% 30г. 3 раза в день 2-3 месяца.
3. Глюкозамин+ хондроитин сульфат (терафлекс 500мг, артра 500мг)
Перечень дополнительных медикаментов:
Дополнительные:
Антидепрессанты
1. Амитриптилин 25 мг, табл
2. Флуоксетин 10мг и 20мг, кап.
3. Венлафаксин 75 мг, 150 мг, капсулы пролонгированного действия, таблетки
Миорелаксанты центрального действия (толперизон 50-150 мг -3 раза в сутки, или внутримышечно 100 мг - 2 раза в сутки)
СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА БЫСТРОГО ДЕЙСТВИЯ
•Парацетамол показан при умеренных болях (при OA без признаков воспаления ) с целью уменьшения боли. Дозу парацетамола подбирают индивидуально, но не более 2,0 г/сут, так как более высокие дозы сопровождаются развитием осложнений со стороны ЖКТ. В указанной дозе доказана безопасность применения парацетамола при OA в течение 2 лет.
•НПВП показаны при OA в случае неэффективности парацетамола, а также при наличии признаков воспаления. Преимущества по эффективности какого-либо НПВП над другим не выявлено. Выбор НПВП определяется прежде всего его безопасностью в конкретных клинических условиях. Например, среди клинико-фармакологических свойств индометацина следует принять во внимание его отрицательное воздействие на метаболизм суставного хряща при OA. ♦Селективные ингибиторы ЦОГ-2 следует назначать при наличии следующих факторов риска развития нежелательных явлений: возраст старше 65 лет, наличие в анамнезе язвенной болезни или желудочно- кишечного кровотечения, одновременный приём ГК или антикоагулянтов, тяжёлые сопутствующие заболевания.
♦Приём неселективных НПВП в сочетании с синтетическим простагландином мизопростолом в дозе 200— 800 мг/сут, несмотря на наличие положительного эффекта в отношении ЖКТ, имеет значительно более высокую стоимость лечения.
♦НПВП при OA применяют только в период усиления болей, в отличие от их систематического приёма при воспалительных артритах. Доза НПВП при OA ниже, чем при артритах. Неселективные ингибиторы ЦОГ: лорноксикам 12-16 мг/сут; ибупрофен по 400—600 мг 3 раза в сутки, кетопрофен по 100 мг/сут, диклофенак по 50 мг 2 раза в сутки, лорноксикам 12-16 мг/сут. Селективные ингибиторы ЦОГ-2: ацеклофенак 200 мг/сут, мелоксикам 7,5 мг/сут, нимесулид по 100 мг 2 раза в сутки, целекоксиб по 100 мг 1 —2 раза в сутки
•лекарство из группы наркотических обезболивающих средств (анальгетиков). Трамадол (опиоидный анальгетик, в первые дни по 50 мг/сут с постепенным увеличением дозы до 200—300 мг/сут) применяют в течение короткого периода для купирования сильной боли при условии неэффективности парацетамола или НПВП, а также невозможности назначения оптимальных доз этих ЛС.
СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА МЕДЛЕННОГО ДЕЙСТВИЯ
•Колхицин. Применяют в случае множественного поражения суставов при OA с признаками воспаления и выраженными болями, резистентным к другому лечению. Применение колхицина основано, с одной стороны, на обнаружении в указанных случаях OA кристаллов пирофосфата кальция в синовиальной жидкости, а с другой стороны — на свойстве колхицина тормозить дегрануляцию нейтрофилов, стимулированных кристаллами. Колхицин назначают в дозе 1 мг/сут.
Внутрисуставное введение глюкокортикоидов. Введение ГК в полость сус- тава показано при OA с симптомами воспаления. При OA ГК вводят только в коленные суставы. Эффект лечения, выражающийся в уменьшении боли и симптомов воспаления, длится от 1 нед до 1 мес. Применяют триамцинолон (20-40 мг), метилпреднизолон (20-40 мг), бетаметазон (2-4 мг). Частоту введения не следует превышать более 2—3 в год. Более частое введение не рекомендуют ввиду прогрессирования разрушения хряща.
• Хондроитина сульфат, глюкозамина гидрохлорид назначают внутрь по 500 мг глюкозамина гидрохлорида, 400 мг хондроитина сульфата 3 раза в сутки первые 3 недели, затем по 500 мг глюкозамина гидрохлорида, 400 мг хондроитина сульфата 2 раза в сутки. Минимальный курс приема – 2 месяца. Курсы лечения повторят с интервалами в 3 месяца.
• Препараты, содержащие хондроитин сульфат и глюкозамина сульфат, уменьшают боли в суставах при ОА; эффект сохраняется в течение нескольких месяцев после их отмены, хорошо переносятся больными (принимаются перорально и парентерально). Получены данные об их возможном структур- но-модифицирующем действии (замедление сужения суставной щели, образования остеофитов) при OA коленных суставов (хондроитин сульфат, глюкозамина сульфат), мелких суставов кистей (хондроитин сульфат), при остеоартрите у женщин постменопаузального возраста (глюкозамина сульфат).
♦Хондроитин сульфат применяют по 750 мг 2 раза в сутки - первые 3 нед, затем по 500 мг внутрь 2 раза в сутки, длительность курса — 6 мес.
♦Глюкозамина сульфат назначают внутрь по 1500 мг/сут (однократно) или в/м 2—3 раза в неделю, общий курс 4-12 нед, курсы повторяют 2— 3 раза в год.
• Производные гиалуроната (остенил) применяют для внутрисуставного введения с оптимальной молекулярной массой гиалуроната. Лечение хорошо переносится, очень редко при их введении боли в суставе могут усиливаться по типу псевдоподагрической атаки. Получены данные об их структурно-модифицированном эффекте (восполнение синовиальной жидкости в суставе, действующее как амортизирующее средство, смазочное вещество и фильтр, предотвращая проникновение вредных веществ и клеток, вызывающих воспаление).
Ингибитор интерлейкина 1 (диацереин) применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА. Диацереин уменьшает боль, эффект сохраняется в течение нескольких месяцев после завершения лечения при ОА коленных и тазобедренных суставов. Диацереин применяют по 50 мг 1раз в сутки, затем по 50мг 2 раза в сутки; длительно.
Неомыляемые соединения авокадо и сои (НСАС) – пиаскледин применяют для уменьшения боли, улучшения функции суставов и, вероятно, замедления прогрессирования ОА. НСАС повышают уровень стимуляторов тканевой продукции и оказывают хондропротективный эффект при индуцированном ОА. НСАС уменьшает боль, снижает потребность в НПВП и обладает последействием в течение нескольких месяцев после завершения лечения. Пиаскледин применяют по 300 мг 1 раз в сутки, длительно.
Другие виды лечения. Хирургическое лечение. Эндопротезирование суставов показано у больных ОА с выраженным болевым синдромом, не поддающимся консервативному лечению, при наличии серьёзного нарушения функций сустава (до развития значительных деформаций, нестабильности сустава, контрактур и мышечной атрофии). Наилучшие результаты эндопротезирования отмечены у больных в возрасте 45–75 лет, с массой тела
Для полноценного и качественного отбора больных на диспансерный учет врачи, проводящие профилактический осмотр, должны быть обучены основным методам первичной диагностики заболеваний опорно-двигательного аппарата. Обучение проводят травматолог-ортопед и ревматолог.
Организация медицинского обслуживания больных деформирующим артрозом (ДА) основывается на двух врачебных приемах: ревматологическом и ортопедическом. Там, где нет ортопедов, медицинскую помощь больным ОДА оказывают хирурги (приказ МЗ СССР № 770 от 30.05.86 г.).
Больные ДА, выявленные на профилактических осмотрах или в порядке текущей обращаемости, направляются в ортопедический (хирургический) кабинет, где тщательно обследуются, и затем при установлении точного диагноза (не более чем через 10 дней с момента обследования) при необходимости направляются в ревматологический кабинет (РК).
16.2. Динамическое наблюдение за выявленными больными
Эффективность и качество проводимой диспансеризации в значительной степени определяются правильным формированием диспансерного контингента.
Согласно приказу МЗ РСФСР № 420 от 16.04.84 г. диспансерному наблюдению в РК подлежат больные первичным ДА крупных суставов (тазобедренного и коленного) работоспособного возраста.
Все остальные больные ДА лечатся и наблюдаются в ортопедическом (хирургическом) кабинете. Это больные ДА тазобедренного и коленного суставов пенсионного возраста и инвалиды I и II групп, больные с другими локализациями ДА. Этих больных ревматолог консультирует в случаях неэффективного лечения более 4-6 недель или сомнения в отношении диагноза.
Для рационального подбора диспансерной группы, оценки состояния сустава, определения тактики лечения необходимо пользоваться клинической (табл. 16-1) и рентгенологической (табл. 16-2) классификациями ДА.
Таблица 16-1. Клиническая классификация деформирующего артроза (по Келлгрену-Лоренцу)
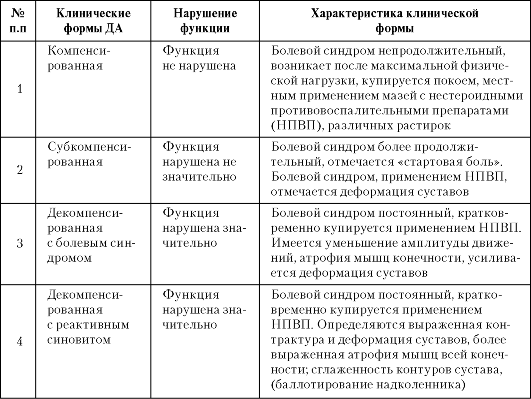
Таблица 16-2. Рентгенологическая классификация деформирующего артроза (по Келлгрену-Лоренцу)

Диспансерные группы больных да
Проведение динамического наблюдения за выявленными больными основывается на дифференцированном подходе к терапии больных с различными клиническими формами ДА с разделением их на три диспансерные группы.
1-ю группу составляют больные компенсированным ДА.
2-ю группу - больные декомпенсированным ДА с болевым синдромом.
3-ю группу - больные декомпенсированным ДА с реактивным синовитом.
На каждого больного составляется план диспансеризации, включающий периодичность осмотров, клинические и лабораторные исследования, лечебно-профилактические мероприятия, консультации смежных специалистов, рекомендации по рациональному трудоустройству, санитарно-просветительную работу.
Периодичность плановых осмотров в диспансерных группах
Периодичность плановых осмотров больных 1-й группы - 2 раза в год. Больные 2-й группы осматривают 1 раз в 3 месяца. Для больных 3-й группы периодичность - 1 раз в месяц. При плановых явках больным проводятся лабораторные исследования (крови, мочи) с целью контроля за эффективностью проводимого лечения, выявления возможных осложнений проводимой терапии, сопутствующих заболеваний. Рентгенографию пораженного сустава при точно установленном диагнозе назначают 1 раз в 2 года.
Кроме того, больных ДА ежегодно осматривается ортопед с целью выявления показаний для оперативного лечения или коррекции в консервативном ортопедическом лечении. Вместе с тем врач ревматологического кабинета должен быть знаком с основами хирургической ревматологии, чтобы своевременно передать больного ортопеду.
Больные ДА тазобедренного и коленного суставов, достигшие пенсионного возраста, передаются для дальнейшего лечения и наблюдения в ортопедический (хирургический) кабинет.

Изучаемый контингент лиц, в зависимости от характера и течения болезни, тяжести нарушений функции организма, делится на группы по одинаковым признакам, отражающим состояние здоровья. Условно принято различать пять групп (Л. П. Покровский, 1974 г): Эта грация групп диспансерного наблюдения полностью применима для больных деформирующим остеоартрозом (ДОА).
Первая группа – здоровье. Здесь встаёт вопрос о профилактике вообще деформирующего остеоартроза. Это пропаганда здорового образа жизни, занятие физкультурой, соблюдение умеренности в еде, борьба с вредными привычками; при наличии неблагоприятной наследственности у лиц молодого возраста, устранение или предупреждение факторов риска ДОА (ожирение, механическая перегрузка, дефекты статики и т.д.), которые могут быть толчком к развитию структурного артроза.
Вторая группа – это преартроз, или вторичный деформирующий остеоартроз. Обычно эту группу составляют женщины молодого возраста. Принимая во внимание то, что основной патогенетический фактор артроза – это абсолютная или относительная перегрузка суставного хряща, главной целью лечения является разгрузка поражённого сустава. Больному необходимо запретить длительную ходьбу и особенно длительное стояние на ногах (статическая нагрузка переносится суставным хрящом хуже, чем динамическая), ношение тяжестей, частые подъёмы и спуски с лестницы. Врач вместе с больным должен выработать дозированную нагрузку: ходьба должна чередоваться с 5-10 минутным отдыхом. Больному очень вредны часто повторяющиеся движения или длительно фиксированные позы, что ведёт к нагрузке на один и тот же сустав. В связи с этим в некоторых случаях в целях устранения прогрессирования заболевания показана перемена профессии. Большое значение имеет также снижение массы тела, так как ожирение ведёт не только к повышению нагрузки на суставы, но и к ослаблению мышечно-связачного аппарата вследствие адинамичности подобных больных, а это в свою очередь вызывает снижение устойчивости, нарушение конгруэнтности суставных поверхностей и прогрессирование артроза. Очень важно предупредить больного, что разгрузка сустава должна продолжаться и при отсутствии болей.
В лечении этой группы больных большое значение имеет укрепление мышечно-связочного аппарата (ЛФК, массаж, электростимуляция). Курсы массажа можно повторять 2–4 раза в год. Показаны физиопроцедуры: местно парафин, грязи, ДМСО, фонофорез с нафталаном и т. д. Хороший эффект даёт санаторно-курортное лечение с бальнеотерапией.
Больные этой группы, как правило, не имеют временной трудоспособности. Экспертиза трудоспособности должна быть направлена у них на правильное трудоустройство при необходимости.
Третья группа – в эту группу входят больные скомпенсированным деформирующим остеоартрозом, с медленно прогрессирующим течением ПДОА без синовита, с моно- или полиостеоартрозом 1 стадии с сохранённой функцией суставов. Больные подлежат наблюдению и лечению, направленному на приостановление прогрессирования патологического процесса. ИБО стечением времени у них артроз становится некомпенсированным. В лечении этой группы больных нет стационарного этапа. Здесь, помимо физической разгрузки сустава, применения физиотерапии, в комплекс лечения входят лекарственные препараты. Для улучшения метаболизма и кровообращения в суставных тканях и во всём организме больного применяют биогенные стимуляторы. В качестве биогенных стимуляторов используют также широко известные препараты, как алоэ, стекловидное тело, АТФ (в/м инъекции в обычных дозировках, 1 –2 раза в год). Как “базисная” терапия деформирующего остеоартроза применяется так называемое хондропродективное средство – румалон и артепарон, обладающие свойством препятствовать дегенерации суставного хряща.
Доказано, что при длительном применении они уменьшают боли, улучшают подвижность суставов и в связи с этим снижают потребность в применении нестероидных противоспалительных препаратов. Лечение этими средствами относится к патогенетической терапии.
Румалон вводят в/м № 25 по 1.0 через день с предварительной пробной инъекцией (опасность аллергии)
Артепарон – препарат, состоящий из смеси сульфатированных кислот мукополисахаридов. Вводят внутрисуставно по 2 ампулы (50 мг): первые 2 инъекции через 2–3 дня, затем с интервалом в 1, 2, 4, 6, 8 и 12 недель, в последующем – 1–2 раза в год.
Следующей задачей в лечении является улучшение кровообращения. Для этой цели применяют сосудорасширяющие препараты (никотиновую кислоту, никошпан, продектин и др.).
Прибегают к общему и местному назначению физических и бальнеологических методов, таких, как ультразвук, диодинамические токи, грязевые и парафиновые аппликации, общие серные, сероводородные, радоновые, скипидарные ванны. Обладая мощным влиянием на обмен веществ и кровообращение, эти факторы при их ежегодном применении (в виде курсов 1–2 в год) способны приостановить развитие дегенеративного процесса в суставных тканях.
Помимо применения средств, направленных на предотвращение прогрессирования дегенеративного процесса, важнейшей задачей врача является борьба с болевым синдромом. Применяются короткие курсы нестероидных противоспалительных средств (вольтарен, индометацин, ацетилсалициловая кислота внутрь или местно на суставы в виде аппликаций).
Четвертая группа – декомпенсированный остеоартроз 1 и 2 стадии, чаще полиостеоартроз, осложнённый вторичным становитом или периартритом с нарушением функции суставов 1 и 2 ст. Эта группа больных должна проходить 3-х этапное лечение. В период ухудшения больные временно нетрудоспособны. При наличии клинической картины синовита и периартрита необходим покой поражённого сустава и применение противовоспалительных средств (индомецина, вольтарена и т. д.) в течение 3–4 недель в среднетеравевтических дозах. Высокиедозы и длительное применение этих препаратов при деформирующем остеоартрозе не рекомендуется, т. к. могут оказать отрицательное влияние на суставной хрящ. Хороший эффект на синдром синовита оказывает внутрисуставное введение лекарственных веществ: гидрокортизона (по 50 –100мг) в крупные суставы, 25 мг – в средние суставы и 5 –10 мг в мелкие. Достаточно 1–2 введения, чтобы явление синовита уменьшилось или даже исчезли. Кроме того, можно вводить трасилол и гордокс в дозе 25000 ЕД 1 раз в 7 –10 дней № 2 – 3 инъекции, также вводят артепарон (по схеме описанной выше).
Целесообразно при вторичном рецидивирующем синовите применять аминохинолиновые производные (делагил по 0.25 в день) в течение 1–3 лет, т.к. они обладают слабым иммунодепрессивным действием, направленным на подавление иммунологических реакций и протеогликанам хряща.
Если у больного преобладает периартрит, то наиболее эффективно обкалывание этой области гидрокортизоном (10–15 мг) с новокаином.
Для уменьшения болезненного спазма мышц применяют миорелаксанты типа скутамила С в таблетках по 0.25 г. 3 раза в день или мидоналм, сочетание парацетамола с триоксазимом. При наличии рефлекторных болей у больных коксартрозом (иррадиация в коленный сустав или по типу ишалагии) хороший эффект может оказать иглоукалывание.
После уменьшения болей нельзя увеличивать нагрузку на больной сустав, т. к. это обязательно повлечёт за собой дальнейшее прогрессирование артроза. Необходимо больного убедить пользоваться палкой.
Применение физкультуры должно быть осторожным: подход к укреплению мышц, не нагружая сустав. Это достигается осторожным применением ЛФК в облегчённом положении: лёжа, сидя, а ещё лучше в бассейне, а также повторными курсами массажа. Интенсивные, энергичные движения при ДОА не показаны.
Из курортов для больных ДОА наиболее показаны Пятигорск, Кемери, Одесса, Саки, Серноводск, Евпатория, Сочи, Цхалтубо; местные санатории: Большие Соли, Малые Соли.
Пятая группа – эта группа больных деформирующим остеоартрозом малочисленна. Чаще всего, это больные с поражением тазобедренных суставов, приводящим к инвалидности. Консервативное лечение не эффективно. Показано оперативное лечение.
В результате ежегодного этапного лечения практически у всех больных ДОА (кроме тех, кому показана операция) можно добиться уменьшения болей, улучшения функции суставов и общей трудоспособности.
Этиология деформирующего остеоартроза. Патогенез и классификация заболевания. Патологическая анатомия. Клиническая картина. Инструментальные и лабораторные методы диагностики. Основные типы лечения. Основные манипуляции, выполняемые медицинской сестрой.
| Рубрика | Медицина |
| Вид | курсовая работа |
| Язык | русский |
| Дата добавления | 21.11.2012 |
Остеоартроз является наиболее распространенной формой суставной патологии, им болеет 10-12% населения. Так же самыми частыми заболеваниями опорно-двигательного аппарата. Им страдает не менее 20% населения земного шара. Заболевание обычно начинается в возрасте старше 40 лет. Рентгенологические признаки остеоартроза обнаруживают у 50% людей в возрасте 55 лет и у 80% людей старше 75 лет. Остеоартроз коленного сустава (гонартроз) чаще развивается у женщин, а тазобедренного сустава (коксартроз) - у мужчин. До 50-летнего возраста распространенность остеоартроза в большинстве случаев выше у мужчин по сравнению с женщинами. После 50 лет остеоартроз коленных суставов, суставов кистей и стоп чаще наблюдается у женщин. Остеоартроз встречается у молодых лиц, может развиваться после травм суставов, воспалительных процессов, на фоне врожденной патологии опорно-двигательного аппарата.
Предмет изучения сестринский процесс при деформирующем остеоартрозе.
Объект исследования является сестринский процесс при деформирующем остеоартрозе.
Цель исследования, изучение сестринского процесса при деформирующем остеоартрозе.
Для достижения поставленной цели исследования необходимо изучить:
· этиологию и предрасполагающие факторы остеоартроза;
· клиническую картину и особенности диагностики;
· методы обследований и подготовку к ним;
· принципы лечения и профилактики остеоартроза;
· манипуляции, выполняемые медицинской сестрой;
· особенности сестринского процесса при деформирующем остеоартрозе.
Для достижения данной цели исследования необходимо проанализировать:
· два случая, иллюстрирующие тактику медицинской сестры при осуществлении сестринского процесса у пациентов с данной патологией;
· основные результаты обследования и лечения описываемых больных в стационаре необходимые для заполнения листа сестринских вмешательств.
· научно-теоретический анализ медицинской литературы по данной теме;
· эмпирический - наблюдение, дополнительные методы исследования: организационный, субъективный, объективный;
· биографический (анализ анемнестических сведений, изучение медицинской документации);
Подробное раскрытие материала по данной теме позволит повысить качество сестринской помощи
1. Этиология
Деформирующий остеоартроз является результатом действия механических и биологических факторов: травма; хроническая микротравматизация хряща; операции на суставах; плоскостопие; возраст; генетические факторы; воспаление; нарушение обмена веществ; ожирение; экология, которые нарушают процессы образования клеток суставного хряща и субхондральной кости.
1.1 Патогенез
Деформирующий остеоартроз поражает все ткани синовиальных суставов. Заболевание проявляется морфологическими, биохимическими, молекулярными и биомеханическими изменениями в клетках и матриксе, которые приводят к размягчению, разволокнению, изъязвлению и уменьшению толщины суставного хряща, а также к остеосклерозу с резким утолщением и уплотнением кортикального слоя субхондральной кости, формированию остеофитов и развитию субхондральных кист.
1.2 Классификация
Принято выделять первичный и вторичный остеоартроз.
Первичный (идиопатический)
- если причина развития заболевания не установлена, то такой артроз принято называть первичным.
Локализованный ( о С, пульс 86 в минуту, удовлетворительных качеств. АД 130/90 мм РТ. Ст. пациентка обеспокоена своим состоянием, боится стать инвалидом.
Проблемы пациента:
- Боль в суставах
- Нарушение движений в суставах
- Беспокойство за исход заболевания
- Высокий риск развития анкилоза суставов
- Боль в суставах кистей рук
- Пациентка отметит уменьшение боли в суставах кистей рук к 7-му дню лечения.
- Пациентка отметит отсутствие боли в суставах к моменту выписки
Сестринские вмешательства
Оценка: пациентка отметила исчезновение болей через неделю лечения.
Наблюдение из практики №2
Пациентка К., 55 лет, Жалобы при поступление: боли в коленных суставах, которые появляются при движении, при длительном сидении. Иногда боли усиливаются при переохлаждение и реагируют на перемену давления (магнитные бури). Отмечает наличие скованности утром, но она проходит примерно через 10-15 минут. Беспокоит хруст в суставах при движении. Отмечает некоторое ограничение движения в суставах. Считает себя больной около 10 лет. Связывает это с постоянным стоянием на ногах (учитель в младших классах). В начале беспокоили только боли в суставах, особого внимания не обращала, к врачам не обращалась. При сильных болях принимала диклофенак, боль снималась.
Объективно: общее состояние удовлетворительное. Отмечается деформация и дефигурация коленных суставов с обеих сторон. Припухлость коленных суставов. Некоторое ограничение движения в этих же суставах. Суставы на ощупь нормальной температуры. АД 140/80 мм рт ст. пульс 68 уд /мин.
Проблемы пациента:
- Боль в суставах
- Нарушение движений в суставах
- Припухлость коленных суставов
- Возможные побочные действия при приеме медикаментов
- Боли в суставах
- Необходимость приема медикаментов
- Ограничение физической нагрузки.
- К окончанию лечения в результате всех манипуляций добиться уменьшения болей, увеличения движений в суставе.
- Добиться стабилизации состояния в виде уменьшения болей, снижения приема анальгетиков
Сестринские вмешательства
Оценка: В результате выполненных манипуляций к концу лечения у пациентке уменьшились боли, увеличились движения в суставе - краткосрочные цели достигнуты.
Медсестра должна знать все правила ухода за пациентами, умело и правильно выполнить лечебные процедуры, ясно и четко представлять действие лекарственных средств на организм больного. Лечение деформирующего остеоартроза зависит от тщательного и правильного ухода, соблюдения режима и диеты. В связи с этим возрастает роль медсестры в своевременном и эффективном лечении.
Познакомившись с литературой и, проанализировав практические случаи заболевания деформирующего остеоартроза, можно сделать следующие выводы: знания этиологии, клинической картины и особенности диагностики заболевания, методов обследования и лечения заболевания, профилактики, осложнений и манипуляций окажет медсестре необходимую помощь в осуществлении всех этапов сестринского процесса.
Медсестра должна знать все правила ухода за пациентами, умело и правильно выполнять лечебные процедуры, ясно и четко представлять действие лекарственных средств на организм больного. Лечение деформирующего остеоартроза зависит от тщательного и правильного ухода, соблюдения режима и диеты. В связи с этим возрастает роль медсестры в своевременном и эффективном лечении.
Очень важное значение имеет и профилактика деформирующего остеоартроза: медсестра обучает членов семьи организации режима, питания и рассказывает о профилактическом лечении пациента.
Использованная литература
1. Корягина Н.Ю., Широкова Н. В. - Организация специализированного сестринского ухода - М.: - ГЭОТАР - Медия, 2009. - 464 с.
3. Лычев В. Г., Карманов В. К. - Основы сестринского дела в терапии - Ростов н/Д Феникс 2008 - 512 с.
4. Маколкин В.И., Овчаренко С.И., Семенков Н.Н - Сестринское дело в терапии - М.: - ООО Медицинское информационное агентство, 2008 . - 544 с.
Приложение 1
1. Обеспечить психический и физический покой, диету №15
Для уменьшения нагрузки и уменьшения болей в суставах
2. Придать удобное положение, положить подушки и валики под пораженные суставы
Для фиксации сустава и уменьшения боли
3. Обеспечить проведение гигиенических мероприятий
Для профилактики травматизма
4. Поставить согревающие компрессы
Для уменьшения воспаления суставов
5. Обеспечить проведение ЛФК
Для улучшения функций суставов
6. Контроль режима физической активности
Для уменьшения боли в суставах
7. Обеспечить диету, богатую витамином С (овощи, фрукты, соки), и ограничить прием соли до 5 г/сут.
Для эффективного лечения
8. Своевременно и правильно выполнять назначения врача
Для эффективного лечения
9. Обеспечить контроль побочных эффектов лекарственной терапии
Для коррекции лечения по назначению врача
10. Обеспечить контроль общего состояния пациентки, ЧДД, АД, пульс
11. Обеспечить подготовку к дополнительным исследованиям
Для правильного проведения исследований
Приложение 2
Независимые сестринские вмешательства
Зависимые сестринские вмешательства
оказание помощи пациентке в самообслуживании (помочь адаптироваться к вынужденной обездвиженности)
взятия биологического материала (крови и мочи) для лабораторных исследований
наблюдение за реакцией пациентки на лечение и уход, а также за адаптацией в условиях медицинской организации
своевременная раздача лекарственных средств, выполнение инъекций и вливаний
объяснить правила приема медикаментов и возможные побочные эффекты
1. Обеспечить психический и физический покой, диету №15
Для уменьшения нагрузки и уменьшения болей в суставах
2. Придать удобное положение, положить подушки и валики под пораженные суставы
Для фиксации сустава и уменьшения боли
3. Обеспечить проведение гигиенических мероприятий
Для профилактики травматизма
4. Поставить согревающие компрессы
Для уменьшения воспаления суставов
5. Обеспечить проведение ЛФК
Для улучшения функций суставов
6. Контроль режима физической активности
Для уменьшения боли в суставах
7. Обеспечить диету, богатую витамином С (овощи, фрукты, соки), и ограничить прием соли до 5 г/сут.
Для эффективного лечения
8. Своевременно и правильно выполнять назначения врача
Для эффективного лечения
9. Обеспечить контроль побочных эффектов лекарственной терапии
Для коррекции лечения по назначению врача
10. Обеспечить контроль общего состояния пациентки, ЧДД, АД, пульс
11. Обеспечить подготовку к дополнительным исследованиям
Для правильного проведения исследований
Приложение 3
Классификация препаратов, используемых для лечения остеартроза
Препараты, модифицирующие симптомы заболевания
Оказывают эффект на симптомы остеоартроза без влияния на структурные изменения
Нестероидные противовоспалительные препараты (НПВП)
Регистрация таких препаратов требует доказательств подавления клинических симптомов без клинически значимого побочного действия на структурные изменения остеоартроза
Препараты, модифицирующие симптомы заболевания
Препараты, влияющие и на клинические симптомы и на структурные изменения
Доказано уменьшение клинических симптомов и замедление рентгенологического прогрессирования остеоартроза
Препараты, влияющие только на структурные изменения
Ингибиторы протеина RANKL
Ингибиторы катепсина К
Доказано замедление рентгенологического прогрессировать остеоартроза, но без улучшения клинических симптомов болезни
Приложение 4
Перечень рекомендуемых блюд и продуктов диеты при деформирующем остеоартрозе
· Хлеб пшеничный и ржаной, мучные изделия.
· Борщи, щи, свекольник, рассольник; молочные; овощные и крупяные супы на мясном, рыбном бульонах, отваре грибов и овощей; фруктовые.
· Мясные и рыбные блюда различного кулинарного приготовления; сосиски, сардельки, вареные колбасы.
· Молоко и молочные продукты в натуральном виде и в блюдах. Обязательное включение кисломолочных напитков.
· Яйца в отварном виде и в блюдах.
· Блюда из различной крупы, макаронных изделий, бобовых.
· Овощи и фрукты в сыром виде и после тепловой обработки. Зелень. Фруктовые и овощные соки, отвар шиповника и пшеничных отрубей.
· Масло сливочное, коровье топленое, растительные масла; ограниченно - маргарины.
Приложение 5
Уход за пациентом при деформирующем остеоартрозе
1. боль в суставах
2. Ограничение физической активности
3. Необходимость пользоваться костылями или инвалидной коляской для передвижения
4. Выход на инвалидность
5. Сложности самообслуживания
6. Необходимость приема медикаментов
1. Беседа с пациентом о необходимости соблюдения предписанного режима, в том числе приема медикаментов
2. Помощь пациенту при проведении физических упражнений (лечебной физкультуры)
Этиология и предрасполагающие факторы ревматизма, особенности сестринского процесса. Клиническая картина заболевания, методы его диагностики и подготовка к ним. Основные принципы лечения и профилактики. Манипуляции, выполняемые медицинской сестрой.
курсовая работа [1,1 M], добавлен 21.11.2012
Причины возникновения белокровия. Клиническая картина, этиология, патогенез. Принципы оказания первичной медицинской помощи при лейкозах. Методы диагностики и подготовка к ним. Манипуляции, выполняемые медицинской сестрой. Принципы лечения и профилактики.
дипломная работа [75,5 K], добавлен 20.05.2015
Этиология и способствующие факторы возникновения острого гастрита. Клиническая картина и диагностика заболевания. Методы обследования, принципы лечения и профилактики. Манипуляции, выполняемые медицинской сестрой. Особенности сестринского процесса.
курсовая работа [4,1 M], добавлен 21.11.2012
Этиология и предрасполагающие факторы стенокардии. Клиническая картина и виды диагностики. Методы исследования, подготовка к ним. Принципы лечения и профилактика болезни. Манипуляции, выполняемые медицинской сестрой. Особенности сестринского процесса.
курсовая работа [453,5 K], добавлен 21.11.2012
Этиология и предрасполагающие факторы инфаркта миокарда. Клиническая картина и диагностика заболевания. Особенности его лечения, профилактики и реабилитации. Манипуляции, выполняемые медицинской сестрой при уходе за пациентом с данной патологией.
курсовая работа [1,3 M], добавлен 21.11.2012
Этиология, предрасполагающие факторы гломерулонефрита. Клиническая картина и особенности диагностики данного заболевания. Принципы оказания первичной медицинской помощи. Методы обследования и подготовка к ним. Манипуляции, выполняемые медицинской сестрой.
курсовая работа [340,6 K], добавлен 22.01.2015
Общая характеристика остеоартроза, причины его возникновения, этиология и патогенез. Основные клинические проявления деформирующего остеоартроза. Методы диагностики заболевания и общие принципы его лечения. Уход за больными с деформирующим остоартрозом.
курсовая работа [645,3 K], добавлен 18.02.2011
Этиология и патогенез хронического и острого гломерулонефрита. Классификация, симптомы и клиническая картина заболевания. Процесс течения и возможные осложнения гломерулонефрита. Методика диагностики, лечения и сестринский процесс при гломерулонефрите.
реферат [27,1 K], добавлен 28.04.2011
Хронический бронхит как важнейшая социально-медицинская проблема и болезнь века. Этиология и патогенез, клиническая картина и особенности диагностики заболевания. Методы обследования, принципы лечения и профилактика. Особенности сестринского процесса.
курсовая работа [2,3 M], добавлен 21.11.2012
Понятие и клиническая картина бронхопневмонии, ее характерные черты и негативное влияние на системы организма, этапы протекания, этиология и патогенез. Факторы, провоцирующие развитие и остроту данного заболевания, принципы его лечения и прогнозы.
реферат [14,7 K], добавлен 26.04.2010
Читайте также:


