Что такое склеральная шпора


Содержание:
- 1 Роговица
- 2 Переднее пограничное кольцо Швальбе
- 3 Вырезка
- 4 Зона корнео-склеральной трабекулы и Шлеммова канала
- 5 Склеральная шпора
- 6 Цилиарное тело
- 7 Радужная оболочка
- 8 Отростки радужки
- 9 Сосуды угла передней камеры
- 10 Ширина угла передней камеры
Угол передней камеры (рис. 14) - это периферическая часть передней камеры глаза. Снаружи угол образован роговицей и склерой, внутренними его границами являются цилиарное тело и радужка.

Роговица имеет вид прозрачного купола, нависающего над зонами УПК и радужкой. При осмотре роговицы может быть выявлено отложение пигмента, преципитаты или изменения со стороны эндотелия.
Переднее пограничное кольцо Швальбе соответствует области лимба и является окончанием десцеметовой оболочки роговицы. Линия Швальбе лишь слегка отличается по цвету и плотности от расположенной рядом роговицы и представляет собой тускло-белую полоску. Иногда её сложно отличить от прилежащих отделов, особенно в глазах со слабой пигментацией зоны корнео-склеральной трабекулы. Часто это просто плоская переходная зона между трабекулярным и роговичным эндотелием. В некоторых глазах она определяется наподобие вала. Когда линия Швальбе проминирует в переднюю камеру, она носит название заднего эмбриотоксона. Задний эмбриотоксон является вариантом нормы, но может и сочетаться с синдромом Аксенфельда -Ригера. Отложение пигмента на линии Швальбе или впереди от неё носит название линии Sampaolesi. Эта пигментация является следствием вымывания пигмента из заднего пигментного листка радужки.
Вырезка - узкая борозда, являющаяся границей между передним пограничным кольцом Швальбе с одной стороны и зоной корнео-рклеральной трабекулы и Шлеммова канала с другой. В области вырезки, иногда даже у молодых, видны отложения пигмента.
Трабекулярная сеть (рис. 15 и 16)
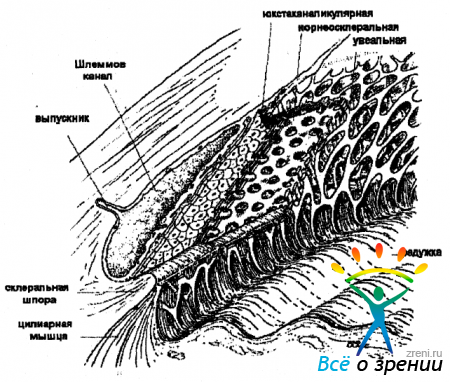
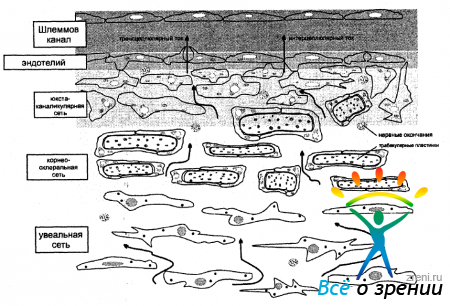
расположена между склеральной шпорой и линией Швальбе. Зона корнео-склеральной трабекулы при осмотре ее со стороны передней камеры имеет вид довольно широкой бледно-серой или коричневой полосы с большей или меньшей степенью прозрачности. Передняя граница зоны корнео-склеральной трабекулы обычно гладкая, но может быть также волокнистой или неоднородной. Трабекула имеет пористое строение и напоминает губчатую ткань, которая в виде кольца шириной от склеральной шпоры до линии Швальбе покрывает изнутри Шлеммов канал. Описывается 3 слоя в составе трабекулярной сети.
-
1 слой - увеальная сеть, являющаяся продолжением цилиарной мышцы в сторону роговицы. Он состоит из 1-3 слоев пластин коллагеновой ткани, покрытых с обеих сторон базальной мембраной и эндотелием. В пластинах имеются большие отверстия, которые не могут оказать сопротивление оттоку внутриглазной жидкости, а между слоями пластин - щели, расположенные параллельно друг другу.
2 слой - корнео-склеральная сеть - несколько (5-10) слоев очень тонкой соединительной ткани. В этом слое отверстия меньше, редко накладываются друг на друга, сопротивление току глазной жидкости, вероятно, выше.
Шлеммов канал расположен глубоко в лимбе и отделен от передней камеры трабекулярной сетью. В норме высота щелевидного просвета канала достигает 0,28 мм, при тяжелом течении глаукомы он может значительно сплющиваться. Шлеммову каналу свойственна различная проекция на зону корнео-склеральной трабекулы. Чаще он расположен в центре, реже проецируется в верхних или нижних отделах этой зоны. Шлеммов канал выделяется более насыщенной окраской с сероватым или коричневым оттенком. У некоторых людей он неразличим.
У детей и молодых людей корнео-склеральная трабекула непигментирована и очень нежна. Это объясняется тем, что свободный пигмент не был отфильтрован трабекулярной сетью во время движения влаги в Шлеммов канал. С возрастом трабекулярная сеть становится пигментированной. Поскольку внутриглазная жидкость просачивается сквозь трабекулярную сеть через заднюю ее порцию, то задняя часть зоны корнео-склеральной трабекулы более пигментирована, чем передняя часть. Большая часть темно-коричневого или черного пигмента расположена внутриклеточно, будучи поглощена посредством фагоцитоза. Цвет волос и кожи имеет слабую корреляцию со степенью пигментации трабекулярной сети. Пигментация обычно более выражена в нижних отделах трабекулярной сети в связи с гравитацией и особенностями циркуляции внутриглазной жидкости. В узких углах больше пигмента может присутствовать вверху из-за контакта между радужкой и трабекулярной сетью. Участки сгущения пигмента могут присутствовать и в окружности пигментированной трабекулярной сети. Эти участки локализуются в зонах коллекторных канальцев и указывают на места, где ток внутриглазной жидкости выше, чем в менее пигментированных зонах. Эти скопления пигмента чаще встречаются в глаукомных глазах нежели в здоровых. Кроме того, выраженная пигментация может покрывать все структуры угла передней камеры, при этом выраженный пигмент может скапливаться впереди линии Швальбе (линия Sampaolesi). При обнаружении этой линии, которая может быть и физиологической, могут возникнуть трудности в локализации пигментированной трабекулярной сети. В этом случае помогает использование световой вилки. Пользуясь вилкой в качестве ориентира можно определить, относится ли пигментация к трабекулярной сети или расположена впереди от нее. Существуют два патологических состояния, при которых пигментация наиболее резко выражена - это пигментная глаукома и псевдоэксфолиации капсулы хрусталика. В меньшей степени пигментация выражена при других заболеваниях, включающих открытоугольную глаукому, травмы, ирит и диабет.
Выраженность пигментации зоны корнеосклеральных трабекул учитывается в некоторых классификациях угла передней камеры. Однако сразу следует уточнить, что при этом необходимо делать поправку на цвет радужки. Так, например, пигментация первой степени в карем глазу будет соответствовать второй степени в голубом глазу.
Склеральная шпора, или заднее пограничное кольцо Швальбе - это утолщение склеральной ткани, являющееся задней границей трабекулярной сети и лежащее кпереди относительно пояска цилиарного тела. Она служит местом прикрепления к склере меридиональной порции цилиарной мышцы. Склеральная шпора выглядит как тонкий поясок, обычно белый или светлосерый, но может иметь и желтоватый оттенок у пожилых людей. Склеральную шпору иногда сложно отличить от трабекулярной сети в слабо пигментированных глазах, за исключением контраста с соседним пояском цилиарного тела. Склеральная шпора может перекрываться отростками радужки, высоким положением радужки, при бомбаже радужки, периферических передних синехиях или грубой пигментации.
Полоска цилиарного тела располагается позади склеральной шпоры и бывает по цвету от светло - розовой до темно - коричневой, но она всегда более пигментирована, чем зона корнеосклеральной трабекулы. Интенсивность окраски, как правило, связана с цветом радужки. При темной радужке полоска цилиарного тела имеет насыщенную коричневую окраску, а при светлой имеет песочный оттенок. При осмотре пациента со светлой радужкой, в этой зоне иногда можно увидеть одиночный сосуд из большого артериального круга радужки. У пожилых полоса цилиарного тела приобретает пепельно - серый цвет, поверхность ее теряет исчерченность. Поясок цилиарного тела может быть достаточно широким в миопических и афакичных глазах, и узким или отсутствовать в гиперметропических глазах или в глазах с передним расположением радужки. Если исследователь отмечает, что поясок цилиарного тела ненормально глубок и ассиметричен по сравнению с парным глазом, можно заподозрить рецессию угла, циклодиализ или одностороннюю высокую миопию.
Полоска цилиарного тела переходит в периферическую часть (корень) радужки. Исследование радужки начинается с центра. По краю зрачка могут определяться отложения, наводящие на мысль о псевдоэксфолиациях. По периферии контур радужки плоский или слегка выпуклый. Гиперметропические глаза имеют более выпуклую радужку, в то время как миопические или афакичные - слегка вогнутую. Ненормальная выпуклость радужки возникает при зрачковом блоке, большом хрусталике и при опухолях или кистах радужки или цилиарного тела. Патологическая выпуклость отмечается так же при синдроме пигментной дисперсии и синдроме ретракции радужки. Нормальная радужка имеет радиальную исчерченность криптами. Голубые радужки имеют более выступающие борозды и крипты, чем карие. Сравнение этих поверхностных особенностей между парными глазами очень важно. При некоторых патологических состояниях, таких как гетерохромический иридоциклит Фукса, нормальная исчерченность пропадает, радужка становится гладкой.
Строма радужки образует складки. Самая периферическая складка (складка Фукса) расположена напротив кольца Швальбе и может перекрывать обзор трабекулярной сети. При осмотре радужки необходимо также проверить ее на наличие невусов, опухолей, атрофию, иридодонез и патологическую пигментацию. Ближе к углу передней камеры строма радужки становится тоньше и нежнее.
Отростки радужки, часто обнаруживаемые в здоровых глазах, являются продолжением сосудистой оболочки от радужки к трабекулярной сети в виде тонких перемычек. В месте прикрепления отростки обычно древовидно ветвятся. Место их прикрепления варьирует от склеральной шпоры вплоть до линии Швальбе. Обычно нежные и ажурные, эти отростки иногда располагаются так плотно, что могут перекрывать склеральную шпору. Количество их резко увеличено при синдроме Axenfeld-Kilger. Отростки радужки по цвету могут быть от темно - коричневых до светло - серых (у голубоглазых). При травматической рецессии угла передней камеры отростки радужки могут отрываться от места прикрепления. Это является косвенным признаком рецессии угла. Очень важно (но, впрочем, и очень трудно) отличить отростки радужки от периферических передних синехий.
В норме сосуды угла передней камеры представлены радиально расположенными сосудами радужки, относящимися к большому артериальному кругу радужки и циркулярно идущими сосудами цилиарного тела, которые можно увидеть на периферии радужки. Патологические сосуды угла передней камеры (новообразованные) имеют концевые ветви, пересекают склеральную шпору, а затем делятся. Они не имеют циркулярного или радиального направления и связаны с фиброзной тканью.
Угол между радужкой и роговицей обычно достаточно широк для осмотра всех его элементов. При прочих равных условиях, угол передней камеры обычно широкий в миопических и афакичных глазах и достаточно узкий у гиперметропов. В миопических глазах закрытие угла довольно редко, как и при афакии, но возможно.
В определении ширины угла передней камеры играют роль многие факторы, включая уровень расположения радужки в углу, форму радужки, размер зрачка, толщину хрусталика, соотношение угла между радужкой и хрусталиком. Более того, широкий угол передней камеры может стать уже с возрастом. Иногда встречается выраженное переднее положение радужки, при котором она перекрывает полоску цилиарного тела, склеральную шпору и даже части зоны корнеосклеральной трабекулы. Как правило, углы с передним прикреплением радужки наиболее узкие, а с задним прикреплением - наиболее широкие. Углы со срединным прикреплением радужки обычно среднеширокие.
Гониоскопия является одним из основных методов обследований пациентов с глаукомой чтобы поставить верный диагноз, необходимо тщательно изучить строение передней камеры глаза. Полученные данные во многом определяют тактику дальнейшего лечения (лазерное, терапевтическое, хирургическое) пациентов, а также поддержку его в послеоперационном периоде.

Без проведения гониоскопии можно лишь косвенно оценить состояние иридокорнеального угла. Связано это с тем, что отраженный от структур угла передней камеры глаза свет падает на границу слезная пленка-воздух под углом 46 градусов. При этом происходит полное отражение этого луча в строму роговицы.
В связи с этим оптическим феноменом прямой осмотр угла передней камеры глазного яблока становится недоступным. За счет использования гониоскопа, который помещают непосредственно на роговицу глаза, эффект отражения нивелируется, а образовавшееся пространство заполняется слезной жидкостью пациента, прозрачным гелем или физраствором.
Видео нашего специалиста о гониоскопии
Методика выполнения гониоскопии
Для работы используют только стерильное оборудование. Предварительно проводят капельную анестезию с использованием специальных анестетиков. Голову пациента следует плотно зафиксировать непосредственно за щелевой лампой. После того, как щелевая лампа ориентирована, нужно установить гониоскоп (такая последовательность действий облегчит центровку аппарата). Во время гониоскопии пациент смотрит перед собой, осветитель находится в стороне. Если используют гониоскоп с гаптической частью, последнюю предварительно заводят за веки. Это необходимо сделать до фиксации головы при помощи щелевой лампы, но после настройки лампы на глаз пациента.
Поверхность гониоскопа вплотную приближают к поверхности роговицы. В этой позиции врач удерживает прибор одной руки, обычно левой, на протяжении исследования. Вторая рука необходима для управления щелевой лампой.
При проведении обследования однозеркальным гониоскопом обычного типа врач может рассмотреть только противолежащий участок угла. Для визуализации всех областей иридокорнеального угла, следует вращать гониоскоп вокруг продольной его оси.
Для скринингового обследования бывает достаточно осмотреть только нижний и верхний отдел угла.
Так как при диффузном освещении детали передней камеры глаза сглаживаются, угол осматривают с использованием узкого луча.
Опознавательные зоны при этом включают: трабекулу, переднее пограничное кольцо Швальбе, Шлемов канал, вырезку, цилиарное тело, корень радужки, склеральную шпору.

По данным ученого Ван Бойнингена, выделяют несколько опознавательных зон:
1. Переднее пограничное кольцо Швальбе. Кольца различаются по степени покатости, а распознать их можно по направлению пучка света. Часть переднего кольца представляет собой полое возвышение роговицы, которое имеет спуски (постепенный - к центру роговицы, крутой - к углу передней камеры). Прозрачность кольца Швальбе ниже, чем прозрачность роговицы, а выражено оно может быть в различной степени.
2. Вырезка является относительно выраженным углублением в зоне перехода заднего склона кольца в корнеосклеральной трабекуле. В этом месте (в особенности в нижних отделах) происходит отложение пигмента. В зависимости от возраста и патологии глаза количество пигмента может варьировать.
3. Корнеосклеральная трабекула представляет собой призматическую треугольную просвечивающуюся полоску, которая может изменять окраску. Чаще она бледно-серая, белая или желтоватая.
4. Склеральный синус (Шлемов канал) выглядит как серая тень, которая расположена в средней части трабекулы. Чаще она видна в случае анатомической узости щели. Если в Шлемов канал попадает кровь, то он окрашивается в красный цвет. Такие изменения обычно связаны с высоким давлением (превышающее уровень офтальмотонус) в эписклеральных венах, что возможно при сдавливании эписклеральных вен гониоскопом, при гипотонии глазного яблока, в случае наличия каротидно-кавернозного анастомоза, при синдроме Стерджа-Вебера.
5. Склеральная шпора представлена контрастной белой линией, расположенной на границе трабекулы и цилиарного тела. Заднее пограничное кольцо Швальбе имеет неодинаковую ширину и цвет (зависит от плотности ткани, которая покрывает шпору).
6. Полоска цилиарного тела имеет светло-коричневую окраску, она слегка блестит и имеет неправильную циркулярную исчерченность. С возрастом или при некоторых заболеваниях (глаукома), она приобретает матово-серую окраску, становится более узкой и рыхлой. Также в ней могут откладываться пигмент и возникать эксфолиации.
7. Две-три циркулярных складки имеется около корня радужки. Последняя из них (борозда Фукса) представляет собой периферическую часть корня радужки. Иногда эти циркулярные складки полностью отсутствуют, что также является вариантом нормы. Периферия корня радужки может по-разному располагаться по отношению к корнеосклеральной стенке: непосредственно напротив шпоры, напротив Шлеммова канала, переднего погранично кольца Швальбе. Все эти типы локализации не всегда связаны с патологией угла передней камеры глаза.
В некоторых случаях можно различить поперечные по отношению к цилиарному телу волокна гребенчатой связки. Эти волоконца являются частью радужки, которая тянется от корня к трабекуле в области склеральной шпоры, доходя до Шлеммова канала.
Гребенчатая связка не является патологией, вот формирование гониосинехий или передних синехий угла появляется при первичной и вторичной глаукоме. Обычно это связано с с воспалительной реакций. Иногда корень радужной оболочки спаян с полосой цилиарного тела, трабекулой, склеральной шпорой, роговицей и кольцом Швальбе. По этому признаку можно разделить гониосинехии на трабекулярные, цилиарные, корнеальные.
Относительно гребенчатой связки гониосинехии имеют более плотное строение, они могут частично прикрывать иридокорнеальный угол.
Важным диагностическим критерием является пигментация в зоне Шлеммова канала и трабекулы, которая является результатом оседания пигментных гранул (образуются при разрушении пигментного эпителиального слоя радужки и цилиарного тела). С возрастом степень пигментации увеличивается, также она более сильная у пациентов с густопигментированной радужкой. При секторальном отложении пигмента, он преимущественно скапливается в нижнем секторе.
Внутренняя (эндогенная) пигментация характеризуется отложением пигмента непосредственно в Шлеммовом канале. Выглядит она как однородная полоска светло-коричневого цвета, которая расположена кнутри от канала. Экзогенная (внешняя) пигментация появляется в том случае, если пигмент располагается непосредственно на трабекуле (со стороны передней камеры глаза). Выглядит она как выступающая цепочка или коврик черного или темно-коричневого цвета. При сочетании этих типов пигментаций патология носит смешанный характер.
Нестеровым А.П. предложено оценивать выраженность пигментации в баллах (от 0 до 4). Если пигмента в трабекуле нет, то присваивается 0 значение, при слабой задней пигментации – 1 балл, при интенсивной задней пигментации – 2 балла, при интенсивной диффузной пигментации трабекулы – 3 балла, в случае интенсивной пигментации всех структур – 4 балла. У здоровых людей пигментации может возникать в пожилом возрасте, а выраженность ее не превышает 1-2 баллов.
Кровеносные сосуды в зоне угла передней камеры могут встречаться и в норме. Они представляют собой ветви артериального круга цилиарного тела, передних цилиарных артерий. Расположены они радиально по радужке или змеевидно вдоль цилиарного тела. Патологические новообразованные сосуды тонкие, располагаются на поверхности радужки, проходят к трабекуле через склеральную шпору. При гетерохромном циклите Фукса сосуды тонкие, извитые, ветвистые. При неоваскулярной глаукоме сосуды имеют прямой ход вдоль поверхности цилиарного тела, далее они проникают через склеральную шпору и в зоне трабекулы образуют большое количество разветвлений. В результате сокращения микрофибробластов в этих сосудах приводит к формированию синехий.
Расстояние между передним пограничным кольцом Швальбе и корнем радужки называется шириной угла передней камеры глаза. Этот показатель определяется взаиморасположением корнеосклеральной стенки и корня радужки.
Во время изучения формы угла следует использовать узкую щель, чтобы получить оптический срез тканей угла. При этом в области вырезки возникает раздвоение луча света, в результате чего образуется вилка. Форма угла зависит от степени закрытия радужки или от расстояния корня радужки от вилки. Для того, чтобы правильно оценить ширину угла передней камеры глаза, нужно попросить пациента смотреть прямо перед собой, гониоскоп следует поместить в центре роговицы. При изменении наклона гониоскопа и положения глаза удается визуализировать все опознавательные признаки даже в случае узкого угла.
Для определения ширины угла глаза используют несколько систем. Российские офтальмологи чаще всего для этого применяют схему Ван Бойнингена, которая была предложена еще в 1965 году:
1. Широкий (открытый угол) в форме тупого ключа или канавки. При этом можно обнаружить все опознавательные зоны. Полоса цилиарного тела выглядит широкой. Такой тип угла обычно имеется при афакии или миопии.
2. Угол средней ширины, похожий по форме на тупой или острый клюв. В этом случае видны все образования за исключением передней части цилиарного тела, так как полоса его прикрыта корнем радужки. Практически вся трабекулярная зона открыта. Такой тип угла является наиболее распространенным.
3. Узкий угол приводит к уменьшению видимости до склеральной шпоры. Корень радужки прикрывает полосу цилиарного тела и склеральную шпору. В ряде случаев прикрыта также часть корнеосклеральной трабекулы. Обычно узкий угол имеется у пациентов с гиперметропией.
4. При закрытом угле радужка прикрывает все зоны, так как вплотную прилежит к переднему пограничному кольцу Швальбе. Корень радужки касается вилки (зона раздвоения луча), которая практически упирается в ткань радужки. Закрытый угол является признаком патологии и имеется у пациентов с острым приступом глаукомы, при блокаде угла опухолевой тканью радужки и др.
Если у пациента диагностирован узкий или закрытый угол, то нужно уточнить, имеет ли блокада органический или функциональный характер.
Проба Форбса еще называется гониоскопической пробой с корнеокомпрессией. Она помогает установить, насколько корень радужки фиксирован к трабекулярной зоне, то есть насколько его можно сместить. Эту пробу выполняют в ходе обычной гопиоскопии (используют аппарат без гаптической части). Наблюдая за структурами угла передней камеры глаза, чаще за верхним сектором, довольно сильно нажимают гониоскопом на поверхность роговицы. В результате возникают складки задней пограничной пластинки, которые при увеличении давления разглаживаются, что делает визуализацию угла невозможным. Жидкость в полости передней камеры смещается к периферическим областям, а вместе с ней смещается кзади прикорневая зона радужки. Если синехии выражены незначительно, то сместившийся корень радужки обнажает практически всю фильтрирующую зону. При обширных синехиях корень радужки смещается незначительно или остается неподвижным.
Цена гониоскопии
Стоимость проведения гониоскопии при глаукоме и других заболеваниях глаз в нашем офтальмологическом центре составляет - 1 500 рублей.
Благодаря методу гониоскопии стало возможным производство некоторых новых антиглаукоматозных операций в, области угла передней камеры (гониотомия, гониопунктура, гониоциклотомия) (Т. И. Брошевский, 1959). Нельзя не отметить теоретического значения гониоскопии как метода, обеспечивающего проведение исследований по изучению оптической плотности трабекулярной ткани, измерению давления в шлеммовом канале.
История вопроса, аппаратура
Окулисты долгое время не имели возможности видеть угол передней камеры живого плаза и должны были довольствоваться изучением состояния камерного угла в норме и патологии по гистологическим срезам энуклеированных глаз людей и животных. Причиной тому служили анатомические особенности расположения угла передней камеры. Поскольку угол является самым периферическим отделом передней камеры, он не виден при простом осмотре через роговицу. Это связано с тем, что лучи света, выходящие из угла передней камеры, претерпевают полное внутреннее отражение на границе между наружной поверхностью роговицы и воздухом, возвращаясь обратно в полость глаза. Указанное обстоятельство объясняется слишком косым ходом лучей в сочетании с большой разницей между показателями преломления роговицы и воздуха.
Попытка разрешить проблему осмотра угла передней камеры была предпринята в 1898 г. Трантасом (Trantas). В дальнейшем рядом авторов были предложены для осмотра камерного угла специальные контактные линзы, получившие название гониолинз. При помощи этих линз удалось избежать полного внутреннего отражения лучей света, выходящих из угла передней камеры. Исследование камерного угла при помощи гониолинз представляло значительные трудности. Изображение угла можно было видеть лишь с противоположной стороны (нижний угол надо было рассматривать сверху, верхний — снизу), что вынуждало производить исследование больного в лежачем положении. Это исключало возможность использования хорошего фокусированного света и необходимых увеличительных систем.
Чаще всего осмотр угла осуществлялся при рассеянном боковом освещении и при помощи бинокулярной лупы.
Затрудняла также необходимость применения контактного раствора для заполнения пространства между линзой и глазом.
При таких условиях гониоскопический метод исследования угла передней камеры не мог быть достаточно полноценным, фактически он был методом макрогониоскопии.
В 1938 г. швейцарский офтальмолог Гольдман (Н. Goldmann) предложил для исследования камерного угла специальный прибор — гониоскоп. К гониоскопической линзе Гольдман присоединил насадку из искусственного стекла, поместив на пути лучей, выходящих из камерного угла, отклоняющее зеркало. В зеркале было видно изображение противолежащего угла. Осмотр всех отделов угла передней камеры обеспечивался поворотом зеркального гониоскопа вокруг его оси. Исчезла необходимость производить исследование больного в положении лежа, поскольку отраженные от зеркала лучи направлялись прямо к глазу исследующего независимо от того, какая зона угла подвергалась осмотру. В таких условиях появилась возможность проведения гониоскопического исследования в свете щелевой лампы, т. е. проявилась возможность микрогониоскопии.

Рис. 51. Гониоскоп М. М. Краснова.
а — общий вид; б — ход лучей.
Гониоскоп М. М. Краснова (рис. 51, а, б) состоит из наклонной стеклянной четырехгранной призмы, заключенной в футляр из плексигласа. Передняя часть футляра предназначена для контакта с поверхностью глазного яблока и соответствует ей по форме. Она сделана по типу сферической контактной линзы. В центре этой склеральной части имеется отверстие, где помещена роговичная часть призмы. Она предназначена для контакта с роговицей, в связи с чем имеет специальное сферическое углубление с диаметром 10,5 мм и радиусом кривизны 8,5 мм. Роговичная часть призмы незаметно переходит в склеральную кривизну. Изображение угла передней камеры видно через основание призмы, обращенное к наблюдателю. Для осмотра всего угла прибор необходимо поворачивать вокруг его продольной оси.
Преимуществом гониоскопа М. М. Краснова является то, что он имеет малые размеры, при пользовании им нет надобности применять контактный раствор для заполнения пространства между прибором и глазным яблоком.

Рис. 52. Гониоскоп Бойнингена.
а — общий вид; б — ход лучей.
Гониоскоп Бойнингена (рис. 52, а, б) называется пирамидальным, поскольку оптическая часть прибора является четырехсторонней стеклянной пирамидой с зеркальными поверхностями. Верхушка пирамиды срезана. Она имеет форму сферической поверхности с радиусом кривизны 8 мм. Это роговичная часть пирамиды. Стеклянная пирамида гониоскопа заключена в полупрозрачную оправу (спекулюм), имеющую форму склеральной поверхности. При работе с пирамидальным гониоскопом возможен осмотр всех сторон угла без вращения пирамиды вокруг ее оси.
Методика исследования, виды освещения
Прежде чем приступить к микрогониоскопии, необходимо определенным образом наладить осветительную и оптическую части щелевой лампы, а также подготовить к работе гониоскоп.
Основание гониоскопа, через которое производится осмотр угла передней камеры, необходимо протереть замшей, а роговичную и склеральную части гониоскопа продезинфицировать путем обтирания влажными тампонами, смоченными в растворе оксицианистой ртути (sol. Hydrargyri oxycyan. 1:6000). Дезинфекция гониоскопа спиртом, эфиром, а также путем кипячения не допускается. Перед исследованием производится капельная анестезия глаза больного (троекратное закапывание 0,5% раствора дикаина). Исследуемого усаживают перед щелевой лампой и фиксируют его голову на подставке для лица. После этого рекомендуется навести фокус осветителя и микроскопа на роговицу больного, как это принято при биомикроскопии.
Такая предварительная фокусировка является целесообразной для облегчения производств последующей микрогониоскопии.
При осмотре верхних и нижних отделов угла осветитель помещают справа от наблюдателя под углом биомикроскопии, равным Для исследования боковых отделов угла осветитель устанавливают со стороны, противоположной зеркальному изображению угла. Угол биомикроскопии при этом должен быть меньшим, в пределах Раскрыв глазную щель исследуемого глаза и заставляя больного смотреть вниз, а затем последовательно вверх, вставляют гониоскоп в конъюнктивальную полость. В дальнейшем корпус гониоскопа удерживают большим и указательным пальцами левой руки, а правой рукой осуществляют управление осветителем и микроскопом щелевой лампы.
Исследование угла передней камеры целесообразно начинать с осмотра нижних его отделов, поскольку угол в этом участке является более широким и доступным гониоскопическому исследованию.
При работе с гониоскопом М. М. Краснова отражающая поверхность призмы при этом должна находиться вверху. Прежде чем начать осмотр, необходимо головную призму осветителя и объектив микроскопа щелевой лампы поместить соответственно положению отражающей поверхности гониоскопа (расположить строго против нее). По мере осмотра различных отделов угла осветитель и микроскоп перемещают в зависимости от положения зеркальной поверхности гониоскопа.
Угол передней камеры бывает хорошо различим лишь при условии, если капиллярное пространство между роговицей и поверхностью гониоскопа будет заполнено слезной жидкостью.
Начинающему исследователю на первых порах бывает нелегко соразмерить ту степень придавливания гониоскопа к глазному яблоку, которая обеспечивала бы существование нужной капиллярной прослойки слезы. Слишком активное надавливание гониоскопом на глаз приводит к появлению складчатости ткани роговицы, а активное оттягивание гониоскопа на себя вызывает засасывание воздуха в образующееся между гониоскопом и роговицей пространство. И в том, и в другом случае отсутствует возможность осуществления качественного гониоскопического исследования.
Осмотр угла передней камеры производится при помощи различных способов освещения, применяемых при биомикроскопии. Ориентировочный осмотр производят обычно в диффузном свете. Для этого может быть использована специальная гониоскопическая насадка, входящая в комплект щелевой лампы ЩЛ-56. Эта насадка надевается на головную призму осветителя и дает равномерно освещенный круг диаметром до 20 мм.
При проведении исследования в диффузном свете осветительная щель должна быть по возможности широкой. С целью более детальной гониоскопии и получения представления о форме угла исследование проводят в прямом фокальном свете при наличии осветительной щели. При этом уменьшается угол биомикроскопии и путем соответствующей фокусировки осветителя и микроскопа выкраивается оптический срез угла. Для получения оптического среза боковых отделов угла необходимо пользоваться горизонтальной щелью, что возможно лишь при работе с лампой ЩЛ-56.
В отдельных случаях для выявления патологических изменений в области угла, проведения дифференциальной диагностики между опухолью и кистой корня радужной оболочки целесообразно пользоваться непрямым или диафаноскопическим освещением. Осмотр угла передней камеры производится под разными увеличениями микроскопа; предпочтительным является 18—20-кратное увеличение.
После окончания исследования для извлечения гониоскопа из конюънктивальной полости больного заставляют смотреть вверх, причем врач пальцем правой руки оттягивает нижнее веко книзу. При этом нижнюю часть склерального кольца, а потом и весь гониоскоп легко удаляют из конюънктивальной полости.
Роговично-склеральная часть гониоскопа должна быть тщательно обтерта тампонами, смоченными в растворе оксицианистой ртути, для удаления имеющейся здесь слизи, после чего ее осушают прикладыванием марлевых салфеток. В конъюнктивальную полость больного после исследования обычно закапывают раствор альбуцида натрия.
Угол передней камеры в норме и патологии
Угол передней камеры характеризуется наличием нескольких опознавательных зон (рис. 53).

Рис. 53. Опознавательные зоны угла передней камеры.
1 — роговица; 2 — переднее пограничное кольцо Швальбе; 3 — вырезка; 4 — зона корнеэсклеральных трабекул и шлеммова канала; 5 — склеральная шпора; 6 — полоса цилиарного тела; 7 — корень радужки; 8 — гребенчатая связка (по Бойнингену).
- Роговица. При гониоскопии роговица имеет вид прозрачного купола, нависающего над зонами угла и радужной оболочкой.
- Переднее пограничное кольцо Швальбе. Эта зона представляет собой возвышение на внутренней поверхности роговицы с довольно крутым склоном, спускающимся в направлении камерного угла. Это циркулярное кольцо является местом окончания десцеметовой оболочки и соответствует области лимба. От расположенной рядом ткани роговицы переднее пограничное кольцо отличается своей более белой окраской и меньшей степенью прозрачности.
- Вырезка. Под вырезкой понимают узкую борозду, которая является границей между передним пограничным кольцом Швальбе и следующей зоной корнесклеральных трабекул. В области вырезки иногда находят отложения принесенного сюда камерной влагой пигмента, что бывает более выражено в нижних отделах угла.
- Зона корнеосклеральных трабекул и шлеммова канала. Как известно, внутренняя стенка шлеммова канала порозна. Она состоит из очень тонких соединительнотканных волоконец, начинающихся от роговицы и перекидывающихся к склере. Трабекулярная зона при рассматривании ее изнутри, т. е. со стороны камеры, имеет вид бледно-серой, довольно широкой полосы, обладающей большей или меньшей степенью прозрачности. С возрастом обычно наблюдается уплотнение и уменьшение прозрачности трабекулярной ткани. Почти в середине трабекулярной зоны, за полупрозрачным слоем трабекул, можно видеть контуры просвечивающего шлеммова канала. Он отличается более насыщенной окраской. В норме шлеммов канал не содержит крови. Однако в процессе исследования при слишком сильном надавливании гониоскопом на глазное яблоко, а также при некоторых патологических состояниях в шлеммовом канале появляется кровь. В этом случае шлеммов канал имеет вид полосы ярко-красного цвета, резко контрастирующей с окружающими опознавательными зонами угла. В старческом возрасте и при некоторых заболеваниях отмечается усиленная пигментация внутренней стенки шлеммова канала за счет ретинального пигмента, приносимого сюда камерной влагой. В этих случаях детальный осмотр шлеммова канала крайне затруднен.
- Склеральная шпора или заднее пограничное кольцо Швальбе. Склеральная шпора имеет вид полосы ярко-белого цвета. Она служит местом прикрепления к склере цилиарного тела и ограничивает шлеммов канал сзади. Свое название склеральной шпоры указанная зона получила вследствие того, что на гистологических срезах склера в этой области действительно имеет вид треугольника, напоминающего по форме шпору.
- Полоса цилиарного тела. Эта зона является частью передней поверхности цилиарного тела, выступающей в область угла камеры. Она имеет серо-коричневый цвет и слегка волнистую поверхность. С возрастом наблюдается обесцвеченность полосы цилиарного тела, она приобретает матово-серый оттенок.
- Корень радужной оболочки. Полоса цилиарного тела переходит в периферическую часть радужной оболочки, называемую корнем. Корень радужной оболочки имеет различную окраску и в разной степени выраженный рельеф. Корень радужной оболочки отграничен от остальных ее отделов одной из самых периферических контракционных борозд.
Опознавательные зоны камерного угла иногда оказываются частично скрытыми за счет наличия гребенчатой связки (ligamentum pectinatum). Волокна связки представляют собой тонкие перемычки, начинающиеся от области корня радужной оболочки и идущие по направлению к корнео-склеральным трабекулам, где они и прикрепляются. Волокна гребенчатой связки обычно имеют окраску радужной оболочки.
В практической работе необходимо уметь отличать гребенчатую связку, являкщуюся для угла нормальным образованием, от элементов патологии, в частности от гониосинехий.
При проведении гониоскопического исследования перед практическим врачом обычно стоит задача определения формы угла передней камеры и решение вопроса о наличии в нем патологических образований.
При определении формы угла передней камеры необходимо пользоваться узкой щелью, стремясь получить оптический срез тканей, образующих угол. При этом можно наблюдать, как в области вырезки происходит раздвоение падакщего пучка света с образованием так называемой вилки. Форма угла определяется по степени закрытия радужной оболочкой опознавательных зон угла и по степени отстояния корня радужной оболочки от вилки. Последним признаком целесообразно пользоваться в случаях, когда опознавательные зоны бывают нечетко выраженными, стушеванными.
Различают четыре формы угла передней камеры:

Рис. 54. Формы угла передней камеры.
1 — широкая; 2 — среднеширокая; 3 — узкая, 4 — закрытая.
Среди патологических состояний угла передней камеры чаще всего встречаются изменения, связанные с воспалительными или дегенеративно-трофическими процессами. К изменениям воспалительной природы относятся так называемые гониосинехии, т. е. передние синехии, образующиеся в области угла (рис. 55). Можно наблюдать спаяние корня радужной оболочки с полосой цилиарного тела, склеральной шпорой, трабекулярной зоной, передним пограничным кольцом Швальбе, роговицей. В зависимости от этого и гониосинехии разделяются на цилиарные, трабекулярные, корнеальные.
Образование гониосинехий наблюдается при первичной и вторичной глаукоме, иридоциклитах.
Из дегенеративно-трофических изменений угла передней камеры надо отметить прежде всего склероз и уплотнение трабекулярной ткани, а также экзогенную пигментацию корнеосклеральных трабекул и шлеммова канала. Как те, так и другие изменения чаще всего наблюдаются при глаукоме.
Показания и противопоказания к гониоскопии
Одним из основных показаний к проведению гониоскопического исследования является глаукома, поскольку именно глаукома характеризуется значительными изменениями камерного угла (Л. А. Куликова, 1961; В. К. Скрипка, 1958; Н. Б. Шульпина, 1961). Гониоскопия может производиться с целью диагностики глаукомы, проведения дифференциального диагноза между первичной и отдельными формами вторичной глаукомы, а также в предоперационном периоде, поскольку форма угла передней камеры и состояние фильтрационного аппарата должны учитываться при выборе метода антиглаукоматозной операции.
Гониоскопический контроль является целесообразным спустя некоторое время после производства антиглаукоматозных фистулизирующих операций, что дает хирургу визуальное представление о состоянии созданного им пути оттока внутриглазной жидкости. Особенно это необходимо при неуспехе произведенной операции.
Гониоскопическое исследование является обязательным при опухоли в области корня радужной оболочки. Это дает возможность увидеть границы распространения новообразования и правильно решить вопрос о хирургической тактике в каждом конкретном случае.
Гониоскопия показана во всех случаях инородных тел с локализацией с бухте камерного угла (Б. Л. Поляк и М. Б. Чутко, 1950). Особенно это относится к инородным телам, не выявляемым при рентгенологическом исследовании (стекло, алюминий). Определение размеров, формы, положения инородного тела, учет взаимоотношений его с окружающими тканями играют существенную роль в выборе метода хирургического вмешательства.
К моментам, служащим противопоказанием к гониоскопии, относятся разного рода конъюнктивиты, дакриоциститы, кератиты и язвы роговой оболочки.
Наличие отека эпителия роговицы, наблюдающееся при остром приступе глаукомы, не является противопоказанием к гониоскопии. Отек эпителия в значительной степени уменьшается после закапывания в конъюнктивальную полость нескольких капель 40% раствора ампулированной глюкозы или глицерина, разбавленного наполовину водой.
Практический опыт показывает, что гониоскопическое исследование обычно хорошо переносится больными, не сопровождается болезненными ощущениями и при должном владении методикой не вызывает никаких нежелательных последствий.
Это позволяет рекомендовать гониоскопию для более широкого внедрения ее в офтальмологическую практику как в условиях стационара, так и в условиях амбулаторного приема.
Читайте также:


