Что такое рентген костей и суставов
Рентген костей является одним из наиболее часто используемых способов обследования костной ткани. С его помощью врач имеет возможность поставить диагноз пациенту, определить, какая схема терапии будет подходящей в данном случае, а также, изучив контрольные снимки, сделать выводы об уровне эффективности лечения.

Что являет собой рентгенологическое исследование костной ткани
Рентгенография костей – это неинвазивный способ лучевой диагностики, который основан на получении изображений элементов скелета, спроецированных на специальную пленку за счет прохождения через них рентгеновских лучей. В зависимости от симптоматики, с которой пациент обратился к врачу, и диагностических потребностей может быть назначено как обследование всего скелета, так и рентген костной ткани отдельных его участков (черепа, позвоночника, плеча, предплечья, локтевого сустава, запястья, кисти, тазобедренного сустава и так далее).
Направление на рентгенографическое исследование выдает лечащий врач (травматолог, ортопед, невропатолог, хирург). Женщинам назначить данный вид обследования может и гинеколог, если, к примеру, имеется предположение, что причиной боли в органах малого таза является травма или опухоль кости.
Рентгенодиагностика заболеваний костей и суставов позволяет обнаруживать врожденные и приобретенные (в том числе и в процессе профессиональной деятельности) аномалии в анатомической структуре костно-суставного аппарата, вывихи и подвывихи суставов, трещины и переломы костей.
Обследования такого характера назначают пациентам в том случае, если есть подозрения на:
- аномалии развития скелета;
![]()
- злокачественные опухоли костной ткани (рак костей);
- доброкачественные новообразования (остеохондромы, энхондромы, хондробластомы, остеомы и другие);
- наличие инородных объектов, попавших в костную ткань в результате проникающих ранений и прочих травм;
- повреждения суставов;
- травмы костей;
- воспалительное заболевание суставов (артрит);
- дегенеративно-дистрофические изменения в суставах (артроз);
- низкую плотность костной ткани и повышенную ломкость костей (остеопороз).
Рентген скелета показан еще и пациентам, которые ранее прошли лечение заболеваний опорно-двигательного аппарата (включая и эндопротезирование суставов). В этом случае данное исследование используется в качестве контрольной методики. Иногда рентгенодиагностика костной ткани применяется, чтобы подтвердить отсутствие у пациента противопоказаний, к примеру, к артроскопии (осмотру внутренней полости суставов через миниатюрные проколы с использованием оптического устройства).
В связи с тем, что данное исследование (будь это рентген лопатки, голени или другого участка скелета) связано с определенным объемом лучевой нагрузки на организм, существуют состояния, при которых проводить процедуру крайне не рекомендуется. К ним медики относят:
- беременность (особенно первый триместр),
- острые и хронические психические заболевания в фазе обострения,
- обширные внутренние кровотечения.
Также процедура противопоказана, если у пациента имеются металлические имплантаты.
Как подготовиться к обследованию
Зачастую у пациента нет необходимости проходить специальную подготовку перед диагностикой. Исключение составляет рентгенологическое обследование тазобедренного сустава, перед которым лучше опорожнить кишечник, приняв слабительное или сделав очищающую клизму. Это поможет предотвратить появление затемнений на снимке.
Если рентген ключицы или какого-либо другого участка скелета назначен женщине, которая может быть беременна, чтобы подтвердить или опровергнуть этот факт и не навредить плоду, она должна сначала пройти обследование у гинеколога.
В среднем процедура длится от 10 до 15 минут. Непосредственно перед ней больному необходимо снять с себя одежду (всю или часть – в зависимости от масштаба исследования), устранить с обследуемой части тела ренгенконтрастные предметы (к примеру, металлические украшения). Рентгенологическая диагностика заболеваний скелета требует размещения пациента на столе в определенном положении. 
Если же у пациента тяжелая травма, ограничивающая подвижность, перед процедурой ему помогают принять то положение, которое причинит минимум дискомфорта и не вызовет усугубления состояния.
Затем рентгенолаборант в специальный отдел под столом на одном уровне с той частью скелета, которая будет исследоваться, помещает специальную пленку. Если есть необходимость защитить отдельные ткани организма от излучения (к примеру, щитовидную и молочные железы, органы малого таза), на тело пациента может быть наложен свинцовый воротник, фартук.
По команде рентгенолаборанта больному следует задержать дыхание и лежать максимально неподвижно, иначе изображение может получиться смазанным. Рентген предплечья, плеча, плечевого, локтевого, лучезапястного, коленного суставов, стопы зачастую выполняется в двух проекциях (прямой и боковой). Иногда может потребоваться снимок еще в одной проекции – косой, когда на изображении не видны наложения частей скелета друг на друга. В некоторых случаях для сравнения делают снимки не только пораженной, но и здоровой конечности.
Что называют рентгеновской денситометрией
Для проведения диагностики используют специальное устройство – остеоденситометр рентгеновский. Из него на кость направляются рентгеновские лучи. Чем выше плотность кости, тем больше лучей она сможет поглотить. Подсчет коэффициента поглощения осуществляет компьютерная программа. Она выдает результат в виде Т- и Z-баллов. Нормой принято считать Т-балл 1 балл и более. в диапазоне -1…-2,5 балла свидетельствует о развитии у больного остеопении.
Z-балл получают в результате сравнения плотности костей пациента со средним значением, свойственным его возрастной группе.
Рентгенологическая денситометрия – это безболезненная, нетравматичная процедура, которую пациенты переносят хорошо. Специальную подготовку перед исследованием проводить не нужно. Больному необходимо лишь устранить с тела все рентгеноконтрастные предметы.
Что такое сцинтиграфия
Сцинтиграфией скелета (остеосцинтиграфией, радиоизотопным сканированием) называют метод диагностики, основанный на регистрации с помощью гамма-камеры накопления и перераспределения в костной ткани радиофармпрепарата, введенного в организм пациента внутривенно. Радиоизотопное исследование костей скелета показано, если есть подозрения на:
- онкологическое заболевание;
![]()
- перелом кости, четко не просматриваемый на рентгеновском снимке;
- воспаление в костях и/или суставах;
- деформации в костной ткани, спровоцированные низким качеством или нестабильностью протезов.
Противопоказания к сцинтиграфии такие же, как и к обычному рентгенологическому исследованию. Кроме того, если пациентка – кормящая мать, ей рекомендуется прервать грудное вскармливание не менее чем на 2 суток после процедуры.
Особой подготовки перед радиоизотопным сканированием не требуется.
В течение 1 часа после введения радиофармпрепарата больному нужно выпить 1 литр воды для снижения лучевой нагрузки и улучшения накопления в костях радиоактивного вещества, а перед началом исследования опорожнить мочевой пузырь.
Как расшифровываются результаты исследования
Кости в норме достаточно плотные, хорошо задерживают рентгеновское излучение. В связи с этим на снимке они окрашены в яркий белый цвет. Рентгенологическая семиотика костной патологии проявляется в виде аномальных зон – просветлений и затемнений.
Просветлениями называются участки с меньшей плотностью, чем у костей, имеющие на изображении серо-черные оттенки. Они могут соответствовать линиям переломов, зонам остеопороза и воспалительного разрушения костей, злокачественным новообразованиям.

Затемнения – это, наоборот, участки с повышенным уровнем плотности. Белый цвет, в который они окрашены, значительно ярче, чем оттенок кости. Затемнения указывают на вколоченный перелом трубчатых костей и позвонков, остеосклероз.
Белые четко очерченные пятна на рентгене кости свидетельствуют о наличии такого доброкачественного новообразования, как остеома. В отличие от многих других опухолей, она состоит из костной ткани, имеет высокую плотность, поэтому и отображается в виде затемнения, а не просветления.
Если рентгеновский снимок сделан для контроля срастания перелома, на нем можно рассмотреть костные мозоли, которые формируются в месте травмы и свидетельствуют о ее заживлении.
Приблизительно в течение 12 месяцев мозоль рассасывается – то есть перестраивается в нормальную костную ткань.
Формирующаяся костная мозоль на рентгене имеет вид слегка затемненного облака вокруг места, в котором случился перелом. После кальцификации на снимке она окрашена в яркий белый цвет.
Разрешено ли проводить рентгенологическую диагностику детям
Данный метод применяется для обследования детей любого возраста в том случае, если невозможно поставить диагноз при помощи других диагностических процедур. Прежде всего, рентгенография проводится при подозрениях на травмы костей и суставов, полученные не только в результате несчастных случаев, но и при тяжелых родах.
Как показывает статистика, у детей и подростков из-за хрупкости костей случаются переломы намного чаще, чем у взрослых людей.
При неоднократных переломах проводится рентгенологическая денситометрия для детей, которая позволяет оценить степень плотности костной ткани, а также проконтролировать процесс развития скелета и минерализации костей.
Иногда у ребенка те или иные отделы скелета останавливаются в росте. В таком случае возникает необходимость проверить, открыты ли зоны роста костей. В норме они закрываются к 25 годам и на снимке никак не выделяются. Открытые же ростковые зоны костей хорошо видны на рентгенограммах в виде полосок просветления в костной ткани.
Рентгенография является наиболее быстрым и недорогим способом оценки состояния костной ткани. Оборудование для нее имеется практически в каждом медицинском центре. В связи с этим данный вид исследования интенсивно используется даже для диагностики неотложных состояний. Доза облучения мала и не вызывает в организме взрослого человека каких-либо нарушений. После обследования нет необходимости в реабилитации пациента.
Но иногда из-за невысокой разрешающей способности рентген плечевой кости, стопы, черепа и других участков скелета не позволяет рассмотреть незначительные патологические изменения в костной ткани. Кроме того, с помощью рентгенограммы нельзя оценить состояние сосудов, нервов, мягких тканей вокруг костей. С этой целью назначаются другие виды диагностики – компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Травматология – рентгенограммы 1 часть : Видео
Рентген-диагностика суставов является одним из ведущих методов исследования нарушений костно-суставного аппарата. Именно на рентгеновских снимках можно увидеть признаки патологии: нарушения соответствия суставных поверхностей, костные разрастания по краю хряща, участки отложения кальция и другие. Исследование помогает выявить проблемы и нарушения, поставить точный диагноз, идентифицировать осложнения или вторичные проявления заболеваний других органов и систем, определиться с планом и типом лечения и проконтролировать его успешность.
Что такое рентген суставов и когда его необходимо проходить?
Так что же такое рентгенография или рентген-диагностика? Это способ изучения внутренних систем организма с помощью рентгеновских лучей, которые специальным аппаратом направляются на определенный участок тела для получения изображения – снимка. Мягкие ткани пропускают рентгеновские лучи сквозь себя, а твердые – поглощают излучение. Поэтому, мягкие ткани выглядят на снимке темными, а твердые – светлыми. Лучше всего на рентгеновских снимках видны костные ткани, поэтому рентген является лучшим методом диагностики костей и суставов. Современные цифровые рентгеновские аппараты позволяют получить изображение, которое может быть отображено на экране дисплея, запечатлено на бумаге или сохранено на жестком диске компьютера или магнитном носителе.
В этом случае на помощь обычному рентгенологическому исследованию приходят более точные методы: компьютерная томография (КТ), магнитно-резонансная томография (МРТ). Также для диагностики некоторых суставов применяют УЗИ, которое позволяет подробно рассмотреть мягкие ткани, сухожилия, связки, мышцы. Данный метод довольно точен, однако он больше нацелен на выявление заболеваний околосуставных тканей. При необходимости же исследования внутреннего содержимого сустава проводят пункцию (прокол) суставной капсулы с забором синовиальной жидкости, по которой при визуальном осмотре определяются примеси (кровь, гной), а изучая ее под микроскопом, выявляются инфекционные возбудители болезни. Для изучения внутреннего состава сустава существует также метод артроскопии. Он заключается в осмотре его внутренней полости при помощи эндоскопа, введенного через прокол. Преимущество данного метода заключается в том, что во время его проведения можно сделать биопсию – взять кусочек синовиальной капсулы для исследования, а также провести некоторые лечебные манипуляции.
Вид рентген-диагностики выбирается в зависимости от клинических симптомов и диагностических потребностей и может включать изолированное исследование определенного участка. Так выделяют рентген голеностопного, коленного, тазобедренного, локтевого, плечевого, височно-челюстного и других суставов.
Это распространенный метод диагностики заболеваний и травм в травматологии и ортопедии. Рентгенография стопы может выполняться в нескольких проекциях, в зависимости от диагностических потребностей и симптомов пациента, без нагрузки или с нагрузкой. Что позволяет составить более точное представление о структуре, функции всех ее костно-суставных образований, поставить диагноз, провести дифференциальную диагностику, выявить вторичные нарушения, определиться с тактикой лечения и осуществить контроль его эффективности. Так, проводят: боковой снимок стопы, косой снимок стопы, рентген пяточной кости.
С помощью рентгена стопы можно диагностировать:
- травмы, подвывихи, вывихи, переломы, трещины;
- артриты, артрозы, подагру, синовиты;
- дегенеративные изменения;
- врожденные нарушения костно-суставных структур;
- пяточные шпоры (остеофиты);
- плоскостопие;
- обменные нарушения;
- вторичные нарушения.
Самый простой, быстрый и доступный метод диагностики патологических состояний коленного сустава. Коленные суставы испытывают немалую нагрузку, особенно, когда человек ведет активный образ жизни и занимается спортом, поэтому болезни и травмы в области колена встречаются довольно часто. Показаниями к проведению рентгена коленного сустава могут быть любые повреждения и травмы, болезненность колена в покое и при движении, припухлость сустава, изменение цвета кожи над коленом, ограничение подвижности, деформация колена.
Рентген колена имеет большую диагностическую ценность, прежде всего при травматических повреждениях, среди которых: трещины костей; переломы, подвывихи и вывихи сустава; травмы связочного аппарата; кровоизлияния в коленный сустав; переломы мыщелков, травмы менисков и надколенника и др.
Тазобедренные суставы являются одними из самых крупных и сложно устроенных суставов в организме человека. Заболевания в этой области многочисленны и встречаются в любом возрасте.
Показаниями к рентгену тазобедренного сустава могут быть:
- боль в суставах, их деформация;
- дискомфорт при движении, ограничение подвижности сустава;
- контроль за эффективностью лечения;
- травматические повреждения – переломы, вывихи и др.
Рентген тазобедренного сустава выявляет такие заболевания, как:
- врожденная патология;
- вывих, дисплазия в области тазобедренных суставов;
- приобретенные вывихи и переломы (чаще случаются в пожилом возрасте);
- первичные опухоли в области сустава, а также метастазы рака другой локализации;
- остеопороз, некроз головки тазобедренной кости;
- воспалительные поражения в суставе;
- артроз тазобедренного сустава (коксартроз).
Локтевой сустав, как и коленный – наиболее уязвимый участок, он постоянно подвергается механическим воздействиям и нагрузкам, что может привести к травме. Причиной для обращения за рентген-диагностикой может стать сильный ушиб данной области, вывих, перелом костей, соединенных локтевым суставом, а также подозрения на развитие различных патологий. Рентген локтевого сустава необходим для получения информации о суставной щели, структуре окончаний кости плечевого отдела и предплечья. При изучении снимка исследуются также смежные локтевому суставу области, так как зачастую боли могут иметь распространяющийся характер и не относиться к повреждениям локтя.
Боль в плечевом суставе является одной из наиболее частых причин, с которой пациенты обращаются к врачам различного профиля. Как правило, болезненные ощущения в данном участке могут быть следствием изменения органов грудной клетки, неврологические и сосудистые заболевания, метастатические поражения костей и мягких тканей. Плечевые суставы могут быть местами начальных проявлений многих системных воспалительных ревматических заболеваний. Обычно показаниями к рентгену плечевого сустава могут быть подозрения на вывих или перелом. Кроме того, на рентгенограмме плечевого сустава видны травмы соседних анатомических образований – ключицы и лопатки.
Рентгенография имеет большое значение для постановки диагноза заболевания височно-нижнечелюстного сустава. Самыми распространенными заболеваниями височно-нижнечелюстного сустава являются: вывих сустава, артрит, артроз, анкилоз, мышечно-суставная дисфункция. К основным симптомам этих заболевания, а следовательно и показаниям к их выявлению с помощью рентген-диагностики можно отнести: головную боль, спазмы в лицевых мышцах и области челюсти; щелчки, хруст, скрежет при движении челюсти; боль, заложенность и звон в ушах; головокружение; увеличение подчелюстных лимфатических узлов.
Рентген-диагностика суставов действительно необходимый метод для выявления широкого спектра заболеваний. Он также имеет ряд преимуществ:
- не требует специальной подготовки;
- доступен и легок в выполнении;
- дает возможность использовать полученный результат у докторов разного направления.
Конечно, у рентгенографии есть и свои недостатки, к который относятся следующие факторы:
- в процессе рентгенографии применяются рентгеноконтрастные средства, влияющие на мягкие ткани;
- ионизирующее излучение оказывает достаточно неблагоприятное воздействие на организм.
Для проведения рентгена суставов не требуется особой подготовки. Во время процедуры необходимо находиться в положении сидя или лежа. Иногда для проведения рентгенографии пациенту необходимо находиться в вертикальном положении, например при обследовании коленных суставов. В среднем рентгенологическое исследование суставов занимает порядка 10 минут. Это безболезненная процедура. Дискомфорт пациенту могут доставить лишь низкая температура в процедурном кабинете и неудобство, вызванное необходимостью находиться какое-то время фиксировано в определенном положении или на твердом столе.
Перед началом процедуры для защиты тканей от излучения на область таза или молочных желез накладывается свинцовый фартук.
Оборудование для проведения рентгенологического обследования суставов включает в себя рентгеновскую трубку, подвешенную над столом, за которым сидит или на котором лежит пациент. В выдвижном ящике находится рентгеновская пленка или специальная фотопластина, на которых впоследствии проявляется изображение. Для оперативной диагностики суставов применяется портативный (переносной) рентгеновский аппарат. Это компактное устройство позволяет проводить обследование непосредственно в реанимации или на больничной койке. В данной ситуации рентгеновская трубка присоединяется к специальному гибкому манипулятору, который находится над телом пациента, в то время как фотопластина или держатель для рентгеновской пленки – позади пациента.
Сама процедура начинается с того, что рентгенолог (врач, специализирующийся на проведении рентгенологических исследований) или медицинская сестра помогает пациенту разместиться на столе и помещает рентгеновскую пленку или цифровую матрицу в специальное отделение под столом на уровне той части тела, снимок которой необходимо получить. В некоторых случаях для поддержания правильного положения используют мешочки с песком, подушки или другие специальные приспособления. Следует сохранять максимальную неподвижность, а во время самого снимка задержать дыхание на несколько секунд, что снижает вероятность получения нечеткого изображения. При работе рентгеновского аппарата врач отходит к стене или выходит из процедурного кабинета в соседнее помещение. После получения первого снимка рентгенолог может попросить пациента немного поменять положение тела, после чего делаются повторные снимки. При обследовании коленного, локтевого и лучезапястного суставов обычно делают 2-3 снимка под разными углами. Также нередко делают рентген здоровых суставов для сравнения их с больными, а при обследовании детей – снимок ростковой зоны формирования кости с противоположной стороны.
Стоит отметить, что существует два метода проведения рентгенограммы: аналоговый и цифровой. Аналоговый способ позволяет воссоздать изображение на специальной пленке. Цифровой дает возможность получить изображение гораздо быстрее, вывести его на экран и распечатать ни один раз. В последнее время все чаще применяется именно цифровой метод, поскольку он обладает большей точностью и менее опасен для организма. Цифровой рентгеновский аппарат удобен и прост в использовании. Подготовка, снимок и обработка занимают порядка 5 минут.
При необходимости обследования суставов ребенка рентген применяется только при показаниях врача. Для уменьшения риска облучения маленького организма, который из-за близкого расположения внутренних органов получает большую порцию облучения, чем взрослый, необходимо проводить рентген только на современном оборудовании и с использованием средств защиты. Если защита изготовлена из свинца, то она должна быть зачехлена. Защищать необходимо половые органы, щитовидную железу и глаза. Новорожденных детей накрывают полностью, оставляя только исследуемую зону. Чтобы зафиксировать малыша в нужном положении и получить качественный снимок сустава, применяются специальные фиксаторы, что снижает вероятность повторного проведения рентгенограммы. В крайних случаях применяют анестезию или успокаивающие средства.
Изначально рентгенография костей и суставов используется для того, чтобы диагностировать травмы, открытые и закрытые переломы, трещины костей, вывихи и подвывихи суставов, травмы связочного аппарата; определить правильность положения костных отломков и стабилизации перелома после его консервативного или хирургического лечения. Также рентгенологическое исследование применяется с целью диагностики инфекций, артрита, патологического разрастания костной ткани и ее изменений при различных метаболических заболеваниях и для помощи при выявлении и постановке диагноза злокачественных опухолей костной ткани.
Помимо этого, рентген помогает выявлять заболевания суставов и костей, костно-суставные нарушения, профессиональные деформации, отклонения, связанные с нарушением питания. Исследование помогает осуществить контроль над развитием и формированием костного скелета у детей, обнаружить и изучить процессы старения.
Анализ снимков проводит врач рентгенологом. После изучения он составляет и подписывает заключение, которое отправляется к лечащему врачу. В некоторых случаях заключение можно забрать в самом рентгенологическом отделении. Результаты исследования следует обсуждать с лечащим врачом. Не редко требуется последующее обследование, точную причину проведения которого пациенту объяснит лечащий врач.
Влияние лучей на организм человека зависит от времени и интенсивности облучения. Единица измерения дозы облучения, получаемой человеком, называется Зиверт. Врачи-рентгенологи на халатах носят зиверт-дозиметры, которые измеряют дозу, поглощенную их организмом за время проведения рентгеновских исследований. Доза при рентгене зависит от качества аппарата. То есть, чем качественнее оборудование, тем ниже доза излучения. Рентген на разном оборудовании – это разные дозы облучения. Для различных частей человеческого организма существует своя норма облучения, поскольку каждая ткань и орган обладает своей чувствительностью. Есть понятие эффективной дозы, которая зависит от риска всего тела. При рентгенографии коленного сустава эффективная доза облучения составляет 0,001 м З т, что сопоставимо с природным облучением за сутки. Для сравнения: рентген толстого кишечника эффективен при дозе 6 м З т, что сопоставимо с облучением за 2 года. То есть можно сказать, что рентген колена относительно безобиден, поэтому его рекомендовано делать во время лечения без риска для здоровья.
Для того чтобы разобраться с дозой облучения при рентген-диагностике суставов, приведем пример того, какую дозу радиации получает человек за год. Итак, эффективная доза радиации в год при рентгенологических исследованиях для пациентов составляет 1 м З в. Плюс к ней добавляется 2,4 м З в, получаемого от природных источников ионизирующего излучения:
- 0,4 м З в от Солнца и космических лучей;
- 0,5 м З в от стройматериалов, радионуклидов почвы и т.д.;
- 1,2 м З в от атмосферных радионуклидов, например, радона;
- 0,3 м З в от радионуклидов, содержащихся в пище и воде.
При рентгенографии суставов (при условии, что процедура проводится с помощью аппаратов, содержащих рентгеновскую пленку), разовая доза облучения составит в среднем 0,3 м З в. Что эквивалентно 30% от максимально допустимой годовой дозы. Цифровая рентгенография за один раз облучает человека на 0,03 м З в. Что составляет 3% от максимально допустимой диагностической дозы излучения в год. Таким образом, можно сделать вывод, что использование цифровых аппаратов в рентгенологической диагностике снижает дозу облучения в 10 раз, следовательно и проходить ее можно намного чаще. Кроме того, эффективная доза радиации зависит от исследуемого органа, и от количества снимков. Так, на получение изображения костных структур организма используют более высокую дозу облучения, чем на просвечивание полых органов.
Многие опасаются процедуры рентгенографии из-за ее негативного влияния на организм человека. Любая доза облучения при рентгене вредна для здоровья. С другой стороны потенциальный вред при отказе от этого исследования еще выше, поскольку может привести к подрессированным формам заболеваний, лечение которых может оказать сложным, тяжелым и дорогостоящим.
К рентгену суставов необходимо подходить ответственно и проводить процедуру следует в специализированном зарекомендованном медицинском диагностическом центре, где есть профильное отделение и качественная современная аппаратура.
Вся работа центра строится на соблюдении основных принципов – достоверности, безопасности и комфорта клиентов:
Лицензия на осуществление медицинской деятельности № ЛО-50-01-009134 от 26 октября 2017 г.

Причинами заболеваний суставов могут быть возрастной фактор, неправильное питание, малоподвижный образ жизни, чрезмерные и тяжелые физические нагрузки или неправильные занятия спортом, приводящие к травмам. Зачастую, мы несерьезно относимся к болям в суставах и не задумываемся о необходимости проведения профилактической или ранней диагностики, что впоследствии может привести к позднему обращению к врачу, когда заболевание уже вошло в запущенную стадию. Рентген суставов поможет быстро и точно поставить диагноз и правильно выбрать лечение.

Использование рентгена позволяет обнаружить различные патологические изменения в костной ткани и суставах на ранней стадии. Этот метод аппаратной диагностики незаменим при травмах, воспалительных процессах и аутоиммунных заболеваниях. Рентген позволяет контролировать процесс восстановления костной и суставной ткани после вывихов и переломов, что позволяет предотвратить возможные осложнения и вовремя скорректировать лечение.
Если вам нужно сделать рентген костей или суставов, обратитесь в Поликлинику Отрадное. Наш медицинский центр оснащен современным и безопасным диагностическим оборудованием.
Что такое рентгенологическое исследование
Рентгенография относится к методам аппаратной лучевой диагностики. С его помощью врачи могут изучить состояние и структуру внутренних органов человека, а также их форму и положение. При помощи рентгенологического облучения происходит просвечивание необходимой для изучения области. Изображение проецируется на бумагу или пленку. Для получения полных сведений проводят рентген, как минимум, в 2-х проекциях. Без этого исследования невозможно обойтись в травматологии или хирургии. Другие диагностические методы, за исключением томографии, для визуализации костных структур малоэффективны.
Основные преимущества рентген-диагностики:
- Простота и доступность. Рентгенологические аппараты есть в каждом медицинском учреждении. Для проведения исследования не требуется дорогостоящее оборудование.
- Безболезненность. Исследование относится к неинвазивным методам (без повреждения кожного покрова).
- Безопасность — доза облучения минимальна и не наносит вред человеку. Кроме того, во время процедуры используются защитные фартуки.
- Быстрота — получить результат можно сразу. Особенно это важно при тяжелых травмах.
К недостаткам можно отнести следующие моменты:
- отсутствие возможности оценить нарушение функциональности сустава;
- без контрастирования невозможно увидеть состояние мягких тканей;
- иногда возникает перекрытие пораженной области соседними тканями, что усложняет диагностику.
Снимок выдается пациенту на руки. Это позволяет человеку обратиться за консультацией к любому врачу. Кроме того, наличие снимка в начале заболевания позволяет проследить динамику заболевания после окончания лечения.
Показания к проведению рентгена
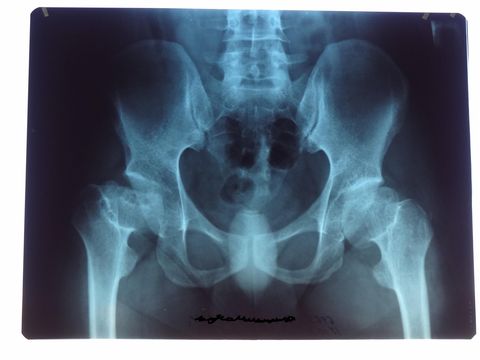
Рентгенологическое исследование проводится только по направлению от лечащего врача. Это чаще всего узкие специалисты — травматолог, хирург, ортопед, невролог.
Общие показания к проведению лучевого исследования:
- любая патология опорно-двигательного аппарата;
- деформация или вывих сустава;
- травматическое повреждение костной ткани — сильные ушибы, трещины, переломы;
- подозрение на аутоиммунное заболевание;
- нарушение костно-суставной ткани в результате профессиональной деятельности.
Наиболее сложным для диагностики считается тазобедренный сустав. В него входят мышцы, связки и тазовые кости. Рентген необходим, если человек предъявляет следующие жалобы:
- Боль и дискомфорт при движении.
- Деформацию или воспаление в области тазовых костей.
- Ограничение в подвижности или невозможность ходить без опоры.
- Внезапную хромоту.
- Сильный ушиб или падение (особенно опасно в пожилом возрасте).
Также это исследование проводится новорожденным детям при подозрении на дисплазию тазобедренного сустава или врожденный вывих бедра.
Колени принимают на себя большую нагрузку при активной ходьбе или беге. Именно поэтому травмы или заболевания коленного сустава встречаются довольно часто. Самым простым и доступным способом поставить диагноз является рентген.
- Покраснение и опухоль в области колена.
- Боль при движении и в состоянии покоя.
- Травмы, ушибы.
- Изменение температуры кожи под коленной чашечкой.
- Деформация сустава.
Также это исследование обязательно проводится при подозрении на артрит, остеопороз, остеофит, злокачественные опухоли.
Когда рентген противопоказан?
Учитывая лучевую нагрузку на организм, существует ряд противопоказаний к исследованию. Рентген (по возможности) стараются заменить на другие методы обследования в первый триместр беременности.
Также этот вид диагностики не проводится при наличии металлических имплантатов, в период обострения хронической инфекционной болезни. Абсолютным противопоказанием является общее тяжелое состояние человека, а также подозрения на внутренние кровотечения.
При некоторых психических расстройствах рентген также не рекомендуется. Решение о выборе метода диагностики принимается лечащим врачом, исходя их состояния пациента.
Рентгенография костей и суставов: как проходит
Предварительная подготовка в большинстве случаев не требуется. Исключением является проведение рентгена тазобедренного сустава. В это случае нужно предварительно провести очистительную клизму и опорожнить кишечник. Также не принимать пищу за несколько часов до исследования. Это условие необходимо для получения точной и достоверной информации. В противном случае возможно возникновения затемненных участков на снимке.
Рекомендуется снять ювелирные украшения и металлические предметы. Часть тела, которая подлежит облучению, освобождается от одежды. Врач помогает принять необходимое положение. Во время снимка нужно соблюдать неподвижность.
Сама процедура занимает не более 5—10 минут. Делается рентген в 2-х проекциях. При использовании современного цифрового оборудования результат направляется сразу к лечащему врачу в электронном виде. На руки пациенту выдается рентгеновский снимок обычно в день исследования.
Вредно ли делать рентген детям

Современные аппараты оказывают минимальную лучевую нагрузку. При разовом проведении рентгена ребенку по медицинским показаниям побочные эффекты отсутствуют.
Существует мнение, что излучение накапливается в организме. И с каждым последующим рентгенологическим исследованием риск возникновения какого-либо заболевания возрастает. Это неправда. Источником рентгена являются электромагнитные волны, которые не обладают свойством накопления. Нет данных о каких-либо отклонениях у детей, которым по состоянию здоровья делают рентген по нескольку раз в год.
Не рекомендуется без серьезных оснований облучать ребенка первого года жизни, так как его иммунная система практически беззащитна. Но при тяжелых травмах или подозрении на серьезное заболевание рентген делается в любом возрасте. При этом рекомендуется использовать современные цифровые аппараты.
По рекомендациям ВОЗ в профилактических целях рентгенологическое исследование детям разрешено проводить только с 15 лет.
Вы можете сделать рентгенограмму любой сложности, обратившись в Поликлинику Отрадное. Результат вы получите в этот же день. При необходимости опытные врачи поликлиники проведут консультацию и назначат необходимое лечение.
Читайте также:




