Что такое асептический некроз полулунной кости
Болезнь Кинбека (m. Kienbock) - остеонекроз полулунной кости. Заболевание имеет и другие синонимы (остеохондропатия полулунной кости, деформирующий остеохондрит запястья, травматический остеопороз костей запястья, лунатомаляция, асептический некроз полулунной кости запястья, аваскулярный некроз полулунной кости), но в настоящее время принято считать корректным именно трактовку "остеонекроз" полулунной кости. Впервые описано австрийским врачом рентгенологом R. Kienbock в 1910 году.
Полулунная кость - одна из восьми костей запястья.
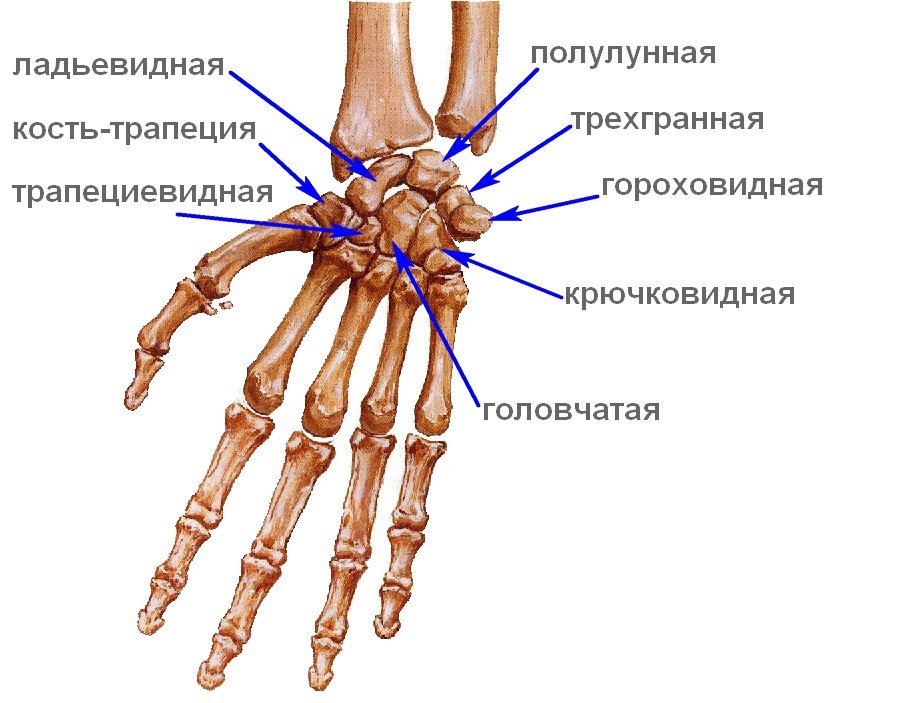
Кости запястья.
Считается, что причиной развития заболевания может служить однократная травма (падение на ладонь или кисть), а также постоянная травматизация (микротравматизация), что может привести к нарушению кровоснабжения костей запястья.
Поэтому болезнь Кинбека чаще встречается у людей, чья физическая активность связана с высокой нагрузкой на область лучезапястного сустава. Полулунная кость занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других костей травмируется при физической нагрузке. Заболевание развивается постепенно, и встречается чаще всего у мужчин рабочих профессий: рубщиков, столяров, слесарей, крановщиков, лиц, работающих с вибрирующими устройствами (отбойные молотки, перфораторы, и т.п.). НО, может возникать и у женщин других специальностей: парикмахер, повар, пекарь, кондитер, косметолог, визажист, массажист и т.п. Чаще всего поражается ведущая рука (у правшей - правая, у левшей - левая) при болезни Кинбека. Еще одна из причин развития болезни Кинбека - врожденная короткая локтевая кость. При таком случае давление на полулунную кость возрастает и может развиться остеонекроз полулунной кости (болезнь Кинбека).
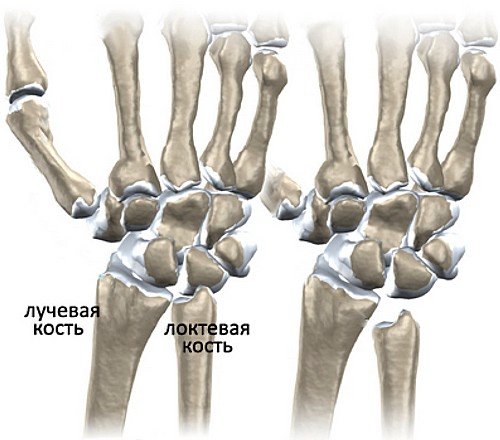
Слева - нормальная длина лучевой и локтевой костей, справа - врожденная короткая локтевая кость.
Сущность болезни состоит в постепенно нарастающем асептическом некрозе (или, точнее остеонекрозе) полулунной кости, который со временем приводит к ее фрагментации и полному разрушению. Все это сопровождается болью в запястье, в области лучезапястного сустава. Боль усиливается при движениях и возрастает по мере прогрессирования заболевания.
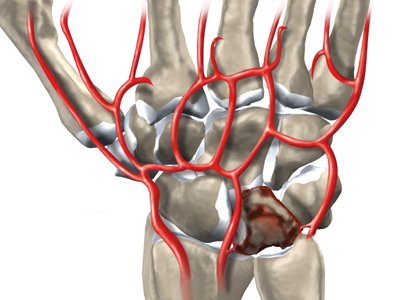
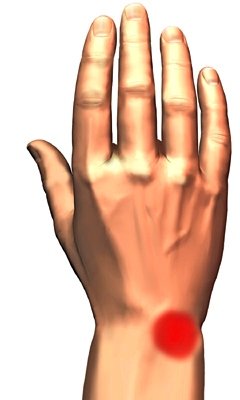
Место болезненности при болезни Кинбека.
Схематическое изображение болезни Кинбека При тяжелых поражениях полулунной кости область болезненности может быть не такой локальной, а охватывать всю область лучезапястного сустава, запястья
- Первая стадия: Полулунная кость теряет свое кровоснабжение, может возникнуть патологический спонтанный перелом.
- Вторая стадия: Полулунная кость становится слишком твердой, как камень - (склероз кости) из-за недостаточного кровоснабжения.
- Третья стадия: Коллапс полулунной кости. Кость спадается, уменьшается в размерах, фрагментируется (распадается на кусочки), фрагменты кости могут мигрировать.
- Четвертая стадия: Повреждаются соседние кости, что приводит к артрозу суставов запястья.
В дальнейшем рентгенологически определяются, деформация полулунной кости, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости становятся неровными; в центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Не часто, но отмечаются сужение суставной щели, как проявление деформирующего остеоартроза. Также могут определяться рентгенологические признаки ложного сустава полулунной кости, патологические переломы, полулунная кость может стать фрагментированной, т.е. распасться на части.
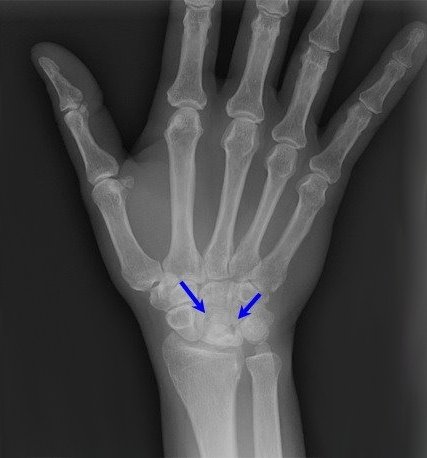
Рентгенограмма при болезни Кинбека.
В сомнительных случаях, когда рентгенография не позволяет с уверенностью говорить о диагнозе, выполняется КТ или МРТ:
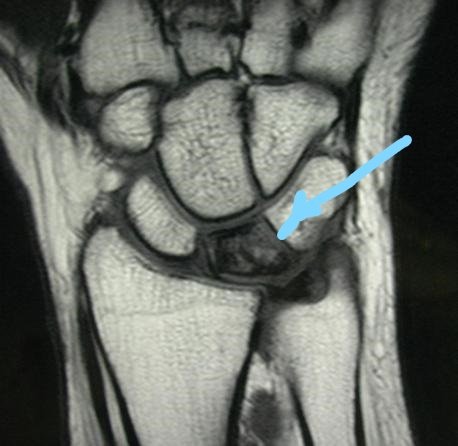
МРТ при болезни Кинбека.
Лечение болезни Кинбека определяется стадией заболевания.
При начальных стадиях заболевания используется иммобилизация (консервативное лечение): лучезапястный сустав обездвиживают специальным ортезом на 3-3,5 недели. Врач травматолог-ортопед подбирает оптимальный вариант ортезирования (лангет, тутор, ортез, повязка из полимерного бинта) с целью создание максимального покоя для полулунной кости. Принимая во внимание и учитывая характеристики материала, конструкцию и функциональность подобранного им ортеза может привести к регрессу заболевания на ранних стадиях, восстановлению кровоснабжения полулунной кости за счет прорастания новых сосудов или усиления-восстановления кровотока по старым кровеносным сосудам. Вопрос восстановления кровотока, иннервации, нормализации периферической нервной системы -берет на себя врач невролог и врач физиотерапевт. Составление поэтапного плана реабилитации и восстановления привычных и профессиональных навыков движения в кисти и лучезапястном суставе пораженной правой или левой руки- это удел врача ЛФК и профессионального инструктора по лечебной физкультуре. Если консервативное лечение привело к успеху, то в дальнейшем обязательны контрольные рентгенограммы каждые 4-6 недель в течение 1 года, наблюдение у травматолога, невролога. И если так случится, что заболевание начнет прогрессировать, то в первую очередь об этом будут знать наблюдающие специалисты, которые своевременно направят пациента на оперативное лечение с последующей поэтапной послеоперационной реабилитацией, которая будет похожа на этапы консервативного лечения, что, по сути, и есть выработанная тактика полного восстановления.

Удачи. Здоровья.
Врач травматолог-ортопед по направлению ортопедической реабилитации, ЛФК и СМ Тарасов А.Б.

Болезнью Кинбека принято называть поражение полулунной кости запястья, которое характеризуется её деформацией и разрушением вследствие нарушения кровообращения и поступления питательных веществ.
Это заболевание может также именоваться остеонекрозом полулунной кости, остеохондритом запястья, аваскулярным некрозом, травматическим остеопорозом, асептическим некрозом запястья.
Причины заболевания и группы риска
Патология может развиваться вследствие постоянных нагрузок на верхние конечности человека, в частности на лучезапястный сустав.
Данный факт объясняется анатомическим расположением полулунной кости: она находится в центральной части запястья между лучевой и головчатой костью, поэтому больше всех подвергается механическому воздействию при любых нагрузках на кисть.
Заболевание прогрессирует постепенно и чаще всего диагностируется у спортсменов, а также людей следующих профессий:
- крановщик;
- слесарь;
- рубщик;
- столяр;
- грузчик;
- проходчик в шахте или руднике.
Патогенез патологии
Регулярные незначительные травмы и повреждения приводят к нарушению кровоснабжения в поражённой области костных тканей и сопровождаются мелкими кровоизлияниями.
Следствием этого становится нарушение питания кости, потеря минеральных веществ, придающих ей прочность. Если нагрузки на запястье будут продолжаться, то это может привести к надломам полулунной кости и как результат – её деформация и распад.
Стадии заболевания
В современной медицинской литературе выделяется несколько стадий данного заболевания:
- Нарушение поступления питательных веществ и микроэлементов до костных тканей. Форма полулунной кости остаётся без
![]()
изменений. - Незначительное изменение формы с нарушением её целостности.
- В области некроза происходит распад костного вещества и его замещение фиброзными тканями.
- Усиленная деформация и фрагментация полулунной кости.
- Повреждение рядом расположенных костей, что приводит к артрозу лучезапястного сустава.
Постепенный переход из одной стадии в другую может происходить не всегда.
Зачастую процесс завершается на стадии незначительных деформаций.
Характерные признаки
Первыми признаками данного недуга является ощущение дискомфорта, периодические боли в запястье при резких движениях либо значительных нагрузках.
При нахождении руки в состоянии покоя боль отсутствует. Со временем можно визуально определить припухлость в области запястья, движения кисти становятся ограниченными, рука постепенно слабеет, и атрофируются мышцы предплечья. На поздних стадиях болезни человек ощущает хруст во время движения.
Иногда данное заболевание протекает без каких-либо симптомов и диагностируется абсолютно случайно.
Диагностирование: сложности и возможности
На начальных этапах установить правильный диагноз бывает достаточно затруднительно. Лечащий врач должен ознакомиться с анамнезом болезни, провести осмотр больного, изучить рентгенограмму.
Большая часть пациентов имеет жалобы на резкую боль в области запястья, которая усиливается во время нагрузок и предельном сгибании кисти. При пальпации определяется болезненность, а также припухлость в области полулунной кости.
Зачастую решающим фактором для установления данного диагноза служит рентгенография. Однако данное исследование имеет существенный недостаток: изменения полулунной кости определяются лишь спустя 60 – 90 дней после начала болезни.
Рентгенограмма даёт чёткое представление об изменении формы и увеличении плотности тени болезненной области. Тень кости имеет нестандартную форму треугольника, её высота незначительно снижена, а края становятся волнистыми и неровными.
Стадия фрагментации подтверждается делением кости на отдельные части различного размера с неровными очертаниями.
На 3 и 4 стадиях болезни видна приплюснутость кости, а отделы суставных щелей имеют незначительные расширения. На пятой стадии на краях повреждённой области, а также смежных суставных поверхностях видны костные разрастания.

В некоторых случаях (в основном на начальных стадиях развития болезни) необходимо проведение дополнительных исследований, наиболее полезной из которых считается магнитно-резонансная томография.
С помощью МРТ есть возможность установить нарушение в кровоснабжении полулунной кости на той стадии заболевания, когда её признаки ещё невозможно определить с применением рентгенографии.
Кроме этого, может быть применена сцинтиграфия скелета или компьютерная томография.
Методы лечения
При выявлении болезни на её ранних стадиях необходимо наложить гипсовую повязку, ограничивающую подвижность руки, сроком на 60 – 90 дней.
По завершению этого периода больному рекомендуется:
- прохождение курса массажа;
- лечебная физкультура;
- грязелечение;
- физиотерапия.
Если эти мероприятия не приведут к улучшению здоровья, назначается оперативное лечение, целью которого является снижения давления на полулунную кость за счёт удлинения локтевой либо укорочения лучевой кости.
Существуют и другие альтернативные варианты: восстановление кровеносных сосудов полулунной кости путем их имплантации, фиксация суставов в определённом положении либо удаление ряда костей запястья.
При лёгкой стадии заболевания устраняется разница в длине костей предплечья. Это даёт возможность снизить давление на полулунную кость и избежать её деформации.
Данный способ позволяет не применять хирургическое вмешательство на самом запястье и предотвращает возникновение уплотнения суставов после операции.
Если такую операцию провести невозможно, производится скрепление костей запястья между собой. Следствием такой операции может стать уплотнение суставов и неподвижность кисти в течение некоторого времени.
Применение каждого из этих способов приводит к устранению болевых ощущений в будущем.
Более поздние стадии болезни потребуют удаления повреждённых фрагментов либо тотального закрепления костей запястья. Первый вариант может привести к частичным ограничениям функционирования кисти, а второй полностью исключает её движение.
Большая часть операций, связанных с остеохондропатией полулунной кости кисти, проводится под местной анестезией. Первые 
несколько дней после хирургического вмешательства следует применять холодные компрессы, а руку держать выше уровня сердца.
Это поможет существенно снизить болевые ощущения. После этого накладывается шина или гипсовая повязка, доходящая до уровня локтевого сустава. В таком положении рука должна находиться от 20 до 90 дней в зависимости от сложности и способа хирургической операции.
Возможные осложнения
В связи с деформацией полулунной кости и несвоевременным лечением может развиться подвывих других костей запястья.
К примеру, ладьевидная кость сдвигается со своего места, что впоследствии приводит к артрозу и функциональному ограничению кисти.
Нередкими являются случаи, при которых происходит сдавливание нервов либо повреждение сухожилий.
Восстановление и реабилитация
С целью максимально быстрого восстановления здоровья после операции может проводиться целый ряд реабилитационных мероприятий:
- Лекарственная терапия, включающая в себя приём обезболивающих и противовоспалительных препаратов, а также средств, улучшающих кровообращение и стимулирующих регенерацию.
![]()
- Лечебная гимнастика позволить разработать кисть и укрепить мышцы.
- Физиотерапевтические процедуры ультразвуком, электростимуляцией, фонофорезом с применением лекарственных трав.
- Курс оздоровления в специализированных санаториях.
Следует помнить, что лечение болезни Кинбека – это сложный процесс, который может продолжаться несколько месяцев. В случае прогрессирования болезни иногда возникает необходимость в проведении повторной хирургической операции.
Ранняя диагностика, лечение и профилактика, смена трудовой деятельности и ограничение физических нагрузок на кисти рук, – станут залогом успеха в борьбе с этим тяжёлым профессиональным заболеванием.
Среди профессиональных заболеваний кисти особое внимание заслуживает повреждение полулунной кости. Занимая центральное место в запястье, располагаясь по оси максимальной нагрузки между головчатой костью и лучевой, полулунная кость при физической работе подвергается больше других механическому воздействию. Роль полулунной кости в функции лучезапястного сустава, ее положение и падающая на нее нагрузка объясняют, почему она чаще, чем другие кости, заболевает асептическим некрозом, так называемой болезнью Кинбека (Kienbock), которую ее автор впервые описал в 1910 г.
На основании изучения ряда больных Кинбек дал рентгеновскую картину этого нового заболевания и указал на связь заболевания с профессиональной нагрузкой. В дальнейшем в публикуемых работах появились материалы с большим числом наблюдений, в которых, как правило, подчеркивается этиологическая роль физического труда. Из 24 больных асептическим некрозом полулунной кости, описанных М. Н. Шапиро и Б. Н. Цыпкиным, все без исключения являются людьми физического труда. Влияние физического труда подтверждается и другими многочисленными клиническими и рентгенологическими исследованиями.
По нашим наблюдениям, асептический некроз часто наблюдается у горняков, шлифовщиков, полировщиков, столяров, штукатуров, прачек и у лиц других профессий, значительно нагружающих при работе луче-запястный сустав. Заболевание, по нашим данным, поражает главным образом людей в возрасте от 20 до 60 лет, однако более всего в возрасте 30 лет. По Яроши (Jaroschy), среди 88 больных 29 были женщины, остальные мужчины. По мнению Мюллера (Muller), женщины, наоборот, поражаются чаще мужчин.
Эта точка зрения кажется нам обоснованной в том смысле, что при равных условиях труда женщины легче заболевают асептическим остеонекрозом по сравнению с мужчинами, работающими в этой же профессии. Однако, поскольку мужчины заняты чаще на тяжелых работах в промышленности, легко понять, почему по материалам большинства авторов примерно 2/3 общего числа заболеваний падает на мужчин.
Заболевает чаще правая рука или обе, в зависимости от характера выполняемой работы и степени участия каждой руки. Дополнительной иллюстрацией значения функциональной перегрузки в развитии асептического некроза является заболевание левой кисти у левшей.
Заболевание возникает у нетренированных рабочих, еще не приспособившихся к новой работе. Однако речь может идти и о стажированных немолодых специалистах, которым по условиям производства пришлось выполнять работу, требующую новых или чрезмерных движений.
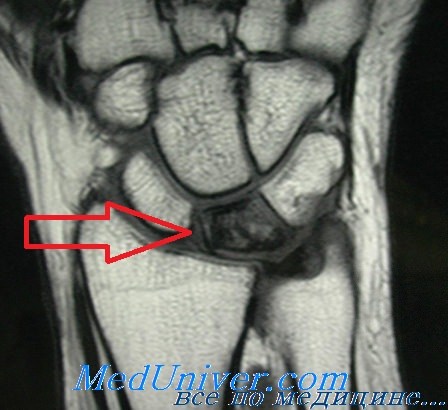
Заболевание чаще развивается исподволь. Вначале как опрос больного, так и объективные клинические данные, как правило, не позволяют поставить уверенного диагноза. В анамнезе удается отметить или однократную травму, или, что чаще, длительную профессиональную перегрузку. Уже Кпнбек в своей работе указал на роль микротравматизации и связанное с ней нарушение кровоснабжения кости, что вызывает характерные костные изменения, надежно устанавливаемые только при рентгенологическом исследовании.
Сейчас никто не сомневается в том, что некроз полулунной кости может быть вызван хронической функциональной перегрузкой, особенно в профессиях тяжелого физического труда (Н. А. Вигдорчик; Г. И. Турнёр; С. А. Рейнберг; В. П. Грацианский; М. А. Шапиро и Б. Н. Цыпкин; Аксгаузен — Axhausen, Ланг — Lang и др.). Рентгенологическая и микроскопическая картина, а также учет профессиональной нагрузки заставляют рассматривать асептический некроз полулуниой кости как последствие суммирования множественных мелких травм с развитием вторичного некроза кости. Рабочий обычно указывает на постепенное развитие болезни, хотя иногда может точно назвать день своего заболевания.
В этих случаях начало заболевания связывается больным с полученной мелкой травмой или даже, чаще, просто с мышечным напряжением — например, поднятием тяжести, явно неадекватным изменениям кости, видимым на рентгенограмме. Нет сомнения, что эти мелкие травмы являются лишь провоцирующим моментом, вскрывающим истинный характер существовавшего до того заболевания.
За врачебной помощью больные обращаются поздно — спустя несколько месяцев, а иногда несколько лет после появления первых ощущений болезненности и скованности в лучезапястном суставе. Отсутствие сильных болей не должно удивлять. Нужно иметь в виду, что болезненна надкостница, в то время как губчатое вещество малочувствительно, а хрящ и вовсе лишен чувствительных нервов. Полулунная же кость покрыта надкостницей лишь на небольшом участке только с тыльной и ладонной поверхностей. Выпуклая же часть кости, сочленяющаяся с лучевой, как и вогнутая сторона, соприкасающаяся с головчатой костью, покрыта хрящом.
А именно эти отделы, в особенности прилежащие к лучевой кости, поражаются раньше и прежде всего. Поэтому неудивительно, что, пока процесс локализуется в подхрящевой части кости, болезненность отсутствует или слабо выражена. Имеет значение и то обстоятельство, что человек физического труда, выполняющий тяжелую работу, не склонен фиксировать внимание на боли, если они не достигают степени, снижающей трудоспособность. Поэтому жалобы больного ограничиваются указаниями на незначительную болезненность лучезапястного сустава во время работы. Затем жалобы становятся сильнее, боли сохраняются и в покое и присоединяется ограничение движений кисти.
Надавливание и постукивание по полулунной косточке болезненно, как и поколачивание по головке и по оси средней пястной кости, особенно при сжатой в кулак руке. В выраженных случаях отмечаются припухлость с тыла лучезапястного сустава и небольшая деформация. Если рабочий продолжает работу, перенеся нагрузку на здоровую руку, заболевание может возникнуть спустя некоторое время и на здоровой стороне.
Таким образом, клиническая картина укладывается в подостро протекающее воспаление лучезапястного сустава с переходом в хроническое состояние, с ограничением тыльного и ладонного сгибания в лучезапястном суставе и появлением атрфии предплечья и ослаблением силы кисти.



- На заглавную
Поиск
Лечение асептического некроза полулунной кости
УДК 616.717.72
В.Л. ФИЛИППОВ, А.А. БОГОВ, В.Г. ТОПЫРКИН
Республиканская клиническая больница МЗ РТ, 420064, г. Казань, ул. Оренбургский тракт, д.138
Богов Андрей Алексеевич — доктор медицинских наук, главный научный сотрудник научного отдела, заведующий отделением травматологии №2, тел. (843) 237-34-25, e-mail: [email protected], ORCID ID: 0000-0003-2394-8788
Филиппов Валентин Леонидович — младший научный сотрудник научного отдела, врач травматолог-ортопед, тел. (843) 231-20-21, e-mail: [email protected], ORCID ID: 5 226 783
Топыркин Владимир Геннадьевич — кандидат медицинских наук, старший научный сотрудник, врач травматолог ортопед, тел. (843) 237-34-25, e-mail: [email protected]
Статья посвящена проблеме лечения болезни Кинбека — асептического некроза полулунной кости кисти. Представлена классификация болезни Кинбека в зависимости от стадии заболевания, согласно которой определены показания к оперативному лечению. Предложены варианты оперативного вмешательства с использованием васкуляризированных костных трансплантатов. Оценены результаты хирургического лечения больных с асептическим некрозом полулунной кости. Представлена также схема полулунно-лучевого артродеза цилиндрическим трансплантатом при частичном разрушении полулунной кости.
Ключевые слова: полулунная кость, болезнь Кинбека, асептический некроз, васкуляризированная костная пластика.
(Для цитирования: Богов А.А., Филиппов В.Л., Топыркин В.Г. Лечение асептического некроза полулунной кости. Практическая медицина. 2018)
V.L. FILIPPOV, A.A. BOGOV, V.G. TOPYRKIN
Republican Clinical Hospital, 138 Orenburgskiy trakt, Kazan, Russian Federation, 420064
Bogov A.A. — D.Sc. (medicine), Chief Researcher of the Scientific Department, Head of the Traumatology Department No. 2, tel. (843) 237-34-25, e-mail: [email protected], ORCID ID: 0000-0003-2394-8788
Filippov V.L. — Junior Researcher of the Scientific Department, traumatologist-orthopedist, tel. (843) 231-20-21, e-mail: [email protected], ORCID ID: 5 226 783
Topyrkin V.G. — PhD (medicine), Senior Researcher of the Scientific Department, traumatologist-orthopedist, tel. (843) 237-34-25, e-mail: [email protected]
The article is devoted to the treatment of Kienböck’s disease — aseptic necrosis of a semilunar bone of hand. Classification of Kienböck’s disease is given, depending on the stage of the disease which determines the indications for operative treatment. Variants of operative treatment with vascularized bone implants are proposed. The results of operative treatment of patients are estimated. A scheme is presented of semilumar-radius arthrodesis with cylinder implant with partial destruction of semilunar bone.
Key words: semilunar bone, Kienböck’s disease, aseptic necrosis, vascularized bone plasty.
(For citation: Bogov A.A., Filippov V.L., Topyrkin V.G. Treatment of aseptic necrosis of a semilunar bone. Practical Medicine. 2018)
Полулунная кость — самая загадочная кость кистевого сустава. Если ладьевидная кость чаще повреждается вследствие травмы, то развитие асептического некроза полулунной кости объяснить очень сложно: это и хроническая микротравматизация, компрессионные переломы, фиброкистозные изменения неясного характера 4.
Заболевание в ранний период его развития не вызывает какой-то тревоги — дискомфорт, непостоянные небольшие боли в области лучезапястного сустава, как правило, больные связывают с перегрузкой его [5,6].
Проблема лечения больных с асептическими некрозами полулунной кости имеет не только медицинское, но и социальное значение. Большинство пациентов этой группы составляют лица трудоспособного возраста, при их реабилитации необходимо максимально полное восстановление трудоспособности.
За последний век разработан широкий спектр хирургических мероприятий для лечения заболевания. Цель всех манипуляций — вернуть людям достойное качество жизни, возможность пользоваться своей рукой в полном объеме без болей и ограничения движений.
В обзоре литературы, опубликованном в 2010 году, включающем анализ всех тематических публикаций базы данных PubMed, Medline, Кокрейновского сотрудничества за период с 1998 по 2008 год обобщены методы лечения болезни Кинбека в зависимости от стадии заболевания. К ранней стадии были отнесены в соответствии с классификацией Лихтмана стадии 1,2,3а, к поздней 3б и 4 стадии. Мы, исходя из клинических интересов, рассматриваем четыре рентгено-морфологические, объединив 3а и 3б в одну стадию [7–9].
Дифференцированное лечение должно быть основано на анатомических условиях и стадии болезни в зависимости от быстроты развития заболевания — доброкачественная или злокачественная, когда коллапс и фрагментация возникают в считанные месяцы заболевания, несмотря на проводимое лечение, получить положительный результат не удается [10, 11, 12, 13].
Материал и методы: С 2007 по 2017 год в отделении травматологии №2 травматологического Центра РКБ МЗ РТ пролечено 24 пациента с асептическими некрозами полулунной кости. Все пациенты условно были разделены на 2 группы в зависимости от стадии заболевания.
К первой группе 10 больных (42 %) в возрасте от 18 до 53 лет были отнесены пациенты с 1–2-й стадией заболевания с легкой уплотненностью структуры (склероз) полулунной кости с субхондральными просветлениями с легким уплощением структуры кости.
Ко второй группе 14 больных (58 %) в возрасте от 21 до 65 лет отнесены пациенты с 3-й и 4-й стадией заболевания, при которых присутствует коллапс и фрагментация полулунной кости и деформирующий артроз лучезапястного сустава.
В первой группе мы применяли костную пластику свободными трансплантатами. Использовали трансплантаты из шиловидного отростка лучевой кости и трансплантат из гребешка подвздошной кости, отличительной особенностью которого является его остеогенная активность, обусловленная губчатым строением. Также мы применяли и васкуляризированные трансплантаты. Анатомические аспекты кровоснабжения области лучезапястного сустава позволяют разделить все имеющиеся варианты донорских участков для васкуляризированной костной пластики на 4 группы из эпифиза лучевой кости, эпифиза локтевой кости, из костей запястья, из пястных костей.
Во второй группе, при наличии фрагментации отломков полулунной кости при выраженном коллапсе, применяли костную пластику в сочетании с артродезированием в различных модификациях.
Клиническое наблюдение:
Приводим наблюдение больного из второй группы как наиболее тяжелой категории пациентов.
Рис. 1. Схема полулунно-лучевого артродеза цилиндрическим трансплантатом при частичном разрушении полулунной кости: 1 — образование цилиндрического дефекта (очерченный круг) на стыке между пораженной полулунной и лучевой костями, справа — то же в боковой проекции (пунктиром обозначены границы дефекта); 2 — в образованный дефект вставлен цилиндрический трансплантат (заштрихован); кистевой сустав фиксирован спицей, справа — боковая проекция.
Fig. 1. Scheme of semilumar-radius arthrodesis with cylinder implant with partial destruction of semilunar bone: 1 — forming the cylinder defect (circle) at the verge of the affected semilunar and radius bones, on the right — the same in lateral projection (the dashed line shows the defect limits); 2 — the cylinder impant is iserted into the defect (hatched); carpal joint is fixd with a pin, on the right — the lateral projection
![]()
Рис. 2. Пациент З. 31 год. Рентгеновский снимок до операции
Fig. 2. Patient Z., 31 y.o. Roentgenogram before the operation
![]()
Рис. 3. Пациент З. 31 год. Рентгеновский снимок после операции
Fig. 3. Patient Z., 31 y.o. Roentgenogram after the operation
![]()
Результаты и обсуждение:
Согласно современной концепции хирургического лечения асептического некроза полулунной кости направленного на скорейшее восстановление работоспособности пациента. Для достижения оптимального функционального результата пациенты должны пройти и полноценный курс реабилитации. У всех прооперированных нами больных ранний послеоперационный период протекал без осложнений. Период консолидации аутотрансплантата с костями реципиентной зоны составлял в среднем 2–4 месяца после операции. На отдаленных сроках были обследованы 13 пациентов. У 9 пациентов, в основном из первой группы, получены хорошие результаты: увеличение или полное восстановление движений в лучезапястном суставе, уменьшение или полное исчезновение болевого синдрома, удовлетворенность самих пациентов проведенным оперативным вмешательством. У 4 пациентов второй группы результаты были удовлетворительными, не было отмечено существенного увеличения объема движений в кистевом суставе, но исчезли боли в покое и у 2 пациентов при небольшой нагрузке. У остальных пациентов не удалось зафиксировать результат в связи с неявкой на контрольный осмотр, что позволяет надеется на отсутствие жалоб на оперированную конечность.
Выводы:
На современном этапе развития медицины исключительная роль как наиболее эффективному и достоверно доказанному методу лечения на любой стадии заболевания принадлежит методу васкуляризированной костной пластики в различных модификациях, но нельзя исключать как метод выбора и другие методы лечения.
Показания к применению того или иного вида васкуляризированной костной пластики необходимо определять в зависимости от интраоперационно выявленных вариантов ангиоархитектоники кисти, наличия и длины сосудистой ножки, величины диаметра ее сосудов.
Наиболее удобными к применению и анатомически выгодными, по нашему мнению, являются васкуляризированные трансплантаты, осуществляемые из тыльного доступа, из дистального эпиметафиза лучевой кости на сосудистой ножке с артерий, проходящих в 4 или 5 каналах сухожилий разгибателей кисти, а также из дистального и проксимального эпиметафизов 2–3-пястных костей на второй тыльной метакарпальной артерии.
Читайте также:







