Что делать если потянула большую ягодичную мышцу

Травма такого характера, как надрыв или растяжение ягодичной мышцы, знакома немногим. Но тем, кто стремится самостоятельно делать растяжку ног и садиться на шпагат, поднимать вес штанги или гири превышающий тот, на который тренирован мышечный каркас, стоит познакомиться с таким видом возможной травмы, чтобы избежать ее или знать, как лечить.
Стоит знать, что растяжение и надрыв ягодичной мышцы – очень болезненное явление. Человек практически на время лишается возможности долго стоять, сидеть, наклоняться или двигать ногами (бедренной частью), не говоря уже о ходьбе. Встать с постели (дивана), равно как и лечь на последние не представляется никакой возможности сделать безболезненно, ведь при этом так или иначе приходится сгибать тело в области поясницы, где ягодичная мышца прикрепляется. Боль ощущается по задней стороне бедра или по боковой стороне бедра, а также может болеть внутри ягодицы и бедра. Боль может иррадиировать в поясницу, крестец или копчик и очень напоминает боль при ущемлении седалищного нерва. Так что правильно диагностировать, что именно произошло – надрыв ягодичной мышцы или ущемление седалищного нерва – может только врач - невропатолог, чьими услугами не стоит пренебрегать, чтобы правильно и эффективно выйти из болевого синдрома.
Что делать, если вы поняли, что потянули ягодичную мышцу? Кроме лежачего положения на спине принять лежачее положение на боку или на животе будет сложно – болезненно. Восстановительный период начинается после снижения острых болевых ощущений. Для этого проводят домашнюю или профессиональную физиотерапию – прогревание глубоких слоев мышц в области ягодиц и бедра, при нестерпимых болях прописывают мази, таблетки и/или инъекции противовоспалительных, миорелаксантов и анальгетиков.

Когда болевой синдром утихнет, необходимо переходить к восстановлению ягодичной мышцы после растяжения или надрыва.
Начинают нагружать ягодичную мышцу в положении лежа.
Упражнение 1. Лежа на спине с прямыми ногами медленно сгибать ноги в колене (каждую ногу в колене поочередно), не отрывая ног от поверхности, и медленно разгибать ноги в коленях, распрямляя их до исходной позиции. Упражнение начинают с одного подхода по 5 – 10 раз и ежедневно добавляют по одному подходу и увеличивают количество раз до 15.
Упражнение 2. Лежа на одном из боков (с той стороны, которая потянута) сгибают медленно противоположную ногу в колене и расправляют до исходного положения. Упражнение начинают с 5-10 раз в один подход и ежедневно добавляют по одному подходу и увеличивают количество сгибаний до 15 раз за один подход.
Упражнение 3. Лежа на боку, противоположному потянутой ягодице, медленно сгибают ногу в колене (ту ногу, со стороны которой потянута мышца ягодицы) и медленно разгибают до исходного положения. Упражнение повторяют по5-10 раз в один подход, увеличивая количество подходов ежедневно на один.
Упражнение 4. Лежа на спине с прямыми ногами, медленно отводят в сторону прямую ногу (не отрывая от поверхности), противоположную той, со стороны которой травмирована ягодичная мышца. Медленно возвращают ногу в исходное положение. Упражнение повторяют ежедневно по одному и более подходу по 5-10 раз за подход.
Упражнение 5. Лежа на спине с прямыми ногами, отводят в очень медленном темпе прямую ногу со стороны травмированной мышцы в сторону, не отрывая ее от поверхности. Очень медленно возвращают ногу в исходное положение. Упражнение повторяют в один и более подходов по 5-10 раз за один подход. Ежедневно увеличивают нагрузку на один подход.
Упражнение 6. Лежа на спине с прямыми ногами и не отрывая ног от поверхности, в медленном темпе разводят ноги в стороны и сводят ноги в исходную позицию. 5-10 раз за один подход ежедневно плюс один дополнительный подход.
Упражнение 7. Лежа на спине, в очень медленном темпе (не превозмогая боль, а прекращая движение ноги в случае возникновения болевого синдрома) поднимают прямую ногу, противоположную той, со стороны которой травмирована ягодичная мышца. Упражнение проводят в один заход по 5-10 раз и ежедневно добавляют по одному подходу, доводя количество поднятий ноги до 15 за один подход.
Упражнение 8. Лежа на спине, поднимают в очень медленном темпе распрямленную ногу с той стороны, где потянута ягодичная мышца, и очень медленно опускают. Поднятие ноги приостанавливают, если начинает развиваться болевой симптом. Упражнение повторяют по 5-10 раз за один подход, увеличивая количество подходов ежедневно на один и доводя количество поднятий ноги до 15 раз за один подход.
Упражнение 9. Лежа на спине, сгибают ноги в коленях и разводят их на ширину плеча, далее в медленном темпе разворачивают бедра кнаружи, пытаясь согнутые колени приблизить к поверхность, на сколько это возможно. Медленно возвращают ноги в исходное положение. Это упражнение не выполняют до тех пор, пока стихающие болевые ощущения не позволят его исполнять. Выполняется упражнение по 1-5 раз за один подход, и количество подходов увеличивается ежедневно на один, а количество движений в подходе увеличивается до 15 раз постепенно.
Упражнение 10. Лежа на спине с прямыми ногами, на 10 см приподнять ногу от поверхности со стороны, противоположной травме ягодицы, и совершать ею круговые движения. Ногу опустить в исходное положение. Упражнение повторять до 5-10 раз за один подход, увеличивая ежедневно количество подходов.
Упражнение 11. Лежа на спине с прямыми ногами, на 10 см приподнять ногу (со стороны травмы ягодицы) и совершать ею круговые движения по 5-10 раз за один подход. Количество подходов увеличивать ежедневно.
Упражнение 12. Лежа на боку (на стороне потянутой ягодицы) свободную прямую ногу приподнимают и отводят вверх, на столько, на сколько позволяет болевой симптом. Упражнение выполняют в один подход по 5-10 раз и увеличивают количество раз поднятия ноги и количество подходов ежедневно.
Упражнение 13. Лежа на боку (на стороне, противоположной травме ягодицы) прямую ногу приподымают и отводят вверх по 5-10 раз в один подход. Ежедневно увеличивают количество раз в подходе и количество подходов на один.
Упражнение 14. Лежа на животе (ноги прямые и сомкнуты), медленно сгибают ногу в колене и стараются максимально тянуть пятку к ягодице. Ноги сгибают попеременно по 5-10 раз за один подход для каждой ноги. Ежедневно и постепенно наращивают количества сгибаний и подходов.
Когда болевой симптом позволит стоять, переходят к упражнениям в положении стоя.
Упражнение 15. В положении стоя (ноги сомкнуты) и удерживаясь за опору одну ногу оторвать от пола и побалансировать на одной ноге минуту и более по возможности. Ежедневно увеличивать время баланса. Упражнение начинать с ноги, не задействованной в травме. Ноги менять попеременно балансируя то на одной и, то на другой.
Упражнение 16. В положении стоя (ноги сомкнуты) отводить в сторону каждую ногу попеременно по 5-10 раз в один и более подходов, увеличивать количество подходов ежедневно на один.
Упражнение 17. В положении стоя (ноги сомкнуты), отводить попеременно каждую ногу назад по 5-10-15 раз за один подход. Количество подходов увеличивать ежедневно на один.
Весь комплекс упражнений для растянутой ягодичной мышцы позволит восстановить функции ягодичной мышцы до нормы очень быстро.
Материал подготовлен командой сайта при поддержке наших экспертов: спортсменов, тренеров и специалистов по питанию. Наша команда >>
-
Время на чтение: 5 мин.
- Причины растяжений
- Технические причины
- Проблемы физиологические
- Что делать, если вы потянули мышцу
- Как определить, что у вас растяжение
- Что делать, если это случилось
- Продолжение тренировок после травмы
- Чем опасно продолжение работы через боль
Многие после тяжелой физической работы чувствуют боль в мышцах. Если эта боль проходит через 2–3 дня – все нормально. А если нет, то это травма (например, растяжение). Давайте обсудим, что делать при растяжении мышц и откуда оно берется.
Причины растяжений
Причины получения травм можно разделить на технические и физиологические.
Это большая группа причин получения растяжений и надрывов, которую объединяют ошибки в технике выполнения упражнений:
- плохая разминка;
- рывки;
- большие веса;
- избыточное количество повторов.

Во время рывка вы рискуете надорвать сухожилия и связки. Если вы не можете поднять вес плавно, не стоит делать это с помощью читерства. Лучше попросите друга помочь вам на подъеме и сделайте негативные повторения с таким весом. Пользы от этого будет значительно больше.
Еще одна проблема, связанная с технической стороной выполнения упражнений – это поднятие больших весов. Особенно опасны ситуации, кода новички изучают свои силовые способности.
Их мышцы еще не привыкли к высоким нагрузкам, а техника еще не идеальна. В такой ситуации при поднятии максимальных весов, разумеется, высок риск получения растяжения. Если новичок сразу возьмется за блин на 25 кг и начнет выполнять подъем туловища, то даже несмотря на то, что мышцы живота крепкие, можно и их потянуть. Выполнение приседа в неправильной технике может привести к растяжению мышцы бедра и так далее.
Здоровье мышц (бедра, живота, рук и ног, спины) зависит от нашего питания. Нужно потреблять достаточное количество всех необходимых веществ, чтобы мышечная ткань была прочной и эластичной.
Бывает так, что у человека нарушен обмен веществ, и его мышечная ткань недостаточно крепка, что бы он ни делал. К этой особенности нужно приспособиться, чтобы часто не получать травм.
При таких проблемах можно получить травму от малейшей нагрузки. Причем там, где здоровому человеку сложно что-то надорвать, например, опять же в области живота.

Что делать, если вы потянули мышцу
Для начала разберемся, как понять, что вы потянули мышцу. Растяжение может проявиться во время тренировки – в один момент вы почувствуете резкую боль. Сила боли будет напрямую зависеть от тяжести травмы. Незначительные растяжения могут не мешать вам работать. Сильные же травмы будут вызывать адскую боль, через которую без обезболивания вы переступить не сможете.
В некоторых случаях боль наступает после растяжений. Например, сегодня вы играли в настольный теннис и поскользнулись, чуть не сев на шпагат (притом что на него вы не можете сесть). Пока вы играете дальше – боли нет. Дома, после того как вы некоторое время будете без движения, вы ощутите резкую боль где-то на задней или внешней части бедра. Это замедленная боль.
Через несколько часов после болевых ощущений при осмотре места травмы можно обнаружить припухлость, покраснение. На следующий день на том месте может образоваться небольшой синяк (сине–желтый). Если эти признаки появились – у вас точно растяжение.
Не путайте растяжение с разрывами и переломами. Например, когда ваша нога при ходьбе неожиданно попадает в небольшую ямку, вы ставите ногу набок. Мышцы не успевают зафиксировать положение ноги, в результате чего вся нагрузка переходит на связки. Естественно, что они могут порваться. При этом нога в районе щиколотки опухнет с обеих сторон. Через день–два появится обширный синяк. В данном случае может быть как разрыв, так и трещина в кости.
Что делать, если потянул мышцу? Как только вы почувствовали боль, прекратите заниматься. Лучше в этот день не заканчивать тренировки – нужно вернуться домой и отдохнуть. В зависимости от степени травмы боль может пройти уже через 3 дня. А может остаться с вами на несколько недель.
Ваша задача – не заниматься через боль. Кровь гонять нужно, но, не задействовав больную мышцу.
Первое, что нужно сделать после травмы – это прекратить заниматься и обеспечить покой мышце хотя бы на неделю. Например, если вы потянули мышцы бедра, исключите нагрузки на ноги, аккуратно ходите, чтобы не чувствовалась боль.
Вы можете прийти на следующую тренировку, но не делайте те упражнения, в которых задействована больная мышца.

Если болят мышцы живота – наденьте шерстяной бандаж и старайтесь не смеяться. Такое бывает крайне редко, но случается. Часто при проработке мышц живота (особенно при подъеме ног) может заболеть верхняя передняя часть бедра. Это мешает любой работе с прессом.
Когда потянуты мышцы на ноге, исключите бег, прыжки, приседания и все упражнения, в которых участвуют ваши ноги. Подождите неделю, затем начните тренироваться.
Если у вас сильные боли, рекомендуем пользоваться обезболивающими мазями местно. Учтите, что боль – это знак травмы. Если вы не будете ее чувствовать, то может навредить себе еще больше.
Если через неделю покоя боль не прошла, обратитесь к травматологу. После обследования он может назначить вам физиолечение.
Продолжение тренировок после травмы
Итак, когда вы подождали неделю, пора попробовать больную мышцу в тренажерном зале. Если болели мышцы живота, попробуйте после разогрева выполнить подъем туловища. Делайте все аккуратно, без рывков, внимательно слушая свой организм на предмет боли.

Если травма на ноге – присядьте без веса. Не больно? Возьмите пустой гриф. Начните укреплять растянутые мышцы с легких весов. Ваша задача – провести реабилитацию и восстановить прежний темп тренировок.
Чем опасно продолжение работы через боль
Если надеяться, что боль пройдет во время тренировки и работать дальше, можно получить осложнение. Сухожилие воспалится, вокруг него будет скапливаться жидкость. Это приведет к тому, что во время движения у вас будет слышен характерный глухой хруст в больном месте.
Со временем острая боль пройдет, а вот воспаление останется. Вы сможете делать ежедневные процедуры (взять в руку чайник, ходить), но при более сильных нагрузках будет больно. И эта боль не пройдет.
Если вы запустили ситуацию до такой стадии, пора обратиться к травматологу. После проведения МРТ он направит вас на физиопроцедуры.
Главной из них является электрофорез, который позволяет провести лекарство (как правило, это йод, димексид и обезболивающие) через кожу в нужное место за счет электрического поля. Обычно назначают 10 процедур. И заканчивается все выздоровлением – теперь нужно начинать реабилитацию.
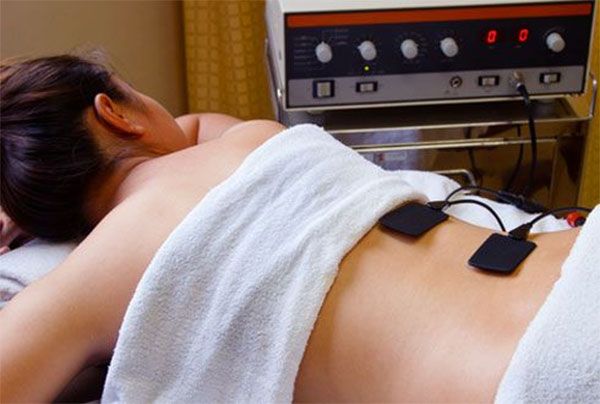
Если электрофорез помог недостаточно, назначают еще 10 сеансов магнитного лечения. Как правило, на этом все и заканчивается. Если и это не помогло – на 2 недели могут наложить неснимаемый гипс. Так что думайте, стоит ли заниматься через боль.
По времени болезненные ощущения могут продолжаться месяцы, полгода и более. Если не лечить – сухожилие потеряет эластичность, а вы не сможете полноценно тренироваться. Так что лечитесь вовремя.
Болевой синдром в ягодицах зачастую затрагивает большую и грушевидную мышцу. Причины такого состояния разнообразны, и сигнализируют как о серьезных патологиях опорно-двигательного аппарата, так и о мышечном перенапряжении. Об особенностях функционирования ягодичных мышц, причинах болей, сопутствующих заболеваниях, методах диагностики и лечения узнаете из этой статьи.
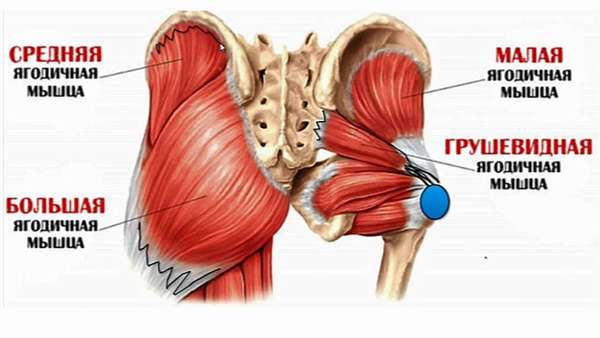
Анатомия и функции ягодичной мышцы
Ягодичная область состоит из множества пластов, которые разделяют тонкие прослойки соединительной ткани:
- Верхний слой составляет малоподвижная и толстая кожа, очень чувствительна к боли. В ней расположены сальные и потовые железы, волосяные фолликулы.
- Подкожный слой состоит из клетчатки ячеистой структуры, которая формируется благодаря перемычкам соединительной ткани. В этом слое находятся поясничные и крестцовые нервы, верхние части ягодичных артерий.
- Мембрана из соединительной ткани от крестца и костей таза обходит большую ягодичную мышцу и переходит в широкую часть бедра.
- Большая ягодичная мышца, которая формирует ягодичную выпуклость. Ее функция заключается в сгибании и разгибании бедра, повороте в сторону, движению ноги от центра и к центру.
- Клетчаточное пространство под ягодицей занимает большую площадь. В передней части находится фасция, которая укрывает мышцы среднего слоя. Сзади расположен глубокий лист фасции большой ягодичной мышцы. В верхней части – две упомянутые фасции, которым отведена роль стенок этого пространства, крепятся к подвздошной кости.
- Средний пласт формируется из средней ягодичной, квадратной, грушевидной, запирательных и близнецовых мышц. Их главная задача – вращать бедро внутрь и наружу.
- Глубокий слой формирует малая ягодичная и наружная запирательная мышца. Они отвечают за отведение ног в стороны, удержание тела в вертикальном положении, поворот бедра наружу и внутрь.
- Под мышечным пластом расположены тазовые кости, шейка бедренной кости, связки.
Питание глубоких тканей обеспечивают верхние ягодичные, поясничные и подвздошно-поясничные артерии. Вены обеспечивают отток крови. Они расположены рядом с артериями, соединяются с глубокой общей сетью сосудов. Отток лимфы осуществляется в лимфоузлы, размещенные в паху.
Ягодичная область – большая слаженная система. Поэтому нарушение функций одной части влечет за собой негативные изменение в других участках.
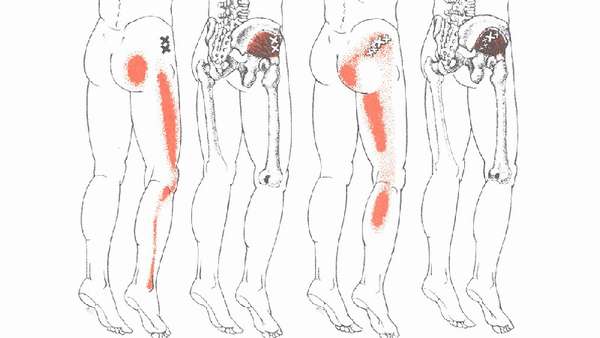
Причины болей в ягодице
Болеть мышцы бедра и ягодиц без причины не могут. Болевой синдром развивается в результате патологических изменений в позвоночнике и пояснично-крестцовом отделе. Установить характер боли и точную локализацию самостоятельно не представляется возможным. Часто пациенты жалуются на болезненность в конкретном месте, но часто истинная причина —, совершенно в ином.
Причинами болей в ягодичных мышцах могут быть следующие патологии:
- остеохондроз поясницы, межпозвоночная грыжа,
- остеоартроз тазобедренных суставов,
- остеомиелит подвздошной или бедренной кости,
- флегмона, абсцесс,
- травмы крестца, хребта, копчика,
- растяжение, гематомы, переломы,
- защемление седалищного нерва в области грушевидной мышцы,
- люмбаго (повышенный тонус мускулатуры поясницы, ягодиц бедер),
- заболевания органов малого таза (аднексит),
- патологические процессы в прямой кишке (проктит, геморрой, парапроктит),
- миалгия на фоне инфекционных поражений и переохлаждения,
- миозит – воспаление в мышцах,
- артриты,
- поясничный стеноз,
- нарушение кровотока в артериях или аорте,
- новообразования в забрюшинной области,
- синдром хронического сдавливания мышц ягодичной области,
- онкология (лимфосаркома, миелома, метастазы подвздошных костей),
- туберкулез костной ткани,
- перелом шейки бедра,
- паховая грыжа.
- бурсит,
- тендинит сухожилия, соединяющегося со средней ягодичной мышцей,
- введение лекарственных препаратов внутримышечно.
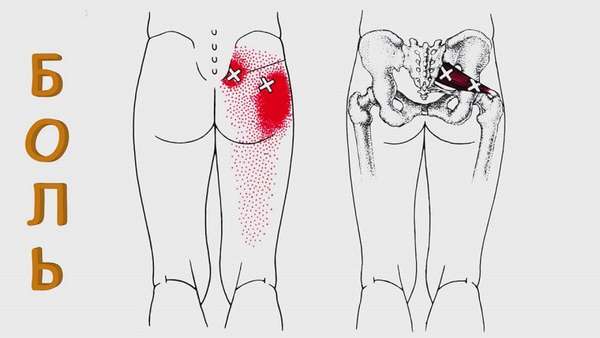
В период вынашивания ребенка женщины жалуются на то, что болят мышцы попы. Подобные состояния связаны с избыточной нагрузкой на позвоночник. С ростом плода увеличивается и нагрузка на организм, смещается центр тяжести, искривляется хребет.
В третьем триместре боль только усиливается, ведь ребенок к этому времени достигает больших размеров, а головка оказывает значительное давление на дно таза. Увеличенная матка сдавливает нервные корешки и сосуды. Характер болей напоминает клиническую картину при остеохондрозе. Для облегчения состояния специалисты советуют выполнять несложные упражнения, носить специальное белье и бандаж.
Особенности болей в ягодице
Боли в ягодичных мышцах отличаются у каждого отдельно взятого пациента. Только врач может поставить правильный диагноз, основываясь на описании ощущения и локализации неприятных ощущений.
Виды болевого синдрома:
- спонтанная боль, отдающая в спину, нижние конечности, усиливается при ходьбе,
- сильная боль, вплоть до онемения ноги,
- болезненные ощущения в середине ягодицы, растекающиеся по конечности вниз и сопровождающиеся прострелом в поясничной области,
- постоянная неутихающая боль, усиливается при физических нагрузках,
- тянущая боль, сменяющаяся спазмами, усиливается при перегреве организма.
Неприятные ощущения в ягодичной области напрямую зависят от причин, времени появления и наличия сопутствующих болезней. На примере часто встречающихся патологий костно-мышечной системы рассмотрим виды боли:
Болезненные ощущения в месте инъекции – абсолютно нормальное явление, которое проходит самостоятельно. Усиление дискомфорта свидетельствует о том, что игла попала в маленький сосуд, нерв, жировую ткань. Ягодичные мышцы часто болят после тренировки, особенно у новичков. Когда организм привыкнет к нагрузкам, эти ощущения больше не будут тревожить.
Важно! Гематогенная форма остеомиелита острого течения приводит к коме.

Диагностика
Болевой синдром, имеющий постоянный характер, требует консультации специалиста. Основная цель диагностики – исключение состояний, несущих угрозу жизни человека. Задача врача – собрать данные для анамнеза. Для этой цели назначают ряд процедур:
- Визуальный осмотр. Определение особенностей боли, тонуса мышц, чувствительности, биомеханические тесты помогают определиться с диагнозом наполовину.
- Рентген. Исследование направлено на выявление травм позвоночного столба, смещения дисков, врожденных аномалий развития, опухолей, остеохондроза и остеопороза.
- Компьютерная и магнитно-резонансная томография. Визуализация среза позвоночника, выявление патологий в мягких тканях, суставах.
- Изотопная контрастная сцинтиграфия. Определяет возможные метастазы, остеомиелит, абсцессы, дефекты позвоночных дужек.
- Электронейромиография. Метод используют с целью определения тонуса мышц.
- Пункция, УЗИ тазобедренных суставов. Назначают при выявлении злокачественных и доброкачественных опухолей.
- Общий анализ мочи и крови. Позволяет определить наличие или отсутствие воспалительных процессов в организме.
Лечение
Как лечить боль от ягодицы до колена и ниже? Терапия болезненных ощущений в ягодичной зоне направлена на устранение первопричин. Блокирование источника болевых импульсов приводит к уменьшению боли и дискомфорта. Если боль в мышцах – самостоятельный симптом и источник неприятных ощущений, терапию проводят при помощи местного воздействия общего характера:
Что делать, если при уколе в ягодицу задели нерв? В таком случае для лечения назначают противовоспалительные обезболивающие препараты и физиотерапевтические процедуры. При обнаружении серьезных патологий позвоночного столба, корешкового синдрома назначают новокаиновые блокады.
Массаж, мануальная терапия с целью растяжения мускул и физиотерапия дают положительные результаты. Именно благодаря комплексному подходу удается скорректировать состояние больного. Хирургические методы лечения практически не используют. Лишь при безрезультатной терапии и острых состояниях за дело берутся хирурги.
Профилактика
Профилактика болей в ягодичной мышце направлена на предотвращение развития неприятных ощущений. Она практически не отличается от действий по предупреждению болезней ОДА и мягких тканей, окружающих позвоночник.
Общие рекомендации по оздоровлению:
- регулярные занятия спортом помогут укрепить мышцы и скелет,
- разминка каждые 20-40 минут при сидячей работе восстанавливает питание тканей, снижает риск застоя венозной крови,
- комплексный подход к лечению патологий опорно-двигательного аппарата,
- предупреждение переохлаждения,
- своевременное обращение за медицинской помощью.
Справка. Самолечение приводит к усилению болезненных ощущений, заболевание перерастает в хроническую форму.
Заключение
Боль в ягодицах – это не болезнь, а признак, который указывает на развитие дегенеративных, дистрофических изменений в костно-мышечной системе. Одни состояния проходят сами по себе, другие требуют длительного лечения. Тяжесть повреждения мышц определяет специалист. Следование рекомендациям по профилактике, своевременное обращение за помощью, тщательная диагностика – залог благополучного исхода.
Спазм мышц — нередкое явление в нашей жизни. У каждого второго человека хотя бы раз в неделю возникает мышечный спазм. Причин этому много. Например, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия).
Одним из многочисленных видов спазмов является спазм грушевидной мышцы бедра. Синдром грушевидной мышцы относится к достаточно редким заболеваниям.

Грушевидная мышца – это одна из мышц таза. Относится грушевидная мышца к внутренним, то есть к тем, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы. Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами находится один из самых важных нервов нашего организма — это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.
Синдром грушевидной мышцы представляет собой спазм. Грушевидная часть становится плотной, твердой, сдавливает седалищный нерв. Синдром грушевидной мышцы возникает неслучайно: в результате резкого движения, травмы, гематомы, воспаления, растяжения или инородного образования.
Причиной может послужить даже неправильно сделанная внутримышечная инъекция. Также синдром грушевидной мышцы возникает рефлекторно при заболеваниях позвоночника: опухолях, патологии корешков спинного мозга, сужения в позвоночном канале, травмах.
При сдавлении седалищного нерва возникают очень сильные и интенсивные симптомы.

Сдавление нерва очень серьезный процесс, который незаметно протекать не может. Симптомы всегда явные, четкие — их ни с чем не перепутаешь. Основные симптомы спазма мышечной ткани и компрессии седалищного нерва:
- Боль ноющего, жгучего характера, находится в области тазобедренного сустава, усиливается во время ходьбы, при движении бедра вовнутрь. Когда больной ложится, боль немного стихает.
- Сильная боль, сопровождающая нерв на его протяженности. Боль локализуется как в самом тазу, по внутренней его поверхности, так и достаточно широко распространяется на бедро, поскольку седалищный нерв один из самых больших по протяженности. Боль распространяется в ягодичную область, по задней поверхности бедренной зоны и голеностопа, отдает в стопу. Чаще всего процесс локализуется только с одной стороны.
- Ощущения покалывания на пораженной ноге. В основном неприятные ощущения возникают по ходу нерва, то есть также по всей задней поверхности ноги.
- Снижение чувствительности на нижней конечности как к прикосновениям, так и к температуре и к боли.
- Дискомфорт при движении. Чувство болезненности при попытке положить ногу на другую ногу.
- Редко могут быть нарушения мочеиспускания.
- Также врачом могут быть определены несколько симптомов. Симптом Бонне заключается в том, что больного просят расслабить ягодичную мышцу. Затем врач осуществляет пальпацию ягодичной области и находит уплотненную, твердую грушевидную мышцу. Симптом Виленкина: при постукивании в проекции мышцы появляется болезненное ощущение, отдающее по всей задней поверхности ноги. Симптом Гроссмана: при постукивании по выступающим частям обеих подвздошных костей появляется болевое ощущение в глубине ягодиц. Также можно выявить болезненное ощущение при прощупывании мышцы.
- При сдавлении сосудов может нарушаться чувствительность, появляется ощущение хромоты. Больной вынужден останавливаться при ходьбе, при этом окраска кожи над ягодицей и ниже становится бледной.

Поскольку происходит при спазме сдавление сосудов и нервов, то лечение должно проводится обязательно как можно скорее, во избежание тяжелых осложнений. Принципом лечения должно быть устранение причины, вызвавшей состояние спазма. Показан покой, ограничение физической нагрузки. Лечение в основном консервативное, включает в себя использование медицинских препаратов и упражнения для снятия спазма. Также назначают массаж и физиотерапию, комплекс упражнений.
Принципом медикаментозного лечения является снятие боли и спазма. Основные препараты:
- Для снятия боли используют препараты нестероидного противовоспалительного ряда. Лечение заключается в блокировке чувства боли и снятии воспаления. Лучше их применять внутримышечно, поскольку доступность препарата при таком способе введения выше и эффект наступает гораздо быстрее. Применяют препараты, содержащие диклофенак (ДиклоФ, Вольтарен, Диклофенак), мелоксикам (Мовалис), кеторолак (Кетанов, Кеторол). Инъекции ставят глубоко внутримышечно через 4–6 часов. Те же препараты можно принимать и в таблетированном виде.
- Также помимо нестероидных противовоспалительных можно применять анальгетики, которые только будут снимать чувство боли. Это препараты, содержащие метамизол натрия (Темпалгин, Баралгин, Брал).
- Спазмолитики. Лечение необходимо для снятия спазма. Применяются как отдельно от НПВП, так и вместе. Известным спазмолитиком является дротаверин. Торговое название Но-Шпа. Лечение дротаверином проводится также или в таблетках, или в виде инъекций.
- Миорелаксанты. Их используют при неэффективности спазмолитиков. Лечение (действие) заключается в расслаблении спазмированной мускулатуры. Вводят их также внутримышечно или применяют вовнутрь. Один из самых известных препаратов — это Мидокалм.
- Также одним из способов лечения является проведение блокады. Для этого используют раствор анестетика (новокаин, лидокаин) для обезболивания и снятия спазма.
Лечение физиотерапевтическими методами производится параллельно с медикаментозными средствами. Используют терапию магнитными токами, акупунктуру, электрофорез и магнито-лазерное лечение.

Существует упражнения, которые проводятся для лечения синдрома и облегчения состояния. Все упражнения направлены на растяжение. Для занятий нужно подобрать комфортное время и одежду. Проводятся упражнения лежа на животе или сидя в расслабленном состоянии. Во время занятий не долно возникать дискомфорта или боли. Некоторые из упражнений:
- Лежа на животе необходимо соединять и разводить колени. При этом ноги должны быть полусогнуты. Упражнения выполнять медленно, на растяжение.
- Необходимо несколько раз вдень на небольшое время сидеть, сложив нога на ногу. Выполняя упражнения, периодически ногу менять.
- Необходимо сесть на кровать и соединить колени друг с другом. Потихоньку встать с кровати, стараясь не разъединять колени. Выпрямиться и только потом разъединить колени друг от друга.
- Сесть на стул и положить ногу на ногу. Наклониться к ноге, лежащей сверху, повторить от пяти до десяти раз. Поменять ногу.
- В положении на четвереньках поочередно вытягивать назад выпрямленную ногу. Должно чувствоваться растяжение всех мышц таза.
- Лечь на спину. Поднять выпрямленную ногу вверх и завести за противоположный бок, стараясь достать пола.

Ягодичных мышц в нашем организме три пары. Различают большие, средние и малые ягодичные. Большая ягодичная часть наиболее крупная, состоит из трех частей. Она поворачивает ногу кнаружи, придает телу прямое положение. Средняя ягодичная расположена глубже. Ее функция в отведении ноги. Ну и малая находится еще глубже, ее функции повторяют предыдущие.
Это редкое явление, но оно случается. Возникает при резких движениях, неудобном положении, ударах в ягодичную область. Характеризуется появлением боли в области ягодицы, ноющего характера. Появляется болезненность при надавливании, ощупывании. Возможно развитие гематомы. Сдавления сосудов и нервов не происходит.
Но при растяжении возможно развитие синдрома грушевидной мышцы.
Лечение производится также обезболивающими препаратами (чаще в таблетках либо в виде мазей), спазмолитиками. Проводятся блокады, массаж и физиотерапия.
Таким образом, синдром грушевидной мышцы является редким, но значимым заболеванием. Важно при выявлении симптомов обратиться к врачу и проводить комплексное лечение заболевания во избежание рецидива.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Немного об анатомии
- Причины поражения седалищного нерва
- Клинические проявления
- Диагностика
- Лечение
- Осложнения
- Профилактика
У человека это самый крупный периферический нерв, который образован волокнами от поясничного (поясничные корешки L1-L4) и крестцового сплетения (нервные корешки L5-S4). Из полости таза нерв выходит через седалищное отверстие тазовой кости на ягодицу под грушевидной мышцей, а сверху прикрыт крупной ягодичной мышцей.
Затем по задней поверхности бедра доходит до подколенной ямки, где расходится на две части и формирует большеберцовый и малоберцовый нервы, в верхней части икроножной мышцы эти нервы отходят друг от друга и каждый имеет своё анатомическое расположение:
- Малоберцовый – огибает головку малоберцовой кости и расположен очень поверхностно, далее по внутренней поверхности голени в малоберцовой мышце доходит до голеностопного сустава, где вновь делится на мелкие ветви и иннервирует внутреннюю поверхность стопы;
- Большеберцовый – проходит в глубине икроножной мышцы в центре голени, доходит до лодыжки и с наружной стороны стопы разветвляется на более мелкие ветви и контролирует другие мелкие мышцы стопы.
Таким образом, обращает на себя внимание, что седалищный нерв длинный по протяженности, толщина его в области ягодицы доходит до 10 мм, уровень его поражения может быть различным и от этого, будет зависеть клиническая картина его поражения.

Верхний уровень поражения – верхний ишиас – пагубное воздействие на нервные корешки оказываю проблемы в области позвоночника:
- Остеохондроз.
- Спондилёз.
- Спондилит.
- Процессы в области мышц спины,
- Заболевания внутренних органов малого таза.
Средний ишиас – провоцируется проблемами в области ягодицы и бедра.
Нижниий ишиас – развивается в результате поражения сплетения после его разделения на нервы нижней конечности.

В зависимости от причин его повреждения, выделяют:
Первичный ишиас, т.е. непосредственное поражение самого седалищного нерва в результате:
- Травмы костей таза и позвоночника, и повреждение костными отломками или сдавливание между ними.
- Интоксикации и отравления химическими и лекарственными веществами, чаще всего это пагубное влияние алкоголя.хронические интоксикации мышьяком и свинцом на промышленных предприятиях (профессиональные заболевания),
- Заболевания обмена веществ – сахарный диабет, заболевания почек с повышением в крови уровня креатинина и мочевины.
- Инфекционные заболевания – туберкулёз, СПИД, сифилис и др.
- Случайные повреждения при инъекциях, когда укол делается не в верхний наружный квадрат ягодицы, а ниже и глубоко,
- Воздействие холода и сырости (работа в неблагоприятных условиях, если сидеть на холодном месте).
Вторичное повреждение его за счёт процессов в близлежащих анатомических структурах:
- Мышцы таза и поясничной области.
- Онкологические процессы костей в этих областях.
- Заболевания рядом расположенных внутренних органов (почки, мочевой пузырь, матка и яичники)
- Врождённые аномалии малого таза и брюшной полости.
Болевой синдром является ведущим, имеет разнообразный характер проявлений от острых и внезапных болей до, хронических и ноющих.
В зависимости от уровня поражения седалищного нерва, боль может локализоваться:
- В спине – люмбалгия,
- В поясничном отделе с иррадиацией в ягодицу и по задней поверхности бедра – люмбоишалгия (часто появляется при поражении межпозвонкового диска – грыжа или протрузия),
- Только в области ягодицы – ишалгия, при синдроме грушевидной мышцы.

Нарушение статодинамической функции позвоночника, при этом появляется сколиоз (искривление позвоночника, как защитная реакция). Вершина кривизны может быть направлена как в здоровую сторону (при поражении нерва на уровне ягодицы) так и в больную (чаще при корешковых нарушениях в области поясничных и крестцовых позвонков).
Двигательные нарушения в виде непроизвольных подёргиваний отдельных мышечных волокон на ноге, судорожных стягиваний задней группы мышц бедра и голени, вплоть до развития периферического пареза большого пальца стопы – при корешковых нарушениях.
Рефлекторные нарушения: снижение или полное выпадение ахиллового рефлекса на стопе.
Трофические нарушения в виде уменьшения объёма и формы мышц на ноге (чаще икроножная мышца голени) и стопе — гипотрофии или атрофии.
Сосудистые нарушения: больная нога становится холодней на ощупь, мёрзнет, меняется цвет кожи от побледнения до тёмной окраски. Очень редко, но появляются раны на пальцах стоп и в области лодыжки – трофические язвы.
- Оценка жалоб, детализация характера боли и других проявлений на момент обращения за медицинской помощью.
- Сбор анамнеза, т.е. выяснение времени и момента появления первых признаков болезни, чем или от чего зависят болевые ощущения, связь с движением и времени суток (боли по утрам или ночные). Возможность повышения температуры тела в ночное время, склонность к субфибрильной.
- Осмотр пациента для визуализации строения тела, формы позвоночника, есть или нет сколиоз, напряжение мышц спины и с какой стороны (мышечный дефанс).
- Пальпация паравертебральных мышц и мышц ноги, для выяснения болезненных точек, которые обычно болезненны в проекции места выхода седалищного нерва на ягодице, в подколенной ямке, по задней поверхности бедра и голени. Они имеют название тригерные зоны или точки Валле (место где нерв легко придавливается к кости или между волокнами мышечной ткани.
- Неврологический осмотр по определению рефлексов, болевой и тактильной чувствительности.
- Контрольный осмотр у гинеколога, уролога, по показаниям для более детального обследования – ревматолог, инфекционист. При подозрении на скрытую травму – травматолог.

- Общий анализ крови для исключения воспалительного процесса,
- Анализ мочи характеризует функцию почек.
- Биохимический анализ крови на определение уровня глюкозы. мочевины, креатинина, печёночные пробы, ревматологические пробы.
Рентгенография, магнитно-резонансная томография или компьютерная томография:
- Пояснично-крестцового отдела позвоночника в двух проекциях по показаниям с проведением проб для выяснения возможной нестабильности позвонков,
- Костей таза,
- При необходимости тазобедренных и коленных суставов.
Электромиография нижних конечностей для выяснения уровня поражения при чувствительных и двигательных нарушениях.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Анальгетики, для симптоматического снятия боли – анальгин, темпалгин, седалгин, трамадол, как в виде растворов, так и таблетированные формы.
- Группа нестероидных противовоспалительных препаратов, для более специфического лечения в виде таблеток, мазей, инъекций, свечей.
- Витамины группы В, улучшают передачу нервного импульса – пиридоксин (В6), тиамина хлорид (В1), цианокобаламин (В12), мильгамма, тиогамма и др.
- Для улучшения кровоснабжения самого нерва и прилегающих тканей – никотиновая кислота, трентал, актовегин и их аналоги.
- Миорелаксанты, для снятия мышечного напряжения – мидокалм, баклофен, сирдалуд.

Физиотерапия как вариант местного воздействия для уменьшения болевого синдрома, нормализации мышечного тонуса, улучшения кровоснабжения:
- Магнитотерапия
- Электрофорез
- Ультразвук и др.
- При остром болевом синдроме желателен покой, ношение корсета при ходьбе или во время движения в транспорте, но не более чем 2 часа, затем нужно снять на 1-2 часа. Корсет нужно одевать только в положении лёжа на спине.
- Рефлексотерапия – корпоральная, аурикулотерапия, прижигание.
- Остеопатия и мануальная терапия.
- Подводное или сухое вытяжение строго по показаниям.
- Санаторно-курортное лечение в период ремиссии для профилактики обострений.
Ишиас не опасен для прогноза жизни, но может привести к осложнениям в виде:
- Нарушения функции тазовых органов в виде императивных позывов к мочеиспусканию и недержанию мочи
- Стойкого нарушения движений стопы
- Изменение осанки и походки
- Снижение возможности занятий спортом.
Читайте также:


