Бурсит и киста это одно и тоже или и нет
Чем вызвана боль в пояснице и в левом боку?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Ведь для того, чтобы устранить поясничную боль, нужно сначала установить ее причину. Боль сама по себе является неспецифическим симптомом и беспокоит пациента практически при всех болезнях. А боль с левой стороны поясницы отмечается при следующих заболеваниях и патологических состояниях:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Болезнях и травмах позвоночника — пояснично-крестцовом радикулите, остеохондрозе, дисковых грыжах.
- Заболеваниях почек – мочекаменной болезни
- Атипичном течении стенокардии и инфаркта миокарда
- Заболеваниях желудка, кишечника, желчного пузыря, поджелудочной железы
- Пневмониях с вовлечением плевры
- Диафрагмальных грыжах
- Левостороннем воспалении маточных придатков
- Вынашивании плода
- Опухолевом процессе
Из этого следует, что боли в пояснице слева встречаются практически при всех заболеваниях с вовлечением опорно-двигательного аппарата и систем внутренних органов. Чаще всего к появлению боли слева ниже поясницы приводит патология поясничного отдела позвоночника – остеохондроз, травмы, искривление позвоночного столба. При всех этих состояниях происходит асимметричное смещение межпозвонкового диска с последующим ущемлением корешков спинномозговых нервов с какой-либо одной стороны, в данном случае слева. В результате появляется резкая боль по типу прострела, усиливающаяся при движении и смене положения тела.
Во время приступа почечной колики при мочекаменной болезни боли возникают резко, схваткообразно и сопровождаются тошнотой и рвотой. Возникают они из-за закупорки почечной лоханки и мочеточника с последующим нарушением оттока мочи. В межприступный период характер болевого синдрома меняется. Иногда почка увеличивается в размерах и почечная капсула растягивается. В таких случаях пациента беспокоит тянущая боль, которая отдает (иррадиирует) в левое бедро и в пах.
При стенокардии и инфаркте миокарда не всегда отмечается классический болевой синдром за грудиной по типу галстука. Если поражается заднедиафрагмальные отделы миокарда, процесс может протекать атипично и пациент отмечает боль в левой части поясницы. Боль интенсивная, сопровождается страхом смерти и не зависит от положения тела.
При острых и хронических заболеваниях органов пищеварения болит поясница и живот слева. Во время бурных процессов, требующих хирургического вмешательства, эта боль интенсивная и сопровождается локальным напряжением мышц поясницы и брюшной стенки. При хронических заболеваниях желудка, кишечника, желчного пузыря отмечаются ноющие боли, связанные с приемом пищи. На примере желчного пузыря и печени, которые располагаются справа, можно убедиться, что не всегда локализация боли совпадает с анатомическим расположением больного органа. Медики объясняют это проекционными зонами Захарьина – Геда, которые находятся на различных участках кожи спины.
При пневмонии в воспалительный процесс может вовлекаться плевра. Воспаленная слева плевра раздражает нервные окончания диафрагмы, в результате чего появляется левосторонняя поясничная боль. Хотя справедливости ради стоит отметить, что при пневмониях чаще поражается правое легкое. Помимо боли пациента беспокоит кашель, одышка, повышенная температура. При левостороннем воспалении матки с придатками пациентки тоже жалуются на поясничную боль слева.
При беременности в организме женщины изменяется анатомическое расположение органов и их функция. Беременная матка давит на петли кишечника, мочевой пузырь, селезенку. Растет внутрибрюшное давление, диафрагма смещается кверху, раздражаются нервные волокна поясничного и крестцового сплетений. Поясничная боль может быть односторонней, слева или справа. По характеру она чаще всего умеренная. При резком усилении боли в совокупности с истечением крови из влагалища женщина немедленно должна вызвать скорую помощь.
Для постановки диагноза в каждом конкретном случае должен быть осуществлен целый комплекс лабораторных и диагностических исследований. Что войдет в эти исследования, определит лечащий врач. Как правило, это терапевт или невропатолог. Но при необходимости подключаются другие специалисты – рентгенолог, хирург, травматолог, гинеколог, врач УЗИ.
Даже обычный общий лабораторный анализ крови может сказать о многом. На основании некоторых признаков (повышение уровня лейкоцитов, скорости оседания эритроцитов) можно заподозрить в организме воспалительный процесс. Для подтверждения или исключения этого процесса в почках проводят лабораторное исследование мочи. Для более точного диагноза осуществляют рентгенографию легких, поясничного отдела позвоночника, регистрируют электрокардиограмму. При необходимости прибегают к высокоточным методам – компьютерной томографии, ультразвуковому исследованию, магнитно-резонансной терапии.
Что же нужно делать, если болит левый бок и поясница? Четкого алгоритма и стандартных рекомендаций на этот счет нет. Все зависит от причины этих болей в каждом конкретном случае. Иногда для снятия боли достаточно выпить таблетку анальгина. В других ситуациях потребуется комплексное лечение. А в случае онкологических заболеваний не поможет и ящик анальгина, боль снимается только наркотиками.
При некоторых острых процессах в брюшной полости для снятия левосторонней поясничной боли может потребоваться экстренное хирургическое вмешательство. Здесь промедление смерти подобно. Поэтому при появлении любых болей, в том числе и в пояснице в левом боку нужно обратиться за помощью в лечебное учреждение. Ведь, как известно, осторожность лишней не бывает.
Гость — 19.03.2016 — 09:42
- ответить
Сергей — 10.11.2016 — 16:01
Гость — 21.11.2017 — 21:03
- ответить
Новейшие технологии: лазерное удаление кист копчика и других кист суставов
Доктор рассекает плоть лазерным лучом, удаляет повреждённые ткани нажатием на кнопку и лёгким движением руки извлекает поражённый участок тела. Нет, это не фантастический фильм о будущем, это делается уже сегодня. Высокие технологии постепенно входят в нашу жизнь. Одна из таких инноваций – лазерная хирургия. Она успешно применяется в офтальмологии, дерматологии, урологии и многих других областях медицины. Не обошёл прогресс в том числе и лечение суставов. 
Что же скрывается за процедурой удаления кисты лазером, кроме эффектного названия? У этой методики очень много положительных качеств в сравнении с более старыми альтернативами, а именно:
- Меньше времени. Этот метод лечения значительно сокращает продолжительность операции, ведь помимо относительной простоты в подготовке к использованию, лазер сверх скальпеля заменяет, например, коагулятор, являясь одновременно и тем и другим.
- Меньше повреждений. В большинстве методик лазер или действует на расстоянии или через тонкое оптоволокно, помещённое в поражённую ткань. Таким образом уменьшается площадь тканей, повреждённых в ходе операции.
- Меньше крови. Помимо непосредственно удаления поражённой ткани (например, кисты копчика или подколенной ямки) лазер действует как коагулятор. Во время работы он сразу же прижигает мелкие сосуды, не давая им кровоточить.
- Меньше бактерий. Помимо вышеназванных качеств лазер ещё и убивает вредоносных микробов, не давая им выжить в ране. Это ещё больше уменьшает риск возникновения инфекции и других послеоперационных осложнений и не требует интенсивного лечения антибиотиками.
- Меньше времени на восстановление. В силу первых двух причин организму необходимо меньшее время для возвращения к нужным кондициям, ведь повреждений было получено меньше.
- Меньше рубцов. Так как область воздействия лазера минимальна и заживление идёт в более короткие сроки, то вероятность образования шрамов в районе вмешательства сильно снижается.
Методика лазерного лечения широко распространена. И спектр её применения со временем только расширяется, ведь она обладает столькими преимуществами.
Одним из любопытных направлений можно назвать удаление кисты копчика. Не смотря на свою неизвестность, данное заболевание достаточно распространено, по статистике ему подвержены 3 человека из тысячи. Причины данного заболевания до конца не выяснены, но ближе всего медицинская наука склоняется к гипотезе о врождённом характере. Так что от него никто не застрахован, даже ведя здоровый образ жизни. 
Что же касается лечения этой крайне неприятной болезни, то самым оптимальным способом является как раз лазерное удаление. С помощью данной методики можно и убрать ненужную кисту копчика и обеззаразить операционное поле, сведя риск возникновения инфекции к нулю.
Помимо этого лазерную хирургию активно применяют ещё в следующих случаях при патологиях костей и суставов:
- удаление кисты Бейкера;
- удаление гигром (кист) суставов и костей;
- исправление вальгусной деформации стопы.
Как и у любой методики, у лазерного удаления есть и свои минусы, которые не стоит упускать из виду. Самые значительные недостатки метода:
- Высокие требования к квалификации. Из-за относительной новизны не так много врачей обучились данной технологии, что сильно ограничивает число центров, производящих такие операции.
- Дороговизна. Высокотехнологичный прибор стоит дорого, поэтому его могут позволить себе не все лечебные учреждения. К тому же сама процедура от этого в цене тоже не убывает.
![]()
Кроме того, лазерное лечение, как и всё в медицине, очень индивидуально. Любой нюанс в течении болезни может стать как противопоказанием, так и рекомендацией к проведению операции с применением именно лазера. Поэтому решение об этой процедуре должно приниматься только совместно с квалифицированным специалистом.
Киста подколенной ямки клинически проявляется не сразу, а только тогда, когда она уже достигла значительного размера и сдавливает близлежащие кровеносные сосуды и нервы. При этом возникают боли, ограничивается возможность сгибания колена, иногда отмечаются парестезии и онемение в области стопы пораженной ноги.
Осложнения кисты Бейкера еще неприятнее: в случае разрыва образования жидкость, скопившаяся в сухожильной сумке, попадает в другие ткани, приводя к болям и отеку в районе задней части голени. При значительном сдавливании сосудов патология вызывает застой крови, флебит, образование тромбов. При этом оторвавшийся тромб может привести к тромбоэмболии легочной артерии.
Причины развития кисты Бейкера
На задней поверхности колена (между сухожилиями икроножной и полуперепончатой мышц) располагается межсухожильная сумка. При развитии воспалительных процессов в коленном суставе, а также при некоторых других патологиях, жидкость может проникать в межсуставную сумку и накапливаться в ней, вызывая увеличение ее размеров. При этом раздувшаяся сумка ограничивает подвижность пораженной конечности и становится причиной болей.
Киста Бейкера обычно формируется при болезнях обменно-дистрофического характера и воспалительных заболеваниях. В некоторых случаях определить причину патологии бывает достаточно сложно. В особенности подвержены данному заболеванию пожилые пациенты, имеющие избыточную массу тела. Среди заболеваний, которые могут увеличить вероятность появления кисты в подколенной ямке, следует упомянуть ревматоидный артрит, гонартроз и хронический синовит. Нередко развитие кисты провоцируется травмами коленного сустава, полученными в результате занятий спортом или после падения.
Лечение кисты Бейкера должно назначаться с учетом причины развития болезни. Для этого выполняется комплексное обследование пациента.
Симптомы и диагностика кисты Беккера
Грыжа подколенной ямки представляет собой плотное и при этом упругое образование, которое несложно распознать, поскольку оно располагается всегда в определенном месте и зачастую выявляется во время врачебного осмотра. Впрочем, в некоторых случаях человек даже не подозревает о наличии у него патологии межсухожильной сумки, поскольку маленькая киста может никак себя не проявлять.
Симптоматика болезни зависит от размеров кисты. Когда образование растет, оно начинает давить на прилегающие ткани, что приводит к отеку и провоцирует болезненные ощущения. Симптомы прогрессируют со временем, отек постепенно распространяется из области патологии на весь коленный сустав. Затем проявляются и другие признаки кисты Бейкера:
- местное повышение температуры;
- снижение подвижности в суставе;
- локальное покраснение кожных покровов;
- нарушение походки;
- вследствие сдавливания нервов снижается чувствительность голени и стопы.
Диагноз ставится квалифицированным специалистом-ортопедом на основании анамнеза и клинической картины, подтверждается дополнительными исследованиями – ультразвуковой диагностикой, магнитно-резонансной томографией, артроскопией.
Лечение кисты Бейкера
В некоторый случаях грыжи подколенной ямки проходят сами по себе, но иногда они прогрессируют, оказывая значительное негативное влияние на качество жизни больного.
Если образование имеет небольшой размер и не причиняет пациенту неудобств, рекомендуется регулярное наблюдение у специалиста, специфического лечения в данном случае не требуется. Если же киста начинает мешать нормальной жизни (отмечается снижение подвижности в коленном суставе, боль и т.д.), назначается пункция образования для удаления жидкого содержимого межсухожильной сумки. После пункции в суставную полость вводится лекарственное средство противовоспалительного действия. Такое лечение кисты Бейкера не всегда бывает достаточно эффективным, поскольку примерно в половине случаев патология рецидивирует (то есть жидкость накапливается снова).
Отек и болезненность можно несколько уменьшить при помощи специальных мазей (гелей), но жидкость из суставной сумки при этом не удаляется, поэтому негативные симптомы вскоре проявляются снова. Таким образом, консервативное лечение кисты Бейкера неэффективно.
Если заболевание возникает повторно, назначается хирургическое вмешательство артроскопическим доступом. При операции в область подколенной ямки вводится через небольшой разрез оптический зонд-артроскоп, киста дренируется, а затем ее капсула удаляется. После такого хирургического лечения кисты Бейкера пациенту необходим индивидуальный курс реабилитации, который включает массаж, физиотерапию, лечебную физкультуру. В некоторых случаях первые дни после операции пациенту прописывают обезболивающие и противовоспалительные препараты.
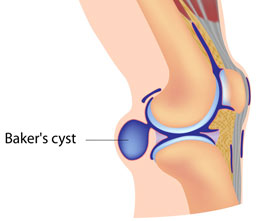
Киста Бейкера - грыжа подколенной ямки.
Киста Бейкера - это плотное упругое доброкачественное образование, расположенное на задней части сустава колена. Заполненная синовиальной жидкостью, такая киста может различаться по размеру – в большинстве случаев, в поперечнике её величина варьируется от нескольких миллиметров и до нескольких сантиметров: средний её размер составляет порядка 3 см. Чаще всего это образование встречается у детей в возрасте от 4 до 8 лет и у взрослых в возрасте от 35 лет.

Киста Бейкера известна и под другими названиями - синовиальная киста, бурсит или грыжа подколенной ямки.
Причиной возникновения синовиальной кисты могут стать как различного рода травмы и повреждения коленного сустава, повреждения менисков, так и ревматические заболевания, артрит, остеоартроз (у порядка 50% пациентов, страдающих остеоартрозом, наблюдается грыжа коленного сустава).
При возникновении кисты Бейкера у больного появляются болезненные ощущения под коленом, он начинает испытывать дискомфорт и давление в данной области. Сгибание/разгибание конечности становятся затруднительными.
В случае, когда грыжа достигает внушительных размеров, могут оказаться передавленными нервные и кровеносные сосуды, в связи с чем могут начаться проблемы с кровообращением и доставкой питательных элементов. Помимо прочего, заболевание может выражаться появлением отёчности, покалыванием и онемением тканей.
Причины появления грыжи.
Вопреки распространённому мнению, киста Бейкера не является опухолью – она представляет собой один из видов сухожильных грыж, что отражено в международной классификации болезней, где указано, что киста Бейкера – это заболевание тканей соединительной системы и костной, а также мышечной систем организма.
Среди причин возникновения данного заболевания выделяют следующие:

При систематических перегрузках коленного сустава может появиться киста. При этом под коленом возникает отек или уплотнение, нога сгибается с трудом и не до конца, появляются боли.
Так или иначе, киста Бейкера является не отдельным нарушением, а следствием имеющихся у человека заболеваний, поэтому прежде чем начинать лечение, необходимо выяснить первопричину появления грыжи.
Основные симптомы подколенного бурсита.
Развитию суставной грыжи сопутствуют определённые проявления. На начальном этапе заболевание может сопровождаться неприятными ощущениями, но может протекать и практически бессимптомно.
Прогрессируя, болезнь начинает проявляться следующим образом:
- 1. Происходит сдавливание близлежащих нервов, появляется дискомфорт при ходьбе, затруднённость при сгибании и разгибании конечности.
- 2. Облик коленного сустава меняется – на ямке под коленом появляется опухолевидное новообразование (при пальпации плотное и упругое).
- 3. Появляется отёчность со внутренней стороны коленной чашечки.
- 4. При сильном передавливании нервного ствола также может возникать онемение, мурашки и чувство холода в конечности.
В случае разрыва кисты Бейкера, когда целостность грыжи повреждается, и жидкость оказывается внутри сустава или между мышцами, у пациента наблюдается повышение температуры, острая боль, кожное раздражение/покраснение пораженного участка.
Диагностика.

На осмотре врач осуществляет сбор анамнеза, после чего принимается решение о дополнительных диагностических процедурах.
При подозрении на кисту Бейкера врач, прежде всего, осматривает поражённый сустав, изучает амплитуду движения конечности, а также выслушивает больного – его жалобы, наблюдения. Проводится анализ частоты симптомов, а также возможные причины появления заболевания.
В случае если диагностировать суставную грыжу на классическом осмотре у доктора затруднительно, могут быть назначены следующие мероприятия:
В ходе проведения томографии, помимо прочего, могут быть выявлены и причины возникновения заболевания.
С помощью магнитно-резонансной томографии можно определить границы и очертания грыжи, а также выявить наличие перегородок в новообразовании, при которых будет поставлен такой диагноз как многокамерная киста Бейкера.
Рентгенография проводится с целью исключить из списка возможных заболеваний артрит или прочие нарушения в работе сустава.
Лечение кисты Бейкера.
Существует два основных способа лечения подколенной кисты:
В случае, когда киста обладает большими размерами и доставляет пациенту серьёзный дискомфорт и сильные болезненные ощущения, проводят операцию по её удалению.
В нашей клинике оперативное вмешательство осуществляется только методом артроскопии. Артроскопическая операция проводится под местной анестезией. При этом вместо разреза делаются три прокола, через которые вводится артроскоп с камерой на конце - он выводит на экран состояние коленного сустава изнутри. Через другие вводятся инструменты, при помощи которых удаляется киста, а также проводятся манипуляции, необходимость в которых может быть определена после изучения изображений на мониторе.
Ранее также применялся пункционный метод ликвидации новообразования, при котором киста опорожнялась посредством толстой иглы, а после в неё вводились противовоспалительные средства, однако такой способ лечения был признан неэффективным: в 50% случаев после такого лечения возникал рецидив.
- Вы здесь:
- Артроскопия. Лечение и реабилитация суставов. СпортКлиника.
![]()
- Болезни суставов
![]()
- Современные методы лечения кисты Бейкера
- Артроскопия
- Артроскопия коленного сустава
- Артроскопия плечевого сустава
- Артроскопия тазобедренного сустава
- Операция на коленном суставе
- Операция при разрыве мениска
- Кинезиотерапия по системе Neurac
- Артроз суставов
- Повреждение мениска коленного сустава
- Вывих плечевого сустава
- Повреждение ПКС
- Хондромаляция надколенника
- Разрыв задней крестообразной связки
- Артроз коленного сустава
- Еще.
- Отделения клиники
- Спортивная травматология
- Ортопедия
- Неврология
- Реабилитация суставов
- Ваши вопросы
- Медицинская лицензия

Кузнецов
Игорь Александрович.
Главный врач клиники. Хирург, травматолог-ортопед. Профессор, доктор медицинских наук.

Величко
Константин Евгеньевич
Хирург. Травматолог-ортопед. Кандидат медицинских наук.

Полькин
Андрей Георгиевич
Консультант заболеваний и повреждений кисти. Кандидат медицинских наук, врач высшей категории.

Валетова
Светлана Васильевна
Консультант заболеваний и повреждений кисти. Кандидат медицинских наук

Иванов
Артем Васильевич
Травматолог-ортопед. Специалист по биомеханике. SIDAS - эксперт.

Дубовик
Виктор Викторович Травматолог-ортопед.

Бояринцев
Александр СергеевичТравматолог-ортопед.

Шулепова
Елена КонстантиновнаФлеболог, хирург.Хирург высшей категории. Заслуженный врач России.

Ворыпин
Юрий Дмитриевич

Кальмус
Ольга Игоревна Врач анестезиолог-реаниматолог.

Янь Нгуен Руководитель направления реабилитации. Физиотерапевт, кинезиолог. Представитель чешской школы реабилитации.

Озолинь
Марк Айварович Врач ЛФК. Спортивный врач. Реабилитолог.

Харвонен
Ирина Сергеевна Врач спортивной медицины и ЛФК.

Кремлева
Марина Владимировна
Специалист по реабилитации.

Старикова
Юлия Евгеньевна
Специалист по реабилитации.

Кудряшов
Андрей Викторович
Специалист по реабилитации.

Старовойтов
Евгений Александрович

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Если болит сустав ноги у стопы, природа боли многим бывает неизвестна. Более точное название проблемы — боль в голеностопном суставе.

Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- подвывих сустава;
- артритное воспаление;
- подагрическая деформация сустава;
- деформирующий артроз;
- перелом малоберцовой, большеберцовой, таранной кости, костей плюсны.
Чтобы разобраться, что именно стало причиной боли в конкретном случае, необходимо вспомнить, в какое время возникает дискомфорт. Приступы артрита происходят ночью в 3-4 часа, днем при ходьбе боль стихает. Для всех остальных причин такой зависимости нет. Очень важно, что случилось до появления неприятных симптомов. Всем видам переломов предшествовала хорошо запоминающаяся травма.
Немного по-другому обстоят дела с вывихом. Вывихи голеностопного сустава чаще всего происходят у очень толстых людей или у людей с деформированными связками. Человек подворачивает ногу, после чего чувствует боль, постепенно формируется отек. Отек является характеристикой, по которой можно отделить одно заболевание от другого. Так, при вывихе отекает сустав и прилежащие области.

При переломе отек сильный и может быть синюшный. Если перелом открытый, то могут быть видны отломки кости, в этом случае справиться с болью самостоятельно крайне сложно. При переломе таранной кости стопа уплощается, движения невозможны, отек может подниматься на лодыжку. Стопа с внутренней стороны похожа на подушку. При деформирующем артрозе болевым ощущениям предшествовала серьезная травма. Деформирующий артроз является осложнением вывиха или перенесенного ранее перелома. При артрите поражаются и другие суставы. Так как артрит начинается с мелких кистевых суставов, то к моменту поражения голеностопного сустава диагноз уже известен. То же относится и к подагрическому поражению сустава. Сначала деформируется большой палец ноги и гораздо позже голеностопный сустав. Что делать, если вы пропустили начало заболевания? Нужно обратиться к специалисту, он назначит необходимое обследование и по его результатам лечение.
Отдельно стоит отметить поражения других органов, приводящие к отеку голени без травматической составляющей. Это болезни сердечно-сосудистой системы, тромбозы, тромбофлебиты в ногах, некоторые инфекционные заболевания. В этом случае срок появления припухлости достаточно длительный и носит симметричный характер.
На приеме у врача пациенту с жалобой на то, что болит нога, назначат рентгенологическое исследование. Оно информативно, так как покажет перелом, если он есть, а еще отметит деформацию сустава. Для исследования состояния сосудов нижних конечностей проводят реовазографию. Могут назначить сдачу венозной крови.

Врач обязательно осматривает поврежденную конечность и расспрашивает пациента, пальпирует сустав.
Лечение назначает врач, после того как вы его посетите, в зависимости от причины поражения голеностопного сустава.
Если это подвывих, то больную конечность необходимо обездвижить эластичным бинтом, снизить нагрузку. В течение 2-3 недель состояние улучшается значительно, за 4 недели наступает полное выздоровление.
Если поставлен диагноз перелом, то под наркозом производят сопоставление осколков и накладывают гипсовую повязку. Назначают обезболивающие препараты на 5-7 дней. Чем меньше дней прием обезболивающих препаратов, тем лучше, так как они нарушают работу печени и почек, но не стоит заменять их народными средствами борьбы с болью. Гипсовую повязку снимают через 4-12 недель в зависимости от тяжести перелома. Назначают и хондропротекторы, препараты для восстановления хрящевой ткани.
Если это артрит или артроз, назначают обезболивающие мази финалгон, иногда фастум-гель и другие, а также назначают препараты для лечения основного заболевания. То же относится и к подагрическим болям.

Для возвращения функций больному суставу назначают физиолечение.
Это может быть электрофорез с лекарственными препаратами, магнитотерапия, фонофорез. Полезно санитарно-курортное лечение, оно дополняет основной курс терапии грязелечением, теплыми водами, массажем и т. д.
Существуют также и народные средства для снятия боли в суставах, но к ним можно обращаться только после визита к врачу. Если у вас болит сустав стопы — не стоит заниматься самолечением, так как очень часто это приводит к ухудшению состояния здоровья и дополнительным денежным затратам. Хотя народные методы и могут снять боль, но на причину заболевания они повлиять не могут. Нет ни одного средства эффективнее профилактики. В чем же профилактика боли в суставе голени?
Если у вас подагра или предрасположенность к ней, то необходимо соблюдать диету. А именно употреблять как меньше мяса, не употреблять продукты, содержащие щавелевую кислоту. Есть овощи, фрукты и кисломолочные продукты. Если вы страдаете от избыточного веса или склонны к полноте, то тоже следует пересмотреть свой рацион. По возможности проконсультироваться у диетолога. Причины высокого веса могут быть весьма разнообразны, и не во всех случаях это переедание. При большой массе увеличивается давление на колено и стопу.
Если у вас ревматоидный артрит, то стоит регулярно проходить курсы лечения, отказаться от приема алкоголя. Он снижает эффективность противоревматоидных препаратов. Это не говоря о пагубном влиянии на весь организм. Регулярные занятия спортом помогут вам чувствовать себя лучше и предотвратят появление избыточного веса.
Можно изготовить в домашних условиях настой на березе. Для приготовления вам потребуется взять 5 г сухих листьев березы, 5 г коры ивы, 5 г сухих цветов черной бУЗИны. Листья березы необходимо собирать в апреле-мае, в то же время следует собирать кору ивы. Цветы черной бУЗИны собирают в период цветения. Приготовленное сырье заливают 250 мл кипящей воды и настаивают в течение 8 часов. Пить по 50 г три раза в день в течение 14 дней, также раствором можно делать компресссы.
Еще готовят каштановую растирку. Для этого вам потребуются спелые плоды каштанов, которые собирают в конце сентября, и водка. Необходимо собрать пакет каштанов, около 2 кг. Далее очистить от плотной оболочки. Ядра измельчить на мясорубке. В пол-литровую банку набрать полученную смесь и залить 250 мл водки. Готовить на водяной бане 20 минут, не кипятить. Смазывать больные суставы. Желательно измельчить каштаны в муку, так как крупные частицы могут травмировать кожу.
Эти же средства можно использовать при болях в коленях.
Читайте также: