Болезнь бехчета лабораторная диагностика
Что такое болезнь Бехчета? Причины возникновения, диагностику и методы лечения разберем в статье доктора Беляевой Е. А., ревматолога со стажем в 25 лет.

Определение болезни. Причины заболевания
Болезнь Бехчета — это системный хронический васкулит (воспаление сосудов) с полиорганным поражением, причины возникновения которого до конца не ясны. Для болезни Бехчета описана триада ведущих симптомов: воспаление глаз, болезненные язвы во рту и на гениталиях.
Болезнь названа по имени турецкого дерматолога Хулуши Бехчета, который в 1937 году объединил вместе основные симптомы болезни. Наибольшая распространенность заболевания отмечается в странах, через которые пролегал Великий Шелковый Путь: торговый путь Марко Поло с Востока через Турцию до Средиземноморья. Распространенность болезни Бехчета в европейских странах составляет 1 случай на 300 тыс. населения, тогда как в Турции и Японии – 1 случай на 10 тыс. человек.
В России эта болезнь наиболее часто встречается на Дальнем Востоке и у выходцев с Кавказа. Заболевание встречается одинаково часто у мужчин и женщин, но протекает тяжелее у мужчин. Пик заболеваемости приходится на третье десятилетие жизни. В детстве и после 45 лет болезнь Бехчета развивается крайне редко. Семейные случаи не характерны. Смертность при этой болезни бывает связана с поражением центральной нервной системы, разрывом сосудистых аневризм (расширений и истончений стенки артерий), изъязвлением и разрывом стенки кишечника [1] [2] [3] [4] [10] .
Причины болезни неизвестны. По некоторым версиям, пусковым фактором может быть перенесённая вирусная или бактериальная инфекция, в ответ на которую развивается нетипичная иммунная реакция у генетически предрасположенных людей. В некоторых случаях болезнь ассоциируется с наличием антигена HLA-B51. Однако этот показатель не является диагностическим критерием и не определяет прогноз заболевания [1] [2] [8] [9] [11] .
Симптомы болезни Бехчета
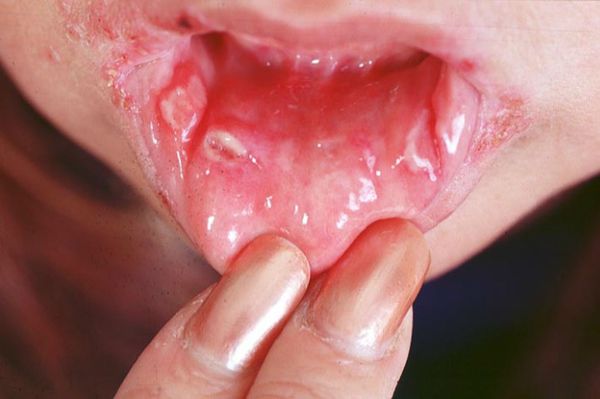
Главным признаком болезни Бехчета являются болезненные язвы в полости рта. Чаще всего язвы появляются на слизистой оболочке губ, дёсен, щёк и языка. Как правило, они мелкие (менее 1 см в диаметре), имеют множественный характер (от 3 до 10 одновременно), склонны к рецидивированию и заживают в течение 1-3 недель. Этот симптом встречается практически у 100 % пациентов.
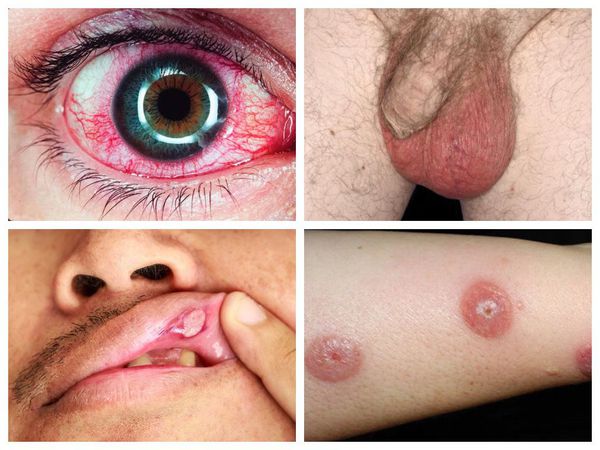
Также типично появление болезненных язвочек в области гениталий. У женщин чаще поражаются половые губы, у мужчин — мошонка. После заживления могут оставаться мелкие рубцы. Примерно у 5 % мужчин развивается эпидидимит (неинфекционное воспаление придатка яичка), который может приводить к бесплодию.
Поражения кожи могут быть разнообразными и включают узловые образования, акнеподобные высыпания (напоминающие вульгарные угри), пиодермию (гнойничковые высыпания) и т.д.
Типична повышенная чувствительность кожи (патергия). Диагностический тест патергии основан на этой особенности: поверхностное повреждение кожных покровов кончиком иглы приводит к формированию очага покраснения и воспаления.
Поражение глаз наиболее типично для молодых мужчин. Проявляется скоплением воспалительных клеток в передней камере глаза (гипопион), либо же протекает в форме хронического рецидивирующего панувеита (воспаления всех отделов сосудистой оболочки глаза и поражения стекловидного тела). Также возможно поражение передних отделов глаза (передний увеит или иридоциклит), задних отделов (задний увеит или хориоретинит). Редко встречается псевдоопухоль орбиты.
Примерно у половины больных возможно поражение суставов в виде недеформирующей артропатии с преимущественным вовлечением коленных, голеностопных, лучезапястных и локтевых суставов. В суставах может скапливаться воспалительная жидкость (развивается экссудативный синовит). В результате пациент испытывает боль и тугоподвижность в суставе.
Иногда возможно поражение сердца в виде миокардита, перикардита, воспаления коронарных артерий. Признаками вовлечения сердца могут быть боли за грудиной, одышка при физической нагрузке (реже в покое), перебои в работе сердца.
Одно из основных проявлений болезни Бехчета — поражение вен. Примерно у четверти пациентов развивается тромбофлебит. Но перемещение тромбов из пораженных сосудов и попадание их, например, в лёгкие (что может привести к смерти пациента) при этой болезни практически не встречается. Это связано с тем, что тромб прикрепляется на протяжении всей венозной стенки и не имеет подвижного "хвоста". Тромбозы полой, печёночной и портальной вен угрожают жизни.
Поражение артерий сопровождается истончением и выбуханием стенки — формированием аневризм. Разрыв аневризм может быть смертельно опасным для пациента.
Поражение центральной нервной системы в тяжелой форме чаще встречается у мужчин. Возможно развитие неинфекционного менингита (симптомы: головная боль, ригидность затылочных мышц), энцефалита (его проявления — лихорадка, нарушенное сознание, судороги), поражение продолговатого мозга. У женщин возможна доброкачественная ангиопатия (сосудистое поражение) центральной нервной системы, проявляющаяся сильными головными болями.
Психические проявления представляют собой тревожно-депрессивные расстройства, нарушения памяти и внимания.
Основные проявления поражения желудочно-кишечного тракта: изъязвления слизистой оболочки подвздошной и слепой кишки. Больные могут ощущать боли в животе, скопление газов, может возникать как запор, так и диарея. Среди жителей Дальнего Востока частота поражения желудочно-кишечного тракта выше, чем в странах Средиземноморья. Возможно, это связано с более высокой частотой обнаружения у них антигена HLA-B51.
Поражение почек в виде гломерулонефрита (аутоиммунного воспаления клубочкового аппарата почек) встречается редко. Но при возникновении амилоидоза (образования и отложения специфического белкового комплекса амилоида в результате аутоиммунного воспаления) с высокой протеинурией (выделением большого количества белка с мочой) быстро развивается тяжёлая почечная недостаточность.
Поражение лёгких возникает очень редко, проявляется кровохарканьем из-за разрыва сосудистых аневризм и может быть фатальным [1] [2] [3] [4] [5] [6] [7] .
Патогенез болезни Бехчета
Болезнь Бехчета недостаточно хорошо изучена. Она не является классическим аутоиммунным заболеванием, так как на сегодняшний день не выявлено специфических антител, вызывающих нетипичную иммунную реакцию. Известно, что при этом заболевании образуется множество молекул и соединений, провоцирующих и поддерживающих воспаление.
В составе воспалительного инфильтрата (скопления крови и лимфы) обнаруживаются активированные CD4 T-лимфоциты и макрофаги (клетки, способные поглощать бактерии). С активностью заболевания коррелирует гиперпродукция интерлейкинов (белков, ответственных за взаимодействие между клетками): ИЛ-1, ИЛ-6, ИЛ-10 и ИЛ-12, ФНО и др. Характерно увеличение в сыворотке крови уровня маркеров активации эндотелия, ассоциирующихся с развитием системного поражения сосудов.
Морфологический субстрат болезни Бехчета — васкулит. При гистологическоим исследовании участков пораженных сосудов выявляются периваскулярная инфильтрация лимфоцитами и плазматическими клетками, отёк и пролиферация эндотелия, разрушение эластической мембраны сосудов и дегенерация медиальной оболочки [2] [3] .
Классификация и стадии развития болезни Бехчета
Болезнь не имеет стадийности. В разные периоды болезни число клинических симптомов и их выраженность могут быть различными. Для болезни типична смена периодов обострения и ремиссии.
Японские критерии Болезни Бехчета, сформулированные в 1984 году, считаются классическими и включают большие критерии и малые.
Большие критерии:
- рецидивирующие афтозные (покрытые серовато-белым налётом) изъязвления на слизистой оболочке ротовой полости;
- поражение кожи: узловатая эритема, подкожный тромбофлебит, псевдофолликулит (воспаление волосяного фолликула), акнеподобная сыпь, гиперчувствительность кожи;
- поражение глаз: иридоциклит, хориоретинит, ретиноувеит, эпизод достоверного хориоретинита или ретиноувеита;
- язвы гениталий.
Малые критерии:
- артрит без деформаций и анкилозов;
- поражение желудочно-кишечного тракта (ЖКТ): язвы в илеоцекальном отделе кишечника;
- эпидидимит (воспаление придатка семенника);
- сосудистые нарушения;
- поражение центральной нервной системы.
Исходя из комбинации больших и малых критериев, классификационно выделяют следующие варианты заболевания:
- Полный: присутствуют четыре больших критерия.
- Неполный:
- три больших критерия;
- два больших + два малых критерия;
- типичное поражение глаз + один большой или два малых критерия.
- Вероятный:
- два больших критерия;
- один большой + два малых критерия.
Врачи также определяет степень активности и степень тяжести Болезни Бехчета.
Степень активности рассчитывается в соответствии с индексом активности болезни Бехчета, предложенной Международным сообществом по болезни Бехчета. Подсчёт основан на наличии проявлений болезни за последние четыре недели до консультации врача.
Степень тяжести (низкая, средняя или тяжелая) определяется характером поражений органов и систем организма при болезни Бехчета [1] [2] [7] . Тяжёлая степень устанавливается в том случае, если у пациента есть поражение сосудистой оболочки глаза с вовлечением сетчатки, тромбоз и аневризмы сосудов, поражение центральной нервной системы и тяжелое поражение кишечника с угрозой разрыва его стенки или уже случившимся разрывом.
Осложнения болезни Бехчета
При поражении сердца возможны инфаркты и нарушения сердечного ритма.
Рецидивирующие венозные тромбозы в конечностях приводят к застойным явлениям. Артериальные тромбозы вызывают острое нарушение кровотока. Очень опасен разрыв аневризм (мешотчатых расширений) артерий, так как может вызывать летальный исход.
Язвы кишечника могут закончиться перфорацией стенки кишки и развитием перитонита. Опасным осложнением при поражении ЦНС является тромбоз синусов твёрдой мозговой оболочки. При патологии глаз развивается нарушение зрения вплоть до полной слепоты [2] [8] [9] [10] .
Диагностика болезни Бехчета
Специфических лабораторных маркеров болезни Бехчета не существует. В крови могут быть умеренно повышены СОЭ и С-реактивный белок, сывороточные иммуноглобулины, возможно обнаружение антигена HLA-B51 (анализ проводится только в научных центрах, большинству пациентов он недоступен). Основные диагностические критерии — это проявление клинических симптомов.
С 2014 года используются модифицированные международные критерии болезни Бехчета, где каждому признаку присваивается определенное количество баллов:
- афтозный стоматит (язвы в полости рта) – 2 балла;
- язвы половых органов – 2 балла;
- поражение глаз – 2 балла;
- поражение кожи – 1 балл;
- неврологические проявления – 1 балл;
- сосудистые проявления – 1 балл;
- положительный тест патергии – 1 балл (тест не обязателен, но при положительном результате 1 балл приплюсовывается).
Сумма баллов более 4 позволяет диагностировать болезнь Бехчета [1] [2] [4] .
Для диагностики глазной патологии необходима консультация окулиста с проведением офтальмоскопии.
Для оценки поражений желудочно-кишечного тракта используются эндоскопические методы диагностики: эзофагогастродуоденоскопия и колоноскопия.
Исследование мочи является рутинным методом диагностики при поражении почек, позволяет выявлять нарушение концентрационной функции, выделение белка, лейкоцитов и эритроцитов с мочой.
ЭКГ и ЭХО-КГ назначаются при подозрении на сердечную патологию. Для исследования органов грудной клетки возможно проведение ретгенографии и более информативной компьютерной томографии.
Ультразвуковая допплерография позволяет выявить тромбы в артериальных и венозных сосудах. Метод МРТ и МРТ-ангиографии информативен при поражении вещества и сосудов головного мозга.
В отдельных случаях может возникать вопрос дифференциальной диагностики. Например, при уретро-окуло-синовиальном синдроме (уретрит совместно с воспалительным поражением глаз и несимметричным артритом) могут встречаться язвы на слизистой ротовой полости и половых органов, но они безболезненны и не рецидивируют. Поражение глаз чаще проявляется конъюнктивитом. В отличие от болезни Бехчета для этого синдрома не типичны васкулит, тромбозы и поражение ЦНС.
Некоторые общие черты с болезнью Бехчета есть у неспецифического язвенного колита (поверхностные язвы полости рта, артрит, узловатая эритема, воспаление передних отделов глаза), но при этом отсутствуют язвы половых органов и поражение задних отделов глаза. Язвы полости рта не имеют такого тяжелого рецидивирующего течения. При колоноскопии у пациентов с болезнью Бехчета язвы в толстой кишке окружены невоспаленной слизистой, а при язвенном колите слизистая вокруг язв имеет признаки воспаления.
При банальном афтозном стоматите в отличие от болезни Бехчета в крови не бывает повышения С-реактивного белка, гамма-глобулинов, ускорения СОЭ, нет поражения других органов и систем.
Лечение болезни Бехчета
Лечение зависит от симптомов заболевания. Цель лечения — добиться ремиссии, так как аутоиммунные заболевания протекают всю жизнь. Лечение прежде всего патогенетическое (направленное на механизмы возникновения заболевания), но симптоматическое лечение тоже может быть необходимо.
Язвенный процесс на слизистой полости рта и гениталиях хорошо реагирует на лечение колхицином до 1,5 мг в сутки. В более редких случаях может быть назначен азатиоприн.
При кожных поражениях используются кремы с кортикостероидными гормонами. При артритах может использоваться метотрексат, сульфасалазин и лефлуномид.
Поражение глаз лечится с использование кортикостероидных гормонов и некоторых цитостатических иммуносупрессантов (азатиоприн, циклоспорин А), интерферона-альфа.
При рецидивирующих тромбозах возможно внутривенное введение глюкокортикостероидов и циклофосфамида. При состоявшихся тромбозах назначаются антикоагулянты. Использовать антикоагулянты нужно по строгим показаниям и с большой осторожностью, так как они могут провоцировать кровотечения из бессимптомных "немых" аневризм.
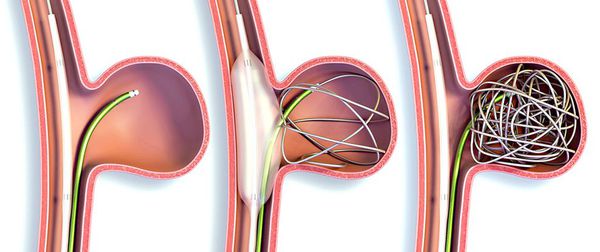
При аневризмах сосудов может потребоваться хирургическое лечение. При неконтролируемых кровотечениях проводится чрезкожная эмболизация сосуда — введение в аневризму, по форме напоминающей мешочек, платиновых спиралей или других материалов-эмбол. Это создаёт условия для исключения опасного участка сосуда из кровотока, кровяное давление перестаёт оказывать влияние на аневризму и снижается риск её разрыва. Для лечения артериальных аневризм необходимы глюкокортикостероиды и циклофосфамид.
При поражении ЦНС могут быть эффективны кортикостероиды, циклофосфамид, циклоспорин А, азатиоприн, мофетила микофенолат, метотрексат, интерферон-альфа.
Поражение толстой кишки может потребовать назначения сульфасалазина и глюкокортикостероидов, мофетила микофенолата.
При тромбозах глубоких вен применяются глюкокортикоидные гормоны, азатиоприн, циклофосфамид, циклоспорин А.
При тяжелых органных поражениях применяются генноинженерные биологические препараты: ингибиторы ФНО (фактора некроза опухоли) — инфликсимаб, ингибиторы ИЛ6 — тоцилизумаб, ИЛ1 — канакинумаб [1] [2] [4] [6] .
Прогноз. Профилактика
Прогноз зависит от характера поражения органов и систем. Если процесс ограничивается изъязвлением слизистой рта и гениталий, течение заболевания расценивается как лёгкое. Факторами неблагоприятного прогноза являются мужской пол и возраст начала заболевания до 25 лет.
Плохой контроль поражения глаз может приводить к потере зрения. Для прогноза неблагоприятно появление сосудистых аневризм, патологий кишечника и центральной нервной системы.
Заболевание отличается интермитирующим (прерывающимся) течением с периодами обострения и ремиссии, но обычно не приводит к преждевременной смерти. Опасные сосудистые и неврологические нарушения встречаются лишь у малой части больных. [1] [2] [6] [10] .
Первичной профилактики заболевания не существует. Вторичная профилактика заключается в соблюдении рекомендаций по лечению и регулярном посещении врача. Особое внимание должно уделяться офтальмологическому осмотру при поражении глаз и контролю невролога при поражении центральной нервной системы [8] [10] .
![]()
Системный васкулит, впервые описанный Хулуси Бехчетом, турецким дерматологом, или же синдром Бехчета, наиболее часто встречается в Турции, Израиле, странах Средиземноморья, Восточной Азии (больше всего случаев фиксируется в Южной Корее и Японии). Он может вызывать поражения кожи и слизистых оболочек, увеит, обширное поражение артерий и вен, проявления со стороны желудочно-кишечного тракта и неврологические проявления. Симптомы могут комбинироваться и проявляться у пациентов по-разному.
Этиология неизвестна. Изучение семейного анамнеза указывает на возможную генетическую предрасположенность. Усиленные воспалительные реакции и иммунные механизмы играют роль, однако до сих пор неизвестно, является болезнь аутоиммунной или же аутовоспалительной.
Аутовоспалительные заболевания — это группа наследственных заболеваний, которые характеризуются рецидивами системного воспаления при отсутствии явной аутоиммунной патологии, такой как высокий титр патогенетически значимых ауто-антител или антигенспецифических Т-лимфоцитов. В отличие от других аутоиммунных заболеваний, синдром Бехчета, как правило, связан с ауто-антителами, болезнью Рейно, тромбоцитопенией, гемолитической анемией, вовлечением серозных оболочек или повышенным риском прочих аутоиммунных заболеваний. Черты, которые отделяют его от аутовоспалительных заболеваний, включают склонность ослабевать со временем, отсутствие мутаций, характерных для аутовоспалительных заболеваний, а также более высокая распространенность, чем у аутовоспалительных болезней, таких как семейная средиземноморская лихорадка. Может вовлекаться как врожденный, так и приобретенный иммунитет.
Патогенез неизвестен. Присутствует нейтрофильная гиперактивность, однако непонятно, является ли это состояние первичным или вторичным к цитокин-обусловленной активации. Также на основании ретроспективных групповых исследований были найдены определенные доказательства, что существуют различные типы презентации болезни, и каждый тип может иметь свой патогенез.
Диагностика основывается на определенных клинических критериях: у пациентов практически всегда наблюдаются рецидивирующие язвы и 2 других клинических проявления (повторяющиеся генитальные язвы, кожные поражения, поражения глаз, положительный тест патергии).
Дополнительные клинические проявления могут вовлекать разные системы органов, включая глаза, ЖКТ, сосудистую систему, легкие и ЦНС. Историю пациента стоит изучать с особым вниманием к наличию подобных состояний в семейном анамнезе. Лабораторные исследования бесполезны для диагностирования синдрома Бехчета, однако они играют роль в исключении альтернативных диагнозов или оценки осложнений после синдрома Бехчета, таких, как нарушения со стороны сосудов и ЦНС.
-
Многие пациенты сообщают о повторных язвах; афтозные язвы являются наиболее распространенным типом. Генитальные язвы могут быть болезненными и обычно встречаются на мошонке или малых половых губах. Большие язвы при заживании могут образовывать шрамы, в особенности язвы на мошонке. Кожные поражения могут быть папулезно-пустулезными или узловыми. Угревидные поражения похожи на обычное акне, однако могут возникать в нетипичных местах (на руках и ногах). Более чем у половины пациентов наблюдаются узловые эритемы; в отличие от обычных, при поражениях, обусловленных синдроме Бехчета эритемы могут переходить в язвы. Поверхностный тромбофлебит может быть по ошибке принят за узловую эритему.
-
Производится путем подкожной инъекции стерильной иглой, после чего выжидается 48 часов, чтобы увидеть, не образовались ли в месте укола папулезные или пустулезные формы. В Турции точность теста патергии составляет >60%, однако в США
Патергия
-
Примерно у половины пациентов наблюдается увеит. Более остро проявляется у мужчин. Гипопион, оседание гноя в передней камере глазного яблока, наблюдается у 20% пациентов и является маркером острого воспаления.
-
Наиболее часто встречается в Восточной Азии; около трети пациентов сталкиваются с реакциями со стороны ЖКТ. Диарея, спастическая боль в животе и изъязвление слизистых оболочек.
-
Редко. Возможные варианты включают тромбофлебит, глубокий венозный тромбоз, тромбоз синусов твёрдой мозговой оболочки и развитие аневризмы. Аневризмы могут быть состоянием, которое угрожает жизни человека, в особенности в легочной сосудистой системе; кровохарканье будет характерным признаком.
-
Наиболее часто встречается ослабление памяти. Могут наблюдаться нарушения речи, пространственной ориентации или движений.
-
Чаще всего поражаются колени; маленькие суставы также могут вовлекаться, но как правило болезнь нацелена на крупные суставы.
Для самого синдрома не существует специфических лабораторных тестов. Анализы могут быть полезными для дифференциальной диагностики.
-
Ревматоидный фактор, антиядерные антитела и антинейтрофильные цитоплазматические антитела как правило негативны при синдроме Бехчета. СОЭ и СРБ могут быть немного повышены, однако эти находки не являются специфичными и бесполезны для диагностики. HLA-B51 может быть положительным. Эта связь зависит от этнической принадлежности, и несмотря на то, что порой наблюдается у здоровых пациентов, она более характерна для пациентов с синдромом Бехчета, в особенности среди людей из стран Средиземноморья и Азии. Может указывать на тяжесть болезни, однако, это до сих пор не подтверждено. У пациентов с симптомами со стороны ЖКТ Антитела к сахаромицетам, иммуноглобулины класса IgA могут быть повышены, однако требуются дальнейшие исследования.
При синдроме Бехчета единственным симптомом, который указывает на легочные аневризмы, может быть кровохаркание. Рекомендуется КТ грудной клетки с высоким разрешением. КТ-ангиография и инвазивная ангиография являются альтернативными методами, если КТ грудной клетки не подтверждает диагноз. КТ с высоким разрешением или КТ-ангиография, выбранные в зависимости от наличия и квалификации специалистов, используются для сканирования на наличие легочных аневризм у пациентов с тромбофлебитом или другими аневризмами (напр.,в полой вене, печеночной вене).
Признаки того, что болезнь затронула глаза, могут включать: боль в глазах, затуманенность зрения, светобоязнь, краснота или слезоточивость; однако, задний увеит может проявляться минимальными симптомами. При любых изменениях зрения или симптомах со стороны глаз требуется консультация офтальмолога для того, чтобы определить тип их поражения, такой как увеит.
У пациента наблюдаются рекуррентные язвы в ротовой полости и 2 из нижеуказанных проявлений, в отсутствие других симптоматических заболеваний.
-
Рекуррентное генитальное афтозное изъязвление или образование шрамов фиксируется врачом или же о нем сообщает сам пациент. Врач наблюдает кожные поражения (включая поражения, напоминающие узловую эритему, псевдофолликулит, папуллезно-пустулезные поражения или угревидные узлы) у пациента пост-пубертатного возраста, не получающего кортикостероиды. Офтальмолог наблюдает поражение глаз с передним/задним увеитом или ретинитом. Тест патергии дает положительный результат; врач под углом вводит ≤21G стерильную иглу и осматривает результат спустя 48 часов.
Лечение зависит от типа и тяжести поражения; основная цель — предотвратить долгосрочные поражения. Большинство новых поражений проявляются в течение первых 5 лет после появления симптомов, и у большинства пациентов болезнь характеризуется затуханием симптомов, после чего следует внезапная ремиссия.
Наиболее острые проявления болезни должны определить выбор лечения, вне зависимости от наличия менее острых проявлений.
При легких симптомах, топическая терапия с использованием кортикостероидов (напр., пасты с триамцинолоном) как правило является достаточной. Повреждения, устойчивые к местному лечению, могут потребовать системного лечения колхицином, пероральным кортикостероидом, другим иммуносупрессором (например, азатиоприном, гидроксихлорохином, талидомидом, апремиластом) или ингибитором фактора некроза опухоли альфа (ФНО) (например, инфликсимабом, этанерцептом). Контрольный анализ по итогам предыдущих клинических исследований подтвердил, что использование колхицина не снижало потребности в последующем использовании иммуносупрессоров.
Поражение глаз требует неотложного и агрессивного лечения коротким курсом кортикостероидов, а также продолжительным курсом иммуносупрессантов. У большинства пациентов кортикостероиды можно отменить после того, как прошла активная фаза болезни, в то время как курс иммуносупрессантов, как правило, рассчитан на 1 год.
Пациентам с увеитом диагностику и лечение должен проводить офтальмолог. Этому типу пациентов требуется неотложное и агрессивное лечение иммуносупрессорами. Наиболее распространенной схемой лечения является азатиоприн плюс кортикостероид. Для контроля активности болезни можно использовать циклоспорин или ингибитор ФНО-альфа (например, инфликсимаб), также в сочетании с системными кортикостероидами и азатиоприном. Еще одним вариантом является монотерапия интерфероном (например, пегинтерферон альфа 2b). Кортикостероиды никогда не должны использоваться в качестве монотерапии, их всегда следует применять в комбинации с системным иммуносупрессором.
Симптомы со стороны ЦНС и кровеносных сосудов требуют самого агрессивного типа терапии с использованием интенсивной иммуносупрессии и кортикостероида, а также либо азатиоприна, циклофосфамида или ингибитора ФНО-альфа (например, инфликсимаб). Однако не существует контролируемых исследований, на которые можно было бы опираться для корректирования терапии. Продолжительность лечения может быть меньше, чем при более тяжелых проявлениях.
Профилактику тромбоза вен при синдроме Бехчета проводят путем контроля системного воспаления с помощью иммуносупрессоров, а не за счет использования антикоагулянтов. Однако если тромбоз вен все же наблюдается, можно назначить пациенту стандартную антикоагулянтную терапию (как правило, варфарин), при условии низкого риска кровотечения и отсутствия сосуществующих аневризм легочной артерии. Тромболитическую терапию используют редко, однако она может потребоваться некоторым пациентам. Использования циклоспорина следует избегать у пациентов с вовлечением нервной системы, даже если заболевание не активно.
Вовлечение желудочно-кишечного тракта следует правильно диагностировать, чтобы избежать ненужного использования иммуносупрессоров. Лечение кортикостероидом в сочетании с иммуносупрессором, таким как азатиоприн или инфликсимаб.
Определение варианта одного из генов системы HLA, ассоциированного с развитием у людей с иными предрасполагающими факторами аутоиммунного васкулита, характеризующегося мультиорганным поражением.
Генетическое типирование антигена HLA B*51.
HLA-B51 Determination, HLA B*51 Disease Association.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Специальной подготовки не требуется.
Общая информация об исследовании
Система лейкоцитарных антигенов человека (HLA – от английского Human Leukocyte Antigens) – это комплекс генов, играющих ведущую роль в функционировании иммунной системы. Кластер HLA является одним из самых сложных регионов в геноме человека. Он располагается на 6-й хромосоме и содержит сотни генов, отличающихся чрезвычайным разнообразием – полиморфизмом. Всего насчитывается около 13500 вариантов (аллелей) различных генов HLA-системы, и их количество постоянно пополняется за счет открытия новых. Человек имеет по два варианта (одинаковых или разных) каждого гена HLA-системы, которые он получил от своих родителей. Молекулы системы HLA бывают двух классов – I и II. К первому классу относятся молекулы HLA-A, HLA-B и HLA-C. Их главной функцией является предоставление клеткам иммунной системы фрагментов чужеродных белков, а иногда и белков собственного организма для запуска иммунного ответа. Благодаря этому молекулы HLA I класса являются важнейшим компонентом системы приобретенного иммунитета. Вместе с тем, по результатам многих современных научных исследований, обнаружена связь между определенными аллелями генов HLA и развитием аутоиммунных заболеваний. Так, в частности, была обнаружена ассоциация между носительством гена HLA-B*51 и болезнью Бехчета.
Болезнь Бехчета – это системное заболевание, протекающее с поражением кровеносных сосудов, которое характеризуется развитием эрозий и язв слизистых оболочек, а также вовлечением многих других систем органов (мультиорганное поражение). Заболеваемость болезнью Бехчета не одинакова в разных регионах, она чаще встречается в странах, расположенных вдоль восточного побережья Средиземного моря, а также в Центральной и Восточной Азии. По данным некоторых российских исследований, в РФ заболевание больше распространено у жителей Кавказского региона, однако точных статистических данных по распространенности болезни Бехчета в России нет.
Ген HLA-B51 с повышенной частотой обнаруживается у больных с болезнью Бехчета. При этом риск развития заболевания у носителей гена значительно различается среди лиц разной этнической принадлежности. Таким образом, в развитии заболевания генетические и внешнесредовые факторы играют сочетанную роль. Помимо ассоциации собственно с развитием болезни Бехчета, по сведениям некоторых исследователей, носительство HLA-B51 коррелирует и с клиническими проявлениями заболевания: оно связано с более высокой распространенностью язвенного поражения половых органов, глазных и кожных проявлений и снижением распространенности поражения желудочно-кишечного тракта. Таким образом, выявление наличия гена HLA-B51 может быть полезно в диагностике и прогнозировании течения болезни Бехчета.
В основе лабораторных методов типирования генов HLA I класса – определения, какие варианты генов из всего спектра возможных имеются у конкретного человека, – лежит методика полимеразной цепной реакции. Она позволяет находить в исследуемом материале нуклеотидную последовательность гена HLA-B51, проводить ее многократное копирование с образованием большого числа копий, которые возможно детектировать визуально с помощью специальной аппаратуры. Соответственно, при отсутствии у обследуемого гена HLA-B51 накопления его копий в процессе реакции не происходит, что детектируется как отрицательный результат.
Для чего используется исследование?
- Для определения генетической предрасположенности к развитию болезни Бехчета.
Когда назначается исследование?
- При подозрении на наличие у пациента болезни Бехчета, в том числе при затруднениях в дифференциальной диагностике по клиническим проявлениям;
- уточнение диагноза при подозрении на болезнь Бехчета (язвенные поражения полости рта, слизистой половых органов, поражение глаз (расплывчатость объектов, боль в глазах, светобоязнь, слезотечение, периорбитальная гиперемия, гипопион), поражение сосудов (тромбозы поверхностных и глубоких вен), поражение кожи (узловатая эритема, фолликулиты), боль в суставах, поражение ЖКТ (диарея, абдоминалгия) и т.д.;
- оценка прогноза и выбор терапии;
- дифференциальная диагностика с заболеваниями, имеющими сходную симптоматику.
Что означают результаты?
Референсные значения: ген HLA B51 не обнаружен.
При интерпретации результатов необходимо учитывать классификационные критерии заболевания, разработанные международной группой по изучению болезни Бехчета (ISBD, 1990). 1
Обнаружение гена HLA-B51 свидетельствует о повышенном риске развития болезни Бехчета.
В зависимости от клинической картины, проводится с хроническим афтозным стоматитом, герпетическими поражениями, системной красной волчанкой, анкилозирующим спондилоартритом (ассоциирован с HLA B27), саркоидозом, болезнью Крона, язвенным колитом, реактивными артритами, семейной средиземноморской лихорадкой (периодической болезнью), различными васкулитами, туберкулезом, злокачественными новообразованиями.
- Выявление гена HLA-B51 не является абсолютным диагностическим маркером болезни Бехчета, у части людей его наличие не сопровождалось развитием заболевания. Интерпретация результатов данного исследования должна проводиться исключительно доктором, с учетом клинических проявлений и анамнеза.
Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с обязательной микроскопией мазка крови)
С-реактивный белок, количественно (высокочувствительный метод)
Циркулирующие иммунные комплексы (ЦИК)
Антитела к двухцепочечной ДНК (анти-dsDNA), IgG
Антитела к одноцепочечной ДНК (анти-ssDNA), IgG
Кто назначает исследование?
Ревматолог, терапевт, врач общей практики.
Литература
1) Общероссийская общественная организация "АССОЦИАЦИЯ РЕВМАТОЛОГОВ РОССИИ". Клинические рекомендации по диагностике и лечению болезни Бехчета, 2013 г.
2) Ревматология: национальное руководство / Под ред. Е.Л. Насонова, В.А. Насоновой - М. : ГЭОТАР-Медиа, 2010. С. 614-616.
3) Henry's Clinical Diagnosis and Management by Laboratory Methods, 23e by Richard A. McPherson MD MSc (Author), Matthew R. Pincus MD PhD (Author). St. Louis, Missouri : Elsevier, 2016. Page 979.
4) Relationships of HLA-B51 or B5 genotype with Behcet's disease clinical characteristics: systematic review and meta-analyses of observational studies. C. Maldini, M. P. LaValley, M. Cheminant, M. de Menthon, A. Mahr, Rheumatology, Volume 51, Issue 5, 1 May 2012, Pages 887–900.
Читайте также:


