Артрит трахеи что это

Автор, редактор и медицинский эксперт – Мураева Юлия Юрьевна.
Дата последнего обновления: 23.06.2020 г.
Острый трахеит – это воспалительное заболевание нижних дыхательных путей, при котором поражается слизистая оболочка трахеи 1 . Входит в группу острых респираторных вирусных инфекций (ОРВИ) 2 .
Причины острого трахеита
В большинстве случаев трахеит имеет вирусное происхождение 4 . Среди всех зарегистрированных случаев инфекционных заболеваний более 90% – это вирусные инфекции дыхательных путей 2 . Причем 51-60% заболевших составляют дети. Уровень заболеваемости у них в 4–8 раз выше, чем у взрослых 3 .
Наиболее часто ОРВИ вызывают вирусы гриппа, парагриппа, риновирус, аденовирус, респираторно-синцитиальный вирус (РС-вирус) 9 . Определить возбудителя удается не более, чем в 40–45% случаев 9 .
Спровоцировать развитие трахеита также могут атипичные возбудители (Mycoplasma pneumoniae и Chlamydophila pneumoniae), частота обнаружения которых при трахеите составляет 2% 4 . Возможно сочетанное, вирусно-бактериальное поражение 4 .
Острый трахеит. Симптомы
При внедрении вирусов в клетки слизистой оболочки трахеи развивается местная реакция, которая приводит к возникновению таких клинических проявлений, как:
- кашель,
- избыточная продукция слизи,
- образование мокроты.
Могут наблюдаться и общие симптомы в виде интоксикации различной степени выраженности 2 :
- слабость,
- повышение температуры тела,
- боли в мышцах и суставах,
- головная боль.
Кашель – это сложная рефлекторная реакция, которая направлена на защиту бронхолегочной системы 5 . С одной стороны, кашель препятствует попаданию нежелательных частиц и веществ в бронхи, с другой, способствует выведению трахеобронхиального секрета (мокроты).
При трахеите кашель может быть навязчивым, частым, изнуряющим. Приступы учащаются ночью, могут сопровождаться болью, чувством царапания или саднения за грудиной и в области гортани 5 . Дыхательной недостаточности, как правило, не наблюдается 5 .
В начале болезни кашель сухой, непродуктивный 5 . После активизации выработки мокроты он становится влажным, что обычно приводит к улучшению состояния пациента 5 .
Голос при трахеите обычно глухой и хриплый 5 . Изменение голоса происходит из-за вовлечения в воспалительный процесс гортани и травматизации голосовых складок мощной воздушной волной во время кашля 5 . Сильнее травмирует гортань частый, приступообразный и сухой кашель 5 .
Диагностика острого трахеита
Чтобы поставить диагноз, врач проводит осмотр, изучает историю болезни, расспрашивает о характере кашля.
При обследовании могут наблюдаться покраснение в горле, охриплость голоса, насморк и заложенность носа. Возможны хрипы, которые быстро исчезают при откашливании мокроты, дыхание при этом жесткое 9 .
Лабораторные исследования обычно назначают для определения вида инфекции – вирусной или бактериальной, – от этого может зависеть тактика лечения 10 . У взрослых пациентов общий анализ крови и мочи проводится обязательно, у детей – при длительном повышении температуры и отсутствии улучшений 10 .
Для исключения тяжелой бактериальной инфекции при соответствующих клинических проявлениях рекомендуется определять уровень С-реактивного белка 10 .В пользу вирусной инфекции говорят такие результаты анализов:
- нормальное или сниженное число лейкоцитов,
- С-реактивный белок меньше 20 мг/л 5 .
При бактериальной инфекции число лейкоцитов увеличивается до 12х10 9 /л и больше 5 .
Инструментальные исследования (ларинготрахеоскопия, трахеобронхоскопия) при неосложненном течении заболевания не проводятся 10 . Они назначаются только в тех случаях, когда симптомы указывают на развитие осложнений – бронхита или пневмонии.
Чем лечить острый трахеит
Лечение острого трахеита комплексное и включает в себя: противовоспалительную терапию, препараты для разжижения и выведения мокроты, а также противоаллергическую и общеукрепляющую терапию 3 .
Желательно исключить курение, из рациона убрать острые и соленые продукты, слишком горячую или холодную пищу – все это способно раздражать слизистую.
Для симптоматического лечения трахеита при необходимости применяют 3 :
- жаропонижающие,
- противовоспалительные,
- противокашлевые,
- антисептические средства,
- иммунотерапию.
Если точно установлена причина заболевания, то возможно назначение противовирусных и антибактериальных средств 3 .
Медикаментозное лечение можно дополнять физиотерапевтическими методами, например, электрофорезом, магнитной и виброакустической терапией, которая оказывает противовоспалительное и противоотечное действие 1 .
При сухом навязчивом кашле, который не сопровождается отделением мокроты и болезненно переносится пациентами, врач может назначить противокашлевые средства центрального или периферического действия 6 .
По мнению экспертов ВОЗ, в лечении почти 75% больных возможно использовать препараты растительного происхождения 2 .
Фитопрепараты могут быть рассмотрены как вариант терапии нетяжелого продуктивного кашля при остром трахеите 2 . Для этого средства растительного происхождения должны обладать отхаркивающими, противовоспалительными и мукорегуляторными (способностью разжижать и выводить мокроту) свойствами.
Многие растительные препараты отвечают этим требованиям. Например, корень солодки, имбирь, эвкалипт и другие. Они не только разжижают мокроту, но и помогают выводить ее, активируя моторную активность бронхов.
Именно на растительной основе создана линейка препаратов Доктор МОМ ® .
Она включает в себя мазь, сироп и пастилки от кашля с разными вкусами 7,8,11 . В состав пастилок Доктор МОМ ® входят экстракты солодки, имбиря и эмблики лекарственной 6 , которые обладают противовоспалительным и спазмолитическим действием, обезболивают, способствуют выведению мокроты. Эти свойства помогают быстрее справиться с кашлем и восстановить слизистую дыхательных путей 7 .
Еще один компонент пастилок — левоментол, который оказывает спазмолитическое и антисептическое действие 7 .
Принимать пастилки можно взрослым (с 18 лет) по одной каждые 2 часа, но не более 10 в сутки. Длительность приема – до 2-3 недель 7 .
Для детей с 3-х лет из линейки Доктор МОМ ® подойдут сироп от кашля и мазь Доктор МОМ ® Фито.
Профилактика острого трахеита
Так как острый трахеит обычно связан с вирусной инфекцией 4 , то для его профилактики необходимы меры, которые препятствуют распространению вирусов:
- обязательное тщательное мытье рук по возвращении домой, особенно после поездок в общественном транспорте, а также после контакта с больным,
- дезинфекция поверхностей в помещении, где находится больной,
- в больницах, поликлиниках — соблюдение санитарно-эпидемического режима, соответствующая обработка инструментов (фонендоскопов, отоскопов),
- в детских учреждениях — изоляция детей с признаками ОРВИ, соблюдение режима проветривания, использование одноразовых полотенец.
Профилактика большинства вирусных инфекций остается сегодня неспецифической, поскольку универсальной вакцины не существует 5 . Рекомендуется ежегодная прививка от гриппа, которую можно делать с 6 месяцев 5 . Это позволяет снизить заболеваемость и уменьшить риск развития осложнений 5 .
Литература:

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Артриты суставов гортани возникают первично и вторично. Первичные артриты обусловлены ревматоидной инфекцией и проявляются, наряду с поражением других суставов, - кистей, стоп, реже более крупных суставов (ревматоидный и ревматический полиатртриты).
Ревматоидный артрит, по определению Т.М.Трофимова (1989), - это воспалительное заболевание суставов, характеризующееся хроническим прогрессирующим течением и являющееся одним из наиболее частых заболеваний суставов. Причина этого заболевания не известна. Большое значение придают аутоиммунному процессу, особенностью которого является выработка лимфоцитов и антител (аутоантител) против собственных тканей организма. В начале заболевания наблюдают припухлости суставов, позже образуются подвывихи, контрактуры и анкилозы их. Постепенно нарушается их функция. При ревматоидном артрите, помимо полиартрита, могут наблюдаться увеличение лимфатических узлов, образование подкожных безболезненных узелков, располагающихся чаще всего около локтевых суставов (ревматоидные узелки), признаки поражения периферической нервной системы (невриты) и внутренних органов (сердца, легких, ночек). В ряде случаев повышается температура тела, иногда до 38-39°С. Указанные явления ревматоидного артрита представляют собой важные дифференциально-диагностические признаки, отличающие ревматоидный артрит гортани от банальных артритов, являющихся осложнением описанных выше вульгарных заболеваний.
Ревматизм, по определению Н.Н.Кузьмина (1989), - это системное воспалительное заболевание соединительной ткани, характеризующееся преимущественной локализацией процесса в ССС и развивающееся у предрасположенных к нему лиц, главным образом молодых, в связи с инфекцией, вызванной бета-гемолитическим стрептококком группы А. Особенностью этого заболевания является его эпидемиологическая пенетрантность в коллективы молодого возраста (детские воспитательные учреждения, воинские подразделения и т. н.). Установлено, что началу заболевания или его рецидиву предшествуют ангина, фарингит, ринит или скарлатина. Из мазков со слизистой оболочки носоглотки заболевших часто высевают бета-гемолитический стрептококк группы А, а в сыворотке крови обнаруживают повышенное содержание противострептококковых антител. Подтверждением роли стрептококковой инфекции в возникновении ревматизма, и в частности ревматического гортанного артрита, наряду с приведенными выше признаками, служит возможность предупреждения его развития при правильном лечении этой инфекции пенициллином и предотвращении рецидивов путем назначения бициллина.
Иногда артрит суставов гортани возникает в связи с инфицированием гонококковой инфекции, в результате эндоларингеальной ятрогенной травмы (при эзофагоскопии, ларингобронхоскопии, интубации трахеи для дачи наркоза, зондировании пищевода, извлечении инородного тела), травмы инородными телами как и при сверхсильном голосовом напряжении. Если артрит гортани обусловлен ревматическим процессом или подагрой, то он принимает затяжной хронический характер.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Патологическая анатомия
Патологоанатомические изменения при артрите суставов гортани бывают различными в зависимости от этиологического фактора. При банальных процессах воспалительные изменения ограничиваются серозными синовиитами с последующими фибринозными изменениями суставных сумок. При более тяжелых артритах развивается гнойное воспаление, которое иногда сопровождается явлениями некроза. После ликвидации воспалительного процесса в большинстве случаев развиваются анкилоз сустава и рубцовые изменения, ограничивающие его функцию. При инфекционных и специфических артритах патологоанатомическая картина характеризуется специфическими особенностями каждого заболевания в отдельности (дифтерия, скарлатина, туберкулез, сифилис и др.).
Артрит перстнечерпаловидного сустава
Причиной возникновения этого заболевания могут служить как банальные, так и инфекционно-специфические заболевания гортани, в результате возникновения перихондрита гортани, флегмоны или абсцесса глотки и, как уже отмечено выше, в результате ревматоидных и ревматических процессов, подагре, гонококковой инфекции и др. Передача инфекции может происходить контактным (per continuitatem), гематогенным или лимфогенным путем. Этиологическим факторам служат чаще всего гемолитический стрептококк, стафилококк и полимикробная ассоциация. При инфекционных и специфических заболеваниях, наряду с банальной микробиотой, присутствует и специфическая, определяющая общую клиническую картину данного конкретного заболевания.

[11], [12], [13], [14], [15], [16], [17], [18], [19]
При острых формах артрита перстнечерпаловидного сустава признаки заболевания весьма схожи с симптомами при перихондрите черпаловидного хряща: дисфония, дисфагия, отек соответствующей области гортани и т. п. Голосовая складка на стороне поражения ограничена в движениях или полностью неподвижна. Это состояние отличается от нейрогенного ее поражения (неврит или травма соответствующего возвратного нерва) тем, что слизистая оболочка в области черпаловидного хряща гиперемирована, отечна, контуры хряща сглажены. Голосовая складка при этом занимает либо промежуточное положение между положениями при ее отведении и приведении (интермедиальное положение), либо положение, приближающееся к срединному (парамедиальное положение). Если возникает двусторонний артрит перстнечерпаловидного сустава, то при парамедиальном положении наступают явления удушья, нередко требующие экстренной трахеотомии (при всех стенозах гортани воспалительно-инфекционного геиеза, требующих экстренной помощи, производят нижнюю трахеотомию, желательно на уровне 3-4-го кольца трахеи, подальше от очага воспаления, чтобы ие вызвать инфицирования трахеостомы).
Диагностика артрита перстнечерпаловидного сустава не вызывает затруднений при воспалительном генезе артритов гортанных суставов, более затруднительна она при ревматоидных и ревматических артритах. В последнем случае дифференциальная диагностика основывается на общих и местных признаках основного заболевания. От нейромускулярной дисфункции при одностороннем поражении возвратного нерва анкилоз перстнечерпаловидного сустава дифференцируют на основании того, что в первом случае голосовой отросток хряща расположен косо книзу в направления просвета гортани и движется при движения противоположной голосовой складки, в то время как при анкилозе сустава движения черпаловидного хряща невозможны. Отсутствие движений в перстнечерпаловидном суставе может быть установлено попыткой приведения в движение черпаловидного хряща при прямой ларингоскопии.

[20], [21], [22], [23], [24], [25], [26], [27], [28]
Артрит перстнещитовидного сустава
Артрит перстнещитовидного сустава возникает по тем же причинам, что и перстнечерпаловидного сустава. Диагностируется он по тому, что при надавливании на боковые пластины щитовидного хряща возникает резкая болезненность в глубине гортани при фонация высоких звуков, иррадиирующая в соответствующую половину шеи, иногда в ухо, а также на основании спонтанных болей. Эндоскопически выявляются признаки воспаления соответствующей половине гортани в области перстнечерпаловидного сустава.

[29], [30], [31], [32], [33]
Артрит хрящей гортани, симптомы которого могут затруднять его диагностику ввиду похожести на признаки других патологий, – весьма серьезная патология. Артрит – воспалительное заболевание суставов, при отсутствии его лечения в процесс вовлекаются все суставные компоненты и может развиться осложнение в виде анкилоза. В гортани имеются суставы, и они тоже способны воспаляться. Данный орган состоит из хрящей, которые создают ее каркас и соединяются между собой сочленениями. Артриты суставов гортани бывают первичными и вторичными. Первые связаны с ревматоидной инфекцией и возникают наряду с поражением других суставов при ревматизме.
Сущность патологии

Расположение хрящей гортани
Ревматоидный артрит, по определению Т. М. Трофимова (1989), – это хронический воспалительный процесс в суставах, который постоянно прогрессирует. Его развитие связывают с аутоиммунными процессами, когда идет выработка антител к собственным клеткам соединительной ткани. Поэтому ревматизм по другому определению (Н. Н. Кузьмина, 1989), – считается системным заболеванием соединительной ткани, который поражает в первую очередь ССС, почки и суставы. Возбудителем его считается бета-гемолитический стрептококк группы А. В сыворотке крови больного обнаруживаются антистрептококковые антитела в повышенном количестве.
Начинается заболевание с припухлости в суставах, их отечности, воспаления, позже образуются контрактуры, подвывихи и завершением являются анкилозы. Это не может не отражаться на функции суставов. Ревматический гортанный артрит вызывается и стрептококком, это подтверждается тем, что лечение антибиотиками пенициллинового ряда всегда дает хороший эффект. А рецидивы предупреждаются введением бициллина. Иногда гортанный артрит может вызываться гонококками, но это бывает при ятрогенной травме, при различных манипуляциях на гортани и травмах. Ревматический артрит всегда имеет хроническое течение, в гортани в том числе. При длительном течении может развиться анкилоз суставов. Если артрит протекал с гнойным воспалением, развиваются рубцовые изменения и стеноз.
Строение гортани

Симптомы патологии зависят от того, на каком участке органа развивается процесс. Гортань хорошо заметна под кожей, как небольшое возвышение на передней поверхности шеи. Состоит она из 3 непарных и 3 парных хрящей, соединенных между собой в суставы и служащих для прикрепления мышц и связок. Мышцы приводят гортань в движение, меняя степень натяженности голосовых связок и величину голосовой щели. Это бывает всегда необходимо при разговоре и пении.
Гортань расположена на уровне 4-5-6 шейных позвонков. На уровне 7 шейного позвонка она переходит в трахею. Сзади нее находится глотка, переходящая в пищевод. Гортань и глотка сообщаются между собой на уровне ротовой полости: имеется клапан (надгортанник), который регулирует вход в гортань во время разговора и дыхания, при приеме пищи. С боковых сторон шеи располагаются крупные артерии и вены, питающие головной мозг: сонные и яремные.
Непарные хрящи гортани:
- щитовидный – самый крупный;
- перстневидный – находится под щитовидным и полностью оправдывает свое название;
- надгортанник.
- черпаловидный;
- клиновидный;
- рожковидный.
Немного о физиологии
Гортань участвует в акте дыхания, а не просто в пропускании воздуха. Выполняет функцию фонации (звукообразования). Она защищает органы шеи от травм и повреждений, выполняет запирательную функцию во время приема пищи, кашлевую, отхаркивающую. Она выполняет и речеобразовательную функцию, характерную только для человека. Именно благодаря гортани человек имеет возможность говорить и общаться. Гортань по виду похожа на песочные часы – середина ее сужена, здесь находятся голосовые связки.
Все составляющие гортани соединены между собой. Сюда входят все гортанные связки, мышцы, мембраны и основные составляющие – хрящи. Именно последние образуют эту воздухоносную полость, называемую гортанью, и придают ей жесткость. В этом случае благодаря хрящам связаны в единую систему органы дыхания, щитовидная железа и подъязычные мышцы. Хрящи должны всегда сохранять свою функциональность, эластичность и подвижность. Если в результате воспалительных процессов это нарушается, человек может лишиться способности дышать и говорить. Воспаляться могут как сами хрящи, так и их суставы. С 25-30 лет хрящи гортани (кроме надгортанника) начинают пропитываться солями кальция, процесс этот прогрессирует в течение жизни и завершается к 65 годам.
Хрящи становятся окостенелыми, теряют свою подвижность. Гортань не может производить звуки в том же диапазоне, как раньше, голос становится слабым, начинает дребезжать (“старческий”). Суставов, которые могут воспаляться в гортани, всего 2: перстнечерпаловидный и перстнещитовидный. Гиалиновые непарные хрящи (перстневидный и щитовидный) соединены между собой т. н. крикотиреоидной связкой. Она всегда важна, когда нужно сделать срочную коникотомию, например, при отеке гортани и наличии инородного тела в дыхательных путях.
Гиалиновые хрящи с возрастом пропитываются солями кальция, они не имеют такой эластичности, как надгортанник. Он состоит из эластичной хрящевой ткани и имеет форму лепестка. Его подвижность сохраняется до конца жизни. Из-за такого строения он прикрывает отверстие гортани при приеме пищи и открывает ее при разговоре. Именно поэтому во время трапезы не рекомендуется разговаривать. Парные черпаловидные хрящи важны для создания звуков, поскольку к ним крепятся голосовые связки и мышцы – релаксаторы.
Артрит хрящей гортани, это недуг, этиология которого чаще всего имеет аутоиммунную природу. Из двух суставов больше поражается перстнечерпаловидный.
Боль возникает в месте его расположения. Он может быть одно- и двусторонним. Причиной его способны стать банальные инфекции и специфические воспалительные процессы. Они могут развиваться при перихондритах гортанных хрящей, абсцессе глотки или ее флегмоне, ревматическом поражении суставов и подагре. Гонококки нередко являются возбудителями воспаления. Распространение инфекции может происходить с потоком крови, лимфы и даже контактным путем. Артритов насчитывается более 100 типов. Возбудителем является чаще всего бета-гемолитический стрептококк группы А, стафилококк – на втором месте, на третьем – полимикробное воздействие.
Артрит гортанных суставов нередко является осложнением острых ларингитов и гортанных ангин. Если диагностирован артрит хрящей гортани, симптомы его очень схожи с признаками перихондрита черпаловидного хряща. К ним относятся: легкая визуальная отечность шеи, появление сильной боли даже при легком надавливании на гортань. Глотание становится болезненным, попытка говорить затруднительна, отек тканей в области данного сочленения хрящей. Слизистая, которая выстилает сустав, оказывается отечной, гиперемированой, сглаживаются хрящевые контуры. Со стороны воспалительного процесса голосовая связка также воспаляется и становится неподвижна, из-за чего возникают затруднения при попытке разговора (дисфония). При воспалении двух суставов сразу, когда развивается артрит двусторонний, голосовая связка может находиться ближе к медиальному, центральному положению и появляется удушье.
Когда период острого воспаления заканчивается, отечность пораженного сустава какое-то время еще сохраняется. Подвижность его при этом оказывается ограниченной, и данное состояние отражается на голосе. Артрит может завершиться и анкилозом, т. е. неподвижностью сустава. Тогда, как следствие, способна ослабнуть работа возвратного нерва со стороны пораженного сустава. Это происходит из-за того, что в течение всего процесса воспаления нервно-мышечный аппарат оказывается незадействованным и наступает его атрофия в результате длительного бездействия.
Этиология данного артрита идентична с первой. При диагностике во время ларингоскопии надавливают на латеральные пластинки щитовидного хряща, в ответ на это появляется сильная болезненность при произнесении высоких звуков в глубине гортани. Боль часто иррадиирует в ухо, в ту половину шеи, в которой находится воспаленный сустав. Боль может появляться и спонтанно, без механического раздражения. При эндоскопическом исследовании в сочленении хрящей также заметны признаки воспаления.
Для отправки комментария вам необходимо авторизоваться.
Трахеит – воспалительное заболевание трахеи. Оно может развиваться самостоятельно или на фоне воспалительных заболеваний верхних дыхательных путей: ларингита (воспаление гортани), фарингита (воспаление глотки), ринита (воспаления слизистой оболочки носовой полости).
Анатомы относят трахею к нижним дыхательным путям. Но в клинике и в Международной Классификации Болезней (МКБ) трахеит обычно рассматривают в качестве заболевания верхних дыхательных путей. Его лечением занимаются отоларингологи (ЛОР-врачи).
Так же, как и респираторные инфекции, трахеит наиболее распространен в осеннее, зимнее и весеннее время года.
Анатомические особенности трахеи
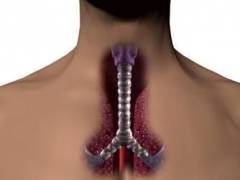
Трахея – орган, представляющий собой полую трубку, которая начинается от гортани на уровне 6 – 7 шейного позвонка и заканчивается разветвлением на главные бронхи на уровне 4 – 5 грудных позвонков. Ее общая длина у взрослого человека составляет 10 – 15 см.
Основа трахеи – 16 – 20 хрящей, имеющих форму незамкнутых колец. Они последовательно соединяются между собой связками и мышцами.
Место деления трахеи на два главных бронха называется ее бифуркацией. Правый главный бронх более короткий и широкий по сравнению с левым, он отходит от трахеи более вертикально. Это связано с особенностями расположения легких и сердца в грудной клетке.
Анатомически в трахее выделяют две части:
- шейная – верхняя часть, трахеи, которая отходит от гортани и находится в области шеи;
- грудная – нижняя часть, расположенная внутри грудной клетки.
Внутренняя поверхность трахеи выстлана слизистой оболочкой. При развитии воспалительного процесса она отекает, краснеет.
Причины трахеита
Классификации трахеита. Какие виды трахеита бывают?
Симптомы трахеита
Что происходит в слизистой оболочке трахеи при хроническом трахеите?
В зависимости от изменений, происходящих в трахее, выделяют две разновидности хронического трахеита:
- Атрофический. Слизистая оболочка трахеи подвергается атрофии, истончается.
- Гипертрофический. Слизистая оболочка трахеи разрастается, разбухает. Одновременно происходит разрастание сосудов.
- кашель, который развивается в виде мучительных приступов;
- чаще всего кашель бывает сухим, но может быть и с мокротой;
- колющие боли за грудиной и между лопаток во время приступов кашля.
Симптомы гипертрофического трахеита
Единственное отличие гипертрофического трахеита от атрофического – отхождение большого количества мокроты.
Диагностика трахеита
Как лечить трахеит?
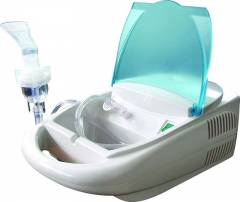
Небулайзеры – аппараты для ингаляций – сегодня широко используются при трахеитах и других респираторных заболеваниях. Преимущество их применения в том, что лекарство сразу попадает в очаг поражения и оказывает свое действие.
Через небулайзер пациент с трахеитом может вдыхать антибиотики (например, Сумамед) или отхаркивающие препараты (Лазолван).
Правила выбора небулайзера для лечения трахеита и других респираторных заболеваний:
- Тип аппарата. Существует три основных типа небулайзеров: ультразвуковые (лекарство испаряется при помощи ультразвука), компрессорные (образование аэрозоля под действием струи воздуха), электронно-сетчатые (раствор лекарства проходит через специальную сетку, в результате чего образуется аэрозоль). Ультразвуковые аппараты являются не лучшим выбором, так как под действием ультразвука разрушаются многие лекарственные вещества.
- Остаточный объем лекарства. Этот показатель характеризует объем лекарственного вещества, которое остается в камере небулайзера после проведения ингаляции. Чем меньше этот показатель, тем лучше.
- Производительность. Показывает объем лекарственного вещества, который выходит из небулайзера в виде аэрозоля в единицу времени. Чем больше производительность, тем меньше времени продолжается процедура ингаляции (выше скорость).
- Время работы аппарата. Недорогие модели небулайзеров не могут работать постоянно. Они требуют перерыва после каждого использования. Это не совсем удобно.
- Возможные способы обработки. Лучшая обработка камеры небулайзера – кипячение. Но производители не всегда предусматривают возможность нагревания до высокой температуры.
- избегать переохлаждения;
- не разговаривать долго и громко, не оказывать чрезмерные нагрузки на голосовые связки, особенно при подсвязочном трахеите;
- отказаться от курения или хотя бы минимизировать количество выкуренных сигарет;
- избегать интенсивных физических нагрузок;
- при повышенной температуре тела – постельный режим.

Горчичные ванны для ног
Налить в таз горячую воду. Температура должна быть максимальной, но терпимой для кожи. Развести в воде 2 – 4 столовых ложки горчицы. Опустить стопы в воду. По мере остывания воды подливать новую горячую. Продолжительность процедуры – 15 – 20 минут, выполнять вечером перед сном. На ночь насыпать в носки порошок горчицы.
Ингаляции травяной смесью
Ингредиенты:
- сушеные листья эвкалипта;
- сушеные цветки ромашки;
- почки сосны;
- сушеная трава мяты;
- сушеные листья шалфея.
- если есть ингалятор, то залить в него и провести ингаляции;
- если нет ингалятора: залить в кастрюлю с горячей водой, наклониться над кастрюлей и накрыться теплым одеялом, проводить ингаляции в течение 15 минут.
Ингредиенты:
- воска пчелиного – 60 г
- прополиса – 40 г
Смешать и поставить на водяную баню на полчаса. Снять. Дышать над горячей смесью по 15 минут 2 раза в день.
Компрессы из картофеля
Чаще всего применяются при трахеитах у детей. Сварить 3 целых картофелины. Затем, пока они еще горячие, размять их в ступке и приготовить из них компресс. Носить до тех пор, пока не остынут. Картофель не должен быть слишком горячим, чтобы не вызвать ожога.
Компресс из меда и горчицы
Взять по 1 столовой ложке:
- меда;
- горчичного порошка;
- растительного масла.
С чем еще можно делать ингаляции при трахеите?

- эфирные масла: эвкалиптовое, пихтовое, еловое, сосновое и пр.;
- чеснок: так же, как и хвойные, это растение содержит фитонциды, которые способны уничтожать патогенные микроорганизмы;
- сода: обычная столовая сода способна разжижать мокроту, обладает отхаркивающим действием.
Особенности лечения трахеита у детей

У детей трахеит чаще всего протекает в виде ларинготрахеита – воспаления слизистой оболочки трахеи и гортани. При этом высока опасность крупа – экстренного состояния, сопровождающегося отеком гортани и удушьем.
В связи с этими особенностями самолечение трахеита у детей младшего возраста недопустимо. Необходимо как можно раньше обращаться к врачу.
Ниже представлен примерный список лечебных мероприятий для общего ознакомления:
- Обильное теплое питье. Ребенка можно поить сладким теплым чаем с лимоном, соками цитрусовых (апельсиновым, грейпфрутовым), настоем шиповника, минеральной водой с лимонным соком.
- Отвлекающие процедуры*. Чаще всего используются горчичники на грудную клетку между лопаток. Применяются различные компрессы (с камфорным спиртом, медом, хреном и пр.).
- Ингаляции*. Детям проводятся все те же ингаляции, что и взрослым. Желательно использовать хороший качественный небулайзер.
- Антибиотики и отхаркивающие препараты. Способы применения и дозировки для детей указаны выше, в таблице по лечению трахеита у взрослых.
*Отвлекающие процедуры и ингаляции детям при трахеите нельзя проводить без контроля врача, так как при определенных условиях они способны спровоцировать приступ крупа.
Читайте также:


