Артрит при очаговой склеродермии
Процесс ухудшения подвижности суставов, обычно проявляющийся вследствие развития артрита, также может быть вызван редким заболеванием — склеродермией. Патология характеризуется необратимыми процессами в соединительной ткани, которые выражаются уплотнением и отвердеванием кожи. Согласно статистике, у женщин болезнь прогрессирует в 4 раза чаще, чем у мужчин.

Общие сведения о склеродермии как провокатора артрита
Склеродермия считается аутоиммунным заболеванием, вызывающим сосудистые патологии, нарушения в опорно-двигательном аппарате, изменения в кожных покровах. Болезнь развивается вследствие повышенной выработки коллагена, который накапливается в межклеточном веществе, что и приводит к утолщению эпителия и более выраженному проявлению артрита. К провоцирующим факторам развития заболевания относят вибрации, травмы, охлаждение, воздействие химических элементов, приобретение повышенной чувствительности к аллергическим веществам, нарушения нейроэндокринного характера.
Воздействие на суставы
На ранних этапах склеродермии у 1/3 пациентов развивается суставный синдром. Появляется утренняя скованность конечностей, поскольку поражение симметрично распространяется на запястья, локтевые и коленные сгибы, голеностоп, пальцы рук. При поражении суставов характерно появление полиартралгий, артритов в подострой форме, вначале имеющих преходящий характер. Воспалительный процесс может сопровождаться припухлостью или покраснением отдельных участков, повышением температуры тела. При длительном течении болезни происходит сужение просвета сосудов, уменьшение количества межсуставной жидкости и потеря эластичности хрящевой ткани, что характерно и для обычного артрита. Вследствие схожести клинической картины, эти патологии бывает трудно дифференцировать. Ревматоидная болезнь и склеродермия могут протекать параллельно друг другу.
Параллельно происходят патологические процессы в костях, проявляющиеся развитием остеолиза в области концевых фаланг кистей, в редких случаях — стоп. Результатом остеолитических изменений становится укорочение пальцев. Рентгенологическое обследование может выявить снижение минерализации костей, что проявляется эпифизарным остеопорозом и эрозиями у 20% больных.
Часто пациенты отмечают скрипящий шум, возникающий при двигательной активности суставов. Это свидетельствует о трении сухожилий и отложении коллагеновых волокон на оболочках сосудов и мышц, вследствие чего формируются сгибательные контрактуры. Обширные поражения могут привести к разрыву мышечных связок и нарушению функционирования пальцев рук и кистей, которые наиболее подвержены артриту при склеродермии.
Дополнительно суставный синдром характеризуется кальцинозом (обызвествлением) мягких тканей. Это явление наблюдается у 40% больных и прогрессирует довольно медленно: в среднем процесс развития занимает 11 лет с момента обнаружения склеродермии.
Особенности обследования пациентов
Постановка больного на учет и назначение необходимого лечения зависят от итоговых показателей, полученных при диагностировании. Во время обследования выявляют специальные маркеры, свидетельствующие о воспалительном процессе или активной фазе болезни. Это могут быть повышенные значения СОЭ, С-реактивного белка, мышечных ферментов, оксипролина. Если прогнозируется диагноз артрита, особое внимание уделяется результатам анализов, на которых видно развитие остеопороза, склеротическое поражение сосудов, кальцинированные включения в мягких тканях, нарушение микроциркуляции. Диагностика заболевания проводится с помощью следующих тестов и процедур:

Для полного обследования больному необходимо сдать биохимический анализ крови.
- общий и биохимический анализы крови;
- исследование мочи;
- выявление специфических аутоантител;
- определение плотности костной ткани (денситометрия);
- изучение капилляров ногтевого ложа;
- рентгенография;
- спектральная ультразвуковая допплерометрия сосудов;
- УЗИ околосуставных тканей, суставов, мышц.
Методы лечения
Современная медицина не может предложить единую терапию, способную полностью излечить пациента от артрита при склеродермии. Медикаментозное лечение назначается с учетом стадии прогрессирования и характера течения патологии. В зависимости от конечного воздействия, лекарственные средства разделяют на 3 группы:
Для самостоятельной профилактики застоя крови и улучшения подвижности суставов при артрите, больным рекомендуется избегать переохлаждения, чрезмерного пребывания на улице при отрицательных температурах, вибрационного воздействия; выполнять активные физические нагрузки, следить за питанием, исключить алкоголь и сигареты. Профилактическое обследование больных склеродермией в диспансерных учреждениях показано 2—4 раза в году с консультацией соответствующих специалистов, сдачей необходимых анализов и прохождением дополнительных процедур (рентгенографии, электрокардиографии, УЗИ).
Что такое склеродермия?
Локализованная склеродермия
Данное состояние, в основном, поражает кожу, но также способно влиять на такие образования под кожным покровом как жировая, соединительная, мышечная и костная ткани. Склеродерма локализованной природы чаще встречается у детей. Среди взрослых пациентов указанная патология в большей мере распространена среди женщин, чем у мужчин. Развитие заболевания чаще всего встречается у людей в возрасте от 20 до 50 лет.
Выявлены два типа локализованной склеродермии:
- Линейная.Этот тип заболевания сопровождается утолщениями кожи в виде линий или полос, для которых типична локализация в зоне рук, ног или головы. Линейная склеродермия может спровоцировать глубокие повреждения тканей (изъязвление кожных покровов).
- Бляшечная.Для данного типа характерны появления одного или нескольких пятен овальной формы с ригидной кожей и более светлой либо темной пигментацией.
Системный склероз
Это состояние способно поражать различные части и системы тела, такие как кожа, кровеносные сосуды, органы пищеварительного тракта, сердце, легкие, почки, мышцы и суставы. Изменения, связанные с системным склерозом, наблюдаются у 30% пациентов со склеродермией. Системный склероз принято подразделять на лимитированный (очаговый) и диффузный.
Лимитированная склеродерма. Поражает кожу лица, рук и пальцев на них, пальцев ног и самих ног. У многих пациентов первыми симптомами системного склероза являются синдром Рейно и опухание пальцев – они могут появиться за несколько лет до развития других проявлений болезни. В случаях, когда затронуты внутренние органы, данная разновидность склеродермии может иметь смазанную симптоматику. Однако у части больных синдром Рейно, нарушения работы желудочно-кишечного тракта и поражения легких наблюдаются в острой форме. Еще одним проявлением очаговой склеродермы у некоторых пациентов является КРЕСТ (CREST)-синдром. Название этого проявления болезни является аббревиатурой, объединяющей первые буквы из названий пяти состояний, объединенных синдромом: кальциноз, [синдром] Рейно, эзофагеальная (пищевода) дисфункция, склеродактилия (поражение пальцев рук) и телеангиэктазия (расширение поверхностных сосудов).
Диффузная склеродерма. Утолщения кожи множественной локализации. Изменения эпидермиса способны затронуть любую часть тела, но чаще распространяются руки, бедра, грудь, живот и лицо. Они могут сопровождаться ограничением гибкости, зудом и болезненностью. Диффузная склеродермия способна поражать кровеносные сосуды, сердце, суставы, мышцы, пищевод, кишечник и легкие, причем степень вовлеченности этих органов и систем в патологическое состояние может заметно варьироваться. На фоне нелеченой дисфункции почек возможно развитие гипертонии. Основной причиной смертности при склеродермии являются осложнения, связанные с легкими. В редких случаях системный склероз сопровождается поражением только внутренних органов, не затрагивающим кожу.
Причины склеродермии
Причины развития склеродермы неизвестны. Считается, что это – заболевание аутоиммунной природы, то есть в его основе лежит аномальная реакция, при которой защитная система организма угнетает работу органов и систем собственного тела. Учеными установлено, что у пациентов со склеродермией наблюдается перепроизводство коллагена – ключевого компонента соединительной ткани. Избыточное депонирование коллагена приводит к уплотнению кожи и нарушениям работы внутренних органов.
Симптомы склеродермии
Симптомы склеродермии могут иметь различный характер и частично зависят от типа заболевания. Они включают:
- Отложения кальция под кожей (кальциноз), которые иногда могут ее повреждать, а вскрытие таких очагов сопровождается выделением белого или крошковатого экссудата
- Проблемы с пищеварением, в том числе угнетение моторики пищевода, которое может сопровождаться ощущением застревания пищи; заброс кислоты из желудка в пищевод; запор
- Сухость в полости рта, глаз, кожи или вагинальная сухость, вызванная уменьшением выделений из влагосодержащих желез
- Кардиопатии, такие как аритмия, сердечная недостаточность, воспаление сердечной оболочки (перикардит) и скопление жидкости в ней.
- Нарушения работы почек, которые могут спровоцировать повышение кровяного давления, а иногда – почечную недостаточность
- Такие проблемы с легкими как рубцевание ткани в них или повышение кровяного давления в артериях, питающих легкие (легочная артериальная гипертензия)
- Ригидность, опухание, гиперемия и болезненная чувствительность к прикосновениям в суставах
- Мышечная слабость, часто локализованная в верхней части рук или бедрах
- Синдром Рейно – состояние, при котором снабжение кожи кровью сокращается как реакция на низкую температуру или эмоциональный стресс; при этом кожа пальцев рук и ног синеет
- Утолщение кожи на пальцах (склеродактилия), которое затрудняет их сгибание и разгибание
- Изменения кожных покровов: затвердевание и утолщение, а также блеск кожи или выпадение волос в пораженном участке
- Телеангиэктазия – расширение мелких кровеносных сосудов, заметное на фоне кожи в виде сосудистой сетки или звездочек
Диагностика склеродермии
Для постановки диагноза врачу потребуется провести опрос относительно истории болезни, провести физический осмотри назначить ряд лабораторных исследований, а также биопсию тканей кожи (процедура, входе которой производится забор образца или образцов тканей с последующим изучением материала под микроскопом).
Лечение склеродермии
Склеродерму невозможно излечить, однако имеется ряд методик, которые способствуют устранению симптоматики заболевания. Они объединяют медикаментозную терапию и коррекцию образа жизни. Поскольку проявления болезни могут значительно варьироваться у различных пациентов, варианты лечения также разнообразны. Основным специалистом в команде лечащих врачей, вероятно, будет ревматолог. Возможно также привлечение медиков, профильными направлениями работы которых являются: лечение кардиопатий, заболеваний почек, кожи, легких, зубов и желудочно-кишечного тракта, развитие которых вероятно при склеродермии.
Индивидуальная организация лечения склеродермии
Один из лучших способов справиться с проявлениями заболевания – активное осознанное участие пациента в лечении и соответствующая коррекция образа жизни.
Наличие артрита при склеродермии может вызывать нарушение двигательной функции суставов. Склеродермия — заболевание аутоиммунного происхождения, которое характеризуется уплотнением и затвердеванием кожного покрова. Она развивается в результате увеличенной выработки коллагена, вызывая процессы, которые усугубляют симптомы артрита. По статистическим данным, женщины чаще страдают от этой болезни чем мужчины.

Причины и симптомы склеродермического поражения суставов
Склеродермия вызывает патологические процессы в сосудистой системе, опорно-двигательном аппарате и кожном покрове. Это заболевание формируется вследствие накопления коллагена в межклеточном веществе из-за чего уплотняется эпителий, активнее проявляется артрит. Среди причин развития склеродермии выделяют такие:
- травмирование суставов;
- переохлаждение;
- воздействие химического характера;
- аллергия;
- нейроэндокринные патологии.

Начало склеродермии и артрит имеют похожую симптоматику.
На ранней стадии развития болезни наблюдают суставной синдром, когда после пробуждения пациент ощущает дискомфорт или скованность в конечностях, так как область поражения симметрично расширяется к запястьям, локтевым и коленным соединениям, к голеностопным суставам и фалангам пальцев. Во время таких патологических процессов в суставах активно проявляются артриты разной этиологии. Характерная симптоматика артрита при склеродермии:
- воспалительные процессы в суставе;
- отечность и покраснение мягких тканей в области поражения;
- локальное повышение температуры;
- сужение просвета сосудов;
- потеря эластичности в хрящевой ткани;
- недостаточное количество синовиальной жидкости;
- ограниченная двигательная активность соединения;
- болевые ощущения;
- характерные щелчки или хруст при движении.
Часто ревматоидная форма артроза протекает параллельно со склеродермией.
Как проходит диагностика?
Для правильной постановки диагноза необходимо пройти ряд исследований. Особенное внимание уделяют определению развития остеопороза, склеротических поражений сосудов, кальцинированных образований в тканях, нарушениям микроциркуляции. Процедуры, которые помогут выявить эти патологические процессы:
- анализ мочи;
- развернутые исследования крови;
- иммуноферментный анализ;
- проверка костной ткани на плотность;
- исследование рентгеном;
- УЗД.
Как осуществляется лечение артрита при склеродермии?
Терапия артрита при склеродермии — длинный и сложный процесс. Для эффективного лечения нужно учитывать степень поражения и характер развития болезни. Чаще всего медикаментозная терапия включает прием препаратов, которые приведены в таблице:
Профилактика и прогнозы
В профилактических целях не рекомендуется переохлаждаться, подвергать открытые участки кожи воздействию низких температур, избегать влияния вибраций или любых внешних факторов. Для сохранения здоровья нужно поддерживать мышечную систему в тонусе, правильно питаться, отказаться от алкоголя и курения. А также желательно проходить медицинский осмотр 2 раза в году. Если лечение проведено полностью, то выздоровление наблюдается у 70% пациентов. При недостаточной терапии есть риск развития почечной недостаточности и нарушения периферического кровообращения, что, в свою очередь, может привести к летальному исходу.
Очаговая склеродермия – это хроническое прогрессирующее аутоиммунное заболевание соединительной ткани, характеризующееся появлением на различных участках тела очагов локального воспаления (эритемы и отека), с последующим формированием в них склероза и/или атрофии кожи и подкожной жировой клетчатки. Данная патология встречается у представителей любой расы. Женщины болеют чаще, чем мужчины (2,7:1). Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь без какой-либо симптоматики и ухудшения общего состояния. Согласно эпидемиологическим данным, очаговая склеродермия (см. фото №1) занимает второе место по распространённости среди аутоиммунных заболеваний соединительной ткани. За последнее десятилетие увеличилась тенденция к более агрессивному течению данной патологии, что, возможно, связано с несоблюдением норм диспансеризации и сроков лечения.
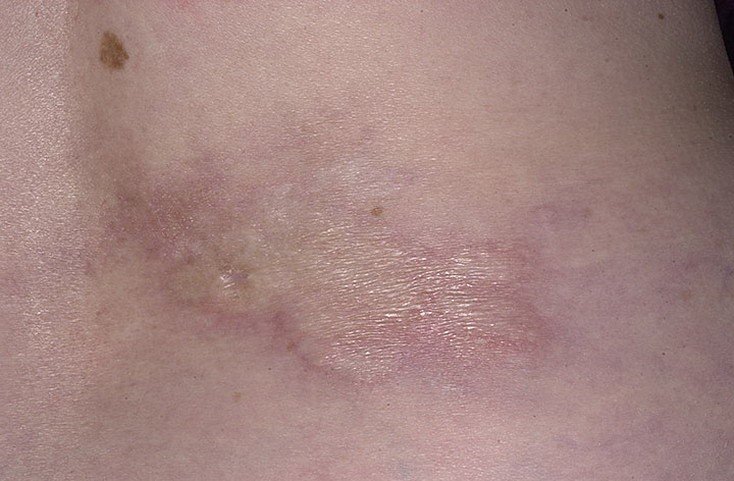
Очаговая склеродермия(фото№1)
У больных со склеродермией всегда есть риск перехода локализированного процесса в системный. Выделяют четыре основных прогностические фактора, которые говорят о вероятности диффузного течения данного заболевания, а именно:
- Дебют заболевания в возрасте до 20 лет или после 50 лет;
- Множественная бляшечная или линейная формы заболевания;
- Локализация очагов поражения над суставами конечностей;
- Дисиммуноглобулинемия.
В Юсуповской больницы диагностикой и лечением различных аутоиммунных заболеваний соединительной системы занимаются врачи-ревматологи. Для своевременного обследования и проведения дальнейшего лечения клиника оснащена мощной диагностической базой, которая представлена целым рядом инновационного медицинского оборудования европейского образца. В дневном стационаре клиники пациент сможет пройти быстро и комфортно все необходимые процедуры, минуя часовые стояния в очереди.
Очаговая склеродермия: этиология и патогенез
В большинстве случаев причины возникновения очаговой склеродермии остаются неизвестные. В патогенезе заболевания основную роль играют аутоиммунные нарушения, повышение синтеза и отложение в коже и подкожной жировой клетчатке коллагена и других компонентов соединительной ткани, микроциркуляторными расстройствами. Шифр по очаговой склеродермии по Международной классификации болезней МКБ-10соответствует L94.0
Очаговая склеродермия: классификация
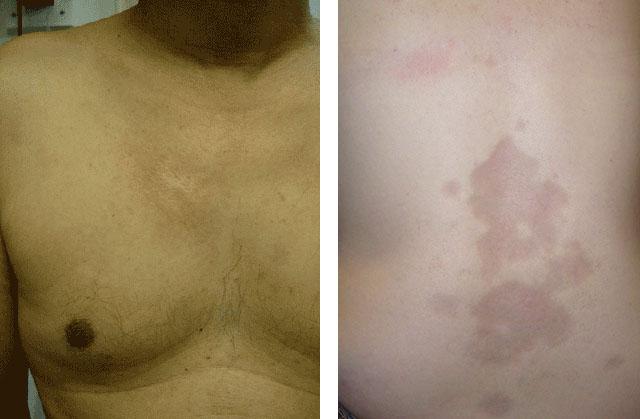
На данном этапе общепринятой классификации не разработано. Наиболее приемлема классификация С.И. Довжанского (1979) очаговой склеродермии (см. фото № 2) у взрослых, которая включает в себя все клинические формы:
- Бляшечная склеродермия; очаговая, узловатая;
- Линейная склеродермия;
- Генерализованная склеродермия
- Глубокая склеродермия;
- Пансклеротическая склеродермия;
- Буллезная склеродермия;
- Идиопатическая атрофодермия Пазини-Пьерини;
- Прогрессирующая гемиатрофия лица Парри-Ромберга;
- Склероатрофический лихен.

Очаговая склеродермия (фото №2) у взрослого. Линейная форма.
Очаговая склеродермия: клиническая картина
Клиническая картина очаговой склеродермии разнообразна. Больные на приеме у врача-ревматолога могут предъявлять жалобы на зуд, болезненность, чувство покалывания и стянутости кожи, ограничение движения в суставах, деформацию пораженных участков кожи.
Классически принято выделять три стадии развития данной патологии соединительной ткани:
- Эритема (отек) – появление покраснения кожи в области поражения;
- Склероз – появление уплотнения кожи;
- Атрофия кожи – истончение кожи и подкожно-жирового слоя.
Наиболее распространенной формой очаговой склеродермии является бляшечная склеродермия, которая характеризуется появлением на туловище или конечностях очагов эритемы и индурации (уплотнение) кожи. Центр очагов со временем светлеет, приобретает оттенок слоновой кости, и все больше затвердевает. Процесс склерозирования продолжается пока не сформируется блестящий атрофический пласт. В течение месяца он разрешается, приобретая коричневатую гиперпигментацию.
При узловатой склеродермии появляются единичные или множественные узелки, внешне похожие на келоидные рубцы. Как правило, они появляются у больных, не имеющих склонности к развитию келоидов. Кожа в области склеродермии имеет телесный цвет.
При линейной склеродермии на кожи появляются очаги эритемы линейной формы. Характерная локализация очагов по ходу сосудисто-нервного пучка или на одной половине тела.
Очаговая склеродермия: диагностика
Диагностика очаговой склеродермии основывается на данных анамнеза заболевания, анамнеза жизни, жалоб и клинической картине заболевания. Данную патологию следует лечить и наблюдать у врача-ревматолога. Для исключения сопутствующих заболеваний и противопоказаний пациент должен быть проконсультирован следующими специалистами:
- Терапевтом;
- Кардиолог;
- Эндокринологом;
- Гинекологом;
- Невропатологом;
- Гастроэнтерологом;
- Отоларингологом.
Для уточнения активности патологического процесса, а также исключения системной гипертермии назначают проведение следующих исследований:
- Лабораторные обследования: ОАК, ОАМ, биохимический анализ крови;
- Гистологическое исследование кожи;
- Определение в крови антинуклеарного фактора;
- УЗИ органов брюшной полости, почек, щитовидной железы;
- ЭКГ;
- Рентгенография грудной клетки;
- Компьютерная томография;
- Магнитно-резонансная томография.
Очаговая склеродермия: лечение
Лечение очаговой склеродермии в Юсуповской больнице подбирается в индивидуальном порядке каждому пациенту в зависимости от формы, стадии и тяжести течения заболевания, а также локализации очагов поражения. Терапия при данном заболевании соединительной ткани должна быть направлена на:
- Снижение активности патологического процесса и прогрессирование заболевания;
- Уменьшение площади поражения кожи и выраженность клинических симптомов заболевания;
- Предотвращение развития осложнений;
- Улучшение качества жизни больных.
При наличии сгибательных контрактур, деформаций скелета и косметических дефектов кожи необходима консультация хирурга для решения вопроса о проведении хирургической коррекции.
Больные с активным, быстро прогрессирующим течением заболевания показано введение в медикаментозную терапию глюкокортикостероидных препаратов системного действия.
Больным с тяжелыми формами очаговой склеродермии со сформированными глубокими поражениями кожи и подлежащих тканей назначают цитостатические препараты (метотрексат) в виде монотерапии или в комбинации с глюкокортикоидными препаратами системного действия. Иногда может наблюдаться спонтанный регресс склерозирующего процесса кожи или полное разрешение очагов поражения.
В Юсуповской больнице ведущие специалисты с многолетним стажем работы ведут пациентов с различными формами очаговой склеродермии. В стенах стационара пациент окунется в комфортабельную и уютную атмосферу, благодаря профессиональной работе высокоспециализированного медицинского персонала. После курса лечения для каждого больного разрабатывается программа реабилитации. Звоните по телефону для записи на прием к врачу-ревматологу.
Очаговая склеродермия – патология, относящаяся к классу системных соединительнотканных (туда также входит красная волчанка, синдром Шегрена и некоторые другие). В отличие от склеродермии системной, в случае развития данного подвида практически не страдают внутренние органы. Также эта форма патологии отличается лучшей реакцией на лечение и даже может полностью исчезнуть.
Суть патологии
Кожа человека также частично состоит из соединительной ткани. Ее внутренний слой, дерма, позволяет нам не сгореть от ультрафиолетовых лучей, не получить заражение крови при неизбежном попадании микробов из воздуха, не покрыться язвами при контакте с агрессивными веществами. Именно дерма обусловливает молодость или старость нашей кожи, дает возможность совершать движения в суставах или выказывать свои эмоции на лице, не занимаясь потом длительным восстановлением внешнего вида от складочек и трещин.
Состоит дерма из:
- отдельных клеток, одни из которых отвечают за формирование местного иммунитета, другие – за образование в ней фибрилл и аморфного вещества между ними;
- волокон (фибрилл), которые обеспечивают коже эластичность, тонус;
- сосудов;
- нервных окончаний.
Могут случаться ситуации, когда иммунные клетки, расположенные в дерме, начинают воспринимать какую-то другую ее часть как чужеродную структуру. Тогда они начинают вырабатывать здесь антитела, которые атакуют клетки-фибробласты, синтезирующие волокна дермы. Причем происходит это не повсеместно, а на ограниченных участках.
Опасности заболевания
Существуя на ограниченном участке кожи и будучи своевременно диагностированной и пролеченной, патология не представляет опасности для жизни. Она только способствует формированию косметического недостатка, который может быть устранен дерматологическими и косметологическими методами. Но чем опасна очаговая склеродермия, если не обратить на нее внимания?
Данная патология может:
Поэтому, если вы обнаружите у себя симптомы патологии (они будут описаны ниже), обращайтесь к ревматологу, чтобы узнать, чем она лечится.
Кто чаще болеет
- клеточный иммунитет (это те клетки, которые сами, не с помощью антител, уничтожают чужеродные агенты) у женщин менее активен;
- гуморальное (обусловленное антителами) звено иммунитета обладает повышенной активностью;
- женские гормоны оказывают выраженное влияние на работу сосудов микроциркуляции в дерме кожи.
Причины заболевания
Точная причина патологии неизвестна. Наиболее современная гипотеза гласит, что очаговая склеродермия возникает как сумма:
Считают также, что пусковым фактором появления склеродермии являться опухоли, имеющиеся в организме.
Немаловажно мнение отечественных ученых во главе с Болотной Л.А., которые изучали изменения в клетках кожи, появляющиеся при очаговой склеродермии. Они считают, что запустить развитие данной патологии может снижение содержания магния в крови, из-за чего в эритроцитах накапливается кальций и нарушается работа группы ферментов.
Больше всех рискуют заболеть очаговой склеродермией женщины 20-50 лет, но в зоне риска также находятся мужчины:
- чернокожие;
- те, у кого уже имеются другие системные соединительнотканные заболевания;
- чьи родственники болели одной из системных патологий соединительной ткани (красной волчанкой, ревматоидным артритом, дерматомиозитом);
- работники открытых рынков и те люди, которые продают товар с уличных лотков зимой;
- строители;
- лица, которые вынуждены часто брать охлажденный товар из морозильных камер;
- те, кто охраняет склады пищевой продукции, а также представители других профессий, которые вынуждены часто переохлаждаться или подвергать руки воздействиям химических смесей.
Классификация
Очаговая склеродермия может быть:
1. Бляшечной (дискоидной). У нее есть свое деление на:
- поверхностную;
- глубокую (узловатую);
- индуративно-атрофическую;
- буллезную (булла – это большой пузырь, заполненный жидкостью);
- генерализованной (по всему телу).
3. Болезнью белых пятен.
4. Идиопатической, Пазини-Пьерини, атрофией дермы.
Как проявляется болезнь
Первые симптомы очаговой склеродермии появляются после того, как уже несколько лет существует синдром Рейно. Также предварять специфические склеродермические признаки может шелушение кожи ладоней и стоп, появление сосудистых звездочек в щечных областях (если очаг будет возникать на лице).
Первым симптомом очаговой склеродермии является появление очага:
- видом как кольцо;
- небольших размеров;
- фиолетово-красной окраски.
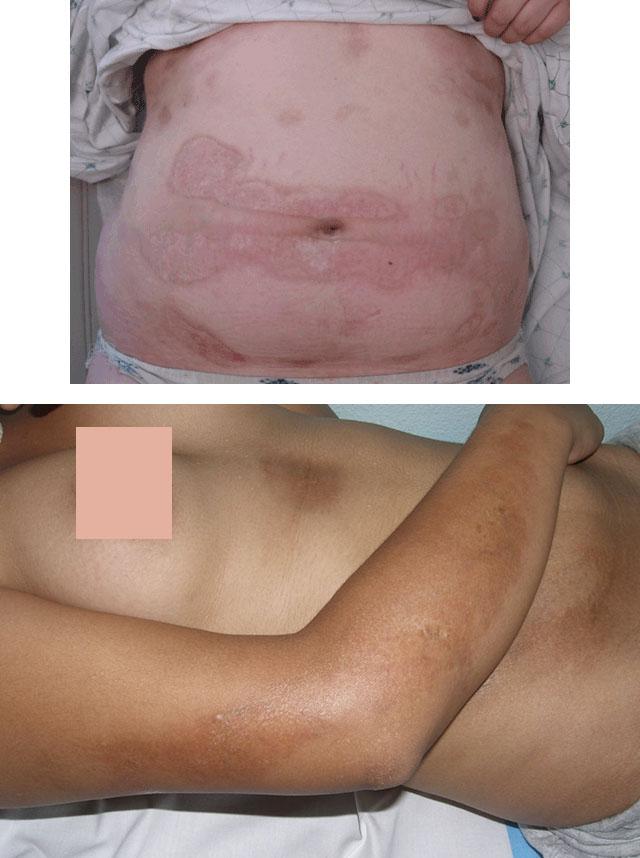
Второй основной вид патологии – линейная склеродермия. Она встречается чаще всего у детей и молодых женщин. Отличие линейной склеродермии от бляшечной видно невооруженным глазом. Это:
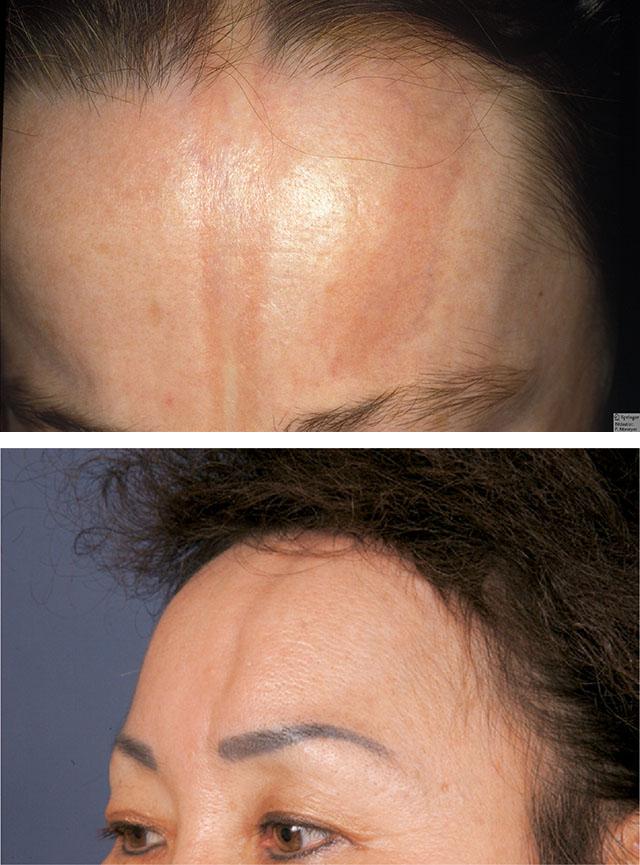
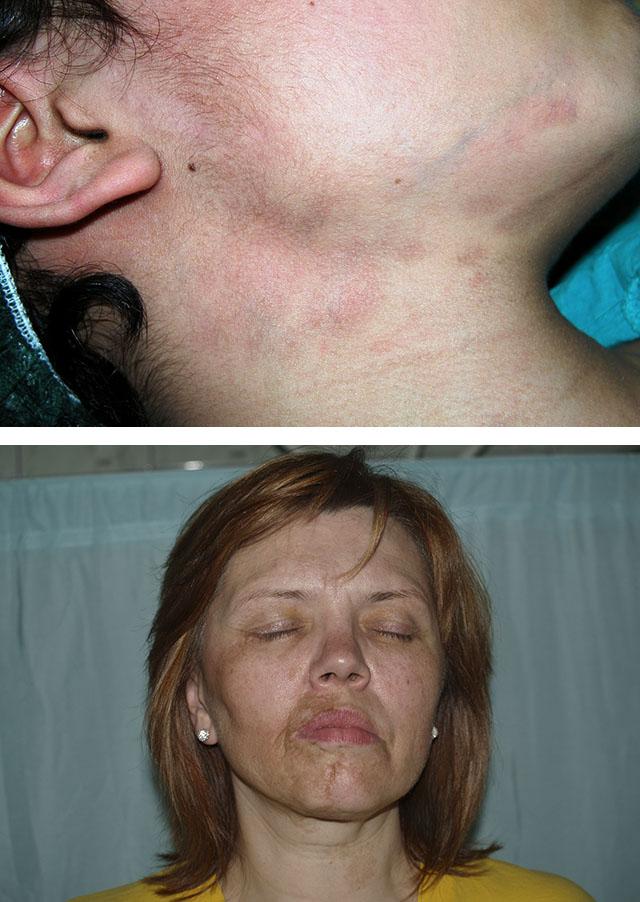
Поражение лица при линейной склеродермии
Болезнь Пазини-Пьерини – это несколько фиолетово-сиреневых пятен диаметром около 10 см или более. Их очертания – неправильны, а располагаются они чаще всего на спине.
Переход от очаговой формы склеродермии в системную можно заподозрить по следующим критериям:
- человек заболел или до 20 лет, или уже после 50;
- имеется или линейная форма патологии, или есть множество бляшек;
- очаги склеродермии находятся или на лице, или в области суставов ног и рук;
- в анализе крови на иммунограмму нарушен клеточный иммунитет, изменен состав иммуноглобулинов и антител к лимфоцитам.
Диагностика
Лечение
Вначале ответим на вопрос, излечима ли очаговая склеродермия, утвердительно. До того, как наступит атрофия кожи на большом участке, заболевание может быть остановлено несколькими курсами препаратов для местного и системного применения.
Лечение очаговой склеродермии начинают со следующих системных лекарств:
Также при очаговой линейной склеродермии применяют местное лечение мазями. Рекомендуется нанесение не одного, а нескольких таких местных средств, имеющих разную направленность, в разное время суток. Так, необходимы в применении:
- Солкосерил или Актовегин – препараты, улучшающие утилизацию кислорода клетками кожи, что приводит к нормализации ее структуры;
- гепариновая, уменьшающая тромбообразование в сосудах;
- крем Эгаллохит. Это препарат на основе зеленого чая, который с помощью содержащихся в нем катехинов запустит образование новых сосудов на начальной стадии болезни, в конце будет подавлять этот процесс. Также он мешает образовываться повышенному количеству коллагена, оказывает противовоспалительное и антиоксидантное действия;
- Троксевазин-гель, укрепляющий сосуды;
- Бутадион – противовоспалительный препарат.
Эффект обеспечивают физиотерапевтические методы (фонофорез с препаратами лидазы, аппликации парафина, радоновые и грязевые ванны), массаж, гипербарическая оксигенация, плазмаферез, аутогемотерапия.
Народные методы
Лечение народными средствами может дополнить терапию склеродермии. Это:
- компресс с соком алоэ, нанесенным на марлю;
- компресс из сухой полыни, смешанной с вазелином или соком полыни, смешанным 1:5 со свиным жиром;
- мазь из эстрагона, смешанного 1:5 с нутряным жиром. Жир должен быть растоплен на водяной бане, а, вместе с эстрагоном его томят в духовке около 6 часов;
- принятые внутрь, по 100 мл в сутки отвары трав зверобоя, пустырника, календулы, боярышника, красного клевера.
Читайте также:


