Аминокапроновая кислота при васкулите
Автор фото: James Heilman, MD
Васкулиты кожи — неоднородная группа заболеваний полиэтиологического характера. Выяснение причины заболевания у конкретного больного иногда представляет большие трудности, особенно при наличии поливалентной сенсибилизации. Примерно в 30% случаев этиологический фактор установить не удаётся.
Единой общепринятой классификации васкулитов кожи нет, что объясняется сложностью проблемы. Приемлемая для практических целей рабочая классификация (по О.Л. Иванову) представлена ниже. В данную классификацию включены и некоторые системны васкулиты, часто встречающиеся в практике дерматолога:
Ангиит полиморфный дермальный уртикарный тип геморрагический тип папуло?нодулярный тип папулонекротический тип пустулезно?язвенный тип некротически?язвенный тип полиморфный тип Пурпура пигментная хроническая петехиальный тип телеангиэктатический тип лихеноидный тип экзематоидный тип Ливедо?ангиит Ангиит узловатый эритема узловатая острая эритема узловатая хроническая ангиит узловато?язвенный
Диагностика васкулитов кожи основывается на клинических, анамнестических данных, подтверждённых в сомнительных случаях гистологическим исследованием. Таким образом, для постановки диагноза проводят детальное обследование больного:
- тщательный сбор анамнеза (в том числе сведения о приёме лекарственных препаратов, вакцинации и пр.);
- оценка общего состояния (слабость, лихорадка, головная боль);
- оценка признаков системности (миалгии, артралгии, желудочно-кишечные расстройства, лимфаденопатии);
- поиск очагов хронической инфекции;
- клинический анализ крови (лейкоцитоз, лейкопения, эозинофилия, снижение содержания гемоглобина, тромбоцитопения);
- анализ мочи (белок, цилиндры, выщелоченные эритроциты);
- общий белок крови, белковые фракции;
- IgA, G, М;
- С-реактивный белок;
- комплемент;
- циркулирующие иммунные комплексы;
- антистрептолизин-О;
- коагулограмма (длительность кровотечения, количество тромбоцитов, ретракция кровяного сгустка, активированное парциальное тромбопластиновое время, протромбиновый и тромбиновый тесты, фибринолитическая активность и др.);
- гистопатологическое исследование кожи;
- иммунофлюоресцентное исследование:
— антитела к тромбоцитам,
— антитела к цитоплазме нейтрофилов,
— антитела к базальной мембране почечных клубочков,
— отложение IgA и криоглобулинов в стенках сосудов.
Учитывая большой объём и сложность обследования, а также необходимость соблюдения постельного режима, больных васкулитами кожи следует госпитализировать.
При установлении связи заболевания с инфекцией назначают антибиотик широкого спектра действия. Дозы антибиотика и продолжительность лечения зависят от остроты и тяжести процесса. Показателями эффективности терапии являются отсутствие новых высыпаний и нормализация температуры тела. В то же время учитывается тот факт, что антибиотики, особенно пенициллинового и тетрациклинового ряда, сами могут явиться причиной заболевания и вызвать ухудшение в течении процесса. Большое значение придается устранению фокальной инфекции (зубных гранулем, хронического тонзиллита и пр.). При хронической узловатой эритеме необходим тщательный поиск и санация воспалительных и опухолевых процессов в органах малого таза.
В тех случаях, когда поражение кожи носит ограниченный характер и отсутствуют признаки поражения других органов и систем, удовлетворительный терапевтический эффект может быть достигнут при назначении антигистаминных средств, препаратов кальция, аскорутина, доксиума.
Наличие обильных высыпаний, общих явлений, признаков системности, отклонений от нормы лабораторных показателей (СОЭ более 40 мм/ч, положительный С-реактивный белок, высокий уровень а2-глобулинов, гиперфибриногенемия и др.) является показанием для назначения глюкокортикостероидных гормонов. Применяют 40-60 мг преднизолона в сутки в течение 7-10 дней с последующим медленным снижением дозы. Одновременно с назначением глюкокортикостероидов целесообразно применение гепарина — антикоагулянта прямого действия, который обладает также некоторым иммуносупрессивным и противовоспалительным действием. Предпочтительно назначать низкомолекулярные и среднемолекулярные гепарины (Биохеми, Гедеон Рихтер), которые оказывают наименьшее сенсибилизирующее действие. Препарат вводится подкожно по 5000 ЕД, с интервалами в 6 часов, под контролем свёртываемости крови. В качестве антиагреганта целесообразно также назначать небольшие дозы ацетилсалициловой кислоты. В ранней гиперфибринолитической фазе заболевания может быть назначена аминокапроновая кислота.
При нерезко выраженных проявлениях васкулита (например, при узловатых формах) и наличии относительных противопоказаний для назначения глюкокортикостероидных гормонов можно рекомендовать противовоспалительные препараты нестероидного ряда (индометацин, пироксикам и пр.). Лечение может быть дополнено капельным введением реополиглюкина или реоглюмана, редуцирующих агрегацию тромбоцитов и эритроцитов.
При ведении больного васкулитом кожи следует избегать полипрагмазии, так как многие медикаменты могут сенсибилизировать пациента. Больным противопоказаны прививки, постановка проб с бактериальными аллергенами, употребление пищевых продуктов с консервантами, алкоголь, переохлаждение, физические нагрузки.
Наружное лечение необходимо, главным образом, при эрозивно-язвенных высыпаниях; обычно назначают 1-2% растворы анилиновых красителей, эпителизирующие кремы, а также мази (кремы), содержащие комбинацию глюкокортикостероидов и противомикробных средств.
Наружное лечение при острой узловатой эритеме в острый период заключается в назначении тепла в форме сухих согревающих повязок. По мере разрешения воспалительных явлений можно рекомендовать местные ультрафиолетовые облучения в субэритемных дозах, наружные средства, содержащие нестероидные противовоспалительные средства (индометацин, диклофенак), а также согревающие компрессы с 5-10% раствором ихтиола. Благоприятное влияние на разрешение узлов при хронической узловатой эритеме оказывают сухие согревающие повязки.
Источники:
1. Иванов О.Л. Кожные и венерические болезни. — М.: Шико, 2006.
2. Соколовский Е.В. Кожные и венерические болезни. — Спб.:Фолиант, 2008.
Первостепенное значение во всех случаях обострений кожного ангиита с основными очагами на нижних конечностях имеет постельный режим, так как у таких больных обычно резко выражен ортостатизм.
Больным, особенно в период обострения, следует соблюдать диету с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
В дальнейшем больному необходимо дать совет не злоупотреблять этими продуктами.
Естественно, больным с четкой непереносимостью определенных пищевых продуктов следует исключить их из питания, по крайней мере, на несколько лет.
Во всех случаях кожного ангиита надо стараться обеспечить по возможности казуальную терапию, направленную на ликвидацию причины заболевания. Если таковой является фокальная инфекция, необходимо провести полную санацию ее очага (например, тонзиллэктомию при ангиите на фоне хронического тонзиллита, радикальное противогрибковое лечение стоп при узловатом ангиите микотического генеза и т.п.).
В тех случаях, когда кожный ангиит является синдромом какого-либо общего заболевания (системного васкулита, диффузного заболевания соединительной ткани, лейкоза, злокачественного новообразования, острой или хронической общей инфекции и т.п.), в первую очередь должно быть обеспечено полноценное лечение основного процесса, для чего обычно бывает необходим перевод больного в специализированное отделение.
Зачастую требуется большое врачебное искусство, чтобы выявить, идентифицировать и полностью ликвидировать причину кожного ангиита. Следует отметить, что это удается далеко не всегда, в связи с чем на следующем этапе встает вопрос о проведении патогенетического лечения.
Основные методы лечения различных форм кожных ангиитов суммированы в таблице 18.2.
Таблица 18.2. Основные методы лечения кожных ангиитов
| Клинические формы | Степень активности | Общая терапия | Местная терапия |
| Полиморфный дермальный ангиит | I II | Нестероидные противовоспалительные препараты, антибиотики, хинолины, витамины, антигистамины Нестероидные противовоспалительные препараты, кортикостероиды, цитотоксики, антибиотики, гепарин, гемодез, реополиглюкин, антигистамины | Кортикостероидные мази, троксевазии (гель), эссавен (гель), аминокапроновый крем То же самое При некротически-язвенной форме — вначале примочки или мази с протеолитическими ферментами, затем — дезинфицирующие, анестезирующие и эпителизирующие мази, губки, пленки |
| Хроническая пигментная пурпура | Хинолины, эпсилон-аминокапроновая кислота, троксевазин, витамины, ангиопротекторы | Аминокапроновый крем, кортикостероидные мази, троксевазин (гель), эссавен (гель) | |
| Ливедо-ангиит | I II | Нестероидные противовоспалительные препараты, хинолины, компламин, периферические гемокинаторы, аевит Нестероидные противовоспалительные препараты, кортикостероиды, цитотоксики, гепарин, гемодез, реополиглюкин, компламин, ГБО | Сухое тепло При некротически-язвенной форме лечение — как при дермальном ангиите II степени |
| Узловатые ангииты | I II | Нестероидные противовоспалительные препараты, йодид калия, хинолины, диуретики, витамины Кортикостероиды, йодид калия, диуретики, витамины | Аппликация ДМСО Окклюзионные повязки с бутадионовой, гепариновой или кортикостероидными мазями Микроволны, ультразвук, сухое тепло То же самое |
В целях патогенетической терапии необходимо предотвратить воздействие на больного различных провоцирующих обострение факторов (переохлаждения, курения, длительной ходьбы и стояния, ушибов, подъема тяжестей и т.п.).
Следует обеспечить с помощью соответствующих специалистов коррекцию выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного ангиита (в первую очередь гипертонической болезни, сахарного диабета, хронической венозной недостаточности, фибромиомы матки и т.п.).
Неспецифическая противовоспалительная и противоаллергическая терапия
При установлении четкой связи ангиита с какой-либо инфекцией показано назначение антибиотиков широкого спектра в средних терапевтических дозах с учетом анамнестических данных о переносимости. Полезны, например, метациклин (рондомицин) по 0,3 г 2 раза в день, олететрин по 0,25 г 4 раза в день, ципролет по 0,5 г 2 раза в день, другие антибиотики в течение 7—10 дней.
В случаях, когда не удается установить связи кожного процесса с какой-либо индуцирующей патологией, проводится неспецифическая противовоспалительная и противоаллергическая терапия. При низкой активности может оказаться достаточным назначение ибупрофена по 0,2 г 3—4 раза в день, индометацина (метиндола) по 0,025 г 3—4 раза в день в сочетании с антигистаминными препаратами (супрастином, димедролом, диазолином, тавегилом, фенкаролом, пипольфеном) по 1 таблетке 2—3 раза в день, кларитином или зиртеком по 1 таблетке 1 раз в день.
При геморрагических формах назначают комплекс витаминов, особенно аскорбиновую кислоту и ру/ин (аскорутин по 1 таблетке 3 раза в день в сочетании с аевйтом по 1 капсуле 2 раза в день или декамевит по 2 драже 2 раза в день за едой).
При кожных ангиитах с умеренной или высокой активностью при недостаточной эффективности нестероидных противовоспалительных препаратов, а в особо тяжелых случаях с самого начала, применяют глюкокортикоиды (ГК) и цитостатики. Лечение ГК следует начинать с адекватных доз, которые зависят от степени активности и стадии процесса, а также от массы тела больного. На адекватной дозе глюкокортикоидов больной должен находиться не менее трех недель.
В тяжелых случаях лечение ГК сочетают с циклофосфамидом или азатиоприном в средних терапевтических дозах (по 100—150 мг/сутки) в течение 2—3 недель. В острых случаях с высокой активностью, особенно при склонности к некрозу вследствие микротромбозов, полезно использование гепарина (по 5000 ЕД 3 раза в день под кожу живота в течение 2—3 недель с последующей постепенной отменой), фраксипарина (1—2 раза в сутки).
При хронических кожных ангиитах с низкой активностью применяются аминохинолиновые препараты: делагил по 1—2 таблетки в день или плаквенил по 2—3 таблетки в день в течение 2—3 месяцев. При сопутствующем хроническом отеке нижних конечностей полезны короткие циклы диуретиков (фуросемид или гипотиазид по 1 таблетке утром натощак в течение 3—5 дней). При узловатых формах нередко удается получить быстрый эффект от назначения йодида калия (3%-ный раствор по 1 столовой ложке 2—3 раза в день, смешав с молоком или фруктовым соком).
Из местных средств в терапии узловатых форм с успехом применяются аппликации диметилсульфоксида (ДМСО) (диметилсульфоксида, димексида) в виде 25—33%-ного раствора в дважды дистиллированной воде. Пораженная конечность обертывается двумя слоями марли, слегка смоченными в растворе ДМСО, покрывается полиэтиленовой пленкой и укутывается теплым одеялом. Продолжительность ежедневной аппликации 30—40 минут, на курс до 25—30 аппликаций.
Для усиления терапевтического эффекта и предотвращения возможного дерматита очаги поражения перед аппликацией ДМСО рекомендуется смазывать противовоспалительными мазями (преднизолоновой, флуцинаром, фторокортом, латикортом, бутадионовой). В этих случаях повязку можно оставлять на всю ночь.
Местная терапия
Достаточно эффективны в местной терапии узловатых ангиитов окклюзионные повязки с бутадионовой, гепариновой или кортикостероидными мазями. Иногда больные лучше переносят сухое тепло (например, в виде шерстяных чулок). Для местного лечения узловатых форм могут использоваться также микроволны, диадинамические токи, ультразвук, фонофорез с гидрокортизоном.
Особого подхода требует местное лечение некротически-язвенных форм, которое должно быть этапным. На первом этапе необходимо добиться полного отторжения некротических масс, а затем очистить язву от гнойного налета. Этой цели лучше служат примочки или мази с протеолитическими ферментами.
Для примочек используют 0,5%-ный раствор новокаина с добавлением химопсина (100 мг на 100 мл). Концентрация раствора может меняться (например, при сильных болях увеличивают содержание новокаина, а при уменьшении гнойно-некротического налета снижают концентрацию химопсина).
Эффективно лазерное облучение малой мощности (20—25 ежедневных облучений на курс). Полезно на этом этапе включение в терапевтический комплекс гипербарической оксигенации. Из общих воздействий для ускорения рубцевания язв показаны инъекции компламина (по 300 мг 2 раза в день внутримышечно) или прием препарата внутрь (по 2 таблетки 3 раза в день), инъекции ретаболила (1 мл 5%-ного раствора внутримышечно каждые 2 недели) или внутренний прием неробола (метандростенолона) по 1 таблетке 2 раза в день.
Значительно ускоряют заживление язв инфузии гемодеза (по 200 мл внутривенно капельно 1—2 раза в неделю) или реополиглюкина (по 400 мл внутривенно капельно 1 раз в неделю). Показано назначение периферических гемокинаторов, снимающих сосудистый спазм, улучшающих кровоснабжение тканей (галидор по 0,1 г или бупатол по 0,025 г 2—3 раза в день и др.).
В терапии геморрагических форм (в том числе хронической пигментной пурпуры) положительно зарекомендовали себя препараты эпсилон-аминокапроновой кислоты, которые можно применять не только внутрь, но и местно.
Эпсилон-аминокапроновую кислоту назначают внутрь в порошках по 2 г 3 раза в день до еды (порошок предварительно растворяют в 1/3 стакана подслащенной воды). Местно используют 5%-ный аминокапроновый крем (на любой мазевой основе), который слегка втирают в пораженные участки 2—3 раза в день. Полезно при геморрагических и отечных формах применение венорутона (троксевазина) в капсулах (по 1 капсуле 2 раза в день за едой) и в виде, желе (смазывание пораженных мест 2 раза в день), удобен эссавен (гель).
Во всех случаях кожного ангиита лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Его в уменьшенном объеме следует продолжать до полной нормализации лабораторных показателей, а в последующие полгода — год больных следует оставлять на поддерживающем лечении, для которого обычно используются ангиопротекторы, улучшающие микроциркуляцию и реологические свойства крови, предохраняющие сосудистую стенку от неблагоприятных влияний (продектин, ангинин, пармидин или доксиум по 0,25 г 2—3 раза в день), дезагреганты (курантил по 0,025 г 2—3 раза в день, компламин по 0,15 г 3 раза в день), периферические гемокинаторы (циннаризин по 0,025 г на ночь) или адаптогены (экстракт элеутерококка по 25 капель 2 раза в день перед едой).
Больных следует предупреждать о необходимости соблюдения профилактических мер, исключающих воздействие факторов риска (переохлаждение, физические и нервные нагрузки, длительная ходьба, ушибы и т.п.).
В необходимых случаях следует проводить трудоустройство больных, а иногда переводить их на временную инвалидность. Больным необходимо рекомендовать здоровый образ жизни (утренняя гимнастика, закаливание, водные процедуры, регулярное сбалансированное питание, прогулки на свежем воздухе, плавание, достаточный сон).
После клинического выздоровления рекомендуется использовать курортное лечение для закрепления полученных результатов. Показаны курорты для сердечно-сосудистых больных с использованием серных, углекислых и радоновых ванн, дозированной ходьбы, морских купаний.
Мощное оздоровительное действие при хронических вялотекущих формах (например, при узловато-язвенном васкулите и ливедо-ангиите) часто оказывает перемена климата на более теплый. В этих случаях особенно полезно длительное пребывание в Крыму, на Черноморском побережье Кавказа.
Насонов Е.Л., Баранов А.А., Шилкина Н.П.
Васкулиты – это заболевания, при которых поражаются сосуды. В дальнейшем патологический процесс часто распространяется на разные органы и ткани.
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами.
Наиболее распространенные виды васкулитов:
- Уртикарный васкулит – заболевание, при котором происходит поражение мелких сосудов, преимущественно венул (мелких вен) и появление на коже пятен по типу крапивницы.
- Аллергический васкулит – поражение сосудов при различных аллергических реакциях.
- Геморрагический васкулит (болезнь Шенлейна-Геноха) – заболевание, при котором отмечается поражение капилляров и мелких артерий.
- Узелковый периартериит – заболевание, поражающее преимущественно сосуды мелкого и среднего размера.
- Неспецифический аортоартериит (болезнь Такаясу) – заболевание, поражающее аорту и отходящие от нее крупные артерии.
- Гранулематоз Вегенера – васкулит, при котором происходит поражение мелких сосудов верхних дыхательных путей, легких и почек.
- первичные – развиваются в качестве самостоятельного заболевания;
- вторичные – возникают в качестве проявления другого заболевания.
- Невозможно установить первопричину.Не удается выявить фактор, который первоначально привел к возникновению заболевания.
- Одинаковое развитие. В результате тех или иных причин происходят нарушения иммунитета, развиваются аутоиммунные реакции. Вырабатываются антитела, которые, соединяясь с различными веществами, образуют иммунные комплексы. Последние оседают на стенках сосудов и вызывают воспаление.
- Хроническое течение. Все системные васкулиты протекают в течение длительного времени. Чередуются обострения и ремиссии (улучшение состояния).
- К обострениям обычно приводят одни и те же факторы: введение вакцин, различные инфекции, переохлаждение, длительное пребывание на солнце, контакт с аллергенами.
- Поражение разных органов и тканей: кожи, суставов, внутренних органов. Аутоиммунные процессы развиваются во всем теле, но преимущественно в тех местах, где находятся большие скопления сосудов.
- При всех видах васкулитов помогают лекарственные препараты, подавляющие иммунитет.
Анатомия сосудов
Стенка любой артерии состоит из трех слоев: внутреннего, среднего и наружного. Они могут иметь разное строение и толщину, в зависимости от размеров, положения и функции артерии.
Типы артерий:
- эластический;
- мышечный;
- смешанный.
Аллергический васкулит
Симптомы аллергического васкулита зависят от того, в какой форме он протекает.
Проявления аллергического васкулита в зависимости от формы течения болезни:
Проявления разных видов аллергических васкулитов различаются между собой очень сильно. Поэтому после выявления жалоб и осмотра пациента поставить диагноз очень сложно.
Обследование при аллергическихваскулитах:
Уртикарный васкулит
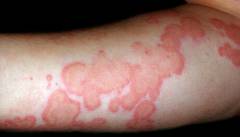
Основной симптом уртикарного васкулита – сыпь. Она напоминает таковую при крапивнице: на коже появляются волдыри красного цвета.
Различия между сыпью при крапивнице и уртикарном васкулите:
| Исследование | Описание | Как проводится |
| Общий анализ крови | Выявляется ускорение оседания эритроцитов – признак воспалительного процесса. | Для проведения общего анализа крови обычно берут кровь из пальца или вены. |
| Иммунологические исследования | Обнаруживается повышение концентрации антител и некоторых других веществ, отвечающих за аутоиммунное воспаление. | Для исследования обычно берут кровь из вены. |
| Общий анализ мочи | Обнаружение в моче примесей крови и белка свидетельствует о вовлеченности почек. | |
| Биопсия кожи | Является основным, наиболее информативным методом при уртикарном васкулите. Это изучение фрагмента кожи пациента под микроскопом. Обнаруживают признаки воспаления и некроза (гибели тканей).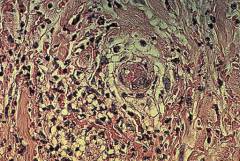 | Кожу для исследования берут при помощи соскоба, иглы, либо отсекают небольшой фрагмент скальпелем. |
Геморрагический васкулит
Геморрагический васкулит является аутоиммунным заболеванием. Из-за избыточной реакции иммунной системы в крови образуется большое количество иммунных комплексов. Оседая на стенках сосудов изнутри, они приводят к развитию воспаления.
Факторы, провоцирующие развитие геморрагического васкулита:
- ангина – воспаление миндалин, вызванное бактериями-стрептококками;
- обострение хронического воспаления миндалин (тонзиллита);
- фарингит – воспаление глотки, вызванное инфекцией;
- введение некоторых вакцин и сывороток, по отношению к которым у пациента имеется непереносимость;
- переохлаждение.
Терапия васкулита зависит от того, есть ли клинические признаки системного заболевания, а также от тяжести кожного и системного поражения.
Если есть возможность определить и устранить причинный агент (лекарство, химикаты, инфекции, пищевые продукты), то за таким этиологическим лечением быстро следует разрешение кожных очагов и другого лечения не требуется. Если причину или ассоциированное с заболеванием явление установить не удается, а пациентам требуется лечение, им могут назначаться разнообразные местные и системные мероприятия.
Местное лечение
Местная терапия (кортикостероидные кремы, кремы с антибиотиками) в определенных случаях может быть эффективной.
Общие лечебные мероприятия
К этим мероприятиям относятся:
- кортикостероиды;
- нестероидные противовоспалительные средства;
- противомалярийные препараты;
- дапсон;
- йодид калия;
- антигистаминные средства;
- фибринолитические препараты;
- аминокапроновая кислота;
- иммуносупрессивные препараты;
- лекарства, снижающие агрегацию тромбоцитов;
- высокие дозы внутривенного иммуноглобулина.
Системное лечение кортикостероидами (преднизон 60-80 мг/день) рекомендуется большинству пациентов в течение 7-15 дней в острой фазе (особенно при пурпуре Шенлейна-Геноха, уртикарном васкулите, болезни Бехчета).
Нестероидные противовоспалительные препараты, такие как ацетилсалициловая кислота и индометацин, применялись при васкулитах с более стойкими и некротическими очагами. В некоторых случаях уртикарный васкулит реагировал на индометацин. Фенилбутазон, оксифенбутазон и ибупрофен показаны для лечения тромбофлебита при узловатом васкулите.
Прием внутрь противомалярийных средств, например колхицина, блокирует хемотаксис нейтрофилов. Дозы по 0,6 мг 2 раза в день эффективны при хронических формах заболевания.
Дапсон (50-200 мг/день) назначается также, причем обычно пациентам только с кожными поражениями (особенно при стойкой возвышающейся эритеме).
Йодид калия (0,3-1,5 г 4 раза в день) эффективен при узловатом васкулите.
Н1-антигистаминные средства как монотерапия или в комбинации с Н2-антигистамин-ными препаратами помогают облегчить зуд и блокируют образование повреждений эндотелия, которые вызываются гистамином и в которых затем откладываются иммунные комплексы.
Фибринолитические препараты могут назначаться пациентам при понижении активности плазмы и/или фибринолитической активности кожи. Станозолол (5 мг 2 раза в день), пенформин гидрохлорид (50 мг 2 раза в день) + этилэстренол (2 мг 4 раза в день) могут применяться примерно в течение года. Другие фибринолитики, такие как гепарин (5000 ЕД 2 раза в день), мезогликаны (50-100 мг/день) и дефибротид (700 мг/день в/м) благоприятно действуют при различных типах гипофибринолитического васкулита.
Декстран с низким молекулярным весом благодаря своему фибринолитическому действию также показан в гипофибринолитической фазе заболевания. Он оказывает благоприятный эффект как при ретикулярном ливедо, так и при ливедном васкулите.
Аминокапроновая кислота (8-16 г/день в течение многих месяцев) может применяться при гиперфибринолитических состояниях.
Иммуносупрессивные препараты, такие как циклофосфамид (2 мг/кг в день), метотрексат (10-25 мг/нед.), азатиоприн (150 мг/день) и циклоспорин А (3-5 мг/кг в день), эффективны особенно у пациентов с НВК (с быстро прогрессирующим течением или при системном поражении), который не поддается контролю кортикостероидами.
При васкулите, вызванном иммунными комплексами, с одновременным поражением артерий могут применяться лекарства, снижающие агрегацию тромбоцитов (дипиридамол, ацетилсалициловая кислота, тиклопидин), и плазмаферез.
Высокие дозы внутривенной терапии иммуноглобулином дают улучшение при пурпуре Шенлейна-Геноха.
Важна также коррекция местных факторов, таких как травма, холодовой стаз (застойные явления) и лимфоотек.
Перспективы
Терапевтические перспективы включают применение:
- моноклональных антител;
- низких доз рекомбинантного тканевого плазминогенного активатора;
- простациклина и простагландина Е1;
- интерферона-альфа.
Недавно пациенту с трудноизлечимым системным васкулитом проводилось лечение двумя моноклональными антителами Campath-1H и rat CD4.
В одном исследовании сообщается об эффективности низких доз рекомбинантного тканевого плазминогенного активатора. Инфузии простациклина и простагландина Е1 дали эффект каждая у одного пациента.
Назначение интерферона-альфа ассоциировалось с разрешением НВК у пациентов с вирусным гепатитом С.
Под редакцией А.Д. Кацамбаса, Т.М. Лотти
Геморрагический васкулит (болезнь Шенлейна – Геноха)
Геморрагический васкулит – инфекционно-аллергическое или токсико-аллергическое заболевание, в основе которого лежит множественный системный микроваскулит с преимущественным поражением сосудов кожи, суставов, брыжейки, слизистой оболочки кишечника, почек и который проявляется развитием геморрагий на фоне гиперкоагуляции.
Этиология. Заболевание часто развивается после перенесенных инфекций – ангины, гриппа, ОРЗ и др. Имеют значение также охлаждения, травмы, воздействие ряда лекарств, профилактические прививки и др. Болеют главным образом дети 5–12 лет, чаще болезнь возникает зимой или ранней весной.
Патогенез. Геморрагический васкулит относится к классическим иммунокомплексным заболеваниям.
Иммунные комплексы постоянно образуются и в здоровом организме при эквимолярном соотношении в плазме антитела + антигена и элиминируются из кровотока фагоцитирующими клетками.
Растворимые циркулирующие иммунные комплексы (ЦИК) возникают в условиях преобладания антигена либо при недостаточном антителообразовании (иммунодефицит). В этих случаях образуются низкомолекулярные ЦИК, которые не подвергаются фагоцитозу, активируют комплемент, дезорганизуют сосудистую стенку, ведут к развитию микротромбоваскулита, сопровождающегося периваскуляторным отеком, фибриноидным некрозом, блокадой микроциркуляции, глубокими дистрофическими нарушениями, благодаря чему проницаемость сосудистой стенки резко нарушается.
Поражение сосудистой стенки ЦИК с участием комплемента приводит к активации системы гемостаза, развивается гиперкоагуляция.
Клинические признаки кровоточивости: геморрагическая сыпь, кишечные кровотечения, гематурия – появляются в результате дезорганизации сосудистой стенки, некротических изменений в ней на фоне гиперкоагуляции при отсутствии коагулопатии потребления.
Клиника. Различают кожный, суставной, абдоминальный и почечный синдромы.
Начало заболевания чаще острое. Повышается температура тела до субфебрильной, иногда более высокой, на коже появляются геморрагические высыпания, но у ряда больных первый симптом болезни – резкие, схваткообразные боли в животе, у других – боли и припухлости суставов.
Кожный синдром . Вначале высыпания могут быть эритематозного или уртикарного характера, сопровождаются зудом, но уже через несколько часов появляется характерная папулезно-геморрагическая сыпь на конечностях, ягодицах, реже – на туловище. Сыпь, как правило, располагается симметрично, не исчезает при надавливании. Могут также наблюдаться аллергические отеки Квинке на лице, других местах, они быстро появляются, могут сопровождаться болезненностью, быстро и бесследно исчезают.
Суставной синдром характеризуется появлением летучих болей, в основном в крупных суставах, могут быть отечность и изменение конфигурации суставов. Суставной синдром возникает одновременно с кожным или после него, довольно быстро проходит, не оставляя деформаций суставов.
Абдоминальный синдром характеризуется резкими, очень сильными болями в животе, схваткообразными или постоянными, может сочетаться с кишечным кровотечением – в стуле появляется кровь. Состояние больного очень тяжелое, при пальпации живот резко болезненный, напряженный. Боли обусловлены кровоизлияниями в стенку кишки, брыжейку. Если абдоминальный синдром предшествует кожным высыпаниям, то диагноз заболевания очень труден, так как он может имитировать клинику острого живота. В то же время как осложнение абдоминального синдрома может развиться инвагинация и некроз участка кишки, поэтому детей с абдоминальным синдромом необходимо наблюдать совместно с детским хирургом.
Почечный синдром протекает по типу острого гломерулонефрита, обычно наблюдается гематурия.
Лечение. В остром периоде – постельный режим до прекращения высыпаний. Диета молочно-растительная, с исключением облигатных аллергенов (цитрусовые, шоколад и др.), индивидуальная в зависимости от клинических проявлений болезни. В диету, особенно при абдоминальном синдроме, желательно включить тертые яблоки.
Медикаментозная терапия комплексная, включающая дезагрегантные, противовоспалительные препараты, гепарин, по показаниям – глюкокортикоиды.
Дезагреганты – курантил или трентал – назначают всем больным геморрагическим васкулитом и в как можно более ранние сроки болезни. Возможно сочетание курантил + трентал, обеспечивающее более выраженное антиагрегантное действие.
Курантил назначают в дозе 2–4 мг/кг/сут, дозу делят на 2 приема; трентал – внутрь по 50–100 мг 3 раза в день, в/в 1–5 мл (ампула 1 мл – 20 мг трентала), 5–10 мл 10 % раствора глюкозы струйно или в 100 мл изотонического раствора натрия хлорида капельно.
В качестве противовоспалительного препарата назначают индометацин в дозе 2–4 мг/кг/сут.
При наличии абдоминального и почечного синдромов рецидивирующей сливной кожной сыпи целесообразно использовать гепарин в дозе 100–200 ЕД/кг в сутки в/в и/или п/к, при необходимости дозу можно увеличить до 300 ЕД/кг/сут, иногда до 500 ЕД/кг/сут.
В качестве неотложной помощи можно применить преднизолон 1–2 мг мг/кг/сут, коротким курсом.
С целью активации фибринолиза в комплексную терапию включают никотиновую кислоту и ее производные (компламин и др.).
Противопоказано назначение эпсилон-аминокапроновой кислоты, ингибиторов протеаз, сухой плазмы, так как эти препараты вызывают депрессию фибринолиза и увеличивают микротромбоз.
Следует избегать назначения антибиотиков и сульфаниламидов, если нет очагов инфекции.
Патогенетически неоправданно назначение викасола, хлористого кальция.
Данный текст является ознакомительным фрагментом.
Читайте также:


