Алгоритм диагностики и лечения ревматоидного артрита
Диагностика ревматоидного артрита производится путём личного осмотра пациента врачом и дальнейшим анализом информации, которая поступает в виде заключений по лабораторным и инструментальным обследованиям. При этом процесс постановки диагноза, при сформировавшейся патологии, не вызывает сложностей. Определённые трудности определения болезни существуют на ранних стадиях патологии.
Диагностические признаки и критерии
Среди диагностических признаков заболевания отмечаются:
- АЦЦП (антитела к циклическому цитруллинированому пептиду);
- увеличение количества нейтрофилов и другие изменения синовиальной жидкости под воздействием воспаления;
- остеопороз в районе сустава и костная эрозия.
Протекание ревматоидного артрита характеризуется нижеследующими критериями диагностики, которые были выявлены американскими ревматологами в 1997 году:
- Наличие скованности в поражённых соединительных тканях в утренние часы (длительностью от одного часа, присутствующая в течение шести недель);
- Проявление артрита в трёх или более сочленённых соединениях;
- Чаще всего патология наблюдается:
- во втором и третьем пальце руки в межфаланговых областях, а также в области запястья;
- одновременно в коленях и запястьях;
- в локтевом и голеностопном сочленении.
- Наличие симметричного поражения суставов (при признаках боли в костных сочленениях левой руки, аналогичные боли проявляются в правой руке);
- Проявление внесуставных признаков:
- ревматоидные узелки;
- воспаление лимфоузлов;
- поражение внутренних органов.
- Положительная ревматологическая реакция в анализах крови;
- Характерные изменения на рентгеновских снимках.
Указанные диагностические критерии являются международным стандартом диагностики ревматоидного артрита.
Диагностирование болезни на ранней стадии

Обнаружение патологии на первоначальных этапах формирования позволяет приступить к своевременному курсу терапии. Это способствует предупреждению развития осложнений. Но процесс выявления воспалительной реакции соединительной ткани в начальной фазе обусловлен рядом сложностей. Это совпадение симптомов болезни с другими патологиями, а также отсутствие высокоэффективных лабораторных методик для распознавания диагноза на ранних этапах. Ещё одним немаловажным фактором является обращение пациента с первыми признаками болезни к терапевту. Данные специалисты, в отличие от ревматологов, не в состоянии сразу установить правильное заключение.
Начальной стадией болезни считается промежуток времени от проявления первых негативных признаков до начала деструктивного изменения хрящевой ткани. Как правило, такой период длиться около трёх месяцев. Значимой информацией для диагностики ревматоидного артрита на ранних стадиях заболевания являются полученные в ходе устного опроса пациента жалобы. Среди них выделяются:
- возникновение болей в суставах;
- формирование скованности и отёчности в области поражения;
- болевые ощущения при сжатии кистей рук или при ходьбе (боль отражается в голеностопном аппарате);
- снижение веса;
- повышение температуры;
- наличие быстротечной утомляемости;
- присутствие слабости организма в целом.
Широкое применение получила методика АЦЦП . Она помогает распознать присутствие указанных антител в организме больного заблаговременно. Что позволяет приступить к своевременному лечению на ранней стадии патологии.
Лабораторные и инструментальные методы диагностики
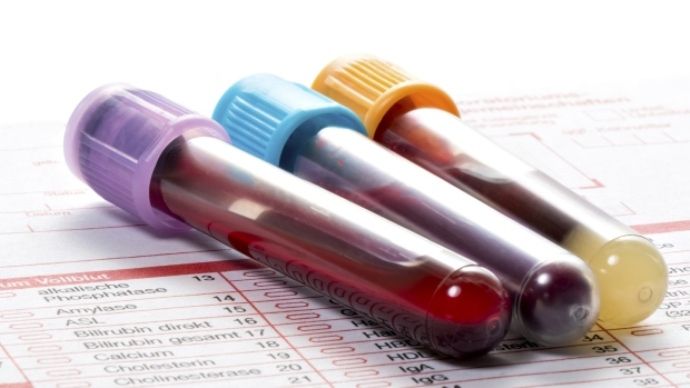
Для выявления ревматоидного артрита используют следующие лабораторные методы диагностики:
- Ревматоидный фактор
Данное исследование показывает наличие аутоиммунных расстройств в организме пациента. К ревматоидным факторам относятся аутоагрессивные антитела иммуноглобулинов. Наибольшее скопление указанных антител выявляется в костном мозге и синовиальной жидкости. По наличию аутоагрессивных антител можно сделать вывод о степени сформировавшегося заболевания. Соответственно при большом присутствии данных элементов патология имеет запущенную степень, а при малом наличии диагностируется ранняя стадия заболевания.
Данные исследования проводят следующими способами: гистохимическими, нефелометрическими, реакция латексагглютинации и Валера-Роза.
Диагностирование заболевания осложнено наблюдением ревматоидных факторов как у здоровой части населения (около пяти процентов), так и у людей с присутствием вируса гепатита С.
Титры антител к циклическому цитруллинированному пептиду являются передовым лабораторным исследованием, которое может выявить болезнь в начальной стадии прогрессирования. Присутствие АЦЦП в крови заболевшего, возможно, обнаружить заблаговременно. Они формируются в период от двенадцати до восемнадцати месяцев, до начала образования первых болевых признаков. При этом за нормативный показатель берётся 3 Ед/мл АЦЦП. В случае превышения данного параметра, диагностируется воспалительное заболевание соединительной материи.
- Общий и биохимический анализ крови
При детальном рассмотрении общего анализа крови может фиксироваться повышенное содержание лейкоцитов. Что может свидетельствовать об инфекционной природе патологии. При увеличении числа эозинофилов повышается вероятность аллергического типа заболевания.
По данным биохимического анализа крови вероятны нижеследующие заключения:
- присутствие чрезмерной концентрации фибриногена и сиаловой кислоты означает протекание активной воспалительной реакции;
- нарушение белкового метаболизма возможно при различных видах артрита;
- излишнее содержание мочевой кислоты характерно наличию подагры.
- Изучение синовиальной жидкости
При наличии патологии, в синовиальной жидкости выделяются следующие изменения:
- повышено количество лейкоцитов;
- помутнение жидкости;
- приобретение излишней вязкости;
- формирование рагоцитов .
К основным показателям лабораторного диагностирования указанной патологии относятся ревматоидные факторы и антицитруллиновые антитела. На базе данных исследований можно сделать заключение о наличие или отсутствии патологии. Остальные показатели являются важными для оценки тяжести болезни и дальнейшего назначения лечения.
Для более тщательного анализа заболевания применяют нижеследующие инструментальные методы диагностики:
Данный способ представляет собой визуальное исследование поражённого сустава при помощи специализированного оборудования. По данным артроскопии делается вывод о необходимости хирургической коррекции диартроза.
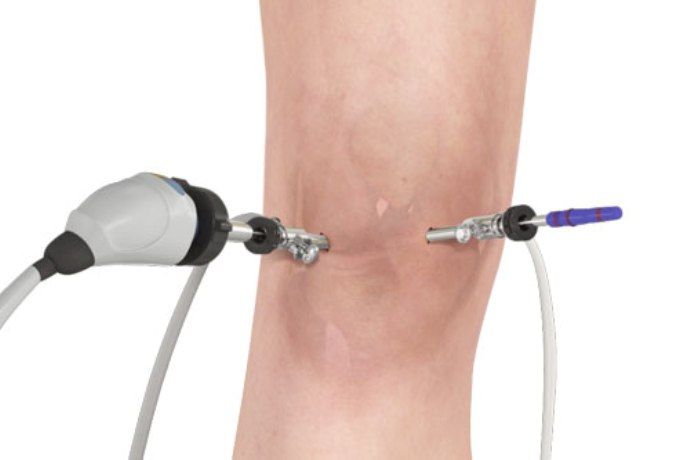
В процессе исследования выявляются нижеследующие характерные признаки заболевания:
- формирование белка фибрина на поражённой хрящевой материи;
- разрастание синовиальной ткани;
- пролиферация ворсинок синовиальной ткани, которая пагубно влияет на жидкость находящуюся внутри диартроза .
- Рентгенография
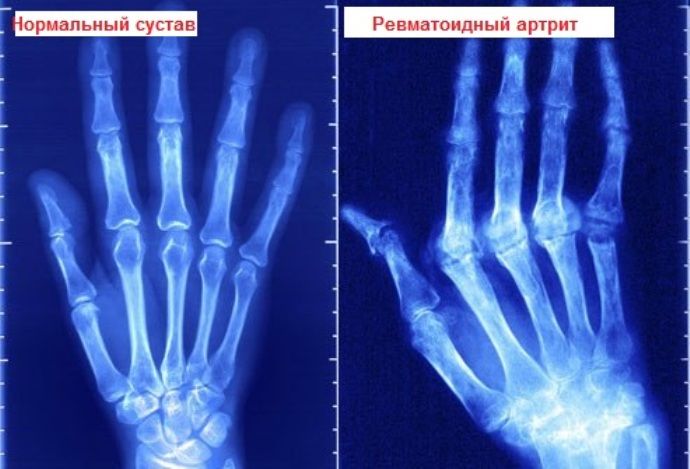
Использование данной методики на начальных этапах заболевания практически неэффективно. При длительном течении патологии рентгенография способна обнаружить перемены в костной ткани. Что позволяет специалистам поставить диагноз и назначить требуемый курс терапии.
Для ревматоидного артрита характерно обнаружение на рентгене симметричного поражения сочленённых соединений. Также происходит сужение межсуставных щелей или их сращивание.
Относится к способам лучевого исследования. Осуществляется путём введения в организм радиоизотопов. Применяется для обнаружения патологических преобразований костной материи. Введённое вещество концентрируется в исследуемой области и явно визуализируется на рентгеновских снимках, при наличии воспалительной реакции в синовиальной поверхности.
Сцинтиграфия даёт возможность распознать патологию на ранних стадиях, но является более чувствительным способом инструментальной диагностики в сравнении с рентгенографией.
Магнитно-резонансная томография показывает результат, позволяющий структурно изучить состояние поражённого сочленённого соединения. За счёт применения электромагнитных волн является безопасным исследовательским методом, даже при неоднократном обследовании. Минусом данной методики является высокая стоимость.
Эффективность ультразвукового облучения наблюдается при исследовании больших диартрозов . Это обусловлено сложностью визуализации из-за высокой плотности костных тканей. Поэтому указанный метод диагностирования используется в качестве дополнительного.
Дифференциальная диагностика заболевания
Методика дифференциального подтверждения диагноза ревматоидного артрита требуется для исключения иных патологий соединительных материй суставов. Такое возможно при одновременном протекании различных болезней негативно воздействующих на поверхностную материю сустава.
Среди аналогичных по клиническим признакам болезней отмечаются:
- первичный остеоартроз;
- синдром Стилла;
- псориатический артрит;
- ревматизм;
- подагра;
- синдром Рейтера;
- инфекционные артриты;
- красная волчанка;
- склеродермия;
- реактивные артриты;
- болезнь Бехтерева .
Перечисленные выше заболевания, с различной степенью отрицательного воздействия, оказывают влияние на суставы. При этом каждая из патологий имеет свои характерные черты, которые можно выявить только дифференциальной диагностикой.
Основания для постановки диагноза
Основанием для постановки диагноза рассматриваемой болезни являются полученные в ходе обследования анализы, а также жалобы пациента с присутствием характерных признаков заболевания.
Диагноз подтверждается в случае наблюдения четырёх диагностических критериев, которые указаны ранее. При этом первые четыре признака из указанного списка должны наблюдаться на протяжении шести и более недель.
Диагностирование патологии представляет собой трудоёмкий процесс, включающий в себя множество лабораторных и инструментальных методик. Одной из приоритетных целей современных медицинских исследований является получение эффективных методик, способных решить вопрос, как определить ревматоидный артрит в начальной стадии.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Ключевые слова: ревматоидный артрит, диагностика, алгоритмы лечения, остеопороз, переломы, НПВП-гастропатии.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуации и алгоритмы лечения // РМЖ. Ревматология. 2016. № 2. С. –95.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуациии алгоритмы лечения. РМЖ. 2016;2:89-95.
Rheumatoid arthritis (RA) is one of the most common and severe chronic immune-mediated inflammatory diseases which result in early disability and high early mortality. Early diagnosis and active treatment of RA can improve prognosis and outcomes. The paper reviews clinical situations and management strategies of RA at different stages of the disease (i.e., early, advanced, and late), treatment algorithms, and approaches to prevent osteoporotic fractures, cardiovascular, and gastrointestinal complications in elderly patients. The main goal of RA therapy is to achieve remission or, at least, low disease activity. Treatment approach depends on RA stage, disease activity, factors associated with unfavorable outcome, comorbidities, and the efficacy of prior treatment. Basic therapy is the most effective in early RA. Treat-to-target approach recommends careful monitoring of RA activity (every month in high disease activity and every 3 months in low disease activity) and proper correction of basic therapy. In low efficacy of standard therapy with basic anti-inflammatory drugs, bioengineered drugs are recommended.
Keywords: rheumatoid arthritis, diagnostics, treatment approaches, osteoporosis, fractures, NSAID gastropathy.
For citation: Muradyants A.A., Shostak N.A. Rheumatoid arthritis: clinical situations and treatment algorithms // RMJ. Rheumatology. 2016. № 2. P. –95.
Статья посвящена ревматоидный артриту - клиническим ситуацииям и алгоритмам лечения

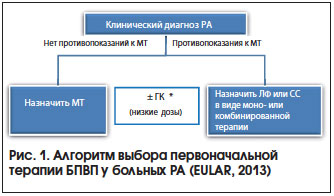
Основные стратегии лечения раннего РА (рис. 1) [7]:
1. Монотерапия МТ c последующей заменой на другие БПВП (ЛФ, СС) через 3–6 мес. в случае неэффективности или плохой переносимости).
2. Комбинированная базисная терапия, в т. ч. в сочетании с высокой дозой ГК. Используются комбинации БПВП как первого ряда (МТ + СС или МТ + ЛФ), так и второго ряда (МТ + Плаквенил) и т. д.
3. Комбинированная терапия синтетическими БПВП + ГИБП (в первую очередь ингибиторы фактора некроза опухоли (ФНО) при сохраняющейся > 3–6 мес. высокой активности РА, а также при наличии ФНП. Например, МТ 25 мг/нед. + Инфликсимаб 3 мг/кг массы тела.
II. Пациент с развернутым РА, не отвечающий на традиционные БПВП
Развернутая стадия РА – заболевание с отчетливо выраженной симптоматикой и длительностью болезни более 1 года. Суставной синдром имеет стойкий, симметричный и полиартикулярный характер с преимущественным поражением суставов кистей и стоп, выявляются признаки высокой или умеренной лабораторной активности, серопозитивность по РФ, эрозивный процесс в суставах по данным рентгенографии. Если диагноз устанавливается впервые, то стратегия ведения больного та же, что и при раннем РА. В случае уже проводившегося лечения с недостаточным эффектом или непереносимостью синтетических БПВП (как в виде монотерапии, так и при комбинированном их использовании), а также наличием ФНП прибегают к назначению ГИБП (рис. 2). Использование ГИБП позволяет максимально избирательно воздействовать на отдельные звенья иммунопатогенеза РА и существенно улучшить состояние больных РА, резистентных к стандартным БПВП и ГК [8]. Установлено, что комбинация традиционных БПВП с ГИБП более эффективна, чем монотерапия.
Назначение ГИБП показано:
– при длительно сохраняющейся (> 3–6 мес.) высокой активности РА;
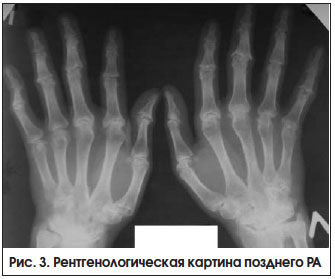
– при высокой активности заболевания 2-х лет, с выраженными признаками активного воспаления или без них (рис. 3). Неуклонное прогрессирование болезни приводит к формированию различных видов подвывихов и контрактур суставов, в связи с чем возрастает роль реабилитационных и ортопедических мероприятий.
Развитие остеопороза (ОП) и ассоциированных с ним переломов является одним из наиболее тяжелых осложнений РА, определяющим неблагоприятное течение и прогноз болезни. Частота остеопоротических переломов среди больных РА в 1,5–2,5 раза выше, чем в общей популяции [9]. Предполагается, что развитие ОП и суставной деструкции при РА имеет единые патогенетические механизмы, в основе которых лежит цитокин-зависимая активация остеокластогенеза, приводящая к повышению костной резорбции [10]. Развитие ОП при РА определяется множеством общих и специфических, ассоциированных с заболеванием и лечением, факторов риска.
РА-ассоциированные факторы риска ОП и переломов [11]:
– активность воспалительного процесса,
– рентгенологическая стадия,
– тяжесть функциональных нарушений (HAQ > 1,25),
– длительность болезни,
– прием ГК,
– высокий риск падений.
У больных РА прием ГК в 4–5 раз повышает риск вертебральных переломов и удваивает риск переломов бедра. При этом доказано, что не существует безопасной дозы ГК. Также следует помнить, что развитие переломов у больных, получающих ГК, происходит при более высоких значениях минеральной плотности ткани (МПК), чем при первичном ОП, поэтому антиостеопоротическую терапию следует начинать при значениях Т-критерия Литература
Ревматоидный артрит — хроническое воспаление суставов. Для этой болезни характерно стремительное развитие, что чревато разрушением здоровых тканей и деформацией костных сочленений. Наиболее эффективным будет терапия, начатая на ранних этапах развития воспалительного процесса. Чтобы заблаговременно начать лечение патологии мелких и крупных суставов, необходимо знать, когда и как осуществляется диагностика артрита этого типа.

Особенности ревматоидного артрита
Системное поражение суставов не имеет точно установленной причины возникновения. Однако медиками доказано, что наиболее частыми провоцирующими факторами являются аутоиммунные аномалии и генетическая предрасположенность.
Аутоиммунное поражение соединительной ткани обусловлено сбоем в работе иммунной системы. По неустановленным этиологическим причинам, иммунитет ошибочно принимает клетки собственного организма за патогенные и начинает атаковать органы и соединительные ткани защитными антителами и киллерными клетками. В результате возникает воспалительный процесс, который уничтожает здоровые ткани и провоцирует развитие анкилоза — сращение фиброзных, костных и хрящевых тканей.
При инфекционных возбудителях, болезнь может развиваться как реактивный симметричный артрит, реже в качестве разновидности ревматизма. Патогенная микрофлора при аутоиммунном признаке является провокатором защитной реакции организма и ложной атаки иммунитета.
Отличительной чертой ревматоидного артрита является симметричность в поражении парных групп костных сочленений. Это означает, что при поражении одной руки или ноги, боль и дискомфорт со временем должны проявиться в сочленениях другой конечности.
Чаще всего воспаление сначала поражает пальцы и кисть руки, коленные суставы, голеностопный отдел и стопы, а затем распространяется на более крупные.
Основные критерии диагностики
Критерии диагностики и лечения ревматического артрита, описанные в 1987 году Американской коллегией ревматологов, по сей день используются в медицине.
К симптоматическим проявлениям относят:
- Утреннюю скованность и онемение конечностей. Суставами трудно двигать, напряжение ощущаются в прилегающих мышцах. Данное явление длится от 30 минут до часа после пробуждения.
- Симметричность поражения — зеркальная воспалительная реакция парных групп костных сочленений.
- Ревматоидные узелки — безболезненные подкожные уплотнения на сгибательных группах суставов (пальцы, кисти, локти, колени).
Признаки беспокоят больного дольше месяца.
При физикальном обследовании врач обращает внимание на следующие признаки:
- Поражение 3 и больше сочленений — при осмотре припухлость и выпот обнаруживается более чем в трех пораженных суставах одного отдела.
- Первое проявление в костных сочленениях кисти. Сюда входят межфаланговые суставы пальцев, ладони и лучезапястные сочленения.
Основным критерием лабораторных и аппаратных исследований является:
- Положительный анализ на ревматоидный фактор — результаты показывают наличие ревматоидных маркеров в сыворотке крови.
- Рентгенограмма — на снимке видны дегенеративные изменения тканей хряща и костные эрозии.
Ревматоидный артрит диагностируют, если совпадают хотя бы 4 основных критерия. А также наличие у пациента других разновидностей суставных патологий не исключает возникновение ревматоидной аномалии.
Чтобы повысить эффективность критериев, разработанных более 20 лет назад, современные медики разработали дополнительные методы диагностики. Сюда входят:
- Исследование антител к циклическому цитруллинированному пептиду (АЦЦП) — способ иммунологической диагностики направленный на определение и расшифровку клеток антигенов участвующих в развитии заболевания, а также исследование их влияния на измененные белки синовиальной оболочки при воспалении.
- МРТ-исследование — магнитно-резонансная томография помогает определить изменения в структуре сустава до появления деструкции заметной на рентгене. С помощью этого вида диагностики можно распознать изменения в синовиальной оболочке и суставной капсуле, заметить раннее истончение хряща и увеличение выпота.
На совершенствование методов современной диагностики возлагают большие надежды при определении начальной стадии патологии. Это актуально, так как критерии 1987 года позволяют распознать только уже развившуюся патологию.
Нюансы диагностики на разных этапах патологии
Первая стадия или дебют ревматоидного периода — это период до 6 месяцев после появления первого симптома. На ранних стадиях развития ревматоидного артрита установку точного диагноза осложняет слабо выраженная симптоматика, которую легко спутать с проявлениями других заболеваний.
По этой причине пациент часто обращается первым делом к терапевту, который в отличие от квалифицированного ревматолога, легко может ошибиться с постановкой диагноза на начальной стадии артрита. А также на сегодняшний день не существует достоверных способов убедиться в возникновении ранней ревматической патологии лабораторным путем.
В 30% случаев деструктивные изменения костных сочленений при данном типе артрита развиваются быстро — в течение трех месяцев.
- повышенная локальная и общая температура тела, при ощупывании сустав горячий;
- припухлость более 3–4 суставов;
- признаки утренней скованности беспокоят около 30 минут после пробуждения;
- дискомфорт появился в межфаланговых и плюсневых сочленениях пальцев и суставах кистей;
- при сжатии области воспаления появляются болезненные ощущения.
На 2–3 стадии формируются первые признаки дегенеративных изменений пораженной хрящевой ткани. Среди них специфические подкожные уплотнения — ревматоидные узелки.
Боли беспокоят больного в состоянии покоя и могут появляться во второй половине ночи.
Лабораторные исследования
Для анализа крови при ревматоидном артрите необходим забор венозной крови. Далее, исследование делится на несколько этапов:
- Определяются признаки содержание в крови маркеров воспаления — скорость оседания эритроцитов (СОЭ), С-реактивный белок и фибриноген. Высокий уровень данных показателей указывает на активную фазу патогенного процесса. Повышенное содержание С-реактивного белка сопутствует деструктивным изменениям суставов. Фибриноген — это белок, влияющий на процесс свертывания крови, а его высокие показатели указывают на сильный воспалительный процесс. Высокая концентрация белков в плазме крови увеличивает риск сердечно-сосудистых осложнений при ревматическом артрите.
- Общий анализ крови и лейкоцитарная формула. Гематологические показатели указывают на развитие анемии при артрите ревматоидного типа. Для различных аутоиммунных заболеваний характерна анемия хронических заболеваний, при которой снижен уровень ретикулоцитов, вырабатываемых кроветворной системой. Поскольку эти клетки являются предшественниками эритроцитов, их показатели также становятся меньше. Нередко этот вид анемии сопровождается снижением уровня железа, вследствие развивается железодефицитная анемия. Поэтому возникает потребность в исследовании уровня железа в крови.
- Биохимический анализ крови направлен на определение показателей печеночных ферментов и общего белка крови. Исследования гепатотоксичности печеночных ферментов необходимо, чтобы оценить возможности применения базисных препаратов и их дозировки. Белковый баланс часто претерпевает увеличение при хронических аутоиммунных патологиях. Однако отклонения в показателях белка не является обязательным условием воспалительного процесса при ревматоидном артрите.
- Иммунологические показатели указывают на наличие в сыворотке крови ревматоидного фактора и уровень АЦЦП. Специфические иммуноглобулины, называющиеся ревматоидным фактором, проявляются у 75% больных ревматоидным артритом. У 40% исследования дают возможность определить их наличие на ранних этапах болезни. Изменения ревматических маркеров указывает на степень развития патологии и деструктивные прогрессирующие изменения костных и хрящевых тканей. Антител к циклическому цитруллинированному пептиду — еще один специфический маркер ревматической патологии. При ранней диагностике они более эффективны — примерно в 60% случаев. Их наличие также указывает на деструктивный прогноз заболевания.
Синовиальная жидкость обеспечивает здоровую функцию сустава и служит смазочным материалом, предотвращающий изнашивание хряща во время движений. При наличии патологии, именно в синовиальной оболочке прогрессирует воспалительный процесс. Забор синовиальной жидкости делается посредством стерильной пункции сустава. Проводится макроскопический анализ, включающий оценку следующих характеристик:
- Повышение объема синовиальной жидкости.
- Окрас — при ревматическом артрите цвет варьируется от насыщенно-желтого до зеленого оттенка.
- Мутность — в здоровом суставе она прозрачная.
- Вязкость — при аутоиммунных заболеваниях отличается высокий уровень этого показателя.
- Муциновый сгусток — при воспалении концентрация сгустка рыхлая и наблюдаются трудности с его образованием.
- Цитоз — высокое количество вырабатываемых клеток указывает на дистрофическую прогрессию воспаления.
- Клетки тканей содержащихся в синовиальной жидкости — наблюдается наличие рагоцитов, характерных для ревматоидного воспаления.
Аппаратная диагностика
Аппаратная диагностика ревматоидного артрита проводится с целью определить тяжесть повреждений, которые нанесло суставу воспаление:
- Рентгеновские снимки помогают определить уплотнение мягких и костных тканей, динамику развития дегенеративных изменений и истончения хрящей, эрозивные образования и анкилозную деформацию костей.
- Магнитно-резонансная томография определяет признаки развития воспалительного процесса в синовиальной оболочке — состояние суставной капсулы и количество жидкости в синовиальной оболочке.
- Артроскопия — хирургическая манипуляция с использованием артроскопа позволяет взглянуть на поврежденный сустав изнутри и определить степень повреждения хряща и синовиальной оболочки.
Методы терапии при ревматическом артрите
Получив результаты диагностики, специалист назначает индивидуальную схему лечения.
Для устранения болезненных проявлений и улучшения общего состояния больного назначают прием нестероидных противовоспалительных препаратов.
Чтобы подавить аномалию иммунной системы, применяется базисная терапия иммуносупрессорами.
Когда базисные препараты не справляются при острых воспалительных обострениях, при ревматоидном артрите назначаются антибиотики.
Самостоятельно изменять предписания врача при ревматоидном артрите нельзя, поскольку это может осложнить течение болезни появлением побочных эффектов.
Популярное лекарство для снятия боли и воспаления — Сустафаст. Это многокомпонентный препарат, который устраняет дегенеративно-дистрофические процессы в суставных тканях и к тому же не имеет побочных эффектов. Узнайте больше об этом средстве и изучите инструкцию по применению Сустафаста в статье по ссылке.
Комплексы физиотерапевтических процедур и лечебной физкультуры (ЛФК) играют важную роль в лечении ревматоидного артрита.
К наиболее эффективным и доступным в Москве процедурам относятся:
- электрофорез;
- магнитная терапия;
- УФ облучение;
- криотерапия;
- водная гимнастика;
- бальнеотерапия;
- парафиновые обертывания;
- массаж.
Для того чтобы назначить курс и методику ЛФК, проводится диагностика функционально-двигательных способностей. В этот тест входит ряд простых упражнений и функциональных задач. Специалист наблюдает за тем, как больной справляется с их выполнением и ставит соответствующие оценки. Результаты теста определяют, какой тип гимнастики подходит пациенту — групповой, домашний или индивидуальный.
Не маловажную роль при терапии играет продуманное питание больного. Следует знать, что нельзя есть при ревматоидном артрите суставов, чтобы лечение протекало быстрее. Изучите список запретных продуктов в одной из наших статей.
Современные методы диагностики помогают эффективно лечить аутоиммунные нарушения суставов, а также помогают составить актуальные схемы лечения и прогноз на развитие болезни. А также результаты обследований помогают не только проводить терапию в периоды обострения, но и предпринимать профилактические меры при достижении стойкой ремиссии.
Читайте также:


