Упражнения при артрозе пояснично крестцовое сочленение
Артроз поясничного отдела позвоночника чрезвычайно часто встречается у пожилых людей, потому что старение человека оказывает немалое влияние на дегенерацию костей. Если больной обеспокоен тревожными симптомами остеоартрита, то эта статья может послужить идеальным руководством для его здорового и безболезненного образа жизни.
Если больному больше сорока лет, и он испытывает мучительную боль в спине, то существует высокая вероятность, что больной страдает остеоартритом (артритом, артрозом). Артроз является дегенеративным расстройством суставов, при котором их защитный слой, известный как хрящ, подвергается износу, в результате чего ослабевает подвижность суставов, и в них наблюдается воспаление. Это может быть связано с трениями после травмы, которые могут вызывать боли и осложнения в суставах при движении.
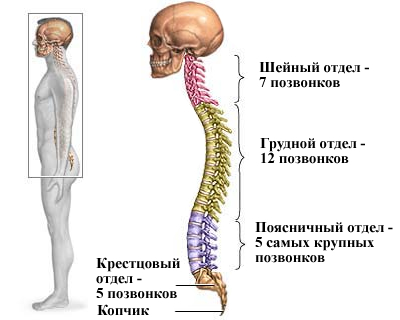
Анатомия суставов позвоночника

Артроз обычно поражает людей в возрасте старше 50 лет. Статистика показывает, что это дегенеративное состояние чаще встречается у мужчин в возрасте до 45 и женщин старше 45 лет. Для того чтобы выявить у себя остеоартрит поясничного отдела позвоночника, больной должен знать анатомию суставов позвоночника.
Нижнюю часть спины можно разделить на три основные части:
- поясничный отдел позвоночника;
- крестец;
- копчик.
Структура поясничного отдела позвоночника, в свою очередь, может быть разделена на пять поясничных позвонков и пять межпозвоночных дисков. Эти позвонки поясничного отдела позвоночника являются крупнейшими позвонками в теле человека. Они несут на себе наибольшую нагрузку от всего веса тела. Это главная причина, почему позвонки поясничного отдела позвоночника больше всего могут вызывать боли в спине.
Что такое артроз поясничного отдела позвоночника
С возрастом защитный хрящ у человека вокруг его суставов начинает разрушаться. В обычных случаях хрящ бывает гладким и полупрозрачным, белого цвета. Тем не менее, если больной страдает от остеоартрита, то структура хряща приобретает шероховатость, он становится желтым и непрозрачным. После того, как поверхность хряща становится шероховатой, в конце суставов, на поверхности костной ткани, начинают формироваться патологические костные наросты неправильной конфигурации - остеофиты. Эти новые небольшие кости еще больше увеличивают механический износ, препятствуя восстановлению работы хрящевых клеток. Когда кости подвергаются износу, сила трения на их поверхности начинает усиливаться. В тяжелых случаях хрящ в процессе эрозии оказывает давление на спинномозговые нервы. Это ограничивает плавный поток крови к рукам и ногам. Именно по этой причине пациенты, страдающие остеоартритом, часто жалуются на онемение в ногах и руках.
Причины артроза
Боль в пояснице, в основном, бывает вызвана остеоартритом поясничного отдела позвоночника. Благодаря этому дегенеративному заболеванию суставов, поясничные суставы воспаляются, что приводит к сильной боли, ограничению подвижности и, в крайних случаях, может привести к постоянному параличу. Если больной испытывает подобные симптомы, то первостепенное значение имеет его обращение к врачу.
- Вырождение или износ суставов из-за естественного процесса старения
- Повреждения или травмы (например, в результате автомобильной аварии) вызывают процесс эрозии хряща или его раздражение.
- Повторные травмы, стрессы, сидячая работа, в том числе печатание на компьютере в течение долгих часов без перерыва, подъем тяжестей, большие ежедневные нагрузки – все это является наиболее распространенными причинами остеоартрита.
- Наследственность также может способствовать остеоартриту.
- Также вызвать остеоартрит может дегенерация межпозвоночных дисков. Эти диски, поддерживающие поясничные позвонки, могут вырождаться из-за стрессов и старения организма человека. Это может привести поясничный сустав к боли, а также чувству тяжести и трудности в перемещении.
- Травмы, вызванные упражнениями, - это наиболее распространенное явление среди активных людей, особенно спортсменов, поскольку повышенный уровень активности увеличивает трение костей в суставах друг о друга. Это вызывает изнашивание хрящей и других несущих конструкций в суставах, которые обеспечивают их стабильность.
Симптомы артроза
Симптомы остеоартрита поясничного отдела позвоночника могут варьироваться по шкале от легких до тяжелых. Остеоартрит поясничного отдела позвоночника имеет сходные симптомы с проблемой межпозвоночных дисков. Если больной обеспокоен любым из перечисленных ниже симптомов, то это значит, что он может страдать именно от остеоартрита поясничного отдела позвоночника.
Боль в нижней части спины распространяется на ягодицы, голени и задние части коленей. При этом условии, боли не будет в нижней части ног спереди и в стопах.
Симптомы остеоартрита в пораженных суставах:
- онемение и хрупкость;
- мышечный спазм;
- боль в спине снижается в сидячем положении по сравнению с положением стоя;
- отек пораженного сустава;
- боль усугубляется от напряженных упражнений;
- воспаление увеличивается после периода покоя;
- в крайних случаях - потеря подвижности суставов.
Упражнения при остеоартрите поясничного отдела позвоночника
Для того чтобы выбрать лучшее упражнение для своего состояния, больному нужно изучить минеральную плотность костной ткани. Мерой минеральной плотности, в основном, является кальций, который присутствует в костях. Если минеральная плотность костей (количество кальция в костях) ниже нормы, больной должен быть активным и должен принять все необходимые меры, чтобы плотность его костей пришла в норму.
С возрастом человека его целью должно быть - не увеличивать минеральную плотность костной ткани, но вместо этого – ее поддерживать в норме. Наряду с диетами, богатыми витаминами С и D, больной также должен совершать некоторые действия для здоровья своих костей. При этом больной должен быть осторожным и при болях в нижней части спины должен прекратить любую форму физических упражнений.
Если больной страдает от болезненного состояния остеоартрита, то ему важно растягивать мышцы, окружающие пораженный сустав. Это позволит не только укрепить эти мышцы, но и спасти суставы от какого-либо постоянного и необратимого ущерба. Выбрав для себя здоровый и активный режим движений, больной увеличит гибкость и прочность суставов и вспомогательных мышц. Больной может выбрать из разнообразного списка те упражнения, которые являются наиболее безопасными для его здоровья при остеоартрите поясничного отдела позвоночника.
1. Растяжка мышц живота
Это упражнение позволяет сохранять контроль над мышцами живота путем сокращения (напряжения) и расслабления мышц. Как только больной овладеет этим упражнением, он может легко увеличить поддержку позвоночника, которая будет способствовать дальнейшему уменьшению боли в пояснице.
Лягте на спину, прижав позвоночник и таз к полу и держа их в нейтральном положении. Затем согните ноги в коленях и дышите, подтягивая мышцы живота. Выполняйте это упражнение, равномерно дыша и подтягивая мышцы живота, в течение 10 секунд. Повторите 5 раз.
Основной причиной остеоартрита поясничного отдела позвоночника является эрозия несущих конструкций, в том числе хряща. Это упражнение помогает развивать и укреплять бедра и мышцы живота, которые балансируют нижнюю часть тела. Лягте на бок, колени согните вместе. Сожмите мышцы живота, слегка надавливая на пупок, глубоко не дышите. Затем медленно и постепенно выпрямите вверх и, как будто открываете раскладушку, и верните ноги в исходное положение. Повторите упражнение.
3. Двигательные упражнения
Они включают ряд упражнения с наклонами набок, вперед и назад, которые позволяют повысить гибкость и двигательные функции суставов. Это идеальные упражнения, которые принесут больному остеоартритом большую пользу.
4. Аэробные упражнения
Артроз поясничного отдела позвоночника - чрезвычайно чувствительное состояние, в основном, за счет риска повреждения спинных нервов. Поэтому самыми безопасными и лишенными напряжения упражнениями являются упражнения от физиотерапевтов и других профессиональных консультантов. Эти упражнения включают: ходьбу, езду на велосипеде и водные процедуры, которые помогают сберегать и сохранять позвоночник от любых форм излишнего напряжения. Эти упражнения имеют дополнительное преимущество: они делают здоровыми сердечнососудистую систему и легкие человека.
5. Упражнение на растяжку подколенного сухожилия
При остеоартрите (артрозе) поясничного отдела позвоночника потеря (износ) хряща и разрастание костной массы приводит к сильным болям и деформации суставов. Это вызывает чрезмерное давление подколенного сухожилия на мышцы, делая их более плотными и упругими, чем нужно. В этом упражнении больной должен будет разминать мышцы подколенного сухожилия и делать их более гибкими и эластичными. Понадобится ремешок для оказания соответствующего давления на сухожилие и поддержания правильной осанки, необходимой для этого упражнения. Лягте на спину, протяните вперед ноги и раздвиньте их. Затем, удерживая одну ногу ремешком, осторожно поднимайте ее до тех пор, пока не почувствуете, что ваши коленные и бедренные мышцы растягиваются. Повторите ту же последовательность движений с другой ногой.
6. Укрепление ягодиц
Так же, как мышцы подколенного сухожилия, и ягодичные мышцы могут страдать от остеоартрита поясничного отдела позвоночника. В этом упражнении нужно лечь на спину с подушкой, поддерживающей область поясницы. Держите одну ногу прямо, подтяните (втяните в себя, сожмите) ягодицы и осторожно поднимите ногу. Повторите те же действия с другой ногой. Это поможет в поддержании и развитии устойчивости и равновесия во время ходьбы.
- 7 лучших упражнений при грыже позвоночного диска в нижней части спины
- Ортопедические корсеты и корректоры осанки
- Секреты здорового позвоночника
- 13 советов как уменьшить боль в нижней части спины
- Боль в спине и пояснице
- Как cправиться с болью в плечах и шее?
В этом упражнении вам нужно будет встать на полу на колени, оереться на локти и ладони в пол. Ваши руки должны быть под плечами, а колени - под бедрами. На вдохе выполните плавное движение вперед от основания спины, тяните макушку вперед и слегка вверх. Как только вы начнете поднимать голову, начните делать вдох и прогните поясницу. Теперь обратным движением спины наклоните голову к полу. Опустите плечи и потяните переднюю часть корпуса и сделайте выдох, подберите под себя копчик, одновременно подняв центральную часть спины вверх, подтяните пупок к позвоночнику, расправьте лопатки. Вы должны продолжать это упражнение, последовательно вдыхая и выдыхая, по крайней мере, 10 раз. Упражнение способствует растяжке поясничной части позвоночника и, таким образом, помогает делать плавные движения.
Лягте на спину. Поднимите бедра и поддерживайте их наверху, поместив свернутое в рулон полотенце или подушку под крестец (крупную треугольную кость в основании позвоночника, образующую верхнюю заднюю часть полости таза и располагающуюся между двумя тазовыми костями, верхней частью соединяющуюся с последним поясничным позвонком, нижней - с копчиком). Убедитесь, что легли на подушку всей массой тела. Затем осторожно поднимите колени вверх, используя свои руки, чтобы поддерживать баланс тела. Ваши бедра должны быть в прямом положении. Затем медленно и постепенно доведите одно колено до такой позиции, чтобы пальцы ног легко прикасались к полу. Затем вернитесь в исходное положение. Повторите то же самое с другой ногой и продолжайте эти движения в течение 2 минут. После выполнения этого упражнения вы почувствуете, что поясничный отдел позвоночника становится более спокойным, и боль проходит.
Перекос таза, блок КПС, смещение в тазу или скрученный таз — это все результат нарушения работы механизма крестцово-подвздошного сочленения, что часто сопровождается сильной болью в районе крестца, ягодиц и поясницы. В сложных ситуация боль может опускаться вниз по ноге и в пах.
Почему это происходит? Все дело в мышцах! Они не только осуществляют движение, но и несут стабилизирующую нагрузку, обеспечивая баланс всего тела. Например, проблема в правом крестцово-подвздошном сочленении ведет к мышечной дисфункции с левой стороны. Поэтому часто трудно найти истинную причину боли даже опытному врачу. Почему же происходят спазмы? Факторов много, от переохлаждения и стрессов до поднятия тяжестей и сидячей работы.
Квалифицированный специалист по работе с мышечными дисфункциями может за 1-2 сеанса вернуть тазу мобильность, а представленная система упражнений поможет укрепить мышцы таза и надолго вернуть свободу всей системе крестцово-подвздошного сочленения. Если нет возможности попасть к специалисту на прием, можно делать эти упражнения самостоятельно дома, начиная с минимальной амплитуды движений и небольшого количества повторений, плавно увеличивая нагрузки.
Делайте эти упражнения ежедневно, не менее 2 недель.
Эти упражнения предназначены для мягкого расслабления крестцово-подвздошного сочленения (КПС), не форсируйте движения и не спешите с результатом. Выполняйте их максимально плавно с постепенной нарастающей амплитудой.

Растяжение ноги лежа
Лежа на полу, рядом с дверью. Здоровая нога максимально прижата к дверному проему, а разрабатываемая поднята вверх и уперта пяткой на стену рядом с дверью. Постарайтесь держать поднятую ногу как можно более прямой. Вы должны почувствовать растяжение в задней части бедра и удерживать его 15-30 секунд. Повторить 3 раза.

Растяжение четырехглавой мышцы
Встаньте на расстоянии вытянутой руки от стены либо другой неподвижной опоры. Придерживайтесь за стену одной рукой. Другой рукой, возьмите разрабатываемую ногу за лодыжку и потяните пятку к ягодице до ощущения натяжения в передней мышце бедра. Держите спину прямо, а колени вместе. Удерживайте растяжение 15-30 секунд. Повторить 3 раза.

Растяжение приводящих мышц
Лежа на спине, ноги согнуты в коленях. Удерживая пятки вместе, осторожно разведите колени в стороны, максимально растягивая мышцы внутренней стороны бедер. Удерживайте натяжение в течение 15-30 секунд. Повторить 3 раза.

Укрепление приводящих мышц
Лежа на спине, ноги согнуты в коленях. Поместите подушку среднего размера между коленями и сжимайте в течение 5 секунд, а затем расслабьтесь. 2 подхода по 15 повторений.

Сжатие ягодиц
Лежа на животе, ноги выпрямлены. Сожмите мышцы ягодиц и удерживайте в течение 5 секунд, а затем расслабьтесь. 2 подхода по 15 повторений.

Колено к груди
Лежа спине, ноги выпрямлены. Поднимите одно колено к груди и обхватите ногу руками. Потяните колено к груди, растянув мышцы ягодиц. Удерживайте натяжение 15-30 секунд, затем вернитесь в исходное положение. Повторить 3 раза для каждой стороны.

Растяжение квадратных мышц поясницы
Лежа на спине, ноги согнуты в коленях. Удерживая плечи прижатыми к полу, плавно наклоните ноги в сторону максимально насколько возможно. Затем в другую. Повторить 10-20 раз в каждую из сторон.

Перекос таза, блок КПС, смещение в тазу или скрученный таз — это все результат нарушения работы механизма крестцово-подвздошного сочленения, что часто сопровождается сильной болью в районе крестца, ягодиц и поясницы. В сложных ситуация боль может опускаться вниз по ноге и в пах.
Почему это происходит? Все дело в мышцах! Они не только осуществляют движение, но и несут стабилизирующую нагрузку, обеспечивая баланс всего тела. Например, проблема в правом крестцово-подвздошном сочленении ведет к мышечной дисфункции с левой стороны. Поэтому часто трудно найти истинную причину боли даже опытному врачу. Почему же происходят спазмы? Факторов много, от переохлаждения и стрессов до поднятия тяжестей и сидячей работы.
Квалифицированный специалист по работе с мышечными дисфункциями может за 1-2 сеанса вернуть тазу мобильность, а представленная система упражнений поможет укрепить мышцы таза и надолго вернуть свободу всей системе крестцово-подвздошного сочленения. Если нет возможности попасть к специалисту на прием, можно делать эти упражнения самостоятельно дома, начиная с минимальной амплитуды движений и небольшого количества повторений, плавно увеличивая нагрузки.
Делайте эти упражнения ежедневно, не менее 2 недель.
Эти упражнения предназначены для мягкого расслабления крестцово-подвздошного сочленения (КПС), не форсируйте движения и не спешите с результатом. Выполняйте их максимально плавно с постепенной нарастающей амплитудой.

Растяжение ноги лежа
Лежа на полу, рядом с дверью. Здоровая нога максимально прижата к дверному проему, а разрабатываемая поднята вверх и уперта пяткой на стену рядом с дверью. Постарайтесь держать поднятую ногу как можно более прямой. Вы должны почувствовать растяжение в задней части бедра и удерживать его 15-30 секунд. Повторить 3 раза.

Растяжение четырехглавой мышцы
Встаньте на расстоянии вытянутой руки от стены либо другой неподвижной опоры. Придерживайтесь за стену одной рукой. Другой рукой, возьмите разрабатываемую ногу за лодыжку и потяните пятку к ягодице до ощущения натяжения в передней мышце бедра. Держите спину прямо, а колени вместе. Удерживайте растяжение 15-30 секунд. Повторить 3 раза.

Растяжение приводящих мышц
Лежа на спине, ноги согнуты в коленях. Удерживая пятки вместе, осторожно разведите колени в стороны, максимально растягивая мышцы внутренней стороны бедер. Удерживайте натяжение в течение 15-30 секунд. Повторить 3 раза.

Укрепление приводящих мышц
Лежа на спине, ноги согнуты в коленях. Поместите подушку среднего размера между коленями и сжимайте в течение 5 секунд, а затем расслабьтесь. 2 подхода по 15 повторений.

Сжатие ягодиц
Лежа на животе, ноги выпрямлены. Сожмите мышцы ягодиц и удерживайте в течение 5 секунд, а затем расслабьтесь. 2 подхода по 15 повторений.

Колено к груди
Лежа спине, ноги выпрямлены. Поднимите одно колено к груди и обхватите ногу руками. Потяните колено к груди, растянув мышцы ягодиц. Удерживайте натяжение 15-30 секунд, затем вернитесь в исходное положение. Повторить 3 раза для каждой стороны.

Растяжение квадратных мышц поясницы
Лежа на спине, ноги согнуты в коленях. Удерживая плечи прижатыми к полу, плавно наклоните ноги в сторону максимально насколько возможно. Затем в другую. Повторить 10-20 раз в каждую из сторон.
Артроз крестцово-подвздошного сочленения представляет собой воспалительное дегенеративно-дистрофическое заболевание, при котором страдают не только соединяющие тазовые кости и крестец суставы, но и все близкорасположенные ткани. Его развитие может провоцировать выраженный болевой синдром и существенное ограничение подвижности, поскольку именно на зону крестцово-подвижного сочленения приходится большая нагрузка при ходьбе. Поэтому важно как можно раньше обнаружить заболевание и провести грамотное лечение, что предотвратит потерю способности человека свободно передвигаться.
Причины развития
Крестцово-подвздошное сочленение – парный сустав, представляющий собой место соединения позвоночного столба и таза. В крестцовом отделе позвонки прочно срощены между собой, формируя практически монолитную кость. Обе его боковые поверхности укрыты гиалиновым хрящом. К ним плотно примыкает подвздошная кость.

Образованный таким образом сустав или сочленение укреплено многочисленными жесткими, практически неподвижными связками. Он имеет щелевидную форму, а непосредственно суставная полость заполнена синовиальной жидкостью и выступает в роли амортизатора при движении.
Крестцово-подвздошное сочленение практически неподвижно, но при этом обеспечивает устойчивость при стоянии, отвечает за стабилизацию положения тела при выполнении определенных движений, при сидении и распределяет нагрузку на таз и ноги при ходьбе. Поэтому малейшие нарушения в его работе сказываются на состоянии позвоночного столба и способны провоцировать развитие самых разнообразных осложнений.
С течением лет крестцово-подвздошное сочленение постепенно видоизменяется и становится предрасположенным к дегенеративным и дистрофическим изменениям. Спровоцировать развитие артроза способны:
- травмы поясницы и копчика разного рода;
- многократные беременности и роды, особенно при вынашивании крупного плода;
- аномалии развития костной ткани;
- инфекционные заболевания, затрагивающие костную ткань;
- ожирение;
- нарушения обмена веществ, провоцирующие возникновение дефицита кальция в организме;
- малоподвижный образ жизни;
- аутоиммунные нарушения, в частности болезнь Бехтерева;
- чрезмерные физические нагрузки.

Существенно повышает риск возникновения патологии генетическая предрасположенность к ней. Большинство людей, сталкивающихся с таким диагнозом, старше 55 лет. Хотя в последнее время отмечается тенденция к омоложению заболеваний опорно-двигательного аппарата, поэтому сегодня уже не редкость обнаружение артроза крестцово-подвздошного сочленения у людей от 25 — 35 лет. Чаще всего патология диагностируется у женщин, что обусловлено особенностями анатомии.
Симптомы артроза крестцово-подвздошного сочленения
На ранних этапах развития заболевание практически не проявляется. Признаки дегенеративного процесса возникают при разрушении хрящевой ткани. Это может сопровождаться:
- дискомфортом в области пояснично-крестцового отдела позвоночника и ягодицах, усиливающимся при выполнении физической работы, наклонах, поворотах, длительном сидении или пешей ходьбе;
- повышением тонуса мышц в области крестца;
- ограничением двигательной активности и амплитуды движений, ощущением скованности;
- появлением характерного хруста при выполнении наклонов или поворотов корпусом;
- нарушением походки;
- учащением позывов к мочеиспусканию;
- снижением либидо.

Боли изначально обычно можно описать, как тянущие, ноющие. Они склонны иррадиировать в пах, ноги, промежность, ягодицы.
Воспалительный процесс быстро усугубляется, что сопровождается покраснением, повышением чувствительности и отечностью мягких тканей в проекции больного сустава, нарушением кровообращения в области поражениях и снижением количества поступающих питательных веществ. В результате формируются остеофиты. По мере прогрессирования артроза симптомы усиливаются, и в запущенных случаях человек практически полностью теряет способность самостоятельно передвигаться.
Интенсивность признаков артроза крестцово-подвздошного сочленения зависит от этапа его развития. Выделяют 4 стадии:
- На первых порах заболевание практически не проявляется. После физической работы, долгого хождения или сидения в крестце и ягодицах может возникать незначительный кратковременный дискомфорт, который быстро проходит после отдыха. При этом функции суставов полностью сохранены, поэтому человек не замечает ограничения подвижности. Приступы острой боли, мешающей стоять, бывают редко.
- Боли усиливаются и возникают все чаще, причем их удается купировать только путем приема обезболивающих препаратов. Это спровоцировано появлением необратимых изменений в состоянии хрящевой ткани сочленения.
- В виду сильной деформации хряща по всей поверхности сочленения образовываются остеофиты, а костные поверхности оголяются. В отдельных случаях наблюдается отрыв крестца. Это сопровождается выраженным болевым синдромом, полностью лишающим человека трудоспособности.
- Дегенеративно-дистрофические процессы приводят к полной скованности и постоянным сильным болям.
Диагностика
Установить причину болей только на основании имеющейся клинической картины невозможно, так как более 15 различных заболеваний сопровождаются типичными для артроза крестцово-подвздошного сочленения симптомами. В частности, анкилозирующий спондилоартроз, грыжи L5–S1, стеноз спинномозгового канала, склеродермия и другие заболевания проявляются аналогичным образом.

Чтобы диагностировать заболевание, назначаются:
- ОАК – используется для обнаружения признаков воспалительного процесса (при артрозе количество лейкоцитов в крови и СОЭ обычно не сильно превышают норму);
- биохимический анализ крови – необходим для оценки работы внутренних органов;
- рентген или КТ – каждый метод позволяет обнаружить сужение суставной щели, признаки разрушения хрящевой ткани и остеофиты;
- МРТ – наиболее информативная диагностическая процедура, с помощью которой можно обнаружить даже минимальные отклонения от нормы в состоянии связок, мышц и суставов;
- Обследование на остеопороз – назначается для выявления слабости кости.
Лечение артроза подвздошно-крестцового сочленения
Эффективность лечения во многом зависит от того, насколько рано оно было начато. Вместе с консервативной терапией назначается радиочастотная абляция сустава, в комплексе мер, которые в сумме помогают устранить воспалительный процесс и остановить разрушение сочленения. Она включает:

- медикаментозную терапию;
- физиотерапию;
- мануальную терапию;
- ЛФК.
При обострении заболевания рекомендован постельный режим вплоть до момента уменьшения выраженности болевых ощущений. В дальнейшем больным рекомендуется отказаться от тяжелой физической работы, спорта и длительного бега. Но умеренные физические нагрузки являются неотъемлемой частью борьбы с артрозом крестцово-подвздошного сочленения. При сидячей, а также стоячей работе важно регулярно прерываться и прохаживаться.
Вертебролог может рекомендовать пациенту ношение специального ортопедического корсета. Он поможет снизить нагрузку на мышцы спины и давление на пораженные суставы. Бандаж подбирается врачом индивидуально. Носить его следует несколько часов днем.
При полной неэффективности консервативного лечения или запущенных формах артроза, приведших к образованию остеофитов, помочь больным можно оперативным путем. Это обезопасит человека от болевого синдрома, сохранит его трудоспособность и позволит избежать инвалидности.
С целью купирования болей и устранения воспалительного процесса больным назначаются препараты из разных групп. Они, а также способ введения (перорально, внутримышечно, внутривенно) и дозы подбираются индивидуально, основываясь на стадии развития артроза крестцово-подвздошного сочленения. При этом обязательно принимаются во внимание имеющиеся сопутствующие заболевания.
Пациентам показано использование:
- НПВС – используются при умеренном болевом синдроме. Кроме обезболивающего действия, они обладают противовоспалительными свойствами. Чаще применяются в форме средств для перорального употребления, но при их неэффективности могут назначаться внутримышечные инъекции. Отрицательной стороной препаратов данной группы является их негативное влияние на состояние слизистых оболочек органов ЖКТ при длительном применении.
- Кортикостероидов – показаны при выраженном воспалительном процессе, не поддающимся лечению НПВС. Они назначаются короткими курсами и обладают мощным противовоспалительным действием.
- Миорелаксантов – средства, снимающие спазмы мышц. Они применяются для устранения рефлекторных спазмов, спровоцированных болевым синдромом. Благодаря этому происходит уменьшение интенсивности боли и улучшается кровообращение в данной области.
- Хондропротекторов – препараты этой группы призваны остановить разрушение хрящевой ткани и улучшить ее структуру. Они предназначены для длительного употребления.
- Витаминных комплексов – способствуют повышению эффективности препаратов других групп и нормализации обменных процессов.
- Местных средств в форме мазей, кремов или гелей – чаще всего содержат НПВС и используются для устранения слабо выраженных болей.

Но блокада не может быть выполнена при беременности, наличии гнойничковых высыпаний на коже в проекции пораженного сустава.
Правильно подобранные по длительности и кратности проведения физиотерапевтические процедуры существенно повышают эффективность медикаментозной терапии и позволяют снизить интенсивность болевого синдрома. Пациентам рекомендованы:
- электрофорез с введением препаратов из группы НПВС – процедура подразумевает введение посредством слабого электрического тока лекарственных средств непосредственно в очаг поражения;
- лазерная терапия – тепловое воздействие лазера активизирует процессы регенерации клеток хрящевой ткани;
- рефлексотерапия – воздействие на биологически активные точки способствует улучшению кровообращения и уменьшению выраженности болей;
- магнитотерапия – метод помогает снизить интенсивность болевых ощущений и уменьшить скорость течения дегенеративных процессов.

Обычно назначается курс процедур, состоящий из 10–12 сеансов. Они могут проводиться только в период ремиссии. Противопоказаниями к физиотерапевтическому лечению выступают серьезные заболевания сердечно-сосудистой системы, тяжелая почечная или дыхательная недостаточность, лихорадочные состояния, эпилепсия.
Сеансы мануальной терапии, проведенные специалистом с учетом особенностей состояния больного, способны не только активизировать кровообращение в области крестцово-подвздошного сочленения и тем самым улучшить питание тканей, но и замедлить течение дегенеративно-дистрофических процессов.
Процедуры проводятся курсами. К ним стоит приступать только после завершения острой фазы артроза.
Хотя облегчению болей способствует отдых, специальный комплекс упражнений может оказать еще большую помощь. Более того, лечебной физкультуре отводится важная роль в консервативной терапии артроза крестцово-подвздошного сочленения. В зависимости от стадии и общего состояния больного для него в индивидуальном порядке разрабатывается график занятий и нагрузка. Обычно необходимо заниматься лечебной гимнастикой ежедневно по 20–30 минут.
Первые сеансы ЛФК рекомендуется проводить под контролем специалиста. Это поможет не только усвоить необходимый комплекс упражнений, но и при его выполнении соблюдать оптимальный ритм. В большинстве случаев больным назначаются повороты корпуса, наклоны, вращения и т. д. При выполнении любого упражнения важно избегать резких движений и перенапряжения, а при появлении боли обязательно нужно обратиться к врачу.

Благотворно сказывается на состоянии больного плавание и занятия йогой. Но они допустимы только вне обострения артроза.
В ряде случаев единственной возможностью больных избавиться от мучительных болей и избежать длительные боли в спине и кпс, является оперативное лечение артроза. Оно показано при безрезультатности попыток справиться с заболеванием консервативными методами, а также в сильно запущенных случаях, т. е. артрозе крестцово-подвздошного сочленения 3 стадии.
Суть хирургического вмешательства зависит от характера имеющихся изменений. Для устранения болевого синдрома может применяться радиочастотная абляция нервных окончаний. Ее суть состоит во введении специального электрода через точечный прокол мягких тканей непосредственно к вызывающему болевой синдром нерву и его разрушение создаваемой тепловой энергией.

Процедура в большинстве случаев приводит к немедленному устранению болей. В других ситуациях наблюдается прогрессивное уменьшение их интенсивности в течение 6–8 недель. После ее выполнения пациент может практически сразу же самостоятельно передвигаться и в тот же день вернуться домой.
Если же в крестцово-подвздошном сочленении произошли необратимые изменения, хирург может рекомендовать пациенту артродезирование. Операция выполняется с двух сторон в 2 этапа:
- Из положения пациента лежа на животе после обработки операционного поля выполняют разрез, длиной около 2 см и формируют канал в полость сочленения через заднюю порцию крестцово-подвздошной связки. С помощью специальных инструментов осуществляют тщательный кюретаж, т. е. очищение суставных поверхностей. Полость промывают растворами антисептиков и антибиотиков и ушивают рану. В нее вводят дренаж и накладывают антисептическую повязку.
- Пациента переворачивают на спину и укладывают под поясничный изгиб валик. По гребню подвздошной кости выполняется разрез длиной до 4–5 см, через него в гребне формируют костный канал с помощью шила. Также создается еще 2 канала на расстоянии 1–2 см от первого. В них вводят 3 стержня и тщательно контролируют жесткость установки. На них монтируют аппарат внешней фиксации и задают необходимые параметры компрессии.
В процессе реабилитации хирурги меняют режимы компрессии, чем достигается эффективное артродезирование крестцово-подвздошного сочленения. Пациенты могут вставать уже на вторые сутки после проведения операции. При отсутствии нежелательных явлений он может самостоятельно вставать и начинать обучение ходьбе. Контрольный рентген выполняется на 5 день и при отсутствии осложнений может возвращаться домой, получая подробные рекомендации по особенностям восстановления.
Каждые 2–3 дня пациент должен самостоятельно или с помощью родных проводить перевязки, принимать назначенные лекарственные средства. Через 8–10 недель проводится повторное рентгенографическое исследование и демонтаж части аппарата внешней фиксации. После этого пациенту необходимо около часа ходить, опираясь на костыли и без них. При отсутствии болей производится окончательный демонтаж, что приводит к нормализации объема движений.
В тяжелых случаях у нас вы можете получить профессиональную хирургическую помощь и снова обрести способность спокойно двигаться. Мы осуществляем медицинские услуги на уровне известных клиник Германии, Израиля и Чехии, но при этом делаем их доступными для широкого круга больных. Стоимость всех видов услуг, включая консультации специалистов, блокады, оперативное лечение, приведена в прайсе. Доверьте свое здоровье нам, и мы сделаем все возможное, чтобы боли больше вас не беспокоили.
Профилактика заболевания
Поскольку артроз является возрастным заболеванием, гарантировать его отсутствие невозможно, особенно при наличии наследственной предрасположенности. Но снизить риск его развития реально. С этой целью рекомендуется:
- регулярные умеренные физические нагрузки;
- избегать длительного сидения или стояния;
- своевременно лечить любое инфекционное заболевание;
- избегать стрессов и нервного перенапряжения;
- не поднимать слишком тяжелые предметы;
- поддерживать вес в норме.
Стоимость лечения артроза крестцово подвздошного сочленения в SL клиника
Лечение артроза кпс представляет собой введение игл в проекции больного сустава и обработка их в температрурном режиме. Процедура малоинвазивная и амбулаторная т.е. в этот же день можно идти домой.
Стоимость радиочастотного лечения артроза кпс 68 000 руб и зависит от:
— Стоимости игл для радиочастотной абляции;
— Клиники и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Операцию;
— Стоимости игл для радиочастотной абляции ;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Читайте также:


