Стабилизирующие системы при операциях на позвоночнике
Как правило, операция необходима лишь небольшой группе людей, испытывающих боль. И проводится она после того, как консервативная терапия оказалась неэффективной. Одним из видов хирургических операций являются стабилизирующие операции на позвоночнике. Они позволяют избавиться от боли, фиксируя сверхподвижные соседние позвонки.
За последние 20 лет стабилизирующие операции на позвоночнике пережили настоящую технологическую революцию, связанную с появлением новых систем стабилизации позвоночника. Что привело к резкому сокращению количества осложнений и общим улучшениям результатов операций. Сегодня стабилизация позвоночника – это отработанная до мелочей методика, ставшая одной из самых популярных в современной нейрохирургии.
Одной из основных целей стабилизирующих операций на позвоночнике является устранение болевого синдрома. Для этого необходимо обеспечить неподвижность поврежденного сустава. Стабилизация позвоночника как раз обеспечивает прочное соединение двух и более позвонков в единую систему.
Довольно часто стабилизирующая операция сочетается с декомпрессией нервных образований. Декомпрессия освобождает спинной мозг и нервные корешки от сдавливания, которое возникает при грыже межпозвонковых дисков и остеофитах (костных наростах).
Стабилизация позвоночника выполняется в следующих случаях:
1. При выпадении или смещении дисков. При сильном остеохондрозе или деформирующем спондилезе часто возникает смещение позвонков, особенно в области поясницы, где осевая нагрузка повышена.
2. При разрушении позвонков. Причиной разрушения позвонков может стать раковая опухоль, разросшиеся метастазы, туберкулез или остеопороз.
3. При травмах. Хирургическая фиксация востребована при множественных и обычных переломах тел позвонков. Стабилизирующая операция может быть и дополнением к основной операции. Например, к удалению тел позвонков, отростков, дисков и дужек.
К каждой операции нейрохирурги Клиники Новая Медицина подходят индивидуально, поэтому стараются учитывать всю имеющуюся информацию о пациенте:
- степень испытываемого болевого синдрома;
- сопутствующие заболевания;
- образ жизни пациента;
- и другие обстоятельства.
Перед операцией проводится тщательная диагностика с помощью магнитно-резонансного и компьютерного томографов.
Только при таком серьезном подходе нейрохирург может сделать оптимальный выбор нужного метода фиксации позвоночника.
Позвоночник — это сложная система, состоящая из нескольких позвоночных сегментов. Каждый из них в свою очередь состоит из двух позвонков, объединенных межпозвонковым диском, мышцами и связками. Подвижность между позвонками обеспечивают фасеточные суставы. При этом из позвоночника через межпозвонковые отверстия выходят кровеносные сосуды и нервные корешки.
Для каждого позвоночного сегмента природой отпущен ограниченный объем движений. Когда же происходят патологические изменения, развивается нестабильность позвоночника. Иногда между позвонками возникает избыточный объем движений, тогда это называют сегментарной нестабильностью.
Нестабильность позвоночника опасна следующими последствиями:
- повреждением или раздражением нервных корешков;
- воспалением и повреждением фасеточных суставов (из-за повышенных нагрузок);
- развитием дегенеративных изменений;
- появлением боли.
Нередко при сегментарной нестабильности околопозвоночные мышцы оказываются спазмированными. Поначалу это приводит к положительному результату – к стабилизации сегмента. Но затем возникает кислородное голодание скованной мышцы, в ней скапливаются продукты обмена и появляются первые болевые ощущения.
При остеохондрозе в позвоночнике происходят дегенеративные изменения, часто это сопровождается хронической болью, устранить которую консервативная терапия не в силах. В таких случаях стабилизация позвоночника помогает многим пациентам.
Грыжа межпозвонкового диска нередко приводит к защемлению нервного корешка, реже – к компрессии спинного мозга. Если же сдавление спинного мозга происходит в шейном отделе, то возникает шейная миелопатия. Это очень опасное заболевание, грозящее полной парализацией тела, поэтому в этом случае проводят декомпрессивно-стабилизирующую операцию.
Сколиоз – это искривление позвоночника в передней плоскости. Он является показателем множества заболеваний. Для некоторых из них показаны стабилизирующие операции на позвоночнике.
Тело позвонка соединено с фасеточными суставами посредством специфического анатомического образования – ножки позвонка. Именно через ножку позвонка проходят нервные корешки.
При спондилолизе происходит перелом ножки позвонка, и задняя часть позвонка (фасеточный сустав, ножка и дужка) соединяется с его телом лишь рубцовым образованием. Таким образом, несросшийся перелом ножки позвонка становится основной причиной развития спондилолиза.
Спондилолистез – это смещение позвонков. Из-за больших нагрузок ни фасеточные суставы, ни межпозвоночный диск не в силах постоянно удерживать позвонок от соскальзывания. В течение нескольких лет межпозвонковый диск растягивается, что приводит к соскальзыванию расположенного выше позвонка. Со временем в нижней части спины появляется боль. При спондилолистезе она характерна для пациентов старше 35 лет.
И при спондилолизе и при спондилолистезе стабилизирующие операции на позвоночнике могут помочь.
Выбор систем стабилизации позвоночника очень богат. В основном их изготавливают из очень прочных и инертных материалов – титана и его сплавов, карбона или особой пластмассы. Во время операции стабилизирующие системы надежно закрепляют позвонки в нужном положении. И спустя считанные месяцы они срастаются в единое костное образование.
При транспедикулярной стабилизации позвоночника фиксирующие винты проходят в тело позвонка через его ножки, подтягивая специальные балки с обеих сторон. Со временем позвонки объединяются в единую костную структуру. Такие системы стабилизации позвоночника часто используются при операциях на поясничном и грудном отделах позвоночника. Транспедикулярная стабилизация позвоночника отличается коротким сроком реабилитации пациента и высокой надежностью, поэтому пациент может двигаться уже в первые дни после перенесенной операции.
Стабилизация шейного отдела позвоночника чаще всего проходят с передним доступом. По технике выполнения эта операция сильно отличается от транспедикулярной стабилизации позвоночника. Через разрез на передней поверхности шеи при помощи специальных ретракторов отодвигаются крупные сосуды, мышцы, трахея и пищевод. Обнажается передняя поверхность позвоночника.
Затем с помощью рентгена выявляется пораженный позвоночный сегмент и приступают к декомпресии (освобождению от сдавления) нервных образований. Проводят дискэктомию (удаление межпозвонкового диска), удаляют межпозвоночную грыжу, остеофиты и, в конечном итоге, освобождают защемленные нервные корешки.
После удаления межпозвонкового диска образуется полость, в которую можно трансплантировать часть кости пациента (аутотрансплантат). Это очень маленький кусочек, его забирают из гребня подвздошной кости во время операции.
Но в последнее время этот способ теряет свою популярность из-за распространения протезов дисков или кейджей.
Кейдж выглядит как полая клетка. В него насыпают костную крошку пациента, добытую из гребня подвздошной кости особой фрезой. Эта операция малотравматична, с минимальной болезненностью в период восстановления.
После установки и фиксации кейджа расстояние между ближайшими позвонками увеличивается. Увеличиваются и межпозвоночные отверстия, через которые проходят сосуды и нервные окончания.
Освободившиеся нервные структуры перестают быть источником боли и пациент вновь может наслаждаться жизнью.
Но, если для стабилизации позвоночника понадобится хирургическое вмешательство, то мы подберем для Вас оптимальную систему стабилизации позвоночника и проведем необходимую операцию.
Особо хочется сказать о том, что такой метод лечения, как вытяжение позвоночника зачастую приводит к нестабильности позвоночника, усилению болевого синдрома и необходимости выполнения более тяжёлой операции, такой как установка системы для транспедикулярной фиксации, а на ранних этапах, если не заниматься вытяжениями, то вполне можно обойтись достаточно простой нуклеопластикой.
Мы уделяем большое внимание послеоперационному периоду и первыми в России применяем в хирургической практике регенерацию тканей с помощью обогащенной тромбоцитами плазмы пациента. Благодаря этой инновационной методике время восстановительного периода существенно сокращается и пациент быстрее возвращается к активному образу жизни.
Стабилизацией называется хирургическая установка специальных приспособлений на позвоночник, которые фиксируют части позвонка или смежные ниже- и вышележащие тела, препятствуя их смещению по отношению друг к другу и ликвидируя деформирование хребтовой оси. Проще говоря, стабилизирующая операция предполагает коррекцию положения, предотвращение нестабильности и повышение опороспособности позвоночного столба на любом из его сегментарных уровней. Процедура сложная, длится от 2,5 до 4 часов, выполняется под общим наркозом.
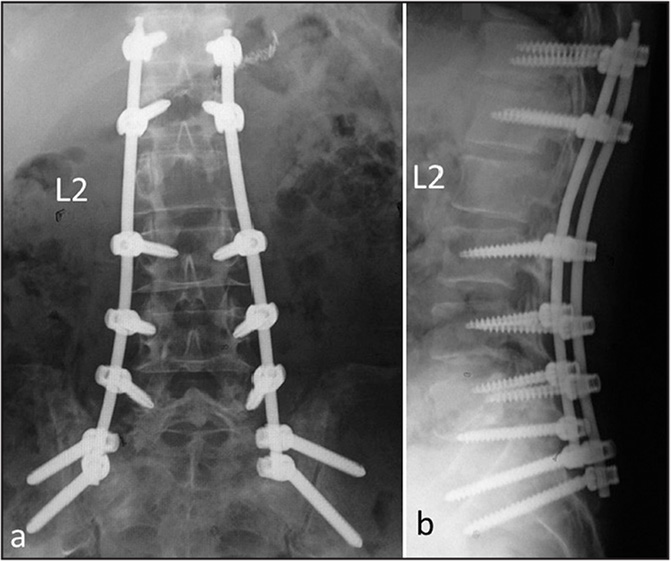
Стабилизационная система на рентгене.
В большинстве случаев проблемный сегмент стабилизируют с помощью металлоконструкций, чаще представленных транспедикулярными системами и пластинами с винтами из высокотехнологичных сплавов металла. В хирургии такая техника называется инструментацией позвоночника. Кроме металлоконструкций, для стабилизации также могут быть применены полимерные устройства, сделанные, например, из углеводородного волокна или резорбирующегося высокомолекулярного биополимера. К отдельной разновидности стабилизирующих вмешательств, которые не причисляют к инструментации, относят установку кейджей имплантатов межпозвоночных дисков.
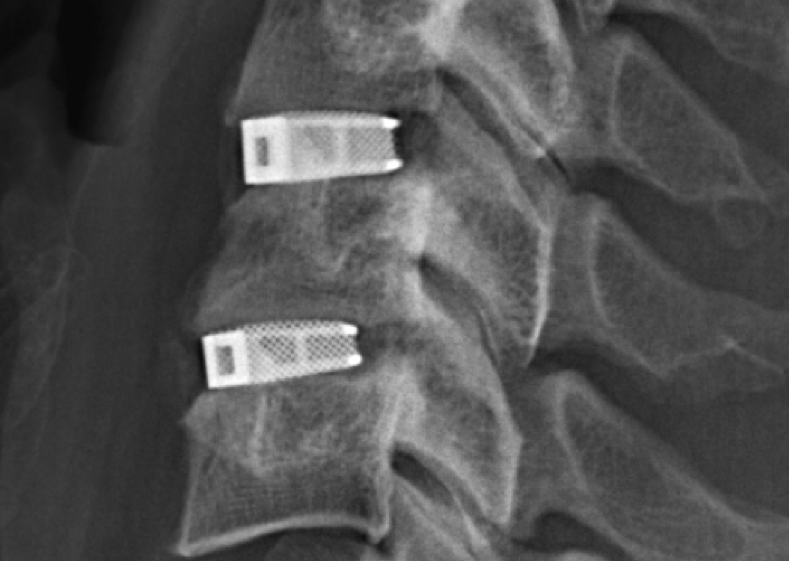
Кейджы межпозвоночных дисков поясничного отдела.
В преобладающем количестве подобные операции заключаются в достижении полного обездвиживания патологических уровней за счет прочного скрепления двух или более позвонков ригидными конструкциями. Это позволяет позвонкам с течением некоторого времени (от 3 до 6 месяцев) срастись между собой и образовать единый неподвижный костный блок. То есть, на прооперированном поле подвижность между позвонками будет заблокирована, а человек сможет нормально двигаться и ходить, не испытывая при этом боли и прочих неврологических расстройств.
Если выполняется одноуровневая фиксация, искусственно созданная обездвиженность будет неощутимой. При многоуровневой технике стабилизации, что требуется не так уж и часто, позвоночник в определенных местах утратит гибкость, из-за чего некоторые элементы движений станут выполняться несколько в ограниченной амплитуде.
Современные достижения в области методов спинальной фиксации не ограничиваются сугубо на жестком соединении и полном сращении позвонковых тел. Сегодня благополучно ставят различных форм и размеров динамические стабилизаторы без создания спондилодеза, цена на них выше, чем на традиционные неподвижные конструкции. Внутренние динамические системы дают возможность максимально сохранить движения между поверхностями тел позвонков, при этом полностью ограничивают их выход за пределы физиологических значений подвижности.
Информацией о том, сколько стоит процедура стабилизации позвоночника, располагают форум в интернете. Однако важно учесть, что цена на нее, приближенная к истине, устанавливается специалистом только после очного осмотра пациента и оценки результатов полной диагностики. Исключительно после четкого понимания клинической ситуации хирург определяет, нужна ли вообще операция, сколько сегментов нужно укрепить и какую именно систему по техническим параметрам выгоднее поставить. Примерный диапазон расценок (акцент на Россию) на интересующий вас вид хирургии, возможно, найдете в этой таблице.
| Наименование услуги (без учета имплант-систем) | Стоимость, руб. |
| Межтеловый спондилодез (классика) | 60000-103000 |
| Инструментация спондилолистеза | 50000-75000 |
| Транспедикулярная инструментация кифоза | 120000-165000 |
| Коррекция сколиоза по методике Сук-Ленке | 158000-237000 |
| Межпозвонковая фиксация кейджем | 18000-25000 |
| Удаление опухоли/грыжи+стабилизация отдела | 120000-170000 |
| Трансфораминальный поясничный межтеловый спондилодез | 73000-100000 |
| Междужковый спондилодез (винтовой способ) | 45000-105000 |
| Стабилизация динамическим имплантом (1-ой кат. сложности) | 58000-90000 |
| Имплантация растущей спинальной системы | от 160000 и выше |
Системы стабилизации позвоночника жесткого типа
Жесткие, или неподвижные металлоконструкции подразумевают закрепление позвонков в постоянном фиксированном положении. Устанавливаются они из заднего доступа (со стороны спины) под контролем КТ и рентген-аппаратуры. Крепятся к позвонкам резьбовыми винтами, которые погружают в костные тела на глубину до 80%. Рекомендуют ставить подобного плана системы сугубо в безальтернативных случаях, если ни один другой вид лечения не сможет решить проблему с поврежденным отделом позвоночника.


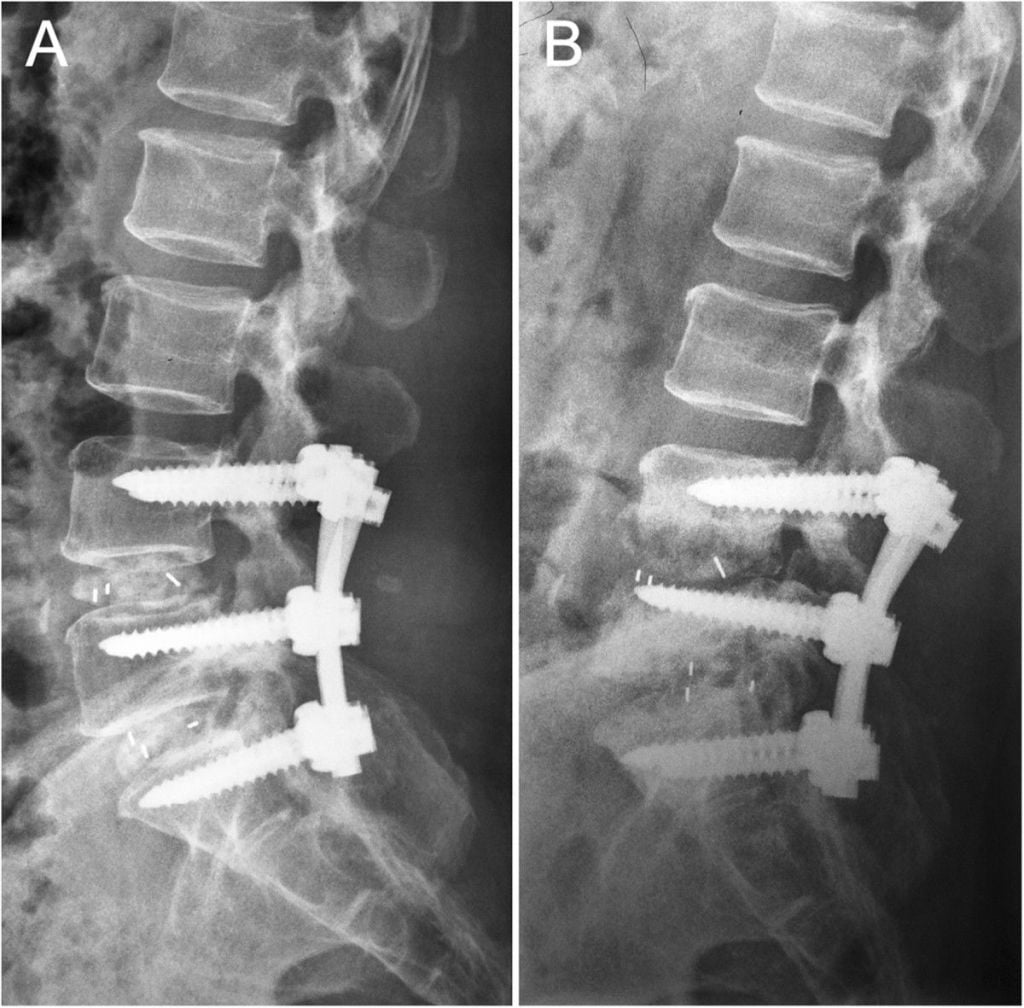
Стабилизация поясничного отдела.
Показаниями к вживлению ригидных конструкций транспедикулярной фиксации, в том числе и Krypton®, служат практически все случаи позвоночной нестабильности:
- выраженный листез позвонков;
- травмы позвоночника (вывихи, переломы и пр.);
- спинальные новообразования;
- дегенеративные патологии, сопровождающиеся неврологическим дефицитом, например, межпозвоночные поясничные грыжи;
- сколиотическая болезнь и кифоз;
- несостоявшийся артродез;
- последствия неудачно выполненных вмешательств и др.
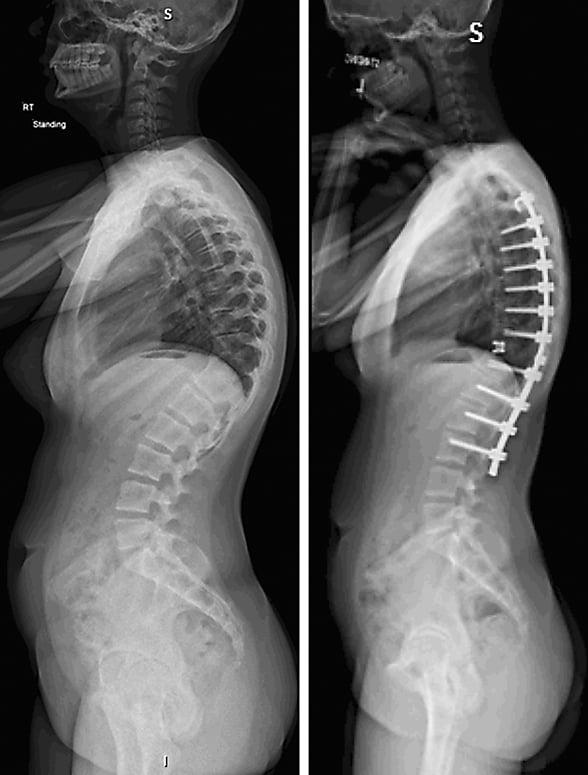
Коррекция кифоза грудного отдела.
Абсолютными противопоказаниями являются локальная деградация костной ткани (остеопения и остеопороз), местный инфекционно-воспалительный процесс, непереносимость металлов.
Динамическая стабилизация позвоночника
Динамическая стабилизация (ДС) – вживление всевозможных модификаций протезов, которые фиксируют определенную область позвоночника, не блокируя полностью ее функциональную подвижность. Подвижные имплантаты контролируют двигательную амплитуду в стабилизированном отделе в пределах физиологической нормы. Клинические наблюдения и отзывы свидетельствуют о том, что динамическая фиксация в отличие от стандартной ТПФ дает больше перспектив на положительный исход. Почему?
Классический транспедикулярный метод предполагает полное обездвиживание фиксируемой зоны за счет слияния (сращения) позвонков в единую кость, что может стать причиной возникновения и ускоренного прогрессирования дегенераций смежного уровня выше или ниже стабилизированной области (встречается у 10-15% пациентов спустя 6-12 месяцев), неправильного сращения костных элементов и формирования ложного сустава. Подобные патологические признаки ведут к возвращению болевого синдрома, серьезным неврологическим нарушениям, проблемам с передвижением, образованию вторичных деформаций спины и, как следствие, к необходимости проведения повторной операции.
Динамическая стабилизация практически не приводит к таким последствиям, потому что сориентирована одновременно на восстановление опоропрочности и выгодное сохранение естественной биомеханики позвоночника с грамотным перераспределением нагрузки. В отдельных случаях, когда без межтелового спондилодеза никак нельзя обойтись, его уместно сочетать с ДС. Это необходимо для того, чтобы разгрузить выше- и/или нижестоящие позвоночно-двигательные элементы и предупредить преждевременное развитие и прогрессию дегенеративно-дистрофических процессов в них.
Ассортимент стабилизаторов, сохраняющих подвижность, представлен следующими вариантами приспособлений для внутренней фиксации позвоночника:
- тотальными протезами межпозвоночного диска;
- протезами для замены только пульпозной части диска с сохранением биологического единства фиброзного кольца;
- имплантатами для замещения дугоотростчатых суставов;
- подвижными устройствами межостистой стабилизации;
- динамическими транспедикулярными системами.
Перечисленные системы и импланты для создания декомпрессивно-стабилизирующего эффекта производятся из нитинола, титана, термопластичных полимеров, полиамида, силикона, лавсана. Есть и гибридные модели, где определенные детали выполнены из инновационного сплава металла, а другие – из высокомолекулярных органических материалов. Все они наделены идеальными параметрами биосовместимости с организмом человека и оптимально приближенным к позвоночным структурам модулем упругости.
К динамической стабилизации прибегают дегенеративных изменениях диска и стенозах позвоночного канала, вызывающих сильную болевую симптоматику в результате сдавливания спинномозговых корешков и компрессии спинного мозга, когда осуществлять обычный артродез еще рано.
Отзывы об операции по стабилизации позвоночника
Пациенты, которым была проведена стабилизация поясничного отдела (моно- или многоуровневая), шейного или грудного отдела, оповещают в отзывах об определенных трудностях в процессе восстановления. Распространенная беда – это появление таких послеоперационных осложнений, как:
- поломка, смещение имплантированного стабилизатора (стержня, пластины, винтов, кейджей и т.д.);
- развитие местных воспалительных или инфекционных реакций;
- усиление болей в месте установленной конструкции;
- нарастающая мышечная слабость в руках или ногах.
3 месяца после операции.
Самое печальное, что часто виновниками неблагополучных операций становятся ошибки малоопытных специалистов, которые плохо спланировали ход процедуры, допустили грубые погрешности в технической части ее реализации. К негативным результатам нередко приводит также неправильно составленный и безответственно пройденный курс реабилитации.
- Болевой синдром и потеря чувствительности конечностей, по сути, если и были в дооперационном периоде, после стабилизации должны иметь тенденцию к сокращению. В противном случае, их появление вполне может говорить о том, что в процессе ответственного сеанса врач поранил нерв, сосуд или даже спинной мозг при создании доступа или в ходе соединения и перфорации позвонков. Эти осложнения нередко носят необратимый характер и чреваты параличом.
- Поломка, разболтанность, миграция компонентов имплантата сопровождаются тоже болезненными ощущениями, чувством инородного тела в спине. Причиной тому довольно часто является плохо произведенная фиксация установочной системы или же вообще ненужное назначение операции, несмотря на наличие явного противопоказания – низкая плотность костной ткани. В некоторых случаях к таким явлениям приводит неадекватная реабилитация или несоблюдение пациентом необходимых ограничений по физической активности. Исправить ситуацию реально только путем переустановки или полного извлечения устройства.
- Инфекционные процессы в зоне операции развиваются из-за несоблюдения норм антисептики в операционной, то есть по причине занесения в рану инфекции хирургическими инструментами. Патогенез способен развиться и на почве недостаточно правильно составленного курса антибиотикотерапии, плохого ухода за раневой зоной. При глубоком распространении инфекционного процесса нужно выполнять ревизионную операцию, широкую санацию очага с применением сильного антибактериального агента.
Отсюда следует, что в осуществлении крайне сложного оперативного вмешательства на позвоночнике, в разработке восстановительной программы после стабилизирующей операции принимать участие должны только профессионалы экстра-класса. В России хорошие специалисты есть, но их мало этим и объясняется факт неудовлетворительных исходов у пациентов. Поэтому многие люди предпочитают так не рисковать, а пройти лечение за границей.
Среди зарубежных стран в сфере ортопедии, спинальной имплантации, хирургического лечения позвоночника и послеоперационной реабилитации развита Чехия. Чешские клиники – эталон современного нейрохирургического и ортопедического лечения на международном уровне. Довольные отзывы пациентов являются лучшим доказательством тому.
Подобные операции не относятся к минимально инвазивным вмешательствам, но часто выполняются в практике спинальной хирургии. Поэтому мы считаем необходимым вкратце рассказать об этом виде лечения.
Возможность надежной фиксации позвонков между собой произвела настоящую революцию в хирургии позвоночника. Современная эра стабилизации позвоночника началась с применения транспедикулярных винтов в 1977 г. (технику разработал F. P. Magerl). С 1977 по 1984 г. Magerl прооперировал 65 пациентов с травмой и остеомиелитом позвоночника. Позже операции с использованием фиксаторов позвонков широко распространились, и сейчас каждый спи-нальный хирург использует в своей практике фиксирующие имплантаты.
Необходимость в неподвижной фиксации позвонков при их травматическом или опухолевом разрушении не вызывает сомнений (аналогичным образом производят фиксацию отломков в случаях переломов конечностей). Однако при дегенеративном поражении позвоночника показания к обездвиживанию позвоночного сегмента не столь очевидны. Современные технологии стабилизации позвоночника применяются при хронических болях в спине, спондилолистезе, грыжах межпозвонковых дисков, хроническом болевом фасеточном синдроме, сколиозе. Важную роль при этом играет выявление нестабильности позвоночного сегмента. Это понятие до сих пор четко не определено. В своих классических работах A. A. White и М. М. Panjabi определяют нестабильность как ситуацию, в которой те или иные позвонки теряют способность смещаться в физиологических пределах без развития неврологического дефицита, грубой деформации позвоночника или болей, ограничивающих трудоспособность.
Иными словами, о клинической нестабильности говорят, если смещение позвонков при движении или нагрузке приводит к неврологическому дефициту, деформации или боли. При субклинической нестабильности перечисленные симптомы отсутствуют; она выявляется только при целенаправленном рентгенологическом исследовании позвоночника. Еще в 1944 г. F. Knutsson изучал причины боли при дегенеративном поражении позвоночника с помощью функциональных спондилограмм в положении сгибания и разгибания позвоночника. White и Panjabi в 1990 г. разработали объективные критерии нестабильности сегмента позвоночника (табл. 4.1).
Согласно М. М. Panjabi, стабильность позвоночника определяется тремя системами. Позвоночный столб обеспечивает опорную стабильность, мышцы, окружающие позвоночник, создают динамическую стабильность, а нервная система координирует взаимодействие этих двух структур.
На нашем сайте действует система онлайн-тестирования. С её помощью вы можете найти профильные тесты по хирургии.
В норме все эти три системы работают гармонично. Информация о механическом состоянии позвоночника (положение, нагрузка, перемещение каждого позвонка в динамике) передается по нервным волокнам; нервная система при необходимости генерирует адекватный мышечный ответ.
Соответственно, нестабильность позвоночника может быть следствием поражения костных структур (перелом при травме или остеопорозе), связочного аппарата (при дегенеративных поражениях межпозвонкового диска и суставов), мышц (детренированность мышц, стабилизирующих позвоночник, нервно-мышечные заболевания). При дегенеративном поражении позвоночника вначале страдают межпозвонковые диски. Биомеханические свойства позвоночника меняются в зависимости от стадии болезни; выделяют фазу дисфункции позвоночного сегмента, фазу нестабильности сегмента и фазу рестабилизации.
Детренированность мышц и неправильное выполнение привычных действий (нарушения осанки, ходьбы и т. п.) приводит к перегрузке подвижных частей позвоночника, дисков и суставов и служит одной из начальных причин болей в спине. Эти процессы ускоряются при синдроме конституциональной гиперподвижности суставов, который диагностируется у 55% лиц в возрасте моложе 30 лет, страдающих хроническими болями в спине. Постоянная перегрузка межпозвонковых дисков и суставов приводит к ускорению естественных дегенеративных процессов, раннему развитию спон-дилеза, остеохондроза позвоночника и спондилоартроза. Таким образом, дисфункция позвоночного сегмента служит причиной морфологических изменений в межпозвонковом диске, суставах и связках, которые в дальнейшем приводят к развитию нестабильности.

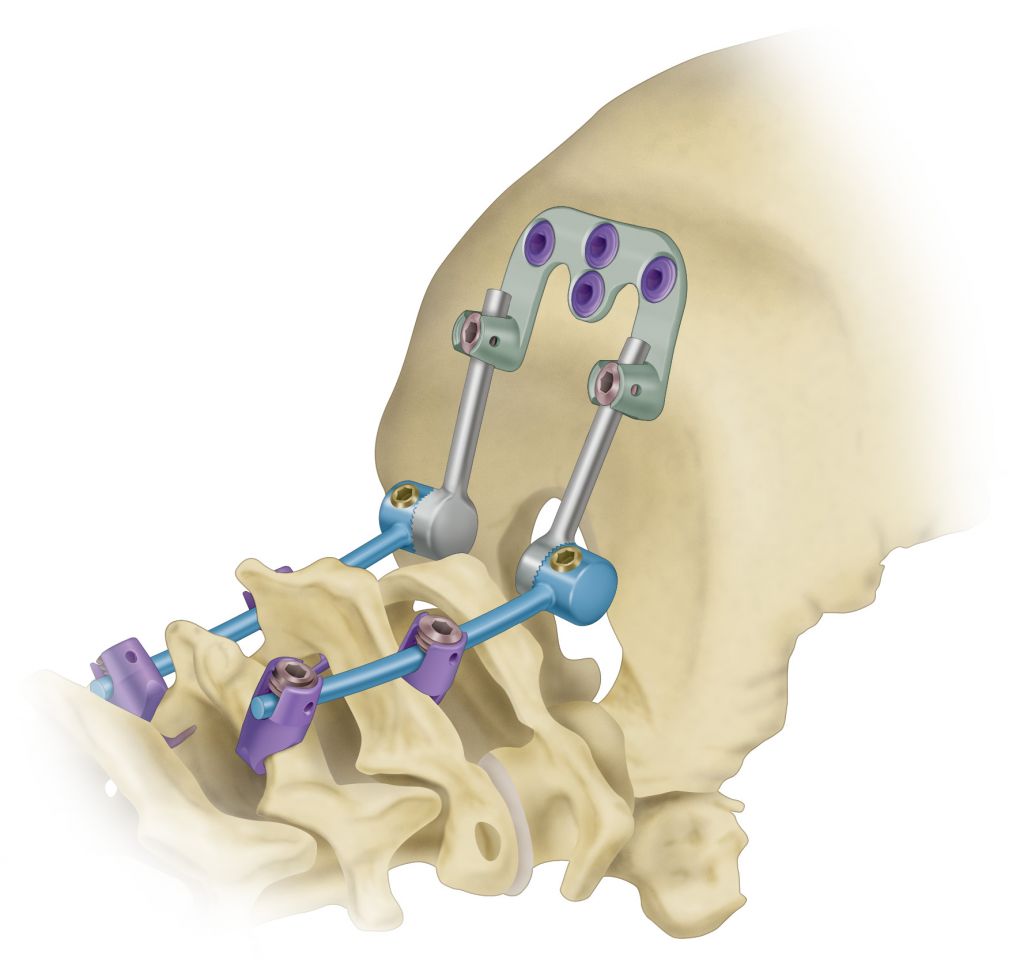
Рисунок 4.13. Транспедикулярная фиксация — введение винтов через ножки смежных позвонков и соединение винтов стержнями. Чаще всего сочетается с фиксацией тел позвонков кейджем.
Рисунок 4.14. Фиксация тел смежных позвонков кейджем (от английского cage — клетка), введенным в полость предварительно удаленного межпозвонкового диска. Кейдж — это имплантат, наполненный аутокостью или аллокостью. Через 4—6 мес после установки кейджа тела смежных позвонков сращиваются. Фиксация кейджем обычно сочетается с транспедикулярной фиксацией.
Рисунок 4.15. Фиксация тел смежных позвонков пластиной и шурупами. Чаще всего сочетается с фиксацией тел позвонков кейджем.
Фаза нестабильности сегмента связана с хроническими микро- и макроскопическими изменениями в межпозвонковом сегменте, прежде всего в диске, связках и суставах. Трещины фиброзного кольца, растяжение капсулы фасеточных суставов, изменение ориентации этих суставов, снижение высоты межпозвонкового диска в связи с повреждением пульпозного ядра — все эти изменения приводят к увеличению объема движений позвонков друг относительно друга, т. е. к нестабильности.
Возникающие параллельно патологическим процессам компенсаторные изменения — краевые костные разрастания и остеофиты межпозвонковых дисков, оссификация связок позвоночника, уплотнение и утолщение желтых связок, значительное уменьшение высоты диска, гипертрофия фасеточных суставов — способствуют обратному процессу, т. е. ограничению взаимной подвижности позвонков (рестабилизации). Подобные изменения развиваются в ходе длительной эволюции дегенеративного поражения и чаще наблюдаются в пожилом возрасте. Однако раннее возникновение дегенеративных изменений в позвоночнике может привести к рестабилизации сегмента у относительно молодых людей.
лишь, что методики стабилизирующих операций в настоящее время очень хорошо отработаны и широко применяются в спинальной хирургии. Надо признать, что в хирургическом лечении дегенеративного поражения позвоночника имплантаты широко применяют даже в тех случаях, когда этого можно было избежать. В результате возрастают инвазив-ность и стоимость вмешательства. В последние годы чрезмерное увлечение стабилизирующими конструкциями при лечении дегенеративного поражения позвоночника начинает сходить на нет, в первую очередь среди тех хирургов, которые имеют большой опыт в данной области, и показания к использованию имп-лантатов сужаются.
При спондилолистезе, нестабильном переломе позвонка, явной нестабильности позвонков, грубом сколиозе без применения стабилизирующих конструкций невозможно обеспечить хорошие результаты хирургического лечения. Благодаря современным технологиям и методам ин-траоперационной визуализации внедрение имплантатов в позвоночник стало рутинным и безопасным. В практике клиники Ортоспайн такие операции выполняются постоянно. Они не сопровождаются большой кровопотерей; уже в первые сутки после вмешательства пациенту разрешается ходить и сидеть. К нефизическому труду пациент может приступать через 2—3 нед, а к физическому труду и спорту — через 2 мес. Спектр имплантатов, которые используются в нашей практике, очень широк — это транспедикулярные винты, межтеловые кей-джи, межостистые фиксаторы, пластины для фиксации тел позвонков. В каждом случае выбирается наиболее подходящий вид имплантата и способ фиксации.
Составляя план ведения пациента, необходимо учитывать и фактор нейромы-шечной стабилизации позвоночника. Это особенно важно в комплексном консервативном лечении и в ходе реабилитации после вмешательств на позвоночнике. В программу консервативного и реабилитационного лечения в клинике Ортоспайн обязательно включают индивидуальные занятия по лечебной физкультуре, которые направлены на активизацию и укрепление мышц, стабилизирующих позвоночник, и повышение общей двигательной активности.
Дифференцированный и взвешенный подход к определению показаний к стабилизирующим операциям на позвоночнике позволяет нам добиваться отличных результатов хирургического лечения во всех возрастных категориях, сокращать сроки реабилитации и повышать доверие пациента к хирургу.
Здравствуйте. У меня адские боли в спине .Полный комплект заболеваний позвоночника, к тому же 2 грыжи. Одна из рекомендаций по уменьшению болей была – сделать операцию по стабилизации позвоночника. Готов лечь под нож, лишь бы был результат, и эти боли если не прекратились, то уменьшились.
Стабилизация позвоночника – это соединение позвонков друг с другом с помощью специальных конструкций. Большинство пациентов, испытывающих боль в спине или шее, не нуждается в хирургическом лечении. Однако некоторым пациентам, у которых консервативная терапия не эффективна, показана операция. Стабилизирующие операции на позвоночнике выполняются в течение многих десятилетий. В течение последних двадцати лет произошла настоящая революция в технике стабилизирующих операций. Это связано с разработкой и внедрением в клиническую практику стабилизирующих систем нового поколения.

В результате этих инновационных технологических перемен отмечалось значительное улучшение результатов операций, сократилось количество осложнений, значительно расширились показания к проведению стабилизирующих операций на позвоночнике. В настоящее время стабилизация позвоночника стала рутинной операцией в нейрохирургии. Цели операции Одной из основных целей хирургических вмешательств на позвоночнике является прекращение боли, связанной с движением в патологически измененных суставах и сочленениях. Одной из наиболее действенных методик лечения болевого синдрома, связанного с поражением суставов является создание неподвижности этого сустава. Отсутствие движений в больном суставе приводит к уменьшению, а во многих случаях и к исчезновению боли. Стабилизация — это операция, которая заключается в прочном постоянном соединении двух или более костей в единый конгломерат. Во многих случаях стабилизирующая операция сочетается с декомпрессией нервных структур. Задачей декомпрессивной операции является прекращение сдавливания спинного мозга или нервных корешков грыжей диска, остеофитами, гипертрофированными связками или фасеточными суставами. Таким образом, многие операции на позвоночнике отнесятся к декомпрессионно-стабилизирующим. Показаниями к стабилизации позвоночника являются заболевания позвоночника, описанные ниже. В любом случае, показания к операции, а также выбор хирургического вмешательства определяет нейрохирург при анализе множества факторов, таких как выраженность болевого синдрома, данные инструментальных методов обследования, образ жизни пациента, сопутствующие заболевания и др. Дегенеративное заболевание позвоночника (остеохондроз) В некоторых случаях выраженные дегенеративные изменения в межпозвонковых дисках, возникающие при остеохондрозе приводят к появлению хронического болевого синдрома, резистентного к консервативной терапии. В этом случае удаление пораженного диска и стабилизация позвоночника на этом уровне позволяет купировать болевой синдром у многих пациентов. Грыжа межпозвонкового диска Серьезным осложнением дегенеративного заболевания позвоночника является образование грыжи межпозвонкового диска, которая может приводить к компрессии нервного корешка или спинного мозга. В случае сдавления спинного мозга на шейном уровне возникает тяжелое заболевание, называемое шейной миелопатией. В данном случае необходимо проведение декомпрессивно-стабилизирующей операции. Нестабильность позвоночного сегмента Позвоночник — это сложная кинематическая система, которая состоит из множества позвоночных сегментов. Здесь можно провести аналогию с велосипедной цепью, которая состоит из множества отдельных звеньев, которые соединены в единую структуру. Каждый позвоночный сегмент представляет собой функциональную единицу, состоящую из двух позвонков, соединенных межпозвонковым диском, связками и мышцами. Между позвонками имеются фасеточные суставы, обеспечивающие определенную степень подвижности между ними. В каждом позвоночном сегменте имеется два межпозвонковых (фораминальных) отверстия, через которые из позвоночного столба выходят спинномозговые нервы и кровеносные сосуды. В норме в позвоночном сегменте возможен строго определенный объём движений. При патологических изменениях в тканях, образующих позвоночный сегмент, возможно развитие его нестабильности. Сегментарная нестабильность — это состояние, при котором между двумя позвонками возможен избыточный объём движений. Нестабильность позвоночного сегмента может приводить к раздражению или повреждению нервных корешков. Кроме того, нестабильность ведет к повышенным нагрузкам на фасеточные суставы, что может приводить к их повреждению и воспалению. Очень часто в области сегментарной нестабильности развивается спазм околопозвоночных мышц, способствующий некоторой стабилизации пораженного сегмента. Однако мышечный спазм приводит к кислородному голоданию мышцы, накоплению в ней продуктов обмена веществ и возникновению боли. Нестабильность приводит к быстрому развитию дегенеративных изменений в этом позвоночном сегменте. Сколиоз Сколиозом называется искривление позвоночника во фронтальной плоскости. Сколиоз является симптомом многих заболеваний позвоночника, подходы к лечению которых совершенно различные. В некоторых случаях для лечения пациентов показана стабилизация позвоночника. Спондилолиз/спондилолистез Спондилолиз представляет собой перелом ножки одного из нижних поясничных позвонков (чаще всего поражается 5 поясничный позвонок). Ножка позвонка представляет собой анатомическое образование, которое соединяет тело позвонка с фасеточными суставами. Ножки позвонка участвуют в образовании позвоночного и межпозвоночного отверстий, в которых расположены нервные структуры (спинной мозг и нервные корешки). При спондилолизе задняя часть позвонка (ножка, фасеточный сустав и дужка позвонка) соединена с телом позвонка только рубцовой тканью. В большинстве случаев причиной такого состояния является несросшийся перелом ножки позвонка. В большинстве случаев к развитию спондилолистеза приводит спондилолиз. Наиболее важными структурами, обеспечивающими стабильность позвоночно-двигательного сегмента являются диск и фасеточные суставы. При спондилолизе фасеточные суставы не могут удержать позвонок от соскальзывания. Межпозвоночный диск под влиянием нагрузок медленно растягивается, что способствует соскальзыванию вышележащего позвонка. Во многих случаях в течение нескольких лет соскальзывание крайне ограничено и не представляет клинической проблемы. Однако с возрастом степень спондилолистеза может увеличиваться, что приводит к появлению боли в нижней части спины. Как правило, боль в спине обусловленная спондилолистезом, отмечается у пациентов старше 35 лет. Стабилизирующие системы В прошлом, стабилизация позвоночника на поясничном уровне выполнялась хирургами без использования специальных средств внутренней фиксации. Производилось удаление большей части диска, а дефект замещался кусочком собственной кости пациента, взятой из тазовой кости. Для дополнительной стабилизации позвоночника использовался жесткий корсет, который необходимо было носить в течение нескольких месяцев после операции. Частота удачных стабилизаций, завершившихся образованием костного конгломерата при этой технике составляла примерно 70%. В настоящее время существует множество различных стабилизирующих систем, изготовленных из очень прочных материалов. В большинстве случаев детали стабилизирующей системы изготовлены из титана или из никелида титана. При помощи этих стабилизирующих устройств во время операции проводится прочная долговременная фиксация двух или нескольких позвонков в правильной позиции. В результате, через несколько месяцев происходит сращение этих позвонков в единый костный конгломерат. В настоящее время наибольшую популярность при операциях на грудном и поясничном отделах позвоночника приобрела транспедикулярная стабилизация. При этой технике, фиксирующие винты проводятся через ножки позвонков в тело позвонка. Винты с каждой стороны соединяются прочными балками, которые соединяют позвонки в единый конгломерат. Эти стабилизирующие системы отличаются большой надежностью, что позволяет проводить активизацию пациента уже с первых дней после операции. При операциях на шейном уровне, как правило, случаев стабилизация позвоночника проводится из переднего доступа. Техника этой операции значительно отличается от транспедикулярной стабилизации позвоночника. Кожный разрез при передней стабилизации проводится поперечно на передней поверхности шеи. Мышцы, крупные сосуды шеи, трахея и пищевод отодвигаются при помощи специальных ретракторов, обнажая переднюю поверхность позвоночного столба. Далее проводится рентгеноскопия позвоночника для идентификации пораженного позвоночного сегмента. Декомпрессия нервных структур заключается в проведении дискэктомии (удалении межпозвонкового диска), удалении грыжи диска, остеофитов, сдавливающих спинной мозг и нервные корешки. После декомпрессии проводится стабилизация позвоночника. Пространство, которое образовалось после удаления диска заполняют кусочком собственной кости (аутотрансплантат), который забирается из гребня подвздошной кости во время операции. Еще несколько лет назад в качестве трансплантата широко использовался специальным образом подготовленный кусочек трупной кости. Однако широкое распространение в настоящее время среди населения вирусных инфекций, которые передаются через кровь (ВИЧ, гепатиты В,С, цитомегалия и др.) ограничивают использование данного метода. Все большую популярность приобретает использование протезов дисков, называемых кейджами. Кейдж представляет собой титановую, карбоновую или пластмассовую полую клетку, которая заполняется костной крошкой пациента. Забор костной крошки выполняется из гребня подвздошной кости специальной фрезой. Это операция по сравнению с забором аутокости является малотравматичной и сопровождается минимальной болезненностью в послеоперационном периоде. После установки в пространство между позвонками кейджа или аутотрансплантата расстояние между соседними позвонками несколько увеличивается. При этом увеличивается диаметр межпозвоночного отверстия, в котором проходят нервные корешки и кровеносные сосуды. Это способствует декомпрессии и уменьшению болевого синдрома, связанного со сдавлением нервных структур. После установки аутотрансплантата проводится его фиксация при помощи пластинки и шурупов, изготовленных из титана или титановых сплавов. Этот металл характеризуется высокой инертностью и прочностью.
Читайте также:


