Спондилез грудного отдела позвоночника можно ли делать массаж
#!NevrologNA4ALO!#
Массаж при шейном спондилезе – один из действенных способов избавления пациента от симптоматики заболевания. Существует масса методик, по которым проводятся массажные воздействия. Если вам поставили такой диагноз, то следует знать, что лучшим вариантом является обращение к профессиональному массажисту.
Полезные свойства массажа при
Массажи проводятся курсами, повторяются такие курсы один или два раза в году. Массажные воздействия направлены на уменьшение болевого синдрома, улучшение питания тканей около позвоночника, а также рук и ног. В итоге пациент отмечает снятие усталости и спазмов мускулатуры, а также общее улучшение самочувствия.
Назначить массаж, как и упражнения, вам может только врач и только после того, как определит, что именно произошло с вашим позвоночником. Если диагноз подтверждается, то массажи при шейном спондилезе должны будут выполняться с учетом того, насколько численно образование остеофитов на позвонках.
Виды массажа
Видео таких массажей при спондилезе поясничного отдела позвоночника очень много в интернете, поскольку этот метод широко распространен. Специалист воздействует на спину пациента следующим образом:
- поглаживает кожу спины ладонями в разных направлениях;
- растирает спину пальцами по спирали, кругами или по прямой, растирание может осуществляться также ребром ладони или основанием кисти, прекращается растирание тогда, когда кожа краснеет;
- разминает спину – основной этап;
- создает вибраций – постукиванием или подобными приемами.
В таком случае лечебные массажи при шейном спондилезе затрагивают не всю спину, а определенные точки и зоны. Чтобы выявить их, специалист применяет специальный шар или же выявляет их при помощи обычной пальпации. Стимулировать такие точки нужно в определенном порядке и с точно выбранной интенсивностью, что доверить можно только профессионалу. По окончанию такого массажа человек отмечает существенное уменьшение болей.
#!NevrologSeredina!#
В зависимости от вашего самочувствия, профессионал может выбрать такие типы восточного массажа:
- Тайский – воздействие осуществляется на десять особых точек тела.
- Цигун – массируется живот в области пупка, что позволяет убрать боли в спине.
- Су-джок – надавливания на точки на стопах или ладонях пациента.
- Ломи-ломи – это не просто массаж, но и дыхательная гимнастика. На первом приеме у массажиста придется провести около трех часов.
- Шиацу – на определенные точки осуществляется воздействие одним большим пальцем.
- Широдхара – массаж делают сразу два профессионала.
- Гуаша – для надавливаний на определенные области применяется специальная пластина.
Если не получается посещать профессионала, можно прибегнуть к самомассажу. Существует несколько приемов, доступных для самостоятельного применения. А именно:
- сидя на стуле, заведите правую руку за спину и посредством поглаживания воздействуйте на шейные позвонки в течение 5 минут, затем меняйте руку;
- растирайте спину при помощи махрового полотенца, свернутого жгутом;
- встав на коленки, наклоните тело к гимнастическому коврику и сжатой в кулак ладонью надавливайте сначала на одну, затем на другую сторону позвоночного столба.
Техника и особенности выполнения
Специалисты знают, как воздействовать на спину пациента при спондилезе. Их умения позволят вам усилить эффективность лечения и избежать обострения.
Противопоказания
Чтобы узнать ответ на вопрос о том, можно ли мне делать массаж при спондилезе, нужно посоветоваться с врачом. Он запретит делать массаж, если в наличии:
- онкология;
- гипертония;
- болезни кожи;
- проблемы с сердцем;
- возможность кровоизлияний;
- воспаления;
- лихорадка.
#!NevrologKONEC!#
Спондилез грудного отдела позвоночника.
Прежде, чем приступить к изучению темы про спондилез грудного отдела позвоночника, давайте посмотрим на его строение.
Позвоночный столб - это часть скелетной системы человека, которая состоит из 34 – 35 позвонков. Он простирается от основания черепа до места сочленения с тазом.
Его функциональной единицей является позвонок. Позвонки соединяются между собой при помощи многочисленных связок и хрящей.
Элементами позвоночника являются позвонки, связки их соединяющие, и межпозвоночные диски.
Строение позвонка.
В строении этой кости выделяют переднюю и заднюю часть. Передняя часть позвонка называется его телом. Это самая массивная часть позвонка, которая принимает на себя всю нагрузку. Между телами соседних позвонков находится межпозвоночный хрящ. Благодаря этому хрящу и его особенному строению позвоночник осуществляет функцию амортизатора, распределяя давление равномерно между всеми позвонками. Задняя часть позвонка называется дугой. Вместе с телом позвонка она ограничивает позвоночное отверстие, в котором проходит спинной мозг. На дуге позвонка расположены парные и непарные отростки. Различают парные поперечные отростки, две пары суставных отростков, а также непарный остистый отросток.
Строение межпозвоночного хряща.
В хряще выделяют его центральную и периферическую часть. Центральная часть или ядро хряща представлена желеобразной консистенцией на 80 процентов состоящей из воды. Остальные 20 процентов ядра занимают протеогликаны (порядка 15-ти процентов) и коллагеновые волокна (около 5-ти процентов). Протеогликанами называются сложные белки, которые служат в качестве смазочного материала в суставах. Также они удерживают в ядре большое количество воды. Благодаря такому составу ядро набухает и увеличивается в размерах. Стоит отметить, что на долю межпозвоночного хряща приходится около одной трети всей высоты позвоночного столба. Толщина межпозвоночных дисков, как и самих позвонков, неодинакова и зависит от объема нагрузок. Так наибольшая толщина наблюдается в поясничном отделе и составляет 45 миллиметров, где на позвоночник оказывается максимальная нагрузка.
Периферическая часть межпозвоночного хряща представлена фиброзным кольцом. Это кольцо образовано идущими в разных направлениях волокнами. Они обеспечивают функциональность позвоночника при сгибании, скручивании и других физических нагрузках. Количество воды и протеогликанов на периферии меньше, а коллагеновых волокон больше.
Однако, химический состав, соотношение волокон, протеогликанов и воды в межпозвоночном диске периодически изменяется. Наибольшему изменению подвержено количество воды. Ее концентрация колеблется в течение суток. Так под действием нагрузок, в том числе и внешней среды, межпозвоночный диск сжимается и растягивается. Днем, когда человек активен, диск под слоем атмосферного давления уплощается. Ночью же, когда человек находится в горизонтальном положении, он увеличивается в объеме. Происходит процесс, именуемый декомпрессией. Считается, что после сна рост человека увеличивается на 1 – 2 сантиметра. Способность сжиматься и разжиматься (компрессироваться и декомпрессироваться) является показателем здорового позвоночника.
От высоты межпозвоночного хряща зависит и диаметр межпозвоночного отверстия, в котором проходят сосуды и нервы. Когда хрящ сжимается, происходит защемление этого отверстия, а вместе с ним и тех анатомических структур, которые в нем проходят.
Отделы позвоночного столба.
В целом у позвонков общее строение. Их размеры, а также некоторые индивидуальные особенности, зависят от отдела позвоночника. От общей схемы строения отличаются лишь первый и второй шейный позвонок.
Шейный отдел.
Этот отдел представлен семью шейными позвонками. Размеры шейных позвонков сравнительно небольшие, а в их поперечных отростках имеются отверстия. При наслаивании друг на друга позвонков эти отверстия образуют канал. В нем проходят позвоночная артерия и вена.
Первый шейный позвонок носит название атланта. Его особенностью является отсутствие тела позвонка. Он представлен двумя замкнутыми дугами, которые образуют кольцо. В отличие от дуг других позвонков, эти немного утолщены. На их нижних и верхних поверхностях имеются суставные плоскости. Посредством верхней суставной плоскости атлант сочленяется с черепом, посредством нижней – со вторым шейным позвонком.
Второй шейный позвонок носит название осевого. На его теле имеется вертикальный вырост, именуемый зубом. Вокруг него вращается первый шейный позвонок вместе с головой.
Грудной отдел.
Данный отдел позвоночника состоит из 12 позвонков. Они отличаются сравнительно большим размером. Размер грудных позвонков увеличивается по направлению вниз. На поперечных отростках этих позвонков имеются углубления. В эти углубления входят головки ребер. Таким образом, грудной отдел позвоночника ограничивает сзади область грудной клетки.
Поясничный отдел.
Позвонки, составляющие этот отдел позвоночника, отличаются своей массивностью. Тело позвонка и межпозвоночного диска значительно больше по сравнению с другими. В то же время дуга позвонка небольшая, благодаря чему формируется небольшое позвоночное отверстие. Количество позвонков в этом отделе равняется пяти.
Крестцовый отдел.
Крестцовый отдел представлен пятью позвонками, которые после 25 лет образуют одну кость – крестец. До 18 – 20 лет эти кости существуют по отдельности. После этого они срастаются своими суставными поверхностями и образуют единую, в форме треугольника, кость.
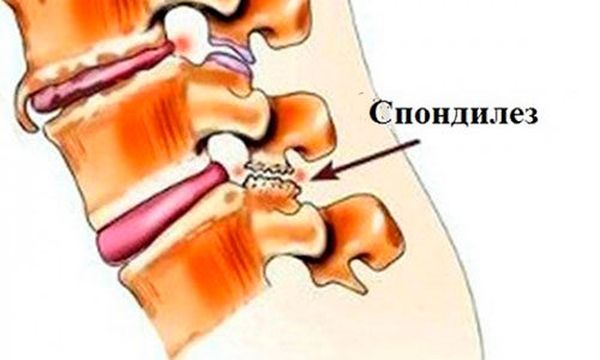
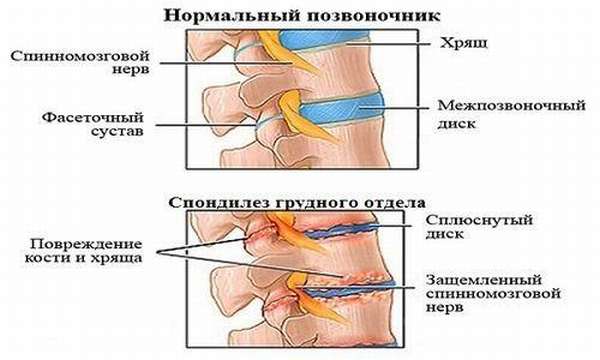
Грудной спондилез или другими словами спондилез грудного отдела позвоночника — это хроническое заболевание, при данном недуге происходит разрастание костной ткани грудного отдела позвоночника. На передних и боковых краях позвонков начинают образовываться костные наросты, имеющие форму шипов. Наросты, остеофиты со временем значительно увеличиваются в размерах и, как правило, ограничивают подвижность позвоночника, ведут также к сужению позвоночного канала, сдавливая нервные окончания, тем самым вызывают длительную боль в грудном его отделе.
Проявление костных шипов является компенсаторной реакцией организма на дегенеративно-дистрофические процессы в тканях межпозвонковых дисков. Подмечено, что таким способом организм пытается компенсировать утраченные амортизационные свойства диска, потерю им высоты из-за разрушения его структуры и истончения. Остеофиты на какое-то время действительно создают дополнительную опору позвонкам, заменяя функцию межпозвоночных дисков. Но постепенное разрастание костной ткани способствует усилению патологических симптомов и может привести к сращиванию между собой соседних позвонков. Деформирующие свойства спондилеза вызваны увеличением размеров остеофитов и обызвествлением связок позвонков.

Более всего спондилез считают одним из компонентов такой болезни, как остеохондроз позвоночника. Ведь остеохондроз – это дегенерация межпозвонковых дисков, а спондилез является патологическим изменением тел позвонков. Часто эти понятия люди объединяют, а слово остеохондроз становится общим названием происходящих в позвоночнике процессов.
Однако при спондилезе на краях позвонков появляются костные шипы (остеофиты). Площадь тела позвонка при этом расширяется и изгибается. Именно из за этого возможна временная стабилизация измененного межпозвоночного диска. Но при этом в то же время остеофиты могут привести к уменьшению пространства между позвонками, а также могут деформировать межпозвонковые отверстия и травмировать нервные структуры. Остеофиты в грудном отделе проявляются в основном на наружных переднебоковых поверхностях соседних позвонков. Они, как правило, растут навстречу друг другу. И это приводит к ограничению подвижности и даже к срастанию костей. Происходит изменение форм спины, поэтому спондилез грудного отдела позвоночника называют деформирующим.
Симптомы грудного спондилеза.
Клиническая картина грудного спондилеза достаточно разнообразная и ярко выраженная:
- Боль в грудном отделе позвоночника, вдоль ребер, тупая, простреливающая, ноющая, усиливается с физической нагрузкой, при длительном нахождении в одной позе. Боль беспокоит при любом движении, в покое и даже ночью;
- Нарушение сна (по причине выраженности болевого синдрома);
- Пациент занимает вынужденное положение тела, уменьшая болевой синдром;
- Нарушение подвижности в пораженном участке вследствие срастания позвонков;
- Нарушение осанки (сглаживание физиологических изгибов позвоночника или сколиоз);
- Напряжение мышечного каркаса спины;
- Покалывания в области сердца, за грудиной;
- Одышка.
Диагностика грудного спондилеза.
Единственными методами окончательной диагностики грудного спондилеза являются инструментальные методы с визуализацией позвоночника:
- Рентгенологическое обследование в прямой и боковой проекциях. Применяется чаще всего. Позволяет определить остеофиты, их расположение, размер и другие анатомические особенности.
- Компьютерная томография (КТ). Более точный метод, по сравнению с рентгеном, определяет точное и четкое строение позвонков, костных выростов, срастания позвонков и пр.
- МРТ (магнитно-резонансная томография). Более точный метод диагностики. Позволяет определить не только поражение костной ткани, но и других структур позвоночника (суставы, сосуды, нервы, связки и пр.).
Лечение грудного спондилеза.
Лечение грудного спондилеза можно разделить на консервативные и оперативные. К первым относятся медикаменты и физиотерапия.
Лекарственные препараты следует использовать комплексно, чтобы увеличить терапевтический эффект и быстро уменьшить симптомы.
- НПВП (нестероидные противовоспалительные препараты). Уменьшают выраженность болевого синдрома и воспалительного процесса в пораженных тканях. Это Седалгин, Пенталгин, Индометацин, Кеталонг и др. Применяются в виде таблеток до 3 раз в сутки или инъекционно в ягодичную мышцу до 2 раз в день.
- Новокаиновые блокады в пораженный участок позвоночника. Применяют в крайних случаях, при выраженном болевом синдроме, при отсутствии эффекта от других медикаментов.
- Миорелаксанты. Позволяют уменьшить спазм мышечного каркаса спины, улучшив осанку и уменьшив болевой синдром. Это такие препараты, как Тизанил, Мидокалм, Лиорезал и пр.
- Физиотерапия позволяет усилить действия медикаментов и ускорить процессы выздоровления обострений грудного спондилеза, а также облегчает жизнь пациента на любом этапе заболевания.
- Точечный массаж.
- Остеопатия.
- ЛФК — лечебная физкультура.
- Электрофорез.
- Лазеротерапия.
- Акупунктура.
- Мануальный массаж и терапия.
- Магнитотерапия.
- Ударно волновой метод.
- А также ортопедический корсет в области грудного отдела позвоночника.
Хирургическое лечение грудного спондилеза проводится в случае полного сращения позвонков, не купируемого болевого синдрома, а также при развитии осложнений.
Производится надрез кожи и мягких тканей в области пораженного участка позвоночника, открывается доступ к позвоночнику и спиливается или обрезается костный нарост. В последние годы все большую популярность приобретает метод замены пораженного позвоночника на искусственный протез.
Одним из новых терапевтических методов является прикладная кинезиология, которая оказывает в лечении хороший эффект на спондилез грудного отдела позвоночника. Такой метод, а также остеопатия позволяют быстро купировать боль и улучшить процессы метаболизма. Хорошее действие оказывает мануальная терапия.
Профилактика спондилеза грудного отдела позвоночника.
Профилактика грудного спондилеза, как и других поражений опорно-двигательного аппарата, невозможна без основной составляющей здорового образа жизни – полноценной двигательной активности.
Наиболее эффективны занятия физической культурой и спортом, начиная с раннего детского возраста. В зрелых возрастах для улучшения кровоснабжения позвоночника рекомендуются специальные упражнения для укрепления мышечного корсета, способствующие сбалансированному развитию мышц. Очень эффективны для профилактики спондилеза занятия плаванием.
Щадящие дозированные нагрузки, распределение тяжести на обе руки также способствуют равномерной нагрузке на позвоночник и предупреждают развитие возможных нарушений. При монотонных видах деятельности, связанных с определенной профессией, полезно каждый час делать элементарные упражнения – сгибания и разгибания позвоночника, повороты, вращения.
Занимающимся отдельными видами спорта, которые связанны с поднятием тяжестей (тяжелая атлетика) необходимо тщательно дозировать свои нагрузки, контролировать режим тренировок, стараясь избегать перенапряжений и резкой смены поднимаемого веса.
После устранения болевых ощущений, то есть в ремиссионный период, назначается лечебная гимнастика, чтобы укрепить мышечный каркас.
Такие занятия проводятся под руководством и наблюдением специалиста.
Для профилактики деформирующего спондилеза необходимо придерживаться полноценной двигательной активности, не слишком перенапрягать позвоночник и не поднимать чересчур тяжелых предметов. Не перегружайте Ваш позвоночник без необходимости, тем самым Вы твердо сохраните Ваше здоровье.
Описание и факторы риска
При изнашивании межпозвоночных дисков или при наличии патологии костная ткань подвергается изменениям в виде образования на них микротрещин. Это приводит к компенсаторному образованию костной ткани на патологическом участке. Если действие провоцирующего фактора не прекращается, то процесс приводит к деформации позвонка. Ткань позвонков разрастается, расстояние между ними сокращается, что приводит к сдавливанию находящихся рядом нервных корешков и кровеносных сосудов.
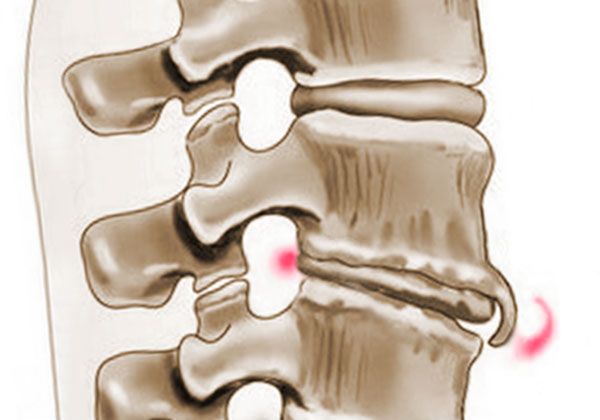
Таким образом, костная ткань образует остеофиты, которые имеют вид шипов. Разрастаясь, они сдавливают межпозвоночный диск. При дальнейшем прогрессировании процесса межпозвоночный диск сильнее уплощается, что в итоге может привести к полному сращению нескольких позвонков между собой.
Основными факторами, которые приводят к развитию спондилезу грудного отдела позвоночника, являются:
- неправильное распределение нагрузки на позвоночник при физических упражнениях или постоянная статическая нагрузка на него;
- механические повреждения грудного отдела позвоночника;
- изменения возрастного характера.
Причины
Деформирующий спондилез грудного отдела позвоночника может быть обусловлен рядом причин, основными из которых являются:
- чрезмерная физическая нагрузка, приходящаяся на грудной отдел;
- сидячий образ жизни с неправильной статической нагрузкой на позвоночник;
- гипокальциемия;
- врожденные аномалии развития позвоночника;
- длительное переохлаждение, нахождение на сквозняке;
- избыточный вес;
- травмы грудного отдела позвоночника;
- нарушения осанки;
- недостаточное кровоснабжение позвонков;
- генетическая предрасположенность;
- пожилой возраст;
- нарушения обмена веществ.
Развитие спондилеза чаще всего спровоцировано несколькими этиологическими причинами, поэтому заболевание считается мультифакторным.
Симптомы и диагностика
Начальная стадия развития спондилеза грудного отдела чаще всего протекает бессимптомно или с наличием незначительного дискомфорта в спине. Однако такое состояние обычно не является поводом для обращения за медицинской помощью и заболевание на этом этапе диагностируется как случайная находка на рентгене. Грудной спондилез II степени протекает с более выраженной симптоматикой. Больной предъявляет жалобы на боли в области лопаток сжимающего или простреливающего характера. Нередко боли могут иррадиировать в область сердца (что заставляет больного обращаться к кардиологу), печени, желудка. Также появляется онемение определенного участка кожи на спине и мышечные спазмы, вследствие раздражения нервных окончаний.
Часто больные не могут занять удобную для них позу для уменьшения болевого приступа. В вечернее время боли становятся интенсивнее, характерно появление сильного дискомфорта во время сна при поворотах туловища. Состояние ухудшается при резкой смене погоды, переохлаждении пораженного участка спины, долгом обездвиживании.
Кроме симптомов, связанных непосредственно с позвоночником, могут наблюдаться учащенное дыхание или одышка, боли в области сердца (ложная стенокардия), быстрая утомляемость при физической нагрузке. Болезнь может нарушать работу кишечника, мочеполовых органов, печени.
Спондилез III степени проявляется в полном сращении нескольких позвонков между собой, что означает полное обездвиживание в грудном отделе. Симптоматика становится более выраженной, боли нарастают, затрудняется дыхание. Является конечной стадией развития болезни, что приводит к инвалидизации пациента.
Прежде чем поставить диагноз по определенным жалобам больного, врач должен провести ряд исследований, которые включают в себя рентгенографию, компьютерную томографию, УЗИ, магнитно-резонансную томографию. По итогам данных анализов врач может определить стадию развития болезни, степень разрастания остеофитов, что позволит эффективно провести курс лечения.
Лечение и профилактика
При обнаружении ранее описанных симптомов ни в коем случае не следует заниматься самолечением.
Спондилез является серьезным заболеванием, постановкой диагноза, выявлением симптомов и лечением которого должен заниматься только врач-специалист. Назначение медикаментов позволяет снять болевые ощущения, остановить или затормозить воспалительный процесс. Фармакотерапия включает в себя применение анальгетиков, нестероидных противовоспалительных средств, миорелаксантов, спазмолитиков. Так как болезнь сопровождается воспалением хрящевой ткани, целесообразно назначение хондропротекторов.
Наряду с медикаментозным лечением проводится обязательный курс физиотерапии. Применение ультразвука и электрофореза способствует улучшению и восстановлению кровотока в области позвоночника и, как следствие, отеки и воспалительные процессы уменьшаются. Мануальная терапия также поможет снять боль, улучшить кровообращение, снять мышечные спазмы, расслабить мышцы спины. Следует помнить, что лечебный процесс может занять довольно долгий период. После проведения медикаментозного курса лечения и снятия болевого синдрома пациенту рекомендуется пройти курс лечебной физкультуры и гимнастики.
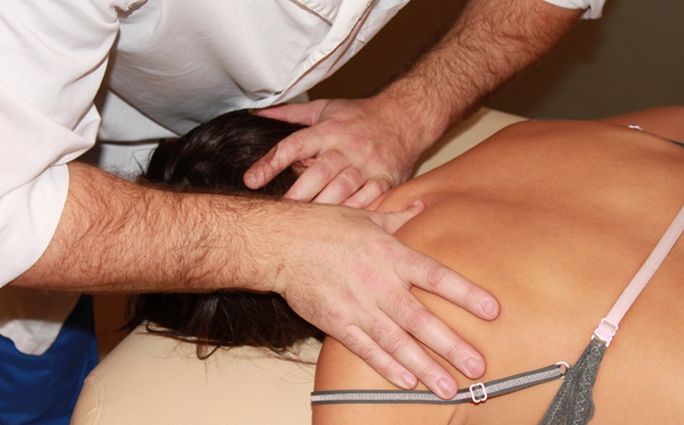
Эти упражнения помогают укрепить мышечный корсет позвоночника, восстановить утраченные функции и профилактировать дальнейшее ухудшение состояния. В тех случаях, когда патологический процесс необратим, а медикаменты оказывают только симптоматический эффект, необходимо хирургическое вмешательство. Оперативным путем удаляются костные наросты с последующей пластикой позвонков и межпозвоночного диска.
Профилактика спондилеза довольно проста и сводится к соблюдению следующих правил:
- диета с большим содержанием кальция и других микроэлементов (кисломолочные продукты, рацион с большим количеством фруктов и овощей);
- дозированные физические нагрузки;
- соблюдение правильного режима труда и отдыха (при долгом сидячем положении делать разминку в течение каждого часа).
В этом видео вы услышите полезную информацию о спондилезе позвоночника.
Деформирующий спондилез грудного отдела позвоночника это хроническое дегенеративное заболевание, которое приводит к разрушению межпозвоночных дисков и деформации позвонков.
Спондилез в грудном отделе встречается реже, чем в других – пояснице или шее. Это связано с меньшей подвижностью позвонков и мощным костно-мышечным каркасом, окружающим позвоночник. Для того чтобы вовремя предотвратить развитие патологии, давайте рассмотрим, что такое спондилез грудного отдела позвоночника: симптомы и лечение.
Что такое спондилез
Дл того чтобы выяснить, что такое спондилез грудного отдела позвоночника, рассмотрим строение данной области.

Позвоночник состоит из позвонков и межпозвоночных дисков. По разным причинным межпозвоночные диски могут деформироваться, они истираются от интенсивной нагрузки, сплющиваются под давлением, разрушаются из-за недостатка питания.
При разрушении межпозвонковых дисков расстояние между позвонками сокращается, кости позвоночника утрачивают свою функциональную подвижность и начинают тереться друг о друга.
В результате этого на позвонках начинает разрастаться костная ткань – наросты или остеофиты. Костные разрастания приводят к нарушению стройности позвоночного столба, позвонки меняют свое местоположение, смещаются, могут защемлять нервные корешки и кровеносные сосуды. От этого возникает боль.
Процесс разрастания остеофитов является защитной реакцией организма на дистрофические изменения в межпозвоночных дисках. Так организм восстанавливает недостающие элементы для амортизации позвонков.
Болезнь развивается очень медленно и на первой стадии никак себя не проявляет. Человека могут беспокоить редкие боли в грудной области, которые могут приниматься за другие патологии.
Причины развития
Спондилопатия грудного отдела позвоночника чаще всего развивается у людей пожилого возраста. Со временем происходит постепенное изнашивание тканей позвоночника, уменьшается количество жидкости и коллагена в организме, связки теряют свою эластичность, снижается мышечный тонус и уменьшается упругость межпозвоночных дисков. Сочетание различных факторов риска и провоцирует развитие спондилеза.
В настоящее время из-за малоподвижного обаза жизни болезнь может развиваться и в более раннем возрасте.
Рассмотрим причины спондилеза:
- травмы позвоночника или грудной области,
- непосильные тяжести, неправильный подъем тяжелый предметов,
- нарушение обмена веществ в тканях позвоночника,
- недостаток питательных веществ в организме,
- малоподвижный образ жизни, плохая осанка,
- избыточный вес,
- спортивные перегрузки,
- аномалии в развитии.
Симптомы
Из-за медленного развития болезни, больной часто обращается к врачу в запущенной форме патологии, когда уже наступили необратимые процессы разрушения тканей. К тому же симптомы спондилеза можно спутать с болезнями сердца, легких или принимать их за остеохондроз.
Симптомы, характерные для спондилеза:
- болевой синдром слабо выраженного характера в начале заболевания и переходящий в хронические боли на последующих стадиях,
- боли при спондилезе грудного отдела позвоночника, схожие с сердечными: тяжелые и сжимающие,
- мышечные спазмы в грудной области,
- онемение кожи,
- тугоподвижность и боль после сна,
- улучшение состояния после физических упражнений,
- неестественное положение осанки, больной стремится занять то положение, которое позволяет ослабить боль,
- боли во время сна при поворотах,
- боль может «,отдавать», во внутренние органы, желудок, печень.
Диагностика
Боли в груди могут говорить о различных патологиях, поэтому очень важно использовать дифференцированный подход в диагностике заболевания. Важно решить к какому врачу следует обратиться за помощью.
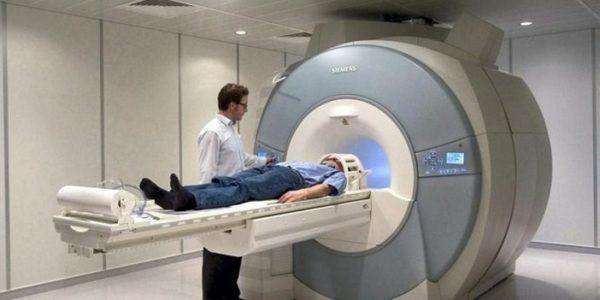
Первоначальный прием и осмотр проводит терапевт, он и определит —, у какого специалиста необходимо проводить дальнейшее обследование и лечение. Может понадобится обследование у разных врачей. Это может быть ортопед, кардиолог, невропатолог, ревматолог.
Обследование начинается с лабораторных анализов крови, например, для определения наличия воспалительных процессов. Делается рентген в нескольких плоскостях. Он показывает наличие костных наростов, степень сокращения расстояния между позвонками, наличие или отсутствие травмы.
Компьютерная томография наиболее информативна. Она показывает состояние спинного мозга, кровеносных сосудов, межпозвоночных дисков и прилегающих тканей.
Магнитно-резонансная томография так же подробно определяет наличие деформаций и дегенеративных изменений в позвоночнике.
Электромиография определяет состояние нервной системы, защемление нервных окончаний.
Радиоизотопное сканирование назначают для исключения определенных опухолей и злокачественных новообразований.
Лечение
Успешность в лечении спондилеза зависит о того, как рано больной обратился за помощью, а врач выявил заболевание.
В задачи лечебного процесса входит следующее:
- уменьшение и купирование болевого синдрома,
- расслабление спазмированных мышц,
- улучшение питания тканей позвоночника: позвонков, межпозвоночных дисков, нервной системы,
- улучшение обмена веществ и усиление кровообращения,
- укрепление мышечного каркаса.
Теперь рассмотрим боле подробно: как и чем лечить спондилёз грудного отдела позвоночника.
Медицинские препараты помогут снять боль и уменьшить воспаление. Для этого назначают нестероидные противовоспалительные средства (Диклофенак, Ибупрофен). Но их долгое применение может привести к развитию побочных эффектов, поэтому лечащий врач должен следить за состоянием организма и своевременно назначать поддерживающую корректирующую терапию.
При сильных болях, если НПВС не приносят облегчения, назначают кортикостероиды, гормональные средства, более сильные, но имеющие больше побочных эффектов.
Для улучшения питания тканей применяются витаминные комплексы. Для хрящевой ткани назначают хондропротекторы. Они могут способствовать восстановлению тканей межпозвоночных дисков и предотвратить их дальнейшее разрушение (Глюкозамин, Хондроитин, Артра, Терафлекс).
Для расслабления мышечной ткани применяю миорелаксанты (Сирдалуд, Мелоксикам).
Для поддержания и питания нервной системы так же используют витамины (Мильгамма, Нейромультивит).
Хирургическое вмешательство проводится в крайних случаях, когда есть угроза развития других болезней или добиться улучшения состояния больного не возможно другими способами.
Курсы физиотерапии проводят совместно с основным лечением после острой фазы болезни. Она помогает снять болевой синдром, убрать отеки, улучшить трофику тканей, способствовать лучшему проникновению лекарственных веществ в область поражения.
Электрофорез применяют для улучшения усвоения лекарственных веществ. Силу и время воздействия выбирает врач в зависимости от тяжести заболевания. Благодаря методу воздействия лекарственное вещество намного лучше задерживается в тканях и эффект от его применения длится дольше.
Лазеротерапия снимает болевой синдром, уменьшает воспаление, стимулирует местное кровообращение, уменьшает отечность тканей, ускоряет регенерацию, способствует лучшему усвоению лекарств и нормализует обмен веществ.
Магнитотерапия основана на воздействии магнитного поля. Она способствует расширению сосудов и улучшению кровообращения, снимает отек, боль и оказывает расслабляющее действие.
Ударно-волновая терапия использует акустические волны низкой частоты. Она обладает теми же качествами, как и выше перечисленные.
Различные виды физиотерапии применяются последовательно, друг за другом, и назначаются врачом-физиотерапевтом.
Спондилез грудного отдела позвоночника и лечение народными средствами можно рассматривать как вспомогательную терапию. Их можно использовать только в период ремиссии. Растительные препараты, лекарственные травы или эфирные масла обладают биологически активными веществами, которые помогают в выздоровлении организма.
Можно растирать грудную область маслом пихты, это поможет уменьшить боль.
Из 30 грамм жгучего перца и 200 мл водки можно сделать перцовую настойку, растирать для разогревания больную область.
Также используют мази на основе барсучьего жира с добавлением масел или самостоятельно. Также его можно использовать в пищу в качестве источника ненасыщенных жирных кислот и витаминов А и Е.
Важно! Использование того или иного средства народной медицины должно быть согласовано с вашим лечащим врачом.
Упражнения в лечебной гимнастике должны быть плавными и мягкими, не причиняющими дискомфорт. Выбор упражнений определяет врач – ортопед или врач по лечебной физкультуре. Первоначально занятия лучше проводить под контролем врача, что бы следить за правильностью их выполнения и исключить ошибки.
По окончании курса лечения больной должен самостоятельно регулярно выполнять данные упражнения для сохранения здоровья позвоночника.
Гимнастика при спондилёзе грудного отдела позвоночника может включать такие упражнения:
- стоя ровно, медленно поднимайте руки вверх через стороны, так же плавно опускайте, вы должны почувствовать работу мышц в межлопаточной области,
- так же стоя, сложите вытянутые руки в замок, ладони направлены к себе, поднимайте и опускайте руки,
- лежа на животе, вытяните руки вперед, приподнимите руки и ноги и потянитесь, задержите положение на несколько секунд, затем опустите и расслабьтесь,
- лежа на животе, сложите руки за голову, поднимите верхнюю часть туловища, задержитесь на несколько секунд и опуститесь, ноги должны лежать не отрываясь от пола, без напряжения.
Пример комплекса ЛФК для позвоночника можно увидеть на видео в конце статьи. После основного курса лечения в период облегчения больным спондилезом рекомендовано проходить курс восстановления в реабилитационном центре. Так же будет полезным санаторно-курортное лечение, бальнеотерапия.
Хирургическое вмешательство проводится в исключительных случаях. Оно показано, если консервативные методы лечения не дают положительного эффекта, больной испытывает сильный болевой синдром или на фоне спондилеза развиваются различные осложнения.
Профилактика и прогноз
Для профилактики болезни необходимо знать причины и факторы риска, которые были описаны выше. Для поддержания позвоночника и опорно-двигательного аппарата в хорошей форме необходимо вести активный образ жизни, заниматься посильными видами спорта, плаванием, избегать подъема тяжестей, использовать правильную технику переноски грузов, следить за осанкой, правильно питаться.
Для позвоночника очень полезны мягкие виды фитнеса, йога, растяжки и разработка связок и мышц. Плавание и аквааэробика хорошо расслабляют и восстанавливают тонус позвоночника.
Поскольку спондилез имеет необратимые последствия, вылечить его полностью на сегодняшний день невозможно. Можно лишь облегчить симптомы: снять боль, остановить разрушение хрящевой ткани межпозвоночных дисков, существенно улучшить качество жизни пациента за счет реабилитационных мероприятий и медикаментов.
Заключение
Спондилез очень серьезное тяжелое заболевание позвоночника, оно существенно влияет на жизнь человека. Человек теряет возможность вести активный образ жизни, заниматься активными видами спорта, испытывать перегрузки.
Поэтому очень важно правильно дифференцировать симптомы и своевременно обращаться за врачебной помощью.
Читайте также:



