Снижение высоты тел позвонков у детей
В последнее десятилетие стремительно увеличивается количество публикаций, в которых сообщается об остеохондрозе у детей. Обращает на себя внимание тот факт, что об остеохондрозе у детей сообщают в основном невропатологи, реже - ортопеды, а рентгенологи почему-то молчат. Так, в монографиях В. И. Садофьевой (1986), В. Л. Андрианова и соавт. (1985), посвященных диагностике и лечению заболеваний позвоночника у детей, даже не упоминается об остеохондрозе. Когда рентгенологи ведут речь об изменениях позвоночника под влиянием перегрузок, то описывают образование больших хрящевых узлов в телах позвонков или их патологическую перестройку, но никто не упоминает об остеохондрозе.
Что это - случайность? Безусловно, нет. Невропатологи устанавливают диагноз остеохондроза на основании клинических данных, перечисляя множество симптомов (до 46), как они считают, остеохондроза. Рентгенологи же описывают патоморфологическую картину изменений. Как мы уже неоднократно отмечали, остеохондроз - состояние патоморфологическое и ни одним клиническим симптомом, никакими их сочетаниями не может быть описано, поскольку ни один клинический симптом не является специфичным для остеохондроза или любого другого дистрофического изменения позвоночника. Все эти симптомы в лучшем случае свидетельствуют об одном - о травмировании нервных образований, которое будет одинаковым при остеохондрозе, туберкулезном поражении, опухоли и травматическом смещении позвонков. Рентгенологи же не говорят об остеохондрозе у детей потому, что они не видят присущих ему патоанатомических признаков - специфических костных разрастаний, субхондралъного остеосклероза, уменьшения высоты диска. Единственный объективно определяемый признак, который может свидетельствовать о дистрофическом истончении диска, - уменьшение его высоты - нередко встречается у детей с явной неврологической патологией. Против этого симптома трудно было бы возразить, если бы речь шла о хондрозе.
В настоящее время все описываемые у детей морфологические изменения позвоночника, которые по формальным признакам можно с оговорками отнести к дистрофическому процессу, делят на следующие группы:
- явно выраженная деформация (увеличение, уплощение, клиновидная форма, неровные площадки) тел позвонков и межпозвонковых дисков, иногда с деформацией всего пораженного отдела позвоночника;
- уменьшение высоты межпозвонкового диска, как правило, одного, редко двух, с нарушением формы пораженного отдела позвоночника (выпрямление лордоза, сколиоз);
- полное отсутствие локальных изменений, но всегда с нарушением формы пораженного отдела (выпрямление лордоза вплоть до кифоза, сколиоз).
Как правило, все эти изменения происходят в поясничном отделе, редко - в нижнегрудном и шейном отделах. Клинически наиболее ярко проявляются изменения второй и третьей групп, при этих же изменениях наиболее выражены нарушения формы и двигательной функции позвоночника, чем, вероятно, и объясняется тот факт, что именно такие больные чаще обращаются к невропатологу.
Как мы уже установили, дистрофические изменения позвоночника, в первую очередь остеохондроз, - не что иное, как процессы старения, поэтому они - удел пожилого возраста. Однако может произойти преждевременное локальное старение хряща и кости в результате предшествовавших повреждений - механических, воспалительных и т. п. Без этого в молодом возрасте дистрофических поражений быть не должно. В связи с этим необходимо решить, являются ли описываемые у детей изменения дистрофическим процессом, и если да, то какой его формой конкретно.
Поражения первой группы - изменения тел позвонков - обнаруживают у ребенка, как правило, занимающегося спортом, при обращении к врачу с жалобами на умеренные, тупые, ноющие, тянущие боли в пояснице, усиливающиеся при нагрузках и сохраняющиеся после них. За время ночного отдыха боли заметно уменьшаются. При осмотре больного видимых изменений не находят или обнаруживают выпрямление поясничного лордоза. Радикулярных симптомов, как правило, не бывает. Все движения позвоночника сохранены или незначительно ограничены, умеренно болезненны. Обращению к врачу нередко предшествует период быстрого роста ребенка.
На рентгенограммах, часто неожиданно, определяют выраженные изменения двух, иногда трех и более тел позвонков, которые имеют неправильную клиновидную форму из-за отсутствия передневерхних или передненижних участков, иногда тех и других, смежные площадки тел пораженных позвонков неровные, с глубокими дефектами, имеющими четкие контуры, но иногда и нечеткие. Высота дисков в пораженных сегментах всегда уменьшена. При обнаружении такой картины нередко возникает подозрение на наличие воспалительного заболевания позвоночника, которое должно быть сразу отвергнуто, поскольку для этого нет никаких клинических и лабораторных данных. Кроме того, подобные изменения, как правило, находят у детей, усиленно занимающихся спортом. Это или профессиональные гимнасты, акробаты, фигуристы, у которых нагрузка во время тренировок оказывается чрезмерной, или самодеятельно и неумело "качающие силу" дети, причем в период обследования они продолжают тренировки и даже выступления в соревнованиях.
Дифференциальная диагностика для неопытного исследователя усложняется, если заболевание проявляется в период какой-либо инфекционной болезни (грипп, ангина, ветряная оспа и т. п.), что бывает далеко не редко. Дополнительным признаком, облегчающим диагностику, может служить четко определяемое увеличение переднезаднего размера тел пораженных позвонков. Иногда путем измерения удается обнаружить увеличение также их поперечных размеров, никогда не наблюдающееся в активном периоде воспалительного заболевания; наоборот, при воспалении тела позвонков уменьшаются вследствие их разрушения. Возникает вопрос: почему этот сложный процесс Ф. Ф. Сивенко и О. X. Степанская (1965) называют патологической перестройкой, а В. А. Сизов (1978) и Г. Ю. Коваль (1982) - передними хрящевыми узлами тел позвонков? По нашему мнению, это произошло потому, что первые акцентировали внимание на изменениях позвонков, а вторые - на патологии дисков.
Тот факт, что тела позвонков изменяют свою форму и размеры, причем в сторону их увеличения, сомнений не вызывает. Измениться же они могут только одним способом - путем перестройки. Ясно также то, что эта перестройка не физиологическая, а патологическая, поскольку приводит к патологическому состоянию позвоночника, что мы определяем по рентгенограммам. Она происходит под влиянием систематической функциональной перегрузки. Иными словами, мы видим патологическую функциональную перестройку тела позвонка. На такое заключение дают право данные рентгенологического исследования.
О процессах, происходящих в межпозвонковом диске, судить сложнее. Несомненно одно: он тоже изменяется - уменьшается его толщина. Возможно, правы те авторы, которые предполагают, что упругое детское пульпозное ядро выходит за пределы диска и постепенно под влиянием повторных неоднократных нагрузок внедряется в тело позвонка. Непонятно только, почему это происходит спереди, когда ядро располагается скорее в задней половине диска. Возможно, под влиянием перегрузок идет пролиферация хряща в передних отделах диска, а может быть, этот участок замещается какой-то иной тканью. Вероятно также, что морфологически измененный диск не может быть и функционально полноценным. Об этом свидетельствуют результаты функциональной рентгенографии, которая позволяет определить уменьшение амплитуды движений в пораженных дисках. По-видимому, в этих дисках идут и дистрофические процессы. Однако все это лишь наши предположения. Ответить определенно на этот вопрос смогут только конкретные морфологические исследования, которые при этой патологии до сих пор не проводили, поскольку из-за умеренных клинических проявлений заболевания оперативные вмешательства не производили. Однако мы все же должны на уровне наших знаний ответить на вопрос: является ли эта патологическая функциональная перестройка позвоночника остеохондрозом и вообще дистрофическим процессом? Для того чтобы наши рассуждения не затруднили понимание предмета обсуждения, необходимо напомнить, что сам термин "перестройка кости" означает ее биологически активное изменение. Это не конкретный диагноз, а констатация факта активного изменения кости, поэтому подобные изменения при остеохондрозе - это тоже перестройка и тоже патологическая. В связи с тем, что патоморфологическое состояние, обозначаемое остеохондрозом, имеет четко очерченные морфологические признаки, в которые изменения детских позвонков не укладываются, необходимо определенно сказать, что называть эти изменения остеохондрозом нельзя. Поскольку же межпозвонковый диск явно утрачивает и нормальную форму, и функцию, как, впрочем, и тела позвонков, то в целом эта перестройка носит все же явно дистрофический характер. Конечно, весь процесс не ограничивается образованием хрящевых узлов. Да и хрящевые ли это узлы, еще предстоит выяснить, поскольку такие узлы, образовавшиеся, к примеру, при диспластическом кифозе, сохраняются на протяжении всей жизни, тогда как при данной патологии они в дальнейшем исчезают, тела позвонков приобретают более или менее правильную форму, сохраняются лишь некоторое увеличение и умеренная деформация.
Таким образом, изменения позвонков и межпозвонковых дисков растущего позвоночника под влиянием механических перегрузок не следует называть ни остеохондрозом, ни образованием хрящевых узлов, поскольку в первом случае это вовсе не отражает сущность процесса, а во втором - лишь частично. До появления более подходящего термина мы предлагаем обозначать этот процесс как дистрофическую перестройку растущих позвонков и дисков.
Формальная рентгенологическая картина пораженных этим процессом позвонков напоминает изменения при болезни Шойермана (юношеский кифоз, кифоз подростков, диспластический кифоз), от которой ее необходимо дифференцировать, особенно при локализации в нижнегрудном или грудопояснич-ном отделе. Во-первых, для дистрофической перестройки наиболее характерна поясничная локализация, тогда как при болезни Шойермана чаще поражается грудной, реже - нижнегрудной отдел, а грудопоясничный - только в сочетании с грудным. Во-вторых, дистрофическая перестройка возникает только на фоне выраженных перегрузок, ее можно назвать болезнью спортсменов, тогда как болезнь Шойермана, как правило, обнаруживается у детей с нормальными нагрузками. В третьих, при дистрофической перестройке размеры тел пораженных позвонков увеличиваются, тогда как при болезни Шойермана их размеры, как правило, меньше, чем соседних здоровых позвонков.
Гораздо чаще, чем дистрофическая перестройка тел позвонков и межпозвонковых дисков растущего позвоночника, в медицинской практике встречается выраженная клиническая картина вертеброгенных неврологических расстройств, которые в литературе описывают как детский остеохондроз, но при этом на обычных рентгенограммах или вовсе не определяют никакой локальной патологии, или выявляют небольшое уменьшение высоты межпозвонкового диска. Редко встречаются небольшие (на 2-5 мм) смещения позвонков в плоскости диска, чаще кпереди, которые при функциональном исследовании оказываются нестабильными. Однако практически всегда имеется нарушение формы поясничного или шейного лордоза, которое объясняют противоболевой позой.
Диагноз остеохондроза устанавливает невропатолог, ортопед или нейрохирург на основании неврологических симптомов, наличия которых, как считают, вполне достаточно для этого. Правда, следует отметить, что в дальнейшем авторы, как правило, оперируют термином "выпадение диска". Во многих работах и монографиях из рентгенологических признаков перечисляют уменьшение высоты диска, смещения позвонков, нарушения формы позвоночника. Почти все авторы упоминают о субхондральном склерозе (уплотнение площадок тел позвонков). Мы в своей практике этого симптома у детей не встретили ни разу. При анализе рентгенограмм более чем 100 больных (материал одной из диссертаций, посвященных проблемам неврологии), у которых был отмечен этот симптом, мы не нашли его ни у одного больного, поэтому склонны считать, что у авторов, относящих рентгенологические симптомы к "косвенным признакам остеохондроза", этот признак скорее желаемый, чем действительный. При таком небрежном отношении к рентгенологической симптоматике допустим их небрежный и непрофессиональный анализ.
В связи с этим приходится повторять, что остеохондроз - состояние,патоморфологическое, которое вовсе не обязательно проявляется клинически и не может быть описано никаким набором клинических симптомов. Они лишь позволяют предположить остеохондроз как одну из наиболее вероятных причин возникновения этих симптомов. В тех же случаях, когда морфологические признаки остеохондроза отсутствуют, всякий разговор о нем отпадает как беспредметный, невзирая ни на какую клиническую картину. Наоборот, необходимо выяснить истинную причину клинической патологии, что и делают некоторые авторы, по крайней мере указанных выше работ. Они определяют, что причина тяжелого состояния больных - выпадение диска. С этим нельзя не согласиться, тем более, что авторы подтверждают это как результатами дополнительных контрастных рентгенологических исследований, так и оперативными находками. При гистохимическом исследовании иссеченных во время операций участков дисков обнаруживают их дистрофическое изменение, менее выраженное, чем у взрослых. Это уже позволяет говорить о хондрозе, правда, выпавшего участка диска.
Однако у детей этот вид клинической патологии, как правило, начинается остро, в связи с чем можно говорить не о постепенном выпячивании диска вследствие медленно нарастающего дистрофического процесса, а о его остром выпадении в результате разрыва фиброзного кольца в момент механической перегрузки позвоночника. Такие разрывы дисков могут произойти у молодых людей и детей при подъеме чрезмерных тяжестей, поскольку детям свойственно стремление демонстрировать свою силу, еще не ограничиваемое жизненным опытом, а также при перенапряжении в неудобной позе (борьба), резком переразгибании позвоночника во время выполнения прыжков в воду и т. п. Такие разрывы обычно происходят среди полного здоровья. При рентгенологическом исследовании, как правило, не выявляют никакой хронической патологии, поэтому нет оснований предполагать, что разрыву предшествовала дистрофия диска. По-видимому, уже после разрыва и выпадения пульпозного ядра создаются условия для его дистрофических изменений. Подменять диагноз разрыва диска диагнозом остеохондроза не только неправильно с позиций медицинской науки и практики, но и нелогично: никому же не приходит в голову разрыв мениска или связки в коленном суставе называть артрозом.
В тех случаях, когда и эти признаки отсутствуют, нет оснований диагностировать не только остеохондроз, но и хондроз. Тщательный сбор анамнестических данных, сопоставление их с неврологической симптоматикой позволяют с большой долей вероятности предположить разрыв диска, во всяком случае, вероятность разрыва неизмеримо больше, чем вероятность развития у ребенка хондроза и тем более остеохондроза. Клиническая же картина заболевания должна быть охарактеризована теми рефлекторными, корешковыми и корешково-сосудистыми синдромами, которые и определяют состояние больного, его трудоспособность, прогноз заболевания и тактику лечения.
Таким образом, в детском возрасте остеохондроза в общепринятом патоморфологическом смысле практически не бывает. В редких случаях при длительном течении заболевания, когда определяется уменьшение высоты межпозвонкового диска, с оговорками можно говорить об уже наступившем хондрозе. Однако в любом случае ни возраст, ни клиническая картина не дают оснований для диагностики остеохондроза. Для этого существуют лишь морфологические критерии, прижизненно определяемые рентгенологически. Если они есть, то такой диагноз должен быть установлен независимо от возраста больного, так же как их отсутствие не дает права на такой диагноз ни в каком возрасте.
Самая частая причина тяжелых хронических вертеброгенных неврологических расстройств в детском возрасте - разрыв диска, методы диагностики которого необходимо совершенствовать и таким диагнозом оперировать.
"Дистрофические поражения позвоночника в детском и юношеском возрасте" и другие статьи из раздела Остеохондроз у детей и взрослых

- Причины повреждения
- Классификация повреждений
- Клинические проявления
- Диагностика болезни
- Подходы к лечению
- Реабилитация после травмы
- Прогноз для ребенка
Причины повреждения
Компрессионный перелом позвоночника у детей: симптомы и лечение
Основная причина развития компрессионного перелома — травма. Травматическое воздействие может быть разной силы. К компрессии позвонков приводят следующие травмы:
- удар головой о воду при нырянии с большой высоты;
- падение с высоты, во время прыжков или бега;
- черепно-мозговая травма в результате удара твердого предмета;
- дорожно-транспортное происшествие;
- травматические повреждения во время занятий спортом.
Повреждения грудного отдела и других частей позвоночного столба развиваются у детей при наличии факторов риска: питание с небольшим количеством витаминов и микроэлементов, метастазы злокачественных новообразований в позвонки, бактериальный остеомиелит и др. Компрессия у новорожденных связана с родовой травмой.
Классификация повреждений
В зависимости от причин повреждения заболевание разделяют на три степени тяжести:
- сдавление первого уровня характеризуется уменьшением высоты тела позвонка менее чем на 30%. Подобная компрессия стабильная и не требует проведения оперативных вмешательств;
- вторая степень характеризуется уменьшением размера позвонка до 50%. Изменения в костной ткани, сопровождающие компрессию, приводят к его смещению;
- сдавление третьей степени — высота позвонка уменьшается более чем на половину. В результате этого возникает сдавление спинного мозга и у пациента развиваются неврологические симптомы.
Врачи устанавливают характер повреждения позвонков: единичный или множественный. Это необходимо для подбора методов лечения и определения прогноза для ребенка.
Клинические проявления
Специфическая черта симптомов при компрессии позвонков — слабая выраженность клинических признаков несмотря на то, что компрессия может быть существенной. Если заболевание не сопровождается повреждением нервных структур и другими осложнениями, болевые ощущения в спине проходят через 2–3 дня. В отсутствие терапии возможен их рецидив и быстрое прогрессирование патологии.
Осложненный компрессионный перелом сопровождается парезами, параличом, появлением чувства покалывания или жжения на руке или ноге. Симптоматика прогрессирует, так как поврежденный позвонок разрушается и смещается по отношению ко всему позвоночнику.
При появлении боли в спине и неврологических симптомов после травмы родителям необходимо сразу обратиться за медицинской помощью. Врач проведет обследование и назначит лечение.
Диагностика болезни
Обычная симптоматика травмы: ребенок жалуется на боль в области позвоночного столба. При внешнем осмотре родители отмечают небольшой отек и покраснение кожи, а также постоянное напряжение околопозвоночных мышц. При любых движениях головой или туловищем болевые ощущения усиливаются. В области травмы может быть гематома.
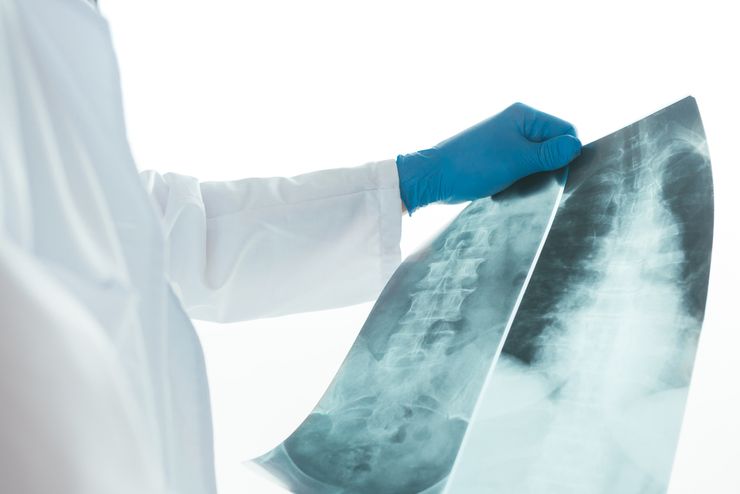
Компрессионный перелом грудного отдела на рентгенограмме
Ребенок с подозрением на компрессионный перелом госпитализируется. Диагноз основывается на жалобах, анамнезе заболевания и внешнем осмотре. Основной метод диагностики — рентгенологическое исследование позвоночника. С этой целью проводят прицельную рентгенографию отделов позвоночного столба или компьютерную томографию. КТ позволяет врачу получить объемное изображение костей и оценить выраженность в них патологических изменений.
При подозрениях на повреждение спинного мозга и его корешков проводят магнитно-резонансную томографию. Дети с неврологической симптоматикой консультируются у врача-невролога. Он исследует функции спинного мозга и выставляет диагноз.
Подходы к лечению
Переломы в детском возрасте срастаются быстрее, так как костная ткань активно кровоснабжается. Если перелом не осложнен повреждением нервных структур, лечение носит консервативный характер. Больному показана полная разгрузка позвоночного столба с первого дня заболевания.
Дальнейшее сдавление и деформацию позвонков предупреждают с помощью ортопедических изделий. При травмах шейного отдела используют петлю Глиссона, а при повреждении грудных костей — кольца Дельбе. У больных используют валики для реклинации, позволяющие уменьшить нагрузку на поврежденные позвонки.

Лечение заболевания комплексное
Негативные последствия для здоровья детей наступают при осложненных переломах. В этих случаях проводят хирургические вмешательства. Они заключаются в правильном сопоставлении костей и высвобождению нервных структур. Кифо- и вертебропластика — малоинвазивные вмешательства, заключающиеся во внутрипозвонковом введении цемента. Это обеспечивает восстановление их прочности и фиксацию.
Реабилитация после травмы
Все дети с компрессионным переломом позвоночника проходят восстановительные процедуры. Они разделены на три этапа и проводятся с первого дня повреждения. Первый период, продолжающийся неделю после травмы, направлен на поддержание нормальной работы легких и других органов грудной клетки. Для двигательной реабилитации пациент в положении лежа сгибает и разгибает стопы, а также кисти.
Второй этап реабилитации (2–3 неделя) позволяет укрепить мышечный корсет туловища и мышцы конечностей. Ребенок под присмотром специалиста по ЛФК пассивно или активно совершает движения в руках и ногах. Лечебная физкультура на заключительном этапе восстановления проводится по 6–8 неделю. Ребенка готовят к переходу из горизонтального в вертикальное положение. Изначально движения в руках и ногах выполняют лежа, затем на четвереньках. Используются специальные поддерживающие корсеты и реабилитационные костюмы, снижающие нагрузку на позвоночник. В поздний реабилитационный период вводят плавание в виде пассивного нахождения в неглубоком бассейне под контролем специалистов.
Самолечение при компрессионных переломах недопустимо. Оно может стать причиной прогрессирования повреждений и неврологических нарушений.
В первые 6 месяцев после травмы детям показан лечебный массаж. Сначала его проводит специалист в больнице, а после выписки родители. Массажное воздействие улучшает кровоснабжение в мышцах, обеспечивает их питание и поддержание нормального мышечного тонуса. В первые недели после травмы используются простые массажные приемы в виде поглаживаний и растирания. Воздействие на глубокие мышцы запрещено. Оно вводится на втором этапе восстановления. Лечебный массаж продолжается от 20 до 30 минут и выполняется 3–4 раза в неделю.
Вспомогательное значение для восстановления целостности позвонков имеют физиотерапевтические процедуры. Они стимулируют кровообращение и ускоряют рост поврежденных тканей. В первые дни после травмы назначают лазеротерапию, воздействие магнитными полями и электрофорез. С 3–4 недели проводят парафинотерапию, озокерит и УВЧ. Данные методы противопоказаны в остром периоде болезни.
Прогноз для ребенка
Прогноз при неосложненном переломе благоприятный. Комплексная терапия позволяет обеспечить сращение фрагментов позвонков. Важное значение при этом имеет реабилитация, так как она определяет эффективность проводимых лечебных мероприятий. Если перелом сопровождался смещением костных фрагментов и другими осложнениями, у ребенка развиваются негативные последствия травмы в виде сколиоза, спондилита, остеохондроза, асептического некроза костной ткани и др. В этих случаях выздоровление зависит от своевременности хирургического лечения.
Компрессионные изменения в позвонках у детей относят к тяжелым патологиям, которые в течение первых дней могут не приводить к выраженным симптомам. Ребенок жалуется на боль в области спины и дискомфорт, возникающий в позвоночнике при движениях. Своевременное обращение к врачу и проведение рентгенологического исследования позволяет выявить перелом костных структур. В зависимости от степени их повреждения назначают терапию. В неосложненных случаях проводят консервативное лечение, а при выраженном разрушении позвоночника и неврологических симптомах — хирургические вмешательства.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Травма позвоночника у детей встречаются относительно редко.
По отношению ко всем переломам, встречающимся в детском возрасте, они составляют 0,7-1,3%.

[1], [2], [3], [4], [5], [6]
Что вызывает травмы позвоночника у детей?
Основной вид насилия - сгибательный как следствие падения с высоты или падения тяжести сверху на плечи пострадавшего. Более частой клинической формой травмы позвоночника являются компрессионные клиновидные переломы тел позвонков. Значительно реже наблюдаются переломы остистых и поперечных отростков и совсем редко - изолированные переломы дужек. По данным исследований, на 51 пострадавшего ребенка с повреждением позвоночника изолированный перелом дужки наблюдался лишь у одного, в то время как компрессионные переломы тел позвонков имелись у 43 детей. Чаще всего переломы локализуются в средне-грудном отделе. Чаще встречаются не единичные, а множественные переломы. Упомянутые выше особенности находят объяснение в анатомо-функцпональных особенностях детского позвоночника и в особенностях взаимоотношений ребенка с внешней средой.
Позвоночник у детей: анатомо-функциональные особенности
Скелет ребенка более богат органическими веществами, что придает ему значительную гибкость и эластичность. Тела его позвонков содержат большое количество хрящевой ткани, группирующейся в области зон роста. Чем меньше ребенок, тем меньше в теле его позвонка содержится губчатой кости. Хорошо выраженные, высокие, эластичные межпозвонковые диски с высоким тургором являются прекрасными амортизаторами, защищающими тела позвонков от воздействия внешнего насилия. Наименьшей относительной высотой обладают среднегрудные межпозвонковые диски. Согласно данным А. И. Струкова, в телах верхних и средних грудных позвонков костные балки расположены преимущественно вертикально и имеют короткие горизонтальные анастомозы, в то время как в телах нижних грудных позвонков сеть вертикальных балок тесно переплетается с не менее хорошо выраженной сетью горизонтальных балок, что и придает телам нижних грудных позвонков большую прочность. Наконец, тела средних грудных позвонков расположены на вершине физиологического грудного кифоза. Эти три анатомические предпосылки - меньшая высота межпозвонковых дисков, архитектоника тел позвонков, расположение на высоте кифоза - и являются причиной наиболее частых переломов тел средних грудных позвонков.
Анатомические особенности тел позвонков ребенка находят свое отображение и на спондилограммах. Согласно данным В. А. Дьяченко (1954), тела позвонков новорожденного имеют яйцевидную форму и отделены друг от друга широкими межпозвонковыми промежутками, которые в поясничном отделе равны высоте тел, а в грудном и шейном несколько меньше высоты тел соответствующих позвонков.
На профильной спондилограмме детей этого возраста строго по середине их дорсальной и вентральной поверхностей имеются характерные щелевидные выемки, напоминающие губы закрытого рта (Г. И. Турнер). Эти углубления являются местом вхождения межсегментарных сосудов, в основном vv. basivertebrales. В более поздние периоды жизни ребенка эти щели определяются только на вентральной поверхности тел. В нижних грудных и верхних поясничных позвонках эти щели прослеживаются до 14-16 лет.
Наиболее хорошо они выражены в передних отделах. Их появление весьма вариабельно как по срокам, так и по локализации. Сплошное окостенение этих хрящевых валиков обнаруживается к 12- 15 годам, частичное слияние с телами позвонков - к 15-17 годам, а полное сращение с телами позвонков - к 22-24 годам. В этом возрасте на спондилограммах тела позвонков представляются в виде прямоугольного четырехугольника, причем на задней спондилограмме поверхности этого прямоугольника несколько вдавлены.
Симптомы травмы позвоночника у детей
Клиническая диагностика переломов позвоночника у детей бывает затруднена в связи с укоренившимся представлением о том, что переломы позвоночника в детском возрасте почти не встречаются.
Тщательно собранный анамнез и детальное выяснение обстоятельств травмы позволят заподозрить наличие перелома. Привлечь внимание врача должны такие сведения из анамнеза, как падение с высоты, чрезмерное сгибание при кувыркании, падение на спину. При падении на спину сгибательный компрессионный перелом тел позвонков, по-видимому, объясняется моментальным рефлекторным сгибанием верхнего отрезка туловища, что и приводит к компрессии тел. Этот момент форсированного сгибания в анамнезе выявляется с трудом, так как проходит незаметным для пострадавшего и обычно не фигурирует в его рассказе.
Как правило, у детей возникают неосложненные, более легкие формы травмы позвоночника.
Наиболее характерной жалобой пострадавших являются боли в области травмы позвоночника. Интенсивность этой непровоцированной боли в первые часы после травмы может быть значительной и выраженной. Боли усиливаются при движениях.
При осмотре могут быть отмечены ссадины и кровоподтеки самой различной локализации. Обычно общее состояние пострадавших вполне удовлетворительное. В отдельных, весьма редких случаях отмечается бледность кожных покровов, учащение пульса. При повреждении поясничных позвонков могут быть боли в животе, напряжение передней брюшной стенки. Из местных симптомов наиболее постоянны локальная болезненность. которая усиливается при движениях и при пальпации остистых отростков, а также различной степени ограничение подвижности позвоночника. Осевая нагрузка на позвоночнике вызывает болезненность только в первые часы и дни после травмы. На 2-3-й сутки этот симптом, как правило, не выявляется.
Могут иметь место быстро проходящие корешковые боли и симптомы сотрясения спинного мозга. В значительной части случаев все эти симптомы исчезают к 4-6-му дню, и состояние пострадавшего ребенка настолько улучшается, что у врача не возникает мысли о травме позвоночника.
Переломы поперечных отростков характеризуются ограничением и болезненностью при движениях ногами, болями при попытке изменить положение в постели. Переломы остистых отростков отличаются наличием ссадин и кровоподтеков на уровне перелома, локальной болезненностью, иногда определяется подвижность сломанного отростка.
Диагностика травмы позвоночника у детей
При диагностике компрессионных переломов тел позвонков у детей спондилография приобретает особо важное значение, так как нередко является единственной возможностью своевременно поставить правильный диагноз. Наиболее достоверным рентгенологическим симптомом компрессионного перелома тела позвонка является снижение высоты тела сломанного позвонка. Это снижение может быть весьма неубедительным и спорным, едва заметным, но может быть и значительным вплоть до снижения высоты тела наполовину его нормальной высоты. Снижение высоты может быть равномерным, охватывающим всю протяженность тела или ограничиваться его вентральными отделами. Снижение высоты может наблюдаться по типу скошенности замыкательной пластинки с некоторым кажущимся уплотнением ее за счет смятия субхондрального слоя кости. Может наблюдаться уплотнение костных трабекул тела позвонка. Наблюдается сползание замыкательной пластинки кпереди, чаще краниальной, с образованием выступа. А. В. Распопиной описан симптом асимметричного расположения сосудистой щели или ее исчезновение на сломанном позвонке. Все эти симптомы выявляются на профильной спондилограмме. Передняя спондилограмма представляет значительно меньшую диагностическую ценность.
В дифференциально-диагностическом отношении следует помнить о врожденных клиновидных позвонках, апофизитах и других некоторых аномалиях развития позвонков, которые могут быть ошибочно приняты за переломы.
При рентгенодиагностике переломов поперечных и остистых отростков следует помнить о добавочных точках окостенения, которые могут быть ошибочно приняты за переломы.

[7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17]
Лечение травмы позвоночника у детей
Лечение должно обеспечить разгрузку тел сломанных позвонков и предотвратить их дальнейшую деформацию. При правильном и своевременном лечении происходит восстановление формы сломанного позвонка. Чем ребенок меньше, чем более выражены потенции роста, тем быстрее и полноценнее происходит восстановление анатомической формы сломанного позвонка. Обычно нет необходимости проводить обезболивание тела сломанного позвонка, так как у детей эта процедура значительно болезненнее, чем испытываемые ими боли.
Проводимое лечение заключается в укладке пострадавшего ребенка на жесткую постель в положении на спине с легкой разгрузкой вытяжением по наклонной плоскости тягой за подмышечные впадины. Под область перелома подкладывают плотные мешочки для реклинации. Дети требуют постоянного внимания со стороны персонала, так как довольно быстро по исчезновении болей считают себя здоровыми и не соблюдают лечебного режима. Их можно укладывать и на мягкую постель в положении на животе. Лучше сочетать эти два положения. Перемена положения вносит разнообразие в жизнь ребенка, н он легче мирится с вынужденным пребыванием в постели. С первых дней проводят лечебную гимнастику по описанным выше комплексам.
Длительность пребывания ребенка в постели зависит от степени компрессии сломанного тела, количества поврежденных позвонков и возраста пострадавшего. Этот срок колеблется от 3 до 6 недель. В вертикальное положение ребенка переводят в специальном реклинирующем облегченном корсете. Следует как можно дольше удерживать детей от позы в положении сидя. Сроки ношения реклинатора и занятия лечебной физкультурой в среднем равны 3-4 месяцам. Они должны индивидуализироваться в каждом отдельном случае и диктуются самочувствием ребенка и данными контрольной спондилографии. При переломах отростков лечение проводят покоем на жесткой постели в течение 2 недель.
В этих случаях по соответствующим показаниям следует осуществлять весь комплекс необходимого лечения. При осложненных переломо-вывихах может возникнуть необходимость в закрытом вправлении сместившихся позвонков, в ревизии содержимого позвоночного канала, в оперативной стабилизации позвоночника. Стабилизация, и зависимости от уровня и характера смещения, а также возврата больных, осуществляется или проволочным швом, или металлическими пластинками с болтами или пластинками с болтами в сочетании с задним спондилодезом. В каждом отдельном случае все эти вопросы решаются строго индивидуально с учетом особенностей определенного больного.
Читайте также:


