Синдромы поражения шейного отдела позвоночника

Остеохондроз – распространенная патология позвоночника, характеризующаяся дистрофическим изменением структуры хрящевых дисков позвонков и их костной основы. В той или иной степени остеохондроз проявляется у большинства людей после 30 лет. Симптомы шейного остеохондроза разнообразны, что нередко затрудняет диагностирование и последующее лечение.
Общие симптомы и признаки шейного остеохондроза
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Остеохондрозный процесс затрагивает какой-либо из отделов позвоночника или сразу несколько. Больше всего подвержены патологии поясничные и шейные позвонки, как наиболее подверженные нагрузкам в силу анатомии человеческого скелета. Последствия остеохондроза позвоночника в шейном отделе доставляют больше всего неудобств и потенциальных осложнений, потому что шея — это область, богатая нервно-сосудистыми магистралями, многие из которых питают непосредственно головной мозг.
По этой причине клинические симптомы при шейном остеохондрозе немало связаны с ишемией участков мозга. Кроме того, нервные корешки, обеспечивающие чувствительность и двигательную активность рук и плечевого пояса, при сдавливании разрушенными позвоночными дисками могут давать разнообразную симптоматическую картину.
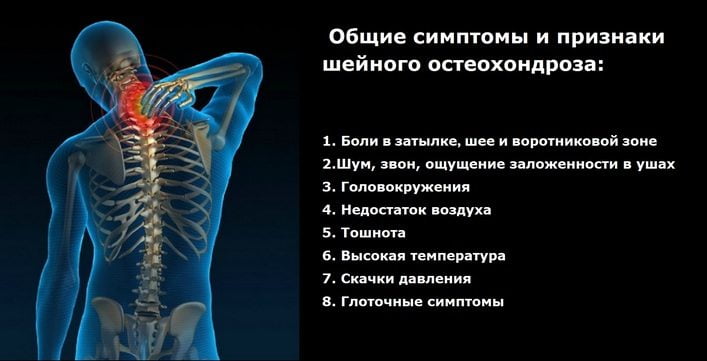
Признаки остеохондроза шеи зависят от того, какая из систем организма затронута патологией:
- Нарушенная циркуляция крови из-за сдавления позвоночных артерий обусловливает большинство симптомокомплексов со стороны головного мозга.
- Компрессия корешков, выходящих из позвоночных отверстий, дает картину поражения периферических нервов.
- Защемление участков спинного мозга ассоциировано с тяжелыми неврологическими патологиями, встречающимися в запущенных случаях.
Ниже рассмотрим общую клинику остеохондроза шейного отдела позвоночника.
Это самый часто встречающийся симптом. Локализация боли может быть расширенной, затрагивая плечи, ключичную область, грудную клетку, переходя в интенсивные головные мигрени. Характер боли зависит от локализации очага поражения и степени тяжести патологии. На первых порах развития болезни боль может быть быстро преходящей, постепенно становясь хронической, ноющей. В моменты обострений боль становится стреляющей, с повышенным тонусом мышц шеи и ограниченным движением головы.
Часто боли при шейном остеохондрозе могут локализоваться за грудиной, в этом случае многие пациенты принимают этот симптом за стенокардию. Дифференциацию можно провести, приняв таблетку нитроглицерина – боль, обусловленная остеохондрозом, им не снимается.
К этим симптомам нередко присоединяется понижение слуха. Эти явления связаны с уменьшением притока крови из позвоночных артерий к вестибулярному аппарату. Комплекс данных симптомов называется кохлеарным, или улитковым синдромом, и далеко не всегда можно определить его связь с остеохондрозом в шейном отделе. Специфическим признаком для дифференциации является то, что шум, заложенность и звон в ушах чувствуются при смене положения, после длительного нахождения в одной позе.
Головокружения также обусловлены нарушением притока крови к органам внутреннего уха, обеспечивающего равновесие тела. К головокружению часто присоединяется нистагм – произвольные колебания глазных зрачков в стороны.

Это ощущение появляется из-за раздражения окончаний диафрагмального нерва. Он является составляющим шейного нервного пучка и участвует в регулировании дыхания, его глубины и частоты. Пациенты жалуются на невозможность вдохнуть полной грудью. В некоторых случаях симптом усугубляется до сильной одышки и удушья. По этой же причине наблюдаются остановки дыхания ночью и храп. Недостаток кислорода из-за проблем с дыханием в итоге является причиной повышенной утомляемости, снижения концентрации внимания и проблем с памятью.
Сопровождается отрыжкой воздухом. Также обусловлена проблемами с кровообращением в некоторых участках мозга и внутреннего уха. Тошнота иногда наблюдается с неукротимой рвотой, провоцируемой движениями головы и тела. Следствием частой тошноты и рвоты становятся снижение аппетита, потеря веса, алиментарная недостаточность.
Какие бывают самые главные симптомы остеохондроза кратко рассказывается в данном видео:
Нестабильный уровень давления обусловлен нарушенным кровотоком в продолговатом мозге, отвечающем за функции сосудисто-двигательного центра.
Возникает при спазме артерий мозга из-за кратковременного прекращения тока крови по позвоночным артериям. Из состояния потери сознания пациента можно быстро вывести, уложив его так, чтобы ноги были немного выше головы – приток крови к мозгу позволяет привести человека в чувство. После обморочного приступа некоторое время могут наблюдаться обратимые проблемы с речью и движениями, обусловленные краткой остановкой кровотока.
Нередко могут быть единственным признаком, указывающим на шейный остеохондроз. Выражаются как першение, сухость и ощущение комка в горле, затруднения с глотанием. Симптоматика ассоциирована с компрессией нервных сплетений, отвечающих за иннервацию области глотки. Дифференцировать такие проявления нужно от похожей клиники при воспалениях или новообразованиях.
Подъем температуры тела для шейного остеохондроза — не самый типичный симптом, наблюдается редко и локально: в шейной и воротниковой зоне, с небольшим покраснением кожи.
Клиника остеохондроза в шейном отделе позвоночника может быть, во-первых, разной степени выраженности, это зависит от стадии развития патологии, также в периоды обострений они ярче, во-вторых, складываться в определенные синдромы.
Симптомы, зависящие от стадии шейного остеохондроза
I стадия
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Начало дегенеративных процессов в хрящах позвоночных дисков. Симптоматика слабая, иногда может не наблюдаться совсем. Первые признаки остеохондроза шейного отдела позвоночника:
- дискомфорт в шее, руках, плечах, иногда переходящий в боль;
- головная боль;
- легкое ограничение двигательной активности шеи;
- быстро проходящие нарушения зрения;
- понижение чувствительности кожи воротниковой зоны.
Важно: данные симптомы становятся более выраженными при наклонах головы.
Как правило, на первой стадии остеохондроза шейного отдела пациенты не обращаются к врачу, считая, что все симптомы связаны с усталостью, стрессом, возрастом, недосыпанием.
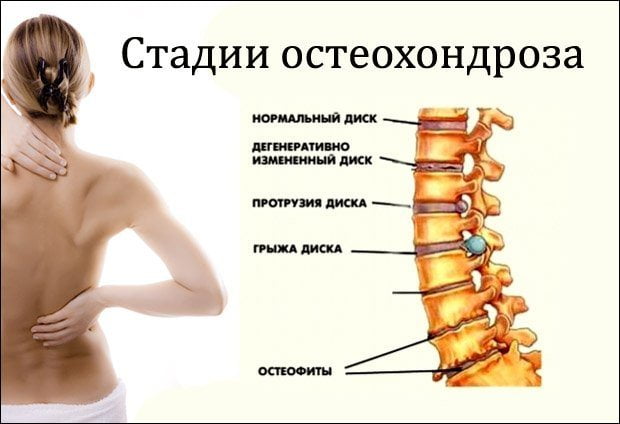
II стадия
На этом этапе началась протрузия позвоночных дисков, межпозвонковые щели сужаются, разрушается коллагеновое волокно фиброзного кольца диска. Появляются заметные болевые симптомы точечного характера из-за сдавления нервных стволов, усиливающиеся при движениях шеи и поворотах головы. Тут уже можно подозревать шейный остеохондроз, симптомы которого на второй стадии следующие:
Долгое удержание головы в одном положении приводит к сильным болям. На этой стадии развития болезни пациенты уже приходят к врачу за помощью.
III стадия
Фиброзное кольцо в диске разрушено, формируются грыжи. На третьей стадии наблюдается деформация позвоночника, смещения и вывихи позвонков из-за их слабой фиксации. Симптомы следующие:
- интенсивные, острые боли в шее, воротниковой зоне, области сердца;
- нарушена чувствительность кожи головы на затылке, в плечевой области, в руках, вплоть до полного отсутствия;
- грыжи шейного отдела позвоночника;
- парезы и параличи верхних конечностей;
- сухожильные рефлексы практически не наблюдаются.
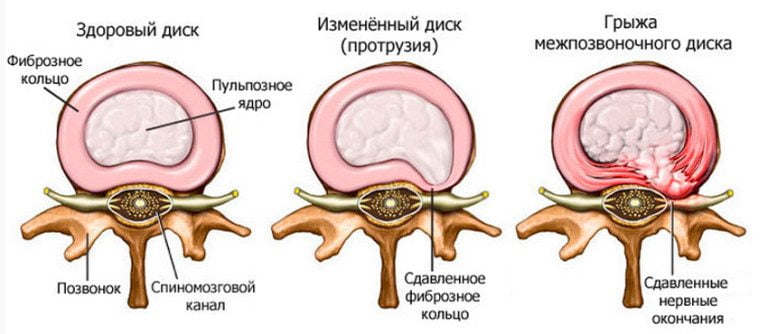
Это тяжелая стадия болезни, при которой пациент уже не в состоянии поддерживать голову самостоятельно. Ишемия спинного мозга и компрессия артерий позвоночника ведут к параличам и парезам в других частях тела и спинальному инсульту.
Синдромы, обусловленные остеохондрозом шейного отдела позвоночника
Неспецифичность и большое количество разнообразных симптомов, сопровождающих остеохондроз шейного отдела, затрудняют диагностику и дальнейшее лечение, так как некоторые из них могут быть признаком совсем других болезней. Симптомы шейного остеохондроза складываются в определенные группы, называемые синдромами. Их наличие и выраженность может указывать на патологию в шейном отделе позвоночника с уточненной локализацией.
Группа часто встречающихся синдромов:
Ирритативно-рефлекторный. Жгучая и острая боль в затылке и шее, иногда с отдачей в грудь и плечо, возникающая в момент смены положения головы и шеи, при чихании, кашле и резком повороте головы.
Елена Малышева и ее неизменные помощники рассказывают о болях, симптомах и лечении шейного остеохондроза на видео:
- головную боль, приступами или постоянно, пульсирующего характера;
- дискомфорт при некоторых движениях, в том числе после длительного статического положения;
- слабость, тошноту, потерю сознания;
- понижение слуха, проблемы с равновесием;
- понижение остроты зрения.
Кардиальный. Почти одинаковая картина со стенокардией часто приводит к неправильной диагностике и лечению. Синдром появляется по причине раздражения рецепторов диафрагмального нерва, частично захватывающего перикард и большую грудную мышцу. Таким образом, спазмы в сердечной области являются больше рефлекторными, как отзыв на раздражение шейных нервов. Симптомы:
- Внезапно начинающиеся, длительные боли, усиливающиеся при резком движении шеей, кашле, чихании, не проходящие при приеме сердечных препаратов.
- ЭКГ не показывает нарушений кровотока сердечной мышцы.
- Иногда могут быть экстрасистолия и тахикардия.

Вегетативно-дистонический синдром. Подвывих первого позвонка шейного отдела со смещением может привести к развитию вегето-сосудистой дистонии. Определенным диагнозом ВСД не является, так как не имеет выраженных симптомов. Могут быть неврологические признаки, симптомы нарушенного мозгового кровотока, скачки внутричерепного давления, мышечные спазмы. В итоге жалобы пациента сводятся к головокружению, снижению остроты зрения, потере сознания, головным болям, тошноте.
Как лечить шейный остеохондроз
Описанное состояние позвоночника — очень серьезная патология, которая при запущенности приводит к инвалидности, а в результате глубоких нарушений мозгового кровообращения – и к летальному исходу. По этой причине самолечением в случае появления подобных симптомов заниматься не стоит. Остеохондроз лечится в стационаре и в домашних условиях исключительно по назначению врача. На начальных стадиях лечение шейного остеохондроза консервативное, включающее медикаментозные назначения: нестероидные противовоспалительные препараты, анестетики, гормональные средства, витаминные комплексы, хондропротекторы – все это снимает воспаление, боль, улучшает трофику мягких тканей и хрящей позвонков.
В остром периоде препараты назначаются в виде уколов, по мере стихания болевых явлений пациент переходит на таблетки. К курсам лекарственных средств присоединяется физиотерапия, массаж, упражнения ЛФК, обычно назначаемые на стадии ремиссии. В сложных случаях остеохондроз лечится хирургическим вмешательством.
В этом видео вы можете посмотреть, как выглядит краткий курс ЛФК для начинающих:
В медицине корешковый синдром по-другому называется радикулопатией. Эта опасная патология характеризуется клинической картиной, проявляющейся в результате сдавливания нервного корешка спинного мозга. Заболевание всегда сопровождается воспалением. По интенсивности симптоматики можно установить степень поражения нервов. Синдром поражает грудной, поясничный, крестцовый отдел, но чаще всего затрагивает именно область шеи. Для развития патологии должно пройти несколько лет прогрессирования остеохондроза.
Причины возникновения
Главная причина развития синдрома – это остеохондроз зоны шеи. Сначала заболевание провоцирует деградацию межпозвонковых дисков, при этом происходят патологические изменения в работе этой части позвоночника.
У корешкового синдрома шейного отдела симптомы, лечение зависят от этиологических факторов. К основным и самым частым причинам возникновения патологии относятся:
- травмы;
- переохлаждение;
- неправильной распределение нагрузки на позвоночник – единовременной или постоянной;
- длительное пребывание в неудобной позе;
- врожденные нарушения опорно-двигательного аппарата;
- недостаток двигательной активности;
- излишний вес, неправильное питание.
Помимо факторов, которые не являются заболеваниями, синдром развивается под влиянием следующих патологий:
- проблем с уровнем гормонов в крови;
- генетическим нарушением обменных процессов;
- доброкачественных и злокачественных новообразований, метастаз;
- послеоперационных осложнений;
- остеохондроза;
- спондилоартроза, спондилеза;
- инфекций и воспалительных явлений в позвоночнике;
- дегенераций тканей мышц, связок.
Шейный корешковый синдром может возникать по разным причинам и поэтому существует много методов его лечения. Тактика терапии зависит от клинической картины, причин нарушения и особенностей организма пациента.
Диагностические мероприятия
Диагностируют корешковый синдром по симптомокомплексу. Чтобы избавиться от неприятных признаков, необходимо определить истинную причину патологии, которая вызвала компрессию и поражение нервных волокон. Для этого больного следует тщательно и всесторонне обследовать.
Специалисты собирают жалобы и анамнез, изучают клинические признаки, проводят физикальное обследование, позволяющее определить неврологический статус пациента. Особое внимание врачи обращают на изменение мышечного тонуса и зоны повышенной раздражимости ткани, болезненные при сдавливании и расположенные над остистыми отростками позвонков.
Врачи выявляют симптомы натяжения корешков и проверяют рефлексы. По наличию конкретных двигательных и сенсорных нарушений, локализации боли, зон гипестезии, мышечных гипотрофий можно предположить, в каких сегментах позвоночника произошло ущемление спинального нерва. Корешковый синдром инфекционной этиологии будет проявляться дополнительными признаками интоксикации — лихорадкой, ознобом, общим недомоганием.
Основными инструментальными методами исследования являются:
Рентгенография позвоночника в боковой и передней проекциях — выявление признаков остеохондроза, спондилоартроза, спондилолистеза, лордоза, сколиоза, аномалий позвоночного столба.
Для дифференциальной диагностики проводится ряд исследований: электрокардиография, УЗИ внутренних органов, клинические и биохимические анализы крови, мочи. По результатам полного обследования врачи ставят диагноз и назначают соответствующее лечение.
Клиническая картина
Поражение первых трех корешков нервов в шейном отделе сопровождается острой болью и онемением теменной части головы, затылка и самой шеи. Часто состояние приводит к дисфункции языка, вызывающей проблемы с речью.
При синдроме, затрагивающем 4 – 8 сегмент шеи, боль и другие патологические симптомы локализуются в зоне ключицы, это отражается на верхних конечностях. Патология зачастую сопровождается ослаблением мышц рук.
Поставить окончательный диагноз может только невролог или хирург. Данный синдром способен напоминать другие заболевания, которые не имеют отношения к состоянию позвоночника:
- При проблеме с двумя самыми верхними позвонками болезнь путают с мигренью. Человек жалуется на постоянные головные боли, от которых почти не помогают лекарственные препараты. Но в отличие от мигрени, боль все же отступает на определенное время после лекарств.
- Синдром, затрагивающий нервы позвонка С4 – С5, напоминает атрофию мышц подбородка. Нарушение провоцирует постоянную напряженность зоны подбородка, затем мышцы ослабевают под влиянием усталости, возникает второй подбородок, онемение кожи.
Еще один важный симптом заболевания – это онемение. Он указывает на то, какие сегменты повреждены болезнью:
- позвонок С3 – онемение языка;
- С1 – С2 – онемение кожи верхней части головы, висков, ушей;
- С3 – С4 – онемение щек, носа, губ и затылка;
- С5 – С7 – онемение шеи, локтей и плечевой зоны.
Синдром зачастую сопровождается простреливающей болью при резком повороте шеи, иногда появляется ограниченность подвижности одной руки.
Если проблема затронула не только нервы, но и крупные сосуды вблизи позвоночного столба, развивается отек. Он поражает шею и голову. При запущенной форме заболевания возможно нарушение глотательного рефлекса.
К симптомам патологии относятся и проблемы с психикой:
- депрессии;
- неврозы;
- нарушения сна;
- панические атаки.
Боль – один из первых и главных признаков нарушения. Она развивается самостоятельно или после резких телодвижений. Бывает ноющей и слабо выраженной либо резкой и интенсивной. Начинаются неприятные ощущения в шее, затем они иррадиируют в другие зоны.
Симптомы корешкового синдрома поясничного отдела
Симптоматика корешковых расстройств достаточно разнообразна и зависит от локализации поражения. Для начала выделим симптомы характерные для поражения любого корешка.
Они проявляются усилением боли при наклоне головы к груди, чихании и других движениях с вовлечением позвоночника.
Чувствительные расстройства проявляются по сегментарно-корешковому типу в виде горизонтальной чувствительной зоны на туловище или вертикальной линии на конечности. Являются признаком поражения заднего корешка.
Ощущения, возникающие при расстройстве чувствительности очень разнообразны. Выделяют нарушения по типу парестезий, непонятных ощущений, которые пациенту тяжело описать, таких, как ползанье мурашек.
Также возможно повышение или снижение чувствительности определенного участка, называемое гипер- или гипестезией соответственно. Реже возможна утрата глубокой чувствительности, характеризующаяся отсутствием или ослаблением рефлексов и гипотонией.
Двигательные и рефлекторные расстройства ассоциированы с поражением передних корешков с соответствующей стороны. Проявляются они снижением или тотальной утратой рефлексов, мышечной силы и гипотрофией соответствующих мышц. При этом характерно поражение определенной мышцы, что в комплексе с топографией чувствительных расстройств, позволяет безошибочно определить локализацию поражения.
При более детальном рассмотрении радиколопатии поясничного отдела позвоночника стоит уточнить, что она возникает при поражении корешков L1-L5, которые начинаются от одноименных сегментов в районе 10 и 11 грудных позвонков и далее спускаются по позвоночному каналу до соответствующих им межпозвоночных отверстий.
При компрессии пятого возникает характерный симптомокомплекс при котором боли и изменения чувствительности проходят по внешней поверхности бедра и икры от поясницы и ягодичной области к внутреннему своду стопы с захватом большого пальца. Отмечается сохранность рефлексов.
Следующая область по частоте поражения — это четвертый поясничный корешок. При этом чувствительные расстройства развиваются на передневнутренней поверхности бедра и внутренней части голени. Зачастую отмечают выпадение коленного рефлекса и иногда слабость четырех главой мышцы бедра.
Так же нередко поражается первый крестцовый сегмент. При этом чувствительные расстройства и боль распространяются по задней ягодичной и бедренной области, по задненаружной стороне голени к наружному краю стопы и пальцев. При этом в нижних отделах выявляется значительное снижение чувствительности.
Эффективные методы лечения
Решение по поводу того, как лечить болезнь в зоне шеи, какие витамины требуется пить, врач принимает на основании данных диагностики. Сначала организуется консервативная терапия. Помимо перорального приема лекарств, можно растирать больное место мазями. Назначаются процедуры физиотерапии, упражнения лечебной гимнастики, массаж и т. п. Операция требуется только при длительном отсутствии положительной динамики от традиционных методов лечения.
Лекарства при радикулопатии в зоне шеи используются следующие:
- НПВС: Ибупрофен, Мовалис, Кетанов. Данные медикаменты быстро облегчают боль, купируют развития воспаления. Их противопоказано использовать слишком долгими курсами по причине больших рисков возникновения побочных реакций.
- Спазмолитики: Папаверин, Но-шпа. Позволяют устранить дискомфорт. Использовать препараты можно только по указанию врача, поскольку прием таблеток может привести к опасным осложнениям.
- Миорелаксанты. Купируют спазмы в мышцах, помогают устранить дискомфорт.
- Витамины группы В. Положительно влияют на функционирование нервной системы, способствуют ускорению восстановления нервных корешков.
Кроме того, эффективно назначаются хондропротекторы. Эти лекарства активизируют обмен веществ в поврежденных зонах, восстанавливают хрящевые ткани и не дают им разрушаться дальше.
К самым эффективным и активно применяемым методам физиотерапии относятся следующие:
- иглорефлексотерапия. Суть процедуры в воздействии на нервы тонкими иглами, это купирует их напряженность и заставляет функционировать правильно. Главное – подобрать квалифицированного профессионала, чтобы не навредить здоровью еще сильнее;
- мануальная терапия. Позволяет уменьшить интенсивность болевых ощущений, снять напряженность в мышцах, нормализовать кровоток в месте поражения и купировать психологическую напряженность;
- гирудотерапия. Данная процедура применяет для лечения пиявки. Ферменты этих существ значительно уменьшают отеки и воспаление;
- прогревания. При этом проводится воздействие светом, теплом или током на очаг поражения. Это эффективный метод, потому что позвоночник любит тепло, но во время обострений такое лечения запрещается;
- магнитотерапия. Врач специальным прибором воздействует на позвоночник с целью ускорения обменных процессов.
Хорошо зарекомендовала себя и лечебная физкультура. Ее должен организовывать врач, на первых занятиях он обязательно присутствует вместе с пациентом, следит за техникой выполнения гимнастических упражнений. Только так гимнастика принесет ожидаемый эффект.
Радикулопатия шеи требует хирургического вмешательства только если обнаружено выпадение диска или опухоль. Операцию проводит нейрохирург. Самыми частыми вмешательствами становятся дискэктомия и микродискэктомия. При наличии новообразования его удаляют полностью. Если причиной болезни стала нестабильность позвоночника, реализуется его дополнительная фиксация.
К проверенным рецептам народной медицины при радикулопатии в области шеи относятся:
- Отвар с ромашкой и календулой. Для приготовления залить 200 г смеси календулы и ромашки в пропорции 1:1 литром кипятка. Средство процедить и пить весь день. Оно позволит остановить прогрессирование воспаления, снимет боль.
- Настойка с каштанами. Залить 200 г измельченных каштанов 1 л спирта или водки, настоять в течение 2 недель. Средство соединить с маслом облепихи в соотношении 1:2, втирать перед сном в поврежденное место.
- Средство с медом и мумие. Перемешать мед и мумие в пропорции 2:1 соответственно. Нанести небольшую часть на шею, втирать легкими движениями 10 минут. Потом смыть лекарство водой и намазать это место увлажняющим кремом. Повторять процедуры в течение 3 недель.
Любой рецепт перед использованием нужно обсудить с врачом, чтобы уточнить его пользу и вред для организма. При обнаружении опухолей любые народные методы лечения запрещены.
Профилактика патологии
Поражение шеи всегда намного легче предупредить. К основным методам профилактики относятся:
- ведение активного и здорового образа жизни;
- выполнение зарядки по утрам;
- ограничение соли в рационе;
- своевременная терапия инфекций и других заболеваний;
- активная разминка через 2 часа при сидячей работе;
- курсы массажа для профилактики поражений и обострений.
Итак, синдром приносит в жизнь человека много дискомфорта, поскольку болезнь всегда сопровождается сильными болями. При выполнении рекомендаций и назначений специалиста проблему можно устранить полностью. Рациональное питание, ЛФК, отказ от курения и спиртного позволят поддерживать хорошее здоровье и предупреждать рецидивы.
- Причины возникновения цервикокраниалгии на фоне шейного остеохондроза, сопутствующие симптомы, методы лечения
- Причины развития синдрома запястного канала, симптомы и лечение патологического состояния, необходимость операции
- Причины возникновения синдрома короткой шеи, симптомы у грудничков, методы диагностики, лечения и потенциальные осложнения
- Причины и проявления кифоза шейного отдела позвоночника, лечение заболевания и меры профилактики
- Методы лечения корешкового синдрома поясничного отдела, симптомы, диагностика, методы профилактики и потенциальные осложнения
- Симптомы корешкового синдрома грудного отдела, этиология заболевания, основные способы коррекции
- Причины возникновения корешкового синдрома при остеохондрозе, симптомы, факторы риска, методы диагностики и лечения
Что это такое?
Шейный остеохондроз с корешковым синдромом – это состояние, при котором, в результате разрушения и деградации межпозвоночного диска происходит компрессия нервной ткани позвонками или частью самого диска. Иное название данного состояния радикулопатия. Оно почти всегда сопровождает остеохондроз и может возникать на самых разных участках позвоночника, и на разных стадиях развития патологии, так как зависит не от степени ее выраженности, а от характера протекания.
При такой патологии позвонки подвергаются избыточной нагрузке и сдавливают межпозвоночный диск. Диск под этим давлением деформируется (так как его структура нарушена) и начинает выступать за пределы позвоночного столба, в том числе и в спинномозговой канал. Там он может зажать нервный корешок. Отсюда синдром и получил свое название. Также зажатие может происходить и самими позвонками при их сильном смещении в результате значительной деградации межпозвоночного диска.
Наиболее часто возникает такой синдром в поясничном отделе из-за особенностей его строения. Но и в шейном он также не является редкостью, хотя может протекать и не столь выраженно, как в пояснице.
Редкий человек никогда не испытывал болей в шее. Иногда они слабо выражены и проходят сами. В случае, когда боль уже привела на приём к врачу, можно предполагать корешковый синдром шейного отдела. Симптомы этой болезни сигнализируют о патологических изменениях, и лечение должно учитывать причины возникновения заболевания.
Спинномозговые нервы шейного отдела позвоночника, в отличие от других отделов, мало подвержены грыжевым эксцессам благодаря особенностям размеров и расположения позвонков. Тем не менее часты воспаления, сдавливание проходящей на этом участке корешковой артерии. Нарушается кровообращение головного мозга, защемляются нервные отростки. Всем известный шейный радикулит, или радикулопатия шейного отдела позвоночника, это и есть проявление корешкового синдрома.
Причины появления патологических изменений
Корешковый синдром шейного отдела возникает вследствие общего процесса дегенеративных изменений.
Факторы, влияющие на болезненные процессы:
- Нарушения в гормональной сфере;
- Избыточный вес;
- Малая подвижность и недостаток физической активности с разумными нагрузками;
- Работа на холоде с общим переохлаждением, а особенно воротниковой зоны;
- Врождённые патологии позвоночника;
- Приобретённые повреждения и последствия травм;
- Остеохондроз;
- Спондилоартроз;
- Спинномозговые грыжи;
- Новообразования в структуре позвоночника или прилегающих тканях;
- Инфекционные заражения с проникновением в костную и хрящевую ткань;
- Возрастные деформации позвонков.
Радикулопатия шейного отдела, по сути, выражается тремя основными видами дегенеративных нарушений:
- Воспалительные явления;
- Выпячивание элементов в межпозвоночных дисках;
- Защемление нервных корешков костными наростами.
Нервные отростки спинного мозга, связывающие мышцы и мозг человека в единую сеть, состоят каждый из двух корешков. Один из корешков отвечает за чувствительность, а другой за двигательную активность.
Поэтому изменение конфигурации и состояния позвонков приводит к развивающейся проблеме:
- Грыжи, остеофиты повреждают окружающие ткани, начинается воспаление.
- Припухлость воспалённого места обращает на себя внимание болью в шее, возникающей при смене положения головы. Ухудшается кровообращение.
- При спазме мышц шейного отдела страдают питающие головной мозг артерии. Как следствие, появляются головные боли и головокружение.
- Воспаление затрагивает не
![]()
только мышцы и сосуды, но и пережимаемые ими нервные отростки. Нерв остро реагирует на каждое движение головы, т.к. ущемление при этом усиливается. Сигнал боли охватывает всё протяжение пути нерва, затрагивая мышечные ткани шеи, лица, плеча, руки. - Артерия, снабжающая кровью нерв, при сужении не даёт ему необходимого количества кислорода. В условиях кислородного дефицита нерв реагирует пронзительной болью, чем посылает человеку сигнал о происходящем вокруг позвоночника воспалительном процессе. Воспаление же возникает из-за разрушительных дегенеративных явлений в позвоночнике. А основная причина их – в нехватке питания и последующей дистрофии — в остеохондрозе.
Важность хорошего питания позвонков и межпозвоночных дисков обусловлена выполняемой ими непрерывной работой: даже в покое им приходится удерживать на весу тяжесть головы. В режиме движения, при наклонах и поворотах шеи нагрузка на них многократно усиливается.
Необходимые вещества доставляются к позвонкам по кровеносной системе, в их числе кальций.
Для межпозвоночных дисков поступление белков и воды находится в прямой зависимости от двигательной активности человека. Гибкость и подвижность позвоночника поддерживается путём ритмических видов нагрузки – ходьба, наклоны, повороты, плавание. Отсутствие движения приводит к протрузиям, высыханию и поражению межпозвоночных дисков, остеофитам и возникновению грыж.
Изменения в состоянии человека развиваются иногда постепенно, а иногда в короткие сроки, в зависимости от тяжести провоцирующего фактора. Годами накапливающееся вредное воздействие (например, неправильная осанка) влияет не сразу. Последствия могут однажды проявиться внезапной болью, хотя до этого присутствовала только привычная скованность движений по утрам. В других ситуациях поражение нервных окончаний обнаруживается сразу и сопровождается резкой клинической картиной.
Клинические проявления

Корешковый синдром шейного отдела С5, например, вызывает болевые ощущения преимущественно не в шее, а в руке или плече.
Есть и обратная связь. Интенсивность и характер недомогания могут указывать на локализацию повреждённого позвонка.
Симптомы и их зависимость от места патологии:
- С1 – верхний корешок спинного мозга. Его сжатие чревато появлением головных болей в затылочной и теменной области, продолжающихся постоянно и не поддающихся медикаментозной коррекции;
- С2 – спинномозговой корешок, следующий за первым. Его деформация или дефект, помимо головных болей, сопровождаются провисанием мышц внизу лица, образующих овал подбородка;
- С3. Со стороны повреждения обозначаются боли в шее, обвисание подбородка и поддерживающих его мышц, онемение шеи и нарушение речевой артикуляции;
- С4. Боль в шее, слабость мышечного тонуса шеи. Также боль в области плеч и ключиц, иногда распространяется до печени или сердца;
- С5. Рука со стороны повреждения в корешке немеет, возникает слабость плечевого сустава и его онемение;
- С6. Потеря подвижности руки и болевые явления по всей её длине, от верха до пальцев. Мышечная слабость. Боли в шее;
- С7. Начиная с шеи, боль переходит на область плеча и лопаток. Мышцы руки ослаблены;
- С8. Шея и полностью рука немеют. Низкий тонус мышц руки, возможность поднять руку затруднена.
Анатомически более подвержены защемлению наиболее низко расположенные нервные корешки – между 6-7 позвонками шейного отдела и верхним позвонком грудного отдела.
Радикулопатия С7 имеет преобладающую частоту распространения.
Нервные корешки в районе 4-5 позвонков шейного отдела ущемляются не так часто. Кроме боли возможны нарушения сна и общее состояние сниженной работоспособности.
1-3 позвонки редко становятся зоной сдавливания находящихся там нервных корешков по причине стабильной подвижности.
Диагностика
Для определения верного диагноза в медицинском учреждении, кроме истории болезни и сбора анамнеза, врач проводит визуальную оценку состояния пациента.
На снимках видно степень сохранности межпозвонковых дисков и расстояние между ними. Данной информации зачастую достаточно, чтобы определить повреждённый участок и уточнить первоначальный диагноз.
Более информативным 
обследованием является проведение МРТ или КТ, по снимкам которых можно оценить состояние тканей и сосудов, увидеть нервные корешки и особенности позвонков шейного отдела. Данная проверка проводится не всегда, т.к. стоимость её высока, а требуемое оборудование находится не во всём списке медучреждений.
Если есть необходимость в дополнительном обследовании, лечащий врач назначает лабораторные анализы крови и мочи. Это даёт возможность исключить сопутствующие заболевания.
Лечение
Лечение корешкового синдрома шейного отдела позвоночника в каждом отдельном случае учитывает характерные для пациента особенности его болезни.
Могут различаться причины, приведшие к заболеванию, степень развития патологических процессов в шейном отделе, возраст пациента, состояние здоровья и резервы его организма. При наличии сопутствующих заболеваний задача врача – снизить взаимное влияние недугов и применить эффективное лечение.
Далее, после обезболивания, требуется убрать основную патологию, приведшую к ущемлению нервных корешков.
Решение лежит в терапевтической плоскости при задействовании медикаментозного курса, лечебной физкультуры, физиотерапевтического лечения и методов народной медицины.

По окончанию курса медикаментозного лечения, когда болевые проявления сняты, для восстановления функциональности мышц и лечения шейной радикулопатии необходимы физиопроцедуры:
- Одно из первых мест по действенности занимает массаж. С помощью приёмов массажной техники сглаживаются последствия защемления нервных корешков, снимаются очаги воспаления при шейном радикулите. Кровоснабжение воротниковой зоны становится наполненным. Основной принцип при поиске специалиста для массажа – обращаться следует только к высокопрофессиональным и опытным мастерам, т.к. неумелое воздействие на зону, насыщенную нервными окончаниями и кровеносными сосудами, может ухудшить состояние пациента;
- Техника иглоукалывания возвращает проводимость внутриклеточных импульсов, снимает спазм мышц, стимулирует обменные и восстановительные процессы в нервной системе шейного отдела позвоночника;
- Электрофорез используется как вспомогательное средство для глубокого и мягкого прогревания ослабленных мышц;
- Лечебная физкультура постепенно и поступательно формирует правильную осанку и мышечную поддержку для безболезненной работы шейных позвонков.
Рецепты народной медицины 
актуальны на этапе стабилизации выздоровления. При наличии опухолевых или воспалительных процессов применять их нельзя.
- Сделать отвар календулы и ромашки в равных долях, пить после процеживания в течение дня для снятия воспаления.
- Запарить кипятком берёзовые листья, наложить на область шеи и укрыть плёнкой для сохранения тепла. Оставить на час. Повторять два раза, утром и вечером.
- Корень лопуха залить спиртом и сделать настойку в течение двух недель, которую затем использовать для растирания больной зоны.
- Натереть на терке черную редьку. Благодаря её жгучим свойствам, её можно использовать для компрессов на больное место. Укутать тёплым одеялом или платком. Держать можно несколько часов.
Оперативное лечение радикулопатии шейного отдела позвоночника показано в исключительно редких случаях, таких как:
- Отсутствие результата терапевтического лечения в течение продолжительного времени (не менее полугода);
- Наличие опухолевых процессов;
- Компрессия распространяется не только на нервные окончания, но и на спинной мозг.
В этих случаях пациент направляется в стационар на операцию.
В современной хирургии используется несколько методик:
- Дискэктомия, радикальный способ, при котором поврежденная часть межпозвонкового диска подвергается удалению.
- Ламинэктомия, не менее травматичное вмешательство. Удаляют повреждённые части шейного позвонка и хряща.
- Микродискэктомия — операция, минимизирующая вмешательство и поэтому наименее травматичная.

Профилактика развития корешкового синдрома
Меры, позволяющие избежать развития радикулопатии шейного отдела, очевидны из перечня причин её появления.
- Хорошую службу сослужит здоровый образ жизни с умеренными физкультурными упражнениями и прогулками по свежему воздуху.
- Закалка, избегание курения помогут снизить подверженность организма внешним воздействиям.
- Дозирование тяжелой нагрузки на позвоночник избавят его от чрезмерного напряжения.
- Контроль массы тела и полноценное, богатое естественными витаминами питание, поддержат оптимальный обмен веществ.
И остаются ещё несколько правил, которые зависят только от самого человека и не требуют особенных затрат: соблюдать режим дня, спать на удобной поверхности, ходить в удобной обуви, стараться держать правильную осанку – т.е, избегать ситуаций, в которых позвоночник почувствует себя плохо.
Читайте также:



