Симптомы сосудов болезни спины
Нарушения, происходящие в сосудистой структуре позвоночника, в результате разрастания из вновь формирующихся кровеносных сосудов, находящихся в области тела позвонка, ведут к снижению его прочности (перестройка костной ткани). В результате таких сосудистых изменений возможно формирование медленно увеличивающейся сосудистой опухоли, которая может быть разных размеров. Относится к первичной доброкачественной опухоли. Называется она гемангиомой.
Локализация при сосудистых нарушениях в позвоночнике
Может появляться в других костных структурах организма человека, но чаще всего появляется именно в позвоночнике. В большинстве случаев поражается одно тело (позвонок), но бывают поражения и нескольких позвонков (от 2-х до 5-ти, больше 5-ти встречается редко) одновременно – гемангиоматозные поражения.
Появление опухоли отмечается у взрослых, преимущественно женского пола, после 40 лет, очень редко встречается и у детей. Увеличение опухоли появляется с возрастом.
Частота проявлений отмечается:
-на первом месте — в грудном отделе позвоночника — шестой грудной позвонок;
-на втором — в поясничном отделе;
-на третьем месте — в шейном и крестцовом отделах (отмечается в 1% случаев).
Патогенез заболевания не имеет точного определения, но причинами развития опухоли по определяющим факторам выступают:
-генетическая предрасположенность;
-локальная тканевая гипоксия;
-высокое содержание количества эстрогена;
-анатомическая неполноценность структуры сосудистых стенок определенных позвонков.
Последняя причина становится благоприятным условием в случае получения позвонком микротравм. Такое строение будет вызывать увеличение нагрузки на пораженный позвонок. Травма и периодические кровоизлияния разрушают структуру кости позвонка, активируя функцию, формирующую неполноценные новые сосуды и одновременно нарушая свободное движение крови по сосудам, из-за формирования сгустка крови (появление антигенных тромбозов).
Классификация гистологических структурных образований
| Структура | Проявления |
| Капиллярная (простая) — самый распространенный вид | Малосимптоматичны. Имеют различные размеры, состоят из переплетающихся между собой формирований сосудов и капилляров, стенки которых тонкие, при этом каналы разделяются жировой и фиброзной тканью. Располагаются в несколько слоев. |
| Соединенные рацематозные ветви | Характеризуются наличием соединенного образования венозных или артериальных сосудов |
| Кавернозная полая структура | Проявляется болезненностью. Представляет несколько полостей, которые разделяются тонкими гипертрофированными перегородками соединительной ткани. Стенки сосудов не имеют эластичных волокон. Подпитывает один либо несколько крупных сосудов |
| Смешанная | Структура будет зависеть от объема поражения, и будет включать тонкостенные капилляры, крупные сосуды увеличенных полостей |
В зависимости от места развития патологического процесса гемангиомы в анатомических структурах позвонка выделяют степень поражения: локализованную и изолированную, когда поражается весь позвонок, только его тело, тело и заднее полукольцо, канал спинного мозга. Увеличение образования определяется по динамическим критериям.
Клиническое течение при сосудистых нарушениях в позвоночнике
Учитывая малосимптомность данной патологии, клиническое значение имеют проявления агрессивных форм. Клиническая картина будет иметь локальный болевой синдром. В некоторых случаях (1/3 выявлений) присутствуют сопутствующие дегенеративно- дистрофические изменения в структурах позвоночника.
Степень агрессивности абсолютных признаков классифицирует: малые гемангиомы (не требуют клинического наблюдения), неагрессивные и агрессивные.
Динамическое наблюдение проводится для своевременного определения механического нарушения прочности тела позвонка.
Распространение опухоли за пределы позвонка может сочетаться с компрессионным синдромом, с последующим переломом позвонков. Сопровождающиеся неврологические расстройства при экстрадуральном расположении гематомы появляются при сдавлении спинного мозга. Компрессионное положение нервов вызывает проявление боли и при вовлечении всего тела позвонка и при сосудистых аномалиях.
Возможно, полное отсутствие клинических проявлений опухоли на протяжении всей жизнедеятельности организма и может определяться случайно при обследовании других патологий позвоночника.
Определение клинического проявления данной патологии будет положительным: при активном появлении опухолевого образования большого размера, при снижении высоты позвонка, при его коллапсе, при расширении позвонка образованием, вызывающем натяжение продольных связок (передней и задней), т.е. на пике болевого синдрома.
Снижается двигательная активность позвоночного столба. Локализация болей будет определяться в месте пораженного позвонка и усиливаться при поворотах. Давление от опухоли может действовать не только на спинной мозг, но и на тело позвонка, вызывая периостальное раздражение рецепторов, тем самым вызывая наличие болевого синдрома. При наличии эпидуральной гематомы раздражаются корешки спинного мозга, с появлением миелопатических синдромов.
Диагностика при сосудистых нарушениях в позвоночнике
Диагностическое определение ставиться чаще неврологами, при неврологическом осмотре на основании данных МРТ (определяют тип гемангиом – самый информативный метод) и КТ (позволяет определять структурную патологию). Учитывается необходимость в проведении клинико-рентгенологического обследования. Рентгенологическими признаками при опухолевом процессе будут поражения, вызывающие перестройку костной ткани. Отмечаются при агрессивных или потенциально агрессивных гемангиомах.
Данные современных наблюдений дают основание для проведения лабораторного обследования, т.к. образования могут иметь различную патоморфологическую структуру. В алгоритм диагностических действий включаются: веноспондилография (цифровая спондилография), радионуклидные исследования, селективная ангиография. Клинические проявления гемангиом и результат лечения оцениваются по оригинальной шкале качества жизни.
Обследования дополняются определением наличия неврологических дисфункций. Направление лечения будет определено степенью кровотечения.
Минимальные размеры гемангиомы снижают риск развития возможных вариантов осложнений.
Методы лечения гемангиомы
Существует достаточно много радикальных методов решения проблемы, но многие из них являются опасными для дальнейшего здоровья пациентов, к таким методам относятся:
-рентгенотерапия, воздействие на компонент опухоли лучевой нагрузкой.
-частичная резекция пораженной кости или удаление компонента образования, представляют трудность технического доступа.
-склерозирование гемангиомы, без дополнения стабилизирующими системами возможно появление осложнений в виде комрессионных переломов тел позвонков.
-трансвазальная эмболизация (искусственное тромбирование) вызывает закупорку сосудов.
Лучший эффект без послеоперационных осложнений при лечении гемангиом достигается наиболее современны методом лечения – пункционная костная вертебропластика. Преимуществом данного метода является предупреждение компрессионных переломов и повышение биомеханической прочности тела позвонка. Назначение такого метода лечения показано при агрессивных формах гемангиомы, при этом учитывается наличие дегенеративно-дистрофического изменений в позвоночнике. Может проводиться в два этапа: вертебропластика, с хирургическим удалением эпидурального компонента опухоли.
Многие люди обращаются к врачу с жалобами на различные головные боли. Зачастую это серьезно изматывает пациентов, нарушая их привычный ритм жизни. Но далеко не все знают, что такие проявления могут развиваться из-за проблем в сосудах шеи. Поскольку кровь поступает к голове и мозгу именно через них, то подобные симптомы – вероятный признак нарушения проходимости артериально-венозной системы.
Причины
Сосуды шеи подвержены воздействию различных факторов. Их сужение может быть опосредовано как локальным, так и общим воздействием. От вида нарушений будут зависеть и симптомы, которые беспокоят пациентов. Поэтому в первую очередь следует выяснить, с чем связаны сосудистые изменения. Таких состояний может быть несколько:
- Остеохондроз шейного отдела.
- Нестабильность позвонков.
- Межпозвонковая грыжа.
- Травмы позвоночника.
- Атеросклероз.
- Тромбозы и эмболии.
- Врожденные аномалии сосудов.
Таким образом, выявив на УЗИ сужение сосуда, необходимо проводить дальнейшее обследование для определения первопричины таких нарушений. Это будет определять и дальнейшую тактику лечения.
Сосудистые изменения в шейном отделе требуют выяснения не только этиологических моментов, но и механизма развития патологии.
Механизм развития
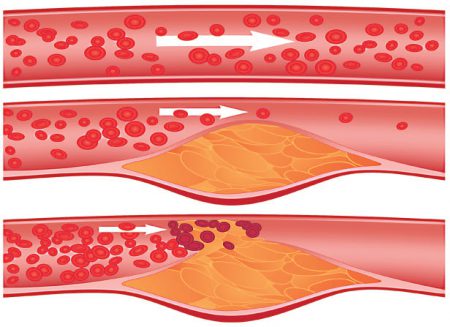
Как видим, патология сосудов шеи чаще всего является следствием структурных нарушений в позвоночнике или обменных сдвигов в организме. Длительное время они протекают незаметно, пока не произойдут серьезные изменения в кровоснабжении головы. При дегенеративно-дистрофических заболеваниях шейного отдела зачастую поражается вертебральная артерия, проходящая через отверстия поперечных отростков позвонков. Образовавшиеся остеофиты ее сдавливают, что приводит к сосудистым и вегетативным расстройствам.
Атеросклероз – распространенное заболевание среди современного общества, обусловленное обменными нарушениями в организме человека. При этом внутри артерий образуются бляшки, которые сужают их просвет. В процессе принимают участие липопротеины низкой плотности, которые являются высокоатерогенными веществами. Сначала они откладываются в стенке сосуда и повреждают ее, а затем в этом месте скапливаются лейкоциты, тромбоциты, факторы свертывания, и образуется кровяной сгусток, который в дальнейшем фибротизируется и обызвествляется. Этот процесс протекает длительно, а острые нарушения кровотока возможны при тромбозах и эмболиях.
Формирование сосудистых стенозов подчинено различным механизмам, которые необходимо учитывать во время обследования и лечения.
Симптомы
Проявления сосудистой патологии в области шеи достаточно разнообразны. Они зависят от ее происхождения, локализации и выраженности изменений. Прежде всего следует обратить внимание на болевой синдром. Если есть основания думать об остеохондрозе позвоночника, то пациенты будут отмечать сначала дискомфорт, хруст и скованность в шейном отделе. Затем появляется боль, которая может распространяться в затылок, теменно-височную зону, надплечье и руки. Она усиливается во время резких движений: поворотов или наклонов головой. Присоединяется мышечный спазм, за счет чего существенно ограничивается подвижность шейного отдела позвоночника.
Нужно сделать особый акцент на головные боли. Они имеют различный характер и возникают при нарушениях в любом сосудистом бассейне: позвоночной или сонной артерии. Кроме того, могут присоединиться и другие механизмы: мышечный или ликворный. В зависимости от преобладающего патогенеза, будут присутствовать такие особенности боли:
Во многих случаях, даже если головные боли начинаются как сосудистые, то они со временем могут приобрести смешанный характер.
Если болит голова, необходимо задуматься о сосудистых механизмах. Возможно, после клинического осмотра придется сделать УЗИ сонных и позвоночных артерий.

Сужение просвета артерий шеи провоцирует и другие нарушения, которые касаются работы головного мозга и являются признаками дисциркуляторных изменений. Наиболее распространенными из них будут:
- Шум в ушах.
- Снижение зрения.
- Головокружение.
- Шаткость походки.
- Ухудшение памяти и внимания.
- Изменение настроения.
- Нарушение сна.
Такие нарушения возникают при хроническом течении патологии, однако, наибольшую опасность представляют острые процессы, при которых бляшки могут отрываться и проникать в головной мозг. Это проявляется в виде инсультов. Как правило, в подобных случаях приходится говорить об ишемических нарушениях мозгового кровообращения, когда могут возникать следующие симптомы:
- Парезы и параличи.
- Снижение чувствительности.
- Нарушение речи (дизартрия или афазия).
- Расстройства глотания (дисфагия).
Также зачастую появляются вегетативные нарушения в виде усиленной потливости, учащения сердцебиения, колебаний артериального давления. В тяжелых случаях наблюдаются различные нарушения сознания: оглушение, сопор или кома.
Нарушение проходимости сосудов шеи может привести к серьезным последствиям. Поэтому необходимо своевременно обращаться к врачу.
Диагностика
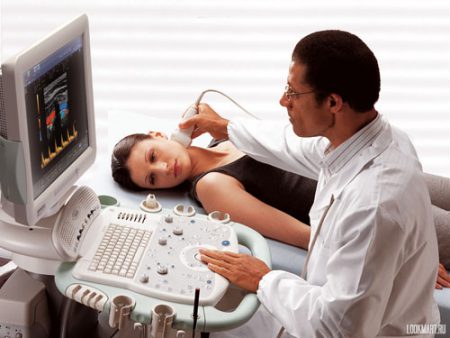
При подозрении на сосудистую патологию в области шейного отдела позвоночника в обязательном порядке следует пройти дополнительное обследование. Оно состоит из лабораторных и инструментальных методов, а наибольшее значение имеют визуализационные способы, позволяющие оценить степень сужения сосудов. Чаще всего рекомендуют пройти такое исследование:
- Биохимический анализ крови (липидный спектр, коагулограмма).
- УЗИ с допплерографией.
- Рентгенография позвоночника.
- Реоэнцефалография.
- Компьютерная томография.
По результатам обследования можно сделать заключение о тех или иных изменениях в сосудистой системе. Для более полной картины рассмотрим подробнее наиболее часто используемый метод – УЗИ.
Нельзя судить о степени гемодинамических расстройств без дополнительного исследования.
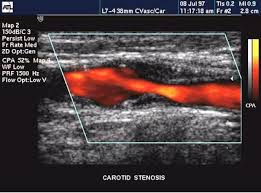
Этот способ диагностики сосудистых изменений приобрел широкую популярность благодаря своей простоте, безопасности и высокой точности. Исследование можно проводить в амбулаторных условиях сразу после назначения врача – оно не требует предварительной подготовки.
УЗИ позволяет оценить состояние внутренней стенки сосуда, а сопутствующая допплерография – характер кровотока и его скорость. Это один из ведущих методов определения окклюзионно-стенотических изменений в сонной и позвоночной артериях. Он дает возможность выявить атеросклеротические бляшки, их размер, оценить степень сужения просвета сосуда. Легко диагностируются врожденные аномалии – аневризмы или мальформации – которые также могут привести к цереброваскулярным расстройствам.
Среди показаний к УЗИ сосудов шеи находятся не только атеросклероз и дегенеративно-дистрофические заболевания позвоночника, но и другие состояния:
- Гипертоническая болезнь.
- Сахарный диабет.
- Перенесенный ранее инсульт.
- Транзиторная ишемическая атака.
- Зрительные нарушения.
УЗИ сосудов является общедоступным методом, который есть на оснащении у большинства лечебных учреждений. Его выполнение не займет много времени – хорошему специалисту достаточно даже нескольких минут, чтобы увидеть и оценить нарушения. Результат выдается в виде графического изображения пораженной области с соответствующим заключением.
Основным методом диагностики сосудистых нарушений в области шеи является УЗИ с допплерографией.
После проведения дополнительного исследования врач ставит клинический диагноз и назначает соответствующее лечение. Характер терапевтических мероприятий и их объем будут зависеть от вида заболевания, выраженности патологических изменений и сопутствующих состояний. Пациент всегда должен помнить, что любую болезнь гораздо легче предотвратить, чем потом лечить. Поэтому еще на этапе профилактики следует придерживаться всех рекомендаций врача в отношении здорового образа жизни.
Распространение научно-технического прогресса прямо пропорционально ухудшению здоровья многих людей. С одной стороны, хорошо, что многую работу начали выполнять компьютеры и прочие электронные приспособления. С другой стороны, люди из года в год становятся все менее подвижными, чаще работают в сидячем положении, а современный ритм жизни почти не оставляют времени для занятия спортом. Эти и многие другие факторы способствуют развитию заболеваний опорно-двигательного аппарата, главным симптомом которых являются боли в спине.

Как показывает статистика, боль в области спины встречается у 90% населения Земли!
Рассмотрим этот симптом более подробно и узнаем, как снять боль в спине.
Дорсалгия – что это?
Боль в спине (дорсалгия) является одним из наиболее частых видов болей в человеческом теле, уступающий по частоте только мигрени.
И, если боль в мышцах (миалгия) или суставах (артралгия) чаще связана с инфекционными заболеваниями и растяжениями, то боль в спине еще может выступать и при более незначительных неблагоприятных факторах, например, переохлаждении.
Почему так происходит? Почему болит спина чаще, нежели другие части тела (за исключением головы, как мы и говорили). Все дело в большом количестве нервных волокон, пронизывающих позвоночник. В центре позвоночного столба проходит спинной мозг, от которого происходит обширное разветвление составляющих нервную систему, причем нервные корешки выходят почти из каждого позвонка, и, если хоть один из них будет зажат, человек сразу же ощущает боль в спине.
Более того, напротив каждого позвонка выходят нервные окончания, которые связываются и участвуют в функционировании каждого внутреннего органа. Именно по этой причине, многие пациенты жалуются на боль в спине и почках, в спине и ребрах, спине и сердце и т.д.
Чтобы Вы более поняли картину происходящего, а в некоторых случаях и сами смогли понять причину взаимосвязи различных видов боли в области спины посмотрите на следующие изображения:

А теперь посмотрите на эту картинку, где показывается выход нервных окончаний из позвоночника (всего 31 пара спинномозговых нервов):

Вы обратили внимание, как спинномозговые корешки выходят из щелей между позвонками?
Если позвоночник искривлен, человек получил травму спины, поднял сильно тяжелую вещь, или просто имеет слабый костно-мышечный корсет, из-за чего вся нагрузка при движениях идет не на мышцы, а только на кости, эти нервные волокна пережимаются и человек ощущает прострелы в спине (люмбаго), острую боль (когда корешок зажимается и не отпускается в течение короткого времени) или ноющую боль (когда на нервные окончания постоянно сдавлены), или же нерв простужен.
Исходя из вышеприведенных изображений можно сделать выводы, что проблемы с шейными позвонками могут вызывать боль в шейном отделе или верхней части грудного отдела, боль между лопатками и сердце, а вот при повреждении позвонков грудного отдела уже могут болеть органы ЖКТ, соответственно при болях в пояснице могут появляться боли в почках и других органах мочеполовой системы.
Причины боли в спине

Теперь рассмотрим основные причины, из-за которых чаще всего и болит спина:
Остеохондроз – заболевание позвоночника, характеризующееся дегенеративно-дистрофическим поражением межпозвонковых дисков, после чего в патологический процесс вовлекаются ткани самих позвонков, что приводит к нарушению двигательной функции оных.
Сколиоз — патологический процесс в позвоночнике, характеризующийся его боковым искривлением, вправо/влево или обоих сторон.
Спондилолистез – заболевание позвоночника, характеризующееся смещением позвонка, фактически, это подвывих позвонка, что может в результате отсутствия должного лечения может привести к искривлению всего позвоночного столба (кифоз, сколиоз, лордоз).
Анкилозирующий спондилоартрит (болезнь Бехтерева) – хроническое генетически воспалительное заболевание позвоночника, при котором поражаются крестцово-подвздошные сочленения, позвоночные суставы и паравертебральные мягкие ткани, что в конечном итоге приводит к сращиванию позвонков и нарушению естественной подвижности позвоночного столба.
Межпозвоночная грыжа – патологический процесс, при котором межпозвоночный диск под давлением истончается и выпячивается за пределы межпозвоночного пространства.
Остеопороз – заболевание костной ткани, характеризующееся уменьшением ее плотности. Кости становятся более хрупкими и склонными к травмированию. Обычно обусловлено гормональной перестройкой в женском организме, особенно после климакса.
Остеомиелит – гнойное поражение костного мозга, которое приводит к расплавлению костной ткани.
Спинной мозг, как мы и говорили, проходит через позвоночный столб, соединяя между собой головной мозг и другие органы, системы. К заболеваниям спинного мозга, или тем, что патологически на него воздействуют относят:
- Радикулит;
- Миелит;
- Искривление позвоночного столба, что приводит к нарушению кровоснабжения или иннервации отделов позвоночника;
- Травмирование позвоночного столба;
- Абсцессы;
- Онкологические болезни;
- Дефицит витаминов В6, В12, В1 (отвечают за поддержание функционирования нервной системы), меди;
- ВИЧ-инфекция;
- Сифилис;
- Рассеянный склероз.
- Фибромиалгия;
- Полимиозит;
- Миофасциальный синдром;
- Рабдомиолиз;
- Ревматическая полимиалгия;
- Абсцесс;
- Болезнь Шарко-Мари-Тута (ШМТ, наследственная моторно-сенсорная нейропатия, НМСН).
Заболевания сердечно-сосудистой системы – аневризма аорты.
Заболевания и состояния мочеполовой системы – пиелонефрит, гломерулонефрит, мочекаменная болезнь (МКБ), почечнокаменная болезнь (ПКБ), аднексит, эндометриоз, простатит, менструации, климакс.
Психологические расстройства – стрессы, депрессия, неврозы, неврастения.
Переохлаждение организма – нередко приводит к простуживанию нервов спины и ее боли.
Некачественный или неправильно подобранный матрас, подушка – становятся виновниками боли в спине после сна.
Тяжелый физический труд, связанный с поднятием тяжестей – нередко приводит к травме позвонков, межпозвоночным грыжам и прочим болезням позвоночника.
Малоподвижный образ жизни (гиподинамия), что приводит к слабости и атрофии мышечных тканей спины и болью в них. Ведь изначально, человек при ходьбе поддерживается мышцами, а при слабости, вся нагрузка идет не на мышцы, а на позвоночник, что приводит к его износу и болям в спине. Гиподинамией страдают в основном офисные сотрудники, ИТ-специалисты.
Ожирение – лишний вес дополнительно нагружает спину при ходьбе. Для эксперимента, положите в рюкзак 6 2х литровых бутылок воды и походите с ним на спине по дому, поделайте ежедневные задачи (мытье посуды, подметание или пылесос, вытирание пыли). Потом снимите его, как ощущения? А теперь представьте, человек с лишним весом носит такой рюкзак с собой каждую секунду своей жизни, а некоторые люди носят на себе лишних 15, 20, 30 и более кг! Вес нагружает почти все органы и системы, изнашивая их.
Беременность – еще одна причина болезненных ощущений в области спины.
Острая и хроническая боль в спине ноющего характера — миозит, люмбаго, растяжение мышц спины, неудобное спальное место, переохлаждение, неправильное поднятие больших тяжестей, неудобное рабочее место (кресло, высота стола), смещение межпозвоночных дисков, остеохондроз.
Острая боль в спине, отдающая в конечности – остеохондроз, межпозвоночные грыжи, радикулит, неудобное положение тела в течение длительного времени (спальное место, рабочее место).
Боль в спине пульсирующего характера, не проходящая после приема обезболивающих средств – люмбаго, остеохондроз, сколиоз, кифоз, межпозвоночные грыжи, спондилез, трещина позвонка.
Боль в спине распирающего характера – инфаркт миокарда, стенокардия, тромбоэмболия легочной артерии (ТЭЛА), кишечная непроходимость.
Боль в спине давящего характера – инфаркт миокарда, стенокардия, гипертонический криз, атеросклероз, ИБС, желчнокаменная болезнь, панкреатит.
Боль в спине справа – сколиоз, смещение или грыжа межпозвоночных дисков, болезни ЖКТ, болезни печени, воспаление правой почки (нефрит), воспаление правого яичника (оофорит), наличие в почках камней, миозит, неврит, чрезмерные физические нагрузки, ожирение, травмирование спины.
Боль в спине слева – остеохондроз. люмбаго, смещение или грыжа межпозвоночных дисков, радикулит, пневмония, бронхит, межреберная невралгия, инфаркт миокарда, заболевания ЖКТ, спленомегалия, простатит, воспаление левой почки (нефрит), воспаление левого яичника (оофорит).
Боль в пояснице – радикулит, остеохондроз, болезнь Бехтерева, межпозвоночные грыжи, синдром Рейтера, ревматоидный артрит, остеопороз, люмбаго, компрессия позвонков, опухоли, инфекционные заболевания с осложнениями на позвоночник и мышцы спины.
Боль ниже поясницы – остеохондроз, спондилоартроз, сколиоз, смещение или грыжи межпозвоночных дисков, аднексит, растяжение мышц, менструации.
Боль по вдоль всего позвоночного столба – остеохондроз, сколиоз, кифоз, патологический лордоз, протрузии позвонков, межпозвоночные грыжи, остеоартроз, миалгия, спондилез, радикулит, болезнь Бехтерева, травма позвоночного столба.
Боль в области лопаток:
- Если болит под правой лопаткой, виновниками могут быть – холецистит, панкреатит, гепатиты, цирроз печени, желчнокаменная болезнь, вегетососудистая дистония (ВСД), межреберная невралгия, остеохондроз шейного или грудного отдела, остеомиелит, кифоз, сколиоз.
- Если болит под левой лопаткой, виновниками могут быть – инфаркт, стенокардия, перикардит, миокардит, эндокардит, плеврит, пневмония, абсцесс, спондилез, остеохондроз шейного или грудного отдела, миозит, межреберная невралгия, ВСД, кифоз, сколиоз.
Боль в спине — симптомы, которые часто сопровождают дорсалгию
Диагностика болей в спине
Среди методов обследования, которые применяются при дорсалгии выделяют:
- Визуальный осмотр спины, пальпация, сбор жалоб, анамнез;
- Магнитно-резонансная томография (МРТ);
- Компьютерная томография (КТ);
- Рентгенография (рентген);
- Электромиография (ЭМГ);
- Общий и биохимический анализ крови.
Как снять боль в спине? Лечение дорсалгии

Лечение боли в спине должно основываться прежде всего на лечении основного заболевания, которое спровоцировало дорсалгию. Ведь если это обычное переохлаждение, то простое растирание, или теплая ванная расслабит мышцы и боль пройдет самостоятельно. Но в случае с остеохондрозом или иными болезнями, простое согревание будет иметь лишь временный эффект.
Таким образом, лечение дорсалгии является симптоматическим, в то время как лечение основной болезни может значительно отличаться.
Рассмотрим основные методы и лекарственные средства, которые помогают снять боль в спине.
Нестероидные противовоспалительные средства (НПВС) – основная группа противовоспалительных и обезболивающих средств, которые занимают основную нишу в лечении воспалительных заболеваний и болевых синдромов. Единственный недостаток некоторых препаратов из группы НПВС (НПВП) это их негативное воздействие на слизистые органов пищеварения, что при длительном применении может вызвать язвенную болезнь и внутренние кровотечения.
По форме выпуска и способах применения НПВС существую в виде таблеток, мазей, гелей, инъекций.
Миорелаксанты – группа лекарственных средств, которые обладают свойством расслаблять мускулатуру организма, тем самым снимая спазмированность и болезненность в мышцах, их скованность. Ведь именно растяжение, движение скованных/спазмированных мышечных тканей вызывает их боль.
Витамины группы В (В6, В1, В12) – принимают прямое участие в формировании и функционировании нервной системы живых организмов, как людей, так и представителей животного мира. За счет этого их комбинация выступает в первых рядах при неврологических расстройствах. Дополнительный прием этих витаминов помогает мягко снять воспаление с мышечных тканей, расслабить мускулатуру, снизить болевой синдром.
Острая боль в спине успешно снимается уколами НПВС, ГК, или инъекциями-блокадами.
Инъекции в зависимости от назначения могут делаться мышечно, подкожно, внутрикожно или через катетер.
Чрескожная электронейростимуляция (ЧЭНС) – метод обезболивания за счет электрического возбуждения (стимуляции) специальным аппаратом сенсорных нервов.
Магнитная терапия – помогает мягко снять воспаление, обезболить, улучшить подвижность мышц и позвонков за счет воздействия на организм низкочастотного магнитного поля.
Лазерная терапия – купирование болевого синдрома происходит за счет воздействия на патологические зоны световых лучей красного, инфракрасного или ультрафиолетового спектра. Применяется практически при всех заболеваниях позвоночного столба, сопровождающихся болью.
Электрофорез – введение лекарственных препаратов проводится под воздействием небольших электрических импульсов, что пролонгирует благотворное действие лечебных веществ.
Фонофорез – метод аналогичен электрофорезу, только лекарственные вещества вводятся при поддержке ультразвука.
Лечебная физкультура (ЛФК) – также один из действенных способов снять хроническую боль в спине. Ведь как мы уже и говорили, сидячая работа и вообще, гиподинамия, приводят к слабости мышц спины, из-за чего вся нагрузка при ходьбе и других действиях тела падает на позвоночник, что неправильно. Вся нагрузка должна приходить на мышцы спины и прочих органов. Поэтому, дозированная физическая нагрузка с помощью специально подобранных упражнений позволяют повысить тонус мышечных тканей, тем самым разгрузить позвоночник. Люди, которые начали заниматься физкультурой сами говорят, что ходить стало намного легче, боли стихают.
Только обратите внимание, речь идет именно о правильной ЛФК! Даже гантели, и те нужно поднимать правильно, а не как попало. Банальные приседания тоже должны быть с прямой спиной и сгибом в коленных суставах под прямым углом. Есть возможность, наймите специально обученного фитнес-тренера.
Массаж – помогает снять спазмированность мышечных тканей, но, при отсутствии изменений в образе жизни, массаж будет иметь лишь кратковременный эффект.
Также можно прибегнуть к ношению фиксирующих бандажей/корсетов, которые помогают выработать правильное положение тела, например, при работе в сидячем положении. Фиксация подобными приспособлениями используется и после травмы спины, или оперативного вмешательства в позвоночный столб.
Операция на спине проводится при наличии показаний к ее проведению, к которым можно отнести:
- Наличие межпозвоночных грыж, если они зажимают минной мозг (миелопатия) или спинномозговой нервный корешок (радикулопатия);
- Искривление позвоночного столба – сколиоз, кифоз, патологический лордоз;
- Травма позвоночника.
После лечения
После лечения основного заболевания болевой синдром в спине может еще присутствовать некоторое время, поэтому пациентов с заболеваниями опорно-двигательного аппарата направляют на восстановление в специализированные курортные реабилитационные центры.
Именно в таких центрах установлены аппараты для физиотерапевтического лечения, назначается массаж, подбираются упражнения ЛФК, а при необходимости назначается и специализированное диетическое питание.
Народные средства от боли в спине

Перед лечением обязательно проконсультируйтесь с лечащим врачом!
Глина, алоэ, мёд. Следующее средство подойдет для лечения остеохондроза и межпозвоночной грыжи. Смешайте между собой 100 г зеленой или голубой глины, 600 мл теплой воды, 1 ч. ложку сока алоэ и 1 ч. ложку натурального мёда. Полученную смесь нанесите на болезненный участок, поверх обмотайте пищевой пленкой и укутайте теплым шерстяным платком. Длительность компресса 1 час. После смойте смесь теплой водой и обмотайте участок теплым платком. Курс – 3 раза в день, в течение 2х недель. При аллергии на мёд обходитесь без него.
Ладан и яблочный уксус. Как быстро снять острую боль в пояснице? Следующее средства поможет это сделать за 3 дня. Для приготовления смешайте между собой 50 г ладана и 50 мл яблочного уксуса. Смочите в раствор кусок простой х/б (сложенной в несколько слоев) или шерстяной ткани, и приложите ее в качестве компресса на поясницу или другое место боли в спине. Укутайте поверх шерстяным платком и носите до высыхания. Делайте такой компресс 2 раза в день.
Шерсть и соль. Компрессы с солью помогают вытянуть из организма патологическую жидкость, снять воспаление, купировать болезненные ощущения. Овечья же шерсть обладает превосходным согревающим и лечебным свойством. Комбинация шерсть + соль при дорсалгии просто превосходна. Растворите в горячей воде грамм 200 соли, чтоб раствор был сильно солевой и положите в него на час ткань или платок из овечьей шерсти, чтоб она набралась соли. Потом ткань отожмите и высушите. Обвяжите ей болезненный участок и носите постоянно на себе, в течении нескольких недель.
Настойка из одуванчиков. Применяется в качестве средства для растирания спины. Для приготовления залейте в литровой банке свежие цветки одуванчика 500 мл водки. Закройте плотно крышкой и поставьте в темное прохладное место для настаивания, ежедневно встряхивая банку. Растирайте настойкой больные суставы или спину до 4х раз в день.
Профилактика боли в спине
Для избегания дорсалгии придерживайтесь следующих рекомендаций:
К какому врачу обратится при заболеваниях костей, мышц и соединительной ткани?
- Ортопед;
- Вертебролог;
- Ревматолог;
- Травматолог;
- Хирург.
Видео
Читайте также:


