Симптомы рака прямой кишки и рака копчика
Рак копчика – заболевание, которое развивается из-за повреждений в крестцовой области. Они могут быть вызваны новообразованиями, травмами и смещениями. Симптомы заболеваний копчика часто связаны с болью, так как в крестцовом отделе находится множество нервных окончаний. Для точного понимания, почему появляется рак копчика, необходимо узнать, какие процессы предшествуют онкологическому заболеванию.
Этиология копчикового рака

Предпосылки для злокачественных процессов могут лежать еще в периоде формирования нервной трубки плода, позвоночника и других органов. Выявить нарушения, указывающие на признаки серьезных патологий крестцового отдела, можно еще во время беременности. Выделяют врожденные аномалии, из-за которых появляется рак:
- Расщепление нижней части позвоночника. Нарушаются процессы формирования плода, что приводит к изменению строения копчика и отростков позвоночника. Устранить патологию можно после рождения ребенка, но некоторые виды деформаций не подлежат восстановлению путем операции.
- Треатома. Так называют повреждение крестцово-копчикового сочленения, для которого характерно образование опухоли в указанном месте. Новообразование достигает больших размеров, внутри могут содержаться части органов, которые еще не сформировались, а также кисты. В большинстве случаев дети погибают сразу же после рождения. Обнаружить патологию можно во время беременности, что служит показанием для аборта.
- Копчиковая киста эпителиального вида. Это заболевание не относится к разделу онкологии в медицине, но может вызывать рак при отсутствии лечения. Патологию обнаруживают у мужчин разного возраста. Характеризуется она появлением опухоли, зуда, признаков воспаления. В некоторых случаях перерастает в свищ, локализованный в отделе кишечника. Последствием свища становится сепсис.
Эти нарушения входят в группу врожденных заболеваний, которые могут быть вызваны генными мутациями, изменениями иммунитета на фоне неправильного образа жизни матери или хронических болезней. Также существуют причины, обуславливающие появление приобретенных раковых опухолей.

К приобретенным патологиям медики относят несколько групп новообразований:
- Хордомы – доброкачественные опухоли, расположенные в копчике и крестцовом отделе. Формируется опухоль еще в период внутриутробного развития, но провоцируют ее особенности жизни пациента.
- Гематомы, вызывающие опухоль, — трещины, чрезмерное давление, переломы и ушибы, а также кисты приводят к появлению этого типа новообразований, которые в последствии могут переродиться.
- Рак – злокачественный процесс, который чаще всего сопровождается метастазами в копчике, идущими от расположенных рядом органов.
Врачи выделяют несколько факторов, способных вызвать злокачественные процессы: вредные привычки, постоянное радиационное излучение, плохое питание и отсутствие баланса витаминов в течение длительного времени. Спровоцировать рак могут неблагоприятные условия труда, например, на химическом производстве, а также длительное воздействие солнца.
Симптомы онкологической болезни
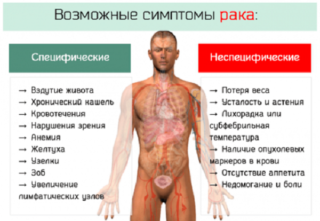
Выделяют 2 группы симптомов рака копчика – поздние и ранние. Ко второй группе относятся признаки, которые напрямую не указывают на рак и сопоставляются с другими болезнями. Первичные признаки рака могут быть связаны с колебаниями температуры тела, общей слабостью и утомляемостью, изменениями внешнего вида в худшую сторону. Однако эти же признаки нередко служат дополнением к большинству других нарушений вплоть до переутомления.
Серьезнее выглядят проявления, относящиеся к поздним: потеря аппетита, резкое похудение и высокая температура, в поврежденной области появляются боли. Недомогание становится настолько сильным, что человеку сложно вставать с постели и заниматься какими-либо делами. Заметно падает работоспособность. Опухоль копчика увеличивается в размерах.
Диагностика патологии
Подтвердить наличие саркомы копчика можно только после тщательной диагностики. Биопсия – самый достоверный метод обследования, при котором забирают часть биоматериала и отправляют на гистологический анализ. Дополнительно назначают УЗИ и МРТ для определения состояния мягких тканей. С помощью рентгена можно эффективно определить границы положения опухоли и распространение метастаз.
Компьютерная и магнитная томография дает представление о размерах, форме и структуре новообразования. Совокупность результатов инструментальных обследований и биохимических анализов позволяет установить, злокачественный или доброкачественный процесс происходит в области копчика.
Биопсия копчика проводится реже, чем аналогичное обследование других материалов при подозрении на рак. Это связано с близким расположением основания нервного столба. Малейшее нарушение процедуры может привести к неврологическим патологиям.
Можно ли вылечить опухоль копчика
Доброкачественные опухоли удаляются легко, реабилитация занимает короткий период. Однако нельзя медлить с проведением операции, так как некоторая часть опухолей склонна к перерождению в злокачественные. С раком копчика дела обстоят иначе.
Врачи разделяют заболевание на несколько стадий. При саркоме 4 степени шансы на излечение равны нулю. В этой стадии рак распространяется по всему организму, в том числе к отдаленным органам, поражает лимфатическую систему. Это не дает возможности провести операцию и удалить опухоли. На 1 и 2 стадиях успех операций выше в десятки раз, большая часть пациентов успешно восстанавливается.
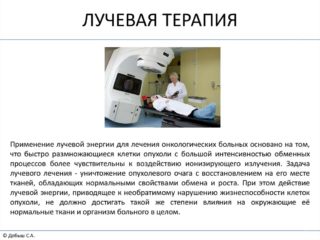
Для предотвращения рецидивов и быстрой реабилитации врачи подбирают индивидуальный план лечения с включением повторных курсов лучевой или химической терапии. После выздоровления пациент должен придерживаться правильного образа жизни, отказаться от вредных привычек.
Методы лечения рака копчика
Опухоли не проходят самостоятельно, для их устранения назначают 2 типа операций:
- Эндоскопическое удаление – применяют на начальной стадии, когда размер опухоли небольшой. Врачи делают надрезы в области новообразования, и удаляют его по частям. Травматизм и период реабилитации после такого вмешательства минимальны.
- Традиционная хирургия – ткани разрезают прямо над новообразованием для тщательного устранения всех злокачественных волокон. Применяют операцию на 2-3 стадиях для устранения рядом расположенных патологических образований.
Если опухоль считают неоперабельной, назначают курс лучевой терапии для ее уменьшения. Эта технология способна сократить размеры новообразования в несколько раз.
Рак копчика, как и другие разновидности злокачественных процессов, требует полноценного лечения с операцией. Терапия нетрадиционными методами и народной медициной в этих случаях обладает низкой эффективностью.
Характерная симптоматика в виде боли на ранних стадиях развития рака прямой кишки — единственный признак, по которому можно распознать недуг. Поэтому достаточно трудно диагностировать заболевание вовремя. Насыщенность и характер болевых ощущений обуславливается местом локализации и стадией патологии.

Причины и симптоматика
Рак прямой кишки встречается как у мужчин, так и у женщин. Занимает 3-е место по частоте развития среди всех злокачественных образований в органах желудочно-кишечного тракта. К основным причинным факторам, влияющим на зарождение рака, относятся:
- Дисбаланс иммунитета. Клетки, защищающие организм от тканей, утративших нормальную структуру, не выполняют свою функцию. Видоизменившись, они остаются незамеченными, а их дальнейшее размножение приводит к развитию опухоли.
- Хронические аноректальные заболевания: геморрой, свищи, анальная трещина, болезнь Крона и другие.
- Одиночный полип, аномальное разрастание тканей. Рост доброкачественных образований приводит к трансформации их в злокачественные.
- Канцерогенные вещества, попадающие в организм из продуктов питания: нитраты, пестициды. Кроме этого, животные жиры, увлечение фастфудом.
- Повышенный риск развития патологии связан с наследственным анамнезом: присутствие болезни у родственников по первой линии.
Сложность в постановке правильного диагноза заключается в неспецифичности признаков рака прямой кишки, периодически их может наблюдать у себя любой человек.
Признаки заболевания проявляются постепенно: один симптом следует за другим. Выражение основной группы симптомов не обусловлено местом локализации рака. В нее входят:
- болезненность в нижней части живота;
- чередование расстройства стула и запора;
- неправильное сжатие оболочки кишечника;
- в кале видна слизь, кровь;
- ухудшение общего состояния, слабость;
- снижение веса;
- субфебрилитет;
- вздутие живота;
- чувство не опустошенного кишечника.
Боли по стадиям
Лечение заболевания зависит от точного определения его степени развития. Поскольку неприятные ощущения являются первым признаком болезни и сопровождают ее на протяжении всего периода развития патологии, то при переходе патологии из одной стадии в другую болезненность меняет свой характер и силу проявления.
Деление раковых клеток только начинается, а незначительная величина опухоли еще не влияет на функциональность органа и не повредила его ткани. Поэтому на самой ранней стадии человек не заметит признаков рака, даже болевых. Иногда может появляться незначительный дискомфорт при дефекации, который будет возрастать по мере прогрессирования болезни.
В слизистой начинается бойкое разрастание злокачественной опухоли. Происходит расстройство моторной деятельности органа, сокращение мышц кишечника вызывает неприятные болевые ощущения. Рост злокачественного образования только усиливает чувство боли и дискомфорт. В индивидуальных случаях возникает кровотечение из заднего прохода. Сгустки и прожилки крови выделяются до опорожнения либо вместе с калом.
Злокачественное новообразование выросло до таких размеров, при которых просвет кишечника перекрывается, тем самым усиливая проявление симптоматики. Тупая, щемящая боль не прекращается и охватывает весь живот, в том числе эпигастральную область. Именно по этой причине на второй стадии рак тяжело отличить от гастрита, колита, панкреатита и других патологий желудочно-кишечного тракта.
На этом этапе происходит увеличение опухоли и врастание ее в стенки кишечника. Просвет практически полностью перекрывается, появляется чувство нахождения чужеродного тела в кишке. Повреждение нервных волокон приводит к ощущению постоянных тупых болей. При опорожнении характер болезненности меняется. Она становится схваткообразная и спазмирующая, иррадиирует в нижнюю часть спины или крестца.
Прогрессирующее заболевание вызывает острые боли, которые не снимают даже употребление больших доз обезболивающих препаратов. Появление метастаз усиливает болезненность. Поскольку они обычно разрастаются в брюшную стенку или органы мочеиспускания, то присоединяются неприятные ощущения при мочевыведении и при тонусе передних мышц брюшины.
Как боли зависят от месторасположения опухоли?
На характер болезненности влияет место ее сосредоточения и стадия патологии. Болезненные ощущения при сосредоточении недоброкачественного образования в правой части органа или прямой кишке имеют отличительные черты от того случая, когда новообразование возникает в левой стороне кишечника. Рассмотрим отличия согласно месторасположению опухоли подробней.
Особенности строения кишечника позволяют определить боль на ранних стадиях. Постоянные перемещения содержимого в органе провоцирует ярко выраженное, ноющее ощущение по всей правой стороне. Перенапряжение передней мышцы приводит к ее болезненности. При поражении раком ободочной кишки боль тупая, во время сокращения слепой кишки — спазматическая.
Для роста опухоли в этой половине кишечника не характерно сопровождение болей на ранних стадиях. Они появляются значительно позже, когда происходит поражение поверхностного слоя органа. Болевые ощущения носят тупой характер и сосредоточены в одном месте. При опорожнении они усиливаются, а при распространении метастаз на близлежащие ткани и органы болевой синдром затрагивает и их.
Рост злокачественного образования сопровождают ранние признаки, особенно если оно появилось в области анального отверстия, где сосредоточено большое количество нервных окончаний. Если поражен широкий отдел, боли дают о себе знать на поздних сроках. Тупые боли в процессе опорожнения усиливаются. Они могут носить временный или постоянный характер, что зависит от стадии болезни.

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
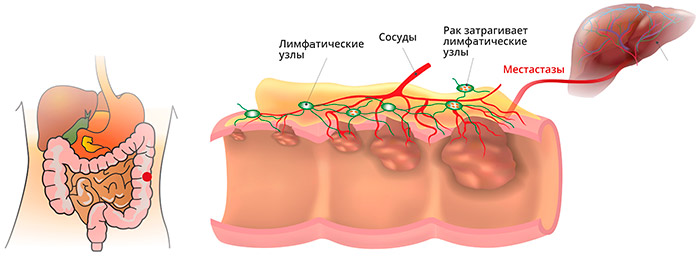
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
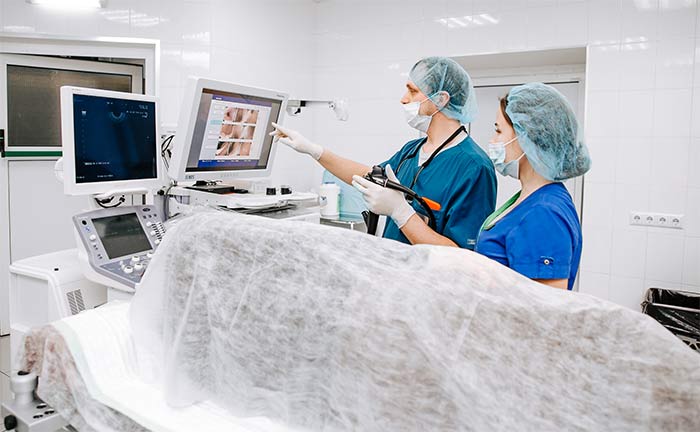
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно
Рак прямой кишки – что это такое?
Это злокачественное онкологическое заболевание происходит из эпителия прямой кишки. Этой опухоли присущи характерные черты любого злокачественного образования – быстрый рост, прорастание в соседние ткани, метастазирование.
Подвержены болезни мужчины и женщины в равной степени. Рост числа заболевших отмечается с 45 лет, а пик заболеваемости приходится на 75-летних.
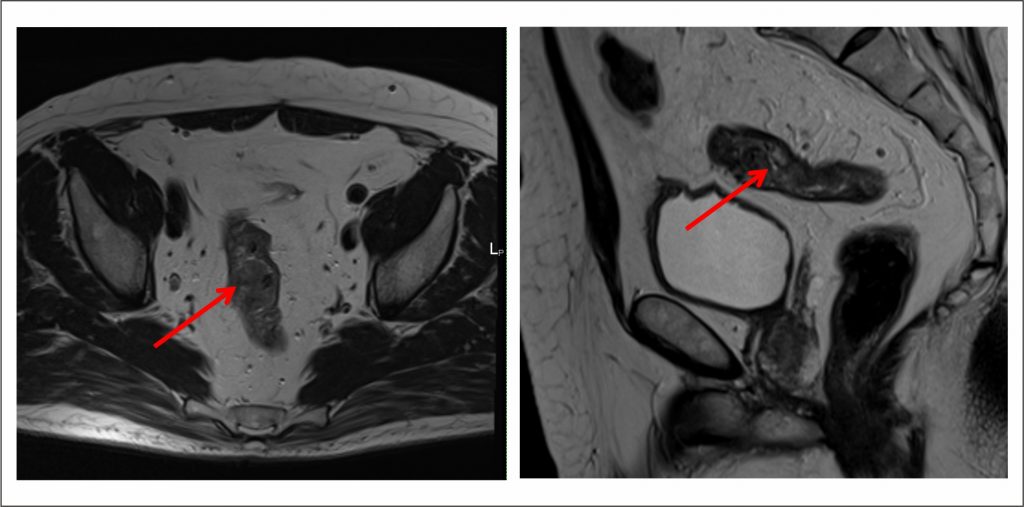
О заболевании
Слизистая оболочки конечного участка толстой кишки покрыта цилиндрическим эпителием с большим количеством желез. Их клетки продуцируют слизь. Под влиянием факторов риска появляются патологические клетки с бесконтрольным делением и утратой механизма апоптоза – запрограммированной гибели. Постепенно из них формируется опухоль прямой кишки.
Предположительно установлены причины рака прямой кишки:
- Неправильное питание.
Преобладание в рационе мясной пищи, животных жиров с одновременным дефицитом растительной клетчатки ухудшает прохождение кала, способствует запорам и развитию колоректальных опухолей. - Роль наследственности — замечена при возникновении некоторых форм новообразований.
- Предраковые патологии — полипы, болезнь Крона, неспецифический язвенный колит.
- Иммунодефицитные состояния, карцинома половых органов или молочной железы у женщин.
Виды рака прямой кишки
Тип опухоли определяется ее локализацией:
- Аноректальное расположение характерно для 5-8% случаев.
- Ампулярное встречается чаще других, до 80%. Это патология в самой широкой части кишки.
- Надампулярная локализация до 12% больных.
Характер роста опухоли может быть:
- экзофитный – растет в просвет кишечника;
- эндофитный – прорастает толщу стенки, инфильтрирует ее, может охватывать циркулярно;
- смешанный рост.
По гистологической картине новообразование бывает:
- железистый рак (аденокарцинома);
- солидный;
- перстневидно-клеточный;
- скирр;
- плоскоклеточный.
Симптомы рака прямой кишки, первые признаки
Обсуждение проблем прямой кишки для многих людей является чем-то постыдным. Поэтому первые признаки патологии часто остаются без должного внимания. Начальные симптомы рака прямой кишки – изменения характера стула. Появляется частая смена запора и диареи, меняется форма кала. Он становится значительно тоньше, чем раньше. Беспокоят чувство неполной дефекации, неприятные ощущения, повышенное образование газов.
Развитие опухолевого процесса вызывает отдаленные признаки рака прямой кишки:
- слизь и кровь в кале;
- гнойные выделения;
- чувство переполненного кишечника;
- вздутие живота;
- боль в области прямой кишки;
- хроническая усталость, утомляемость;
- анемия;
- потеря веса.
На начальных стадиях проявления болезни может не быть. При выявлении анемии неизвестного происхождения стоит искать причину скрытого кровотечения. Возможно, это рак.
Поздние стадии характеризуются поражением других органов:
- прорастание в соседние органы, образование межорганных свищей;
- гнойно-воспалительные процессы – парапроктит, флегмона малого таза;
- перфорация опухоли надампулярной локализации с развитием перитонита;
- кровотечение.
Как выглядит рак прямой кишки – фото
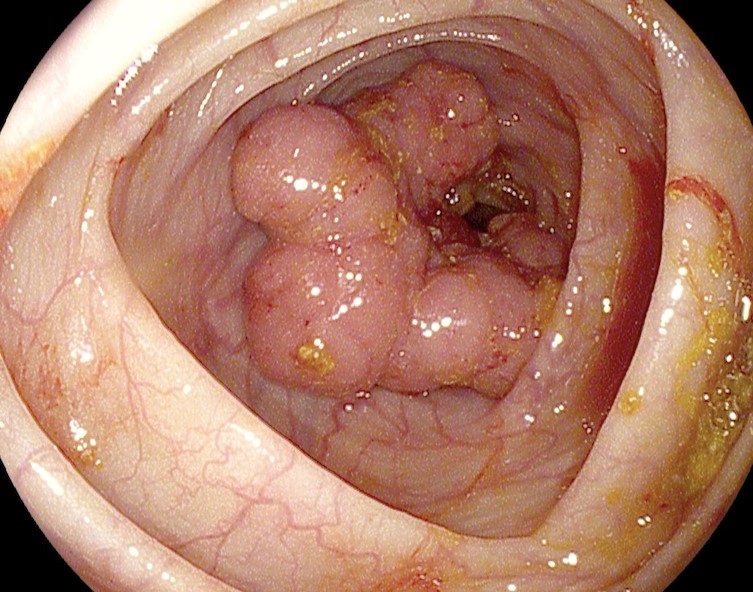
На фото рака прямой кишки можно заметить, что он значительно сужает просвет кишечника. Это является причиной запоров, переполненного живота, метеоризма.
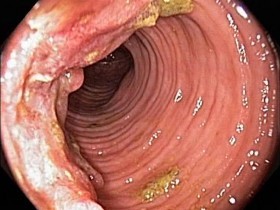
На этом фото карцинома растет инфильтративно, охватывая стенку.
Диагностика
После обращения к врачу, определяют симптомы, которые беспокоят пациента и позволяют предположить болезнь ректального отдела.
Стадии рака прямой кишки
Течение ракового процесса при отсутствии должного лечения прогрессирует. Стадия определяется по степени поражения самого кишечника, прорастанием ее через стенку, наличием метастазов в лимфоузлах, отдаленных поражениях других органов.
В связи с этим опухоли делят на 4 стадии. Такое распределение универсально для любых злокачественных опухолей.
1 стадия – опухоль небольших размеров, растет на слизистом слое, не поражает соседние органы и лимфоузлы.
2 стадия делится на А и Б. 2А – это поражение от трети до половины окружности кишечной трубки, но растет строго в стенке или просвете, метастазов нет. 2Б – размер очага такой же, но есть метастазы в околокишечных лимфоузлах.
3А – опухоль занимает более половины окружности кишки, прорастает через все слои и околокишечную клетчатку. Могут быть единичные метастазы в ближайших лимфоузлах.
3Б – любой размер опухоли, метастазы в отдаленных лимфоузлах, принимающих лимфу от ректальной области.
4 стадия – метастазы распространяются по внутренним органам и отдаленным лимфатическим узлам. Размер первичной опухоли может быть любой.
Методы лечения рака прямой кишки
Небольшой размер опухоли и ее прорастание только через слизистый и подслизистый слой прямой кишки, не затрагивая мышечный и серозный, позволяет выполнить хирургическое удаление самой опухоли. Иногда возможно проведение операции через кишку с помощью колоноскопа.
Если она проросла в мышечный слой, то показана резекция прямой кишки или экстирпация (полное удаление органа). Также удаляется параректальная клетчатка и лимфоузлы, в которых в 20% случаев уже обнаруживаются метастазы. Для проведения операции используют два доступа – лапаротомия (рассечение брюшной стенки) и лапароскопия (операция с помощью видеооборудования через несколько проколов на животе).
Тип операции выбирается исходя из локализации опухоли. Высокое расположение позволяет провести удаление новообразования и временно вывести конец кишки на брюшную стенку – сформировать колостому для дефекации. Такая манипуляция нужна, если пока сшить между собой концы кишки невозможно. Вторым этапом через некоторое время восстанавливают целостность кишечника.
При низком расположении опухолевого процесса, если ниже ее не осталось здоровых тканей, проводят удаление пораженного участка и анального отверстия, накладывают колостому на брюшную стенку.
Прогноз выживаемости
После проведения радикальной операции выживаемость в течение 5 лет колеблется в пределах 34-68%. На исход лечения влияет стадия, на которой была диагностировна опухоль, состояние самого пациента, его возраст, сопутствующие заболевания.
В зависимости от стадии опухолевого процесса, пятилетняя выживаемость определена следующими цифрами:
- 1 стадия – до 77%;
- 2 стадия – до 73%;
- 3 а стадия – 46%;
- 3 б стадия – 43%.
4 стадия не рассматривается в данной статистике. Радикальные операции зачастую провести невозможно, т.к. метастазы опухоли диссеминрованы по всему организму. Летальный исход зависит от общего состояния больного.
Противопоказания
Операция противопоказана при следующих условиях:
- тяжелые хронические заболевания пациента – артериальная гипертензия, ишемическая болезнь сердца, когда невозможно дать наркоз;
- преклонный возраст пациента;
- запущенные стадии рака.
При распространенном процессе с метастазированием во многие органы применяют паллиативные резекции, направленные на облегчение состояния больного. Симптоматические операции – наложение обходных анастомозов, чтобы разгрузить кишечник и избежать осложнений на последних стадиях рака.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.
Читайте также:


