Рентгеноанатомия поясничного отдела позвоночника
VI. ФУНКЦИОНАЛЬНЫЕ МЕТОДЫ
ИССЛЕДОВАНИЯ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
ФУНКЦИОНАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ КОСТЕЙ
И ИХ СОЕДИНЕНИЙ
ОБЩАЯ ХАРАКТЕРИСТИКА РЕНТГЕНОАНАТОМИИ СОЕДИНЕНИЯ КОСТЕЙ
Основным методом исследования костей и их соединений у живого человека является рентгенография, а в последние годы используется и электрорентгенография, компьютерная томография, магнитно-резонансная томография.
Кости в составе скелета располагаются не обособленно, а соединены друг с другом различными видами соединений (непрерывными и прерывными). Соединительнотканные и хрящевые соединения рентгеновские лучи поглощают слабо. На рентгенограмме они имеют вид светлых промежутков между костями. Синостозы дают на рентгенограмме четкую тень костной ткани, отражающую структуру компактного вещества.
Прерывные соединения, или суставы, имеют характерные для каждого сустава рентгенологические особенности. Они связаны с особенностями формы суставных поверхностей, положением каждой кости, находящихся на ней анатомических образований, шириной суставной щели и т.д.
Суставной хрящ на рентгенограмме не виден, поэтому суставные поверхности располагаются на определенном расстоянии друг от друга. Суставной капсулой и вспомогательными элементами суставов рентгеновские лучи не задерживаются и в норме на рентгенограмме не видны. Для выявления внутрисуставных структур производят пневмоартрографию (рентгенография после введения в полость сустава воздуха, кислорода или закиси азота).
Для получения необходимой информации об исследуемой области рентгенограммы обычно делают в двух взаимноперпендикулярных проекциях: прямой (фасной) и боковой (профильной). Для выявления отдельных структур реже применяются косые или специальные укладки.
Учитывая, что в теле человека имеется более 230 суставов и большое количество непрерывных соединений, рассмотрим рентгеноанатомию наиболее важных в практическом отношении соединений.
Магнитно-резонансная томография дает возможность демонстрировать одномоментно не только костную ткань, но и мягкие ткани позвоночного столба, спинной мозг, межреберные диски и связки, и др.
Рентгеноанатомия позвоночного столба
Для каждого отдела характерны свои особенности строения. Так, для изучения шейного отдела позвоночного столба производят рентгенографию в прямой, задней и боковой проекциях (рис. 6.1, 6.2). В задней проекции отчетливо выявляются только III-VII шейные позвонки. I-II позвонки проекционно наслаиваются на кости основания черепа и нижнюю челюсть. В связи с этим для получения изображения I-II шейных позвонков применяют специальную укладку - прямую заднюю проекцию с максимально открытым ртом.
На рентгенограмме в задней прямой проекции остистые отростки расположены по средней линии позвоночного столба, по бокам от тел позвонков проецируются тени поперечных отростков. Тела позвонков, за исключением атланта и осевого позвонка, дают прямоугольную тень. Высота тел позвонков постепенно увеличивается в направлении поясничного отдела. Четко видны поперечные и остистые отростки, ножки дуг, между телами позвонков находятся светлые тени межпозвоночных дисков.
На рентгенограммах, выявленных в боковых проекциях (рис. 6.1), можно изучить все шейные позвонки. Под затылочной костью проецируется первый шейный позвонок. Между передней и задней дугами определяются контуры зуба осевого позвонка. Тело II шейного позвонка имеет четырехугольную форму. Хорошо видна рентгеновская суставная щель межпозвоночного сустава. Межпозвоночные диски легко пропускают рентгеновские лучи, поэтому между телами позвонков образуются просветления. Изображение на рентгенограммах грудного отдела позвоночного столба усложняется за счет наслоения на позвонки теней задних концов ребер. В прямой проекции тела позвонков дают четкую тень прямоугольной формы с ровными контурами. В боковой проекции хорошо прослеживаются тела позвонков, суставные и остистые отростки.
На рентгенограммах поясничной части позвоночника видны четкие тени тел поясничных позвонков, имеющие прямоугольную форму (рис. 6.3) На профильных рентгенограммах видны также различия в расположении остистых отростков (в грудных и верхних поясничных они имеют наклон книзу, у нижних поясничных лежат почти горизонтально и имеют вид прямоугольных пластинок с закругленным концом), межпозвоночные отверстия, дуги с суставными и остистыми отростками.
В прямой задней проекции крестцово-копчиковый отдел позвоночного столба имеет форму клина, обращенного верхушкой книзу. На рентгенограмме пять сросшихся между собой крестцовых позвонков представляет собой единую кость. Места сращения позвонков дают тени в виде тонких поперечных полосок (затемнений). Крестцово-копчиковое соединение на прямой рентгенограмме прослеживается в виде тонкой полоски просветления. Крестец в боковой проекции имеет вид вогнутого вперед клина.
Таким образом, на обзорных рентгенограммах можно установить форму тела позвонка, его контуры, состояние отростков, точки окостенения, ширину и контуры рентгеновской суставной щели между суставными поверхностями, состояние позвоночного канала, варианты количества позвонков, увеличение количества поясничных позвонков - люмбализация, увеличение количества крестцовых позвонков или когда V поясничный позвонок напоминает крестцовый и срастается с поясничной частью или полностью - сакрализация. Обзорные рентгенограммы шейного и поясничного отделов позвоночного столба представлены на рисунках 6.1 и 6.2.
Рис. 6.1 Рентгенограмма шейного отдела позвоночного столба (профильный снимок):
1 - тело позвонка; 2 - просветление, соответствующее межпозвоночному диску; 3 - остистый отросток.
Рис. 6.2 Обзорная рентгенограмма поясничного отдела позвоночного столба (прямая проекция).
Шейный отдел позвоночника должен иметь нормально выраженный физиологический лордоз, не должно быть гиполордоза или гиперлордоза, а так же кифотических деформаций.
Ширина спинного мозга сагиттально > 6-7мм
Сагиттальный диаметр позвоночного канала на уровне:
- С1 больше 21 мм
- С2 больше или равен 20 мм
- С3 больше или равен 17 мм
- C4—7 не менее 14 мм
Высота межпозвонковых дисков: С2 С7
Поперечный диаметр на уровне ножек > 20-21 мм

Рис.10 (клик по картинке для увеличения) КТ шейного отдела позвоночника в костном окне, слева аксиальный срез на уровне С1 и корональный реформат справа.

Рис.11 КТ шейного отдела позвоночника в костном окне, справа аксиальный срез на уровне С3 и сагиттальный реформат справа.
Грудной отдел должен иметь нормальную степень кифоза (угол кифоза по Stagnara формируется линией, параллельной замыкательным пластинкам Th3 и Th11 = 25°).
Позвоночный канал на грудном уровне имеет округлую форму, что делает эпидуральное пространство узким почти по всей окружности дурального мешка (0,2-0,4 см), а на участке между Th6 и Th9 он наиболее узок.
- Сагиттальный размер: Th1-11 = 13-14 мм, Th12 = 15 мм.
- Поперечный диаметр > 20—21 мм.
- Высота межпозвонковых дисков: самая меньшая на уровне Th1 на уровне Th6-11 приблизительно 4-5 мм, наибольшая на уровне Th11-12
В поясничном отделе форма позвоночного канала, создаваемая телом и дужками позвонка, вариабельна, но чаще она пятиугольная. В норме позвоночный канал в пояснично-крестцовом отделе сужен в переднезаднем диаметре на уровне L3-4 позвонков. Его диаметр каудально увеличивается, и поперечное сечение канала приобретает форму, близкую к треугольной, на уровне L5—S1 У женщин канал имеет тенденцию к расширению в нижней части крестцовой области.
Сагиттальный диаметр значительно уменьшается от L1 к L3, почти неизменен от L3 к L4 и увеличивается от L4 к L5. В норме переднезадний диаметр позвоночного канала в среднем равен 21 мм (15-25мм).
Существует простая и удобная формула определения ширины позвоночного канала:
- нормальный сагиттальный диаметр позвоночного канала не менее 15 мм;
- 11-15 мм — относительный стеноз позвоночного канала;
- менее 10 мм — абсолютный стеноз позвоночного канала.
Уменьшение этого соотношения свидетельствует о сужении канала.
Высота поясничных межпозвонковых дисков 8-12мм, нарастает от L1 до L4—5, обычно уменьшается на уровне L5-S1

Рис.12 КТ поясничного отдела позвоночника в мягкотканном (слева) и костном (справа) окне в сагиттальных реформатах.

Рис.13 КТ поясничного отдела позвоночника в мягкотканном (слева) и костном (справа) окне в сагиттальных реформатах.

Рис.14 КТ поясничного отдела позвоночника в мягкотканном (слева) и костном (справа) окне аксиальные срезы.

Рис.15 КТ поясничного отдела позвоночника в мягкотканном (справа) и костном (слева) окне аксиальные срезы.

Рис.16 МРТ поясничного отдела позвоночника в режиме STIR сагиттальный срез (слева) и Т1 (справа) сагиттальные срезы.

Рис.17 МРТ поясничного отдела позвоночника в режиме Т2 (слева) и Т2 корональный срез (справа).

Рис.18 МРТ поясничного отдела позвоночника в режиме Т2 аксиальные срезы.
Данилов И.М. "Остеохондроз для проффесионального пациента" - К.: 2010.-416 с.: ил. ISBN 978-966-2263-10-7|
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник

Анатомия структур головного мозга при исследовании на визуализации в КТ и МРТ с демонстрацией различных визуализационных особенностей современных способов диагностики головного мозга. Различные режимы на МРТ, уровни срезов, окна на КТ и так далее.

Анатомия артерий головного мозга, структура отдельных ветвей, сегментарная анатомия артерий и вен головного мозга с классификацией и расположением, а так же подробной анатомической номенклатурой.

Подробная анатомия мышц пояса нижней конечности на МРТ в поперечных срезах

Подробная анатомия структуры височных костей (temporal bobes anatomy) в аксиальной плоскости на КТ с демонстрацией слуховых косточек, улитки, полукружных каналов, внутреннего и среднего уха

Общие анатомические сведения по развитию и строению головного мозга
В позвоночнике 33 позвонка, каждый из которых состоит из двух частей: вентральной, напоминающей по форме цилиндр,-это тело позвонка, и расположенной дорзально дуги позвонка.
а) 7 шейных, 12 грудных, 5 поясничных позвонков:
• Крестец образован пятью сросшимися друг с другом позвонками
• Копчик образуют 4-5 неправильной формы косточек
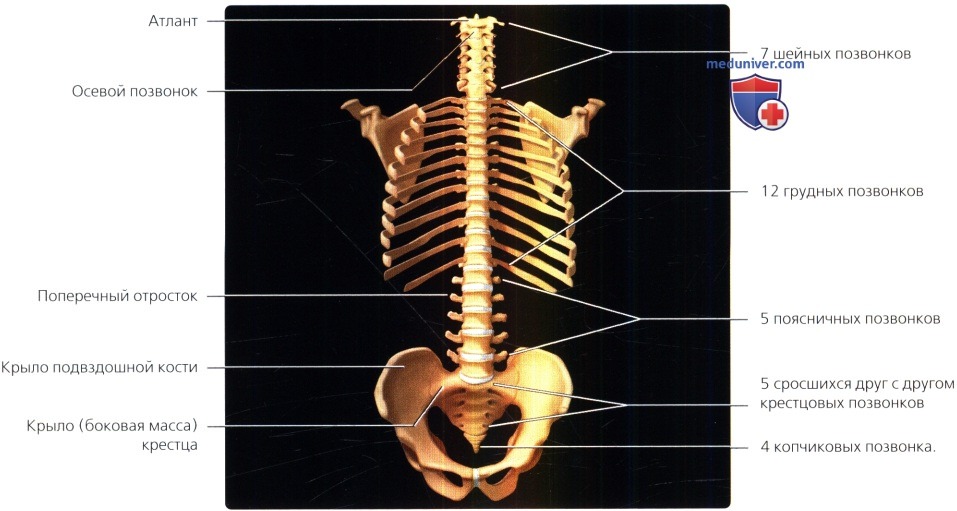
Схема позвоночника, вид спереди: показано взаимоотношение 7 шейных, 12 грудных, 5 поясничных, 5 объединенных в единую кость крестцовых и 4 копчиковых позвонков. Обратите внимание, что тела шейных позвонков относительно невелики, межпозвонковые отверстия здесь ориентированы под углом 45°, а строение С1 и С2 позвонков значительно отличается от остальных. Тела грудных позвонков имеют сердцевидную форму, межпозвонковые диски здесь тонкие, этот отдел позвоночника стабилизирован реберным каркасом. Тела поясничных позвонков более массивные, поперечные отростки отличаются значительной длиной, а межпозвонковые диски —высотой. 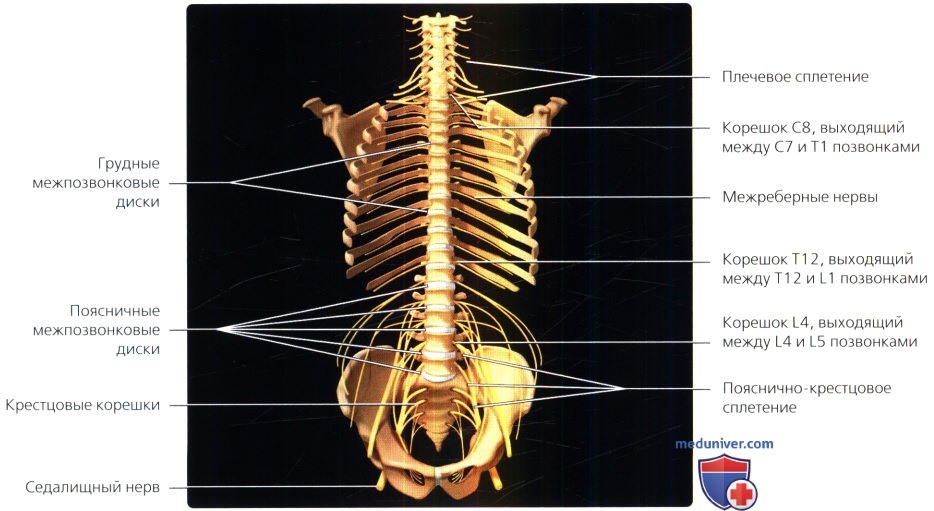
Схема, вид спереди: выход корешков спинного мозга. С1 корешок выходит между затылочной костью и С1 позвонком, С8 — между С7 и Т1 позвонками. Грудные и поясничные корешки покидают спинномозговой канал под корнями дуг соответствующих позвонков.
б) Дуга:
• Включает два корня дуги, две пластинки дуги, семь отростков (один остистый, четыре суставных и два поперечных)
• Корни дуги начинаются отдорзолатеральных отделов тела позвонка
• Корни дуги соединены друг с другом парой плоских пластинок, образующих дугу
• В области слияния пластинок дуги образуется выстоящий дорзально костный отросток, называемый остистым отростком.
• По обе стороны дуги позвонка располагаются поперечные отростки.
Два суставных отростка дуг смежных позвонков образуют между собой истинные суставы (дугоотростчатые суставы).
• (1) Суставная поверхность верхнего суставного отростка обращена дорзально.
• (2) Суставная поверхность нижнего суставного отростка обращена вентрально.
в) Шейные позвонки. Тела шейных позвонков по своим размерам относительно невелики по сравнению с дугами и отверстиями этих позвонков, их поперечный диаметр больше передне-заднего. Латеральные части верхних краев тел шейных позвонков образуют направленные вверх выросты, называемые крючковидными отростками. В поперечных отростках шейных позвонков имеются отверстия. В этих отверстиях, обычно начиная с уровня С6, проходит позвоночная артерия.
У С1 позвонка нет тела, это позвонок напоминает по форме кольцо. Верхние суставные отростки С1 относительно крупные, имеют овальную форму и направлены вверх, нижние суставные отростки С1 имеют круглую форму. С1 позвонок отличается широкими поперечными отростками, которые образуются за счет сращения переднего и заднего бугорков.
С2 позвонок называют осевым позвонком, тело его продолжается вверх, образуя зуб, или зубовидный отросток. В процессе эмбриогенеза зубовидный отросток формируется из центральной части первого шейного позвонка.
С7 позвонок является переходным и отличается значительно выстоящим кзади остистым отростком.
г) Грудные позвонки:
• Грудные позвонки имеют сердцевидную форму и постепенно увеличиваются в размерах в направлении сверху вниз
• Эти позвонки имеют суставные поверхности для сочленения с ребрами, а пластинки их дуг отличаются шириной и толщиной
• Остистые отростки грудных позвонков относительно длинные и имеют косо-каудальное расположение
• Тело Т1 позвонка несет на себе завершенную суставную поверхность для сочленения с головкой первого ребра и полуфасетку для сочленения с головкой второго ребра
• Строение переходного Т12 позвонка напоминает таковое у поясничных позвонков - его нижние суставные отростки отличаются более латеральным направлением
д) Поясничные позвонки. Тела поясничных позвонков отличаются большими размерами, шириной и высотой, поперечные отростки их лишены отверстий неуставных фасеток. Корни дуг очень прочные и направлены назад. Верхние суставные отростки поясничных позвонков направлены дорзомедиально и обращены суставными поверхностями практически друг к другу. Нижние суставные отростки направлены вперед и латерально.
е) Суставы:
- Синартроз - это неподвижное хрящевое сочленение, формирующееся на протяжении эмбрионального периода и в первое десятилетие жизни. Нейроцентральное сочленение образуется в точке слияния двух центров оссификации двух половин дуги позвонка и ее центральной части.
- Диартроз - это истинный синовиальный сустав. Такими суставами являются дугоотростчатые суставы, реберно-позвоночные суставы, атлантоаксиальные и крестцово-подвздошные сочленения. Срединное атлантоаксиальное сочленение —это сустав вращательного типа. Остальные суставы позвоночника -это скользящие суставы.
- Амфиартрозы — это несиновиальные подвижные соединительнотканные сочленения. Симфиз - это сочленение двух костей, образованное волокнистым хрящом. Таким сочленением, например, является межпозвонковый диск. Синдесмоз— это связочное сочленение, которое в пределах позвоночника встречается достаточно часто: парные желтые связки, межпоперечные связки и межостистые связки. Образующей непарный синдесмоз связкой является надостистая связка.
- Атлантозатылочное сочленение образовано истинными суставами между боковыми массами атланта и мыщелками затылочной кости, а также синдесмозами, образованными атланто-затылочными мембранами. Передняя АЗ-мембрана является продолжением передней продольной связки, а задняя АЗ-мембрана является аналогом желтых связок.
- Атлантоаксиальный сустав - это сустав вращательного типа. Поперечная связка атланта сохраняет постоянным расположение зубовидного отростка позвонка относительно передней дуги атланта. Между волокнами поперечной связи и зубовидным отростком и атлантом и зубовидным отростком формируются синовиальные суставы.
ж) Межпозвонковый диск. Межпозвонковый диск состоит из трех частей: хрящевые замыкательные пластинки, фиброзное кольцо и пульпозное ядро
Высота межпозвонковых дисков на поясничном уровне обычно возрастает в каудальном направлении. Фиброзное кольцо образовано концентрически ориентированными коллагеновыми волокнами, функцией которых является удержание на месте центрально расположенного пульпозного ядра. Эти волокна вплетаются к кортикальные пластинки тел позвонков посредством шарпеевых волокон, а также прикрепляются к передней и задней продольным связкам. В периферической части фиброзного кольца преобладают волокна, образованные коллагеном I типа, тогда как внутренние его отделы построены из коллагена II типа, форма задних отделов фиброзного кольца в норме завит от формы смежных замыкательных пластинок. В аксиальной плоскости она обычно несколько вогнута, однако на уровне L4-L5 и L5-S1 задняя поверхность фиброзного кольца может быть плоской или даже выпуклой. Выпуклую форму фиброзного кольца на аксиальных срезах саму по себе не следует интерпретировать как признак дегенеративных изменений.
Пульпозное ядро является остатком эмбриональной нотохорды и состоит из хорошо гидратированного несжимаемого протеогликанового матрикса с хаотично рассеянными в нем редкими хондроцитами. Протеогликаны составляют основной макромолекулярный компонент пульпозного ядра и включают в свой состав хондроитин-6-сульфат, кератансульфат и гиалуроновую кислоту. Протеогликаны состоят из белкового ядра, соединенного с множеством гликозаминогликановых цепочек. В пределах границ фиброзного кольца пульпозное ядро занимает эксцентричное положение и располагается несколько дорзально относительно центра тела позвонка. При рождении примерно 85-90% вещества пульпозного ядра составляет вода. По мере старения содержание воды постепенно снижается. На Т2-взвешенных сагиттальных МР-томограммах в толще пульпозного ядра нередко определяется линейный гипоинтенсивный участок, тянущийся от передней до задней граница ядра - интрануклеарная щель. Эта зона связана с выступающей в толщу пульпозного ядра фиброзной тканью, не следует интерпретировать ее как признак наличия во внутридисковом пространстве воздуха или кальцинатов.
з) Передняя продольная связка (ППС). ППС располагается вдоль вентральной поверхности тел позвонков от основания черепа до креста. На шейном уровне она отличается наименьшей шириной и прочно прикрепляется к краям тел позвонков. В области средней части межпозвонковых дисков она прикрепляется достаточно рыхло.
и) Задняя продольная связка (ЗПС). ЗПС располагается вдоль дорзальной поверхности тел позвонков от основания черепа до крестца. ЗПС отличается сегментарными зубовидными расширениями на уровне каждого из межпозвонковых дисков, на уровне тел позвонков она становится уже, но толще.
к) Краниоцервикальные связки. Краниоцервикальные связки располагаются кпереди от спинного мозга и объединены в три слоя: передний, средний и задний. Передний слой состоит из связок зубовидного отростка (апикальной и крыловидных). Апикальная связка — это небольшой фиброзный пучок, соединяющий верхушку зуба с основанием черепа (точкой, называемой базионом). Крыловидные связки - это толстые горизонтально ориентированные связки, соединяющие боковые поверхности верхушки зуба с передне-медиальными поверхностями мыщелков затылочной кости. Средний слой состоит из крестовидной связки. Поперечная связка - это прочный горизонтальный пучок в составе крестовидной связки, расположенный позади зуба и соединяющий внутренние поверхности боковых масс С1. Краниокаудальный компонент крестовидной связки образован фиброзным пучком, распространяющимся от поперечной связки вверх до края большого затылочного отверстия и вниз до С2 позвонка. Еще дальше кзади располагается текториальная мембрана, которая является продолжением ЗПС и прикрепляется к переднему краю большого затылочного отверстия.
л) Позвоночная артерия. Позвоночная артерия с обеих сторон является первой ветвью подключичной артерии. От места своего начала она следует краниально внутри отверстий поперечных отростков шейных позвонков. Начальный сегмент позвоночной артерии — это промежуток от ее начала до входа в отверстие поперечного отростка шейного, обычно шестого, позвонка. Наиболее распространенным анатомическим вариантом строения левой позвоночной артерии является ее начало не от подключичной артерии, а от дуги аорты между левой общей сонной и левой подключичной артериями (2-6%). При таком варианте строения позвоночная артерия практически всегда входит в отверстие поперечного отростка С5 позвонка. Второй сегмент позвоночной артерии — это ее часть, расположенная в отверстиях поперечных отростков до уровня С2 позвонка. Корешки спинного мозга проходят кзади от позвоночной артерии. Третий сегмент начинается на уровне С2, где артерия делает петлю и поворачивает латерально и вверх в направлении отверстия поперечного отростка С1. Затем она поворачивает в медиальном направлении, располагаясь на верхней поверхности С1 в собственной борозде. Четвертый сегмент артерии начинается там, где она в области наружного края задней атланто-затылочной мембраны проникает под твердую и паутинную оболочку, следуя по вентральной поверхности продолговатого мозга и, объединяясь с позвоночной артерией противоположной стороны, образует базилярную артерию.
м) Кровоснабжение позвоночного столба. Непосредственно от аорты берут начало и следуют в дорзолатеральном направлении на уровне середины тел позвонков парные сегментарные артерии (межреберные, поясничные артерии). У оснований поперечных отростков сегментарные артерии делятся на латеральную и дорзальную ветви. Латеральная ветвь кровоснабжает паравертебральные мышцы, а дорзальная ветвь проходит латерально в направлении межпозвонкового отверстия, отдает по пути одну или несколько ветвей, кровоснабжает большую часть костных элементов позвонков и содержимое спинномозгового канала. Задняя центральная ветвь кровоснабжает диск и тело позвонка, преляминарная ветвь кровоснабжает внутреннюю поверхность дуги позвонка, желтую связку и расположенную в этой зоне эпидуральную ткань. Корешковая ветвь входит в межпозвонковое отверстие и кровоснабжает мягкую, паутинную оболочку и спинной мозг. Постляминарная ветвь кровоснабжает мышцы на поверхности пластинки дуги позвонка и отдает веточки к кости.
о) Оболочки спинного мозга включают твердую, паутинную и мягкую мозговые оболочки:
- Твердая мозговая оболочка - это плотная толстая оболочка, являющаяся аналогом соответствующей оболочки головного мозга. Снаружи от нее находится эпидуральное пространство, заполненное жировой клетчаткой, рыхлой соединительной тканью и венами. Твердая мозговая оболочка продолжается вслед за спинномозговыми нервами в межпозвонковые отверстия и переходит в их эпиневрий. Краниально твердая мозговая оболочка прикрепляется к краям большого затылочного отверстия, каудально - к задней поверхности копчика.
- Паутинная оболочка - это средняя оболочка. Она относительно тонкая, нежная и является продолжением соответствующей оболочки головного мозга. Паутинная оболочка отделена от твердой условным субдуральным пространством.
- Мягкая мозговая оболочка - это наиболее внутренняя из трех оболочек, представляющая собой тонкий слой соединительной ткани, расположенный непосредственно на поверхности спинного мозга. Продольные ее волокна в латеральных отделах объединяются и образуют располагающиеся между передними и задними корешками спинного мозга зубовидные связки, 21 пара этих связок фиксируют спинной мозг к твердой мозговой оболочке. Дорзально эти же продольные волокна образуют заднюю перегородку, соединяющую по средней линии заднюю поверхность спинного мозга также с твердой мозговой оболочкой.
п) Список использованной литературы:
1. Griessenauer G et al: Venous drainage of the spine and spinal cord: A comprehensive review of its history, embryology, anatomy, physiology, and pathology. Clin Anat. 28(1 ):75-87, 2015
2. Fardon DF et al: Lumbar disc nomenclature: version 2.0: recommendations of the combined task forces of the north american spine society, the american society of spine radiology, and the american society of neuroradiology. Spine (Phila Pa 1976). 39(24): E1448-65, 2014
3. Santillan A et al: Vascular anatomy of the spinal cord. J Neurointerv Surg. 4(1): 67-74, 2012
4. Modic MT et al: Lumbar degenerative disk disease. Radiology. 245(1):43-61, 2007
5. Battie MC et al: Lumbar disc degeneration: epidemiology and genetics. J Bone Joint Surg Am. 88 Suppl 2:3-9, 2006
6. Grunhagen T et al: Nutrient supply and intervertebral disc metabolism. J Bone Joint Surg Am. 88 Suppl 2:30-5, 2006
7. Haughton V: Imaging intervertebral disc degeneration. J Bone Joint Surg Am. 88 Suppl 2:15-20, 2006
8. Roh JS et al: Degenerative disorders of the lumbar and cervical spine. Orthop Clin North Am. 36(3):255-62, 2005
Редактор: Искандер Милевски. Дата публикации: 12.7.2019

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Позвоночник состоит из 24 позвонков, крестца и копчика. У здоровых людей он образует характерные физиологические изгибы: кпереди в шейном и поясничном отделах и кзади в грудном и крестцовом. Величина тел позвонков постепенно увеличивается в каудальном направлении, т.е. книзу. Тело позвонка на рентгенограммах имеет форму прямоугольника с несколько вогнутыми боковыми гранями и закругленными углами. Смежные горизонтальные площадки тел позвонков образуют на рентгенограммах четкий широкий контур (второй контур обусловлен одним из краев тела позвонка). Спереди позвонок опирается на межпозвоночный диск, а сзади - на два межпозвоночных сустава - своеобразный трехсуставной комплекс.
Межпозвоночный диск состоит из студенистого ядра, расположенного преимущественно в его центральной и задней частях, фиброзного кольца, образованного фиброзно-хрящевыми и по периферии коллагеновыми волокнами, и двух тонких гиалиновых пластинок, каждая из которых - верхняя и нижняя - плотно прилегает к горизонтальной площадке соответствующего позвонка. По периферии гиалиновая пластинка окружена краевым костным кантом (лимбом) позвонка. Границы межпозвоночного диска примерно совпадают с краями горизонтальных площадок или немного выступают за них.
Передняя и боковые поверхности позвоночного столба окружены передней продольной связкой. Она прикрепляется над лимбом каждого позвонка, но перекидывается над межпозвоночными дисками. Тонкая задняя продольная связка покрывает заднюю поверхность тел позвонков, прикрепляясь к дискам и выстилая переднюю стенку позвоночного канала.
На рентгенограммах позвоночника хорошо видны дуги и отростки тел позвонков. На снимке в прямой проекции остистые отростки проецируются на фоне тел позвонков. Соединяющая их линия как бы делит тела позвонков на две равные части. Высота правой и левой половин позвонка в норме одинакова (если нет сколиоза). На боковые отделы тел накладывается изображение корней дуг и межпозвоночных суставов.
Изображение стенок позвоночного канала, стенок каналов нервных корешков и спинного мозга с его оболочками, а также ряда межпозвоночных связок получают с помощью КТ. На томограммах дифференцируются тела позвонков, их отростки, межпозвоночные суставы, боковые углубления позвоночного канала, в которых находятся передние и задние корешки нервов. Дополнительные возможности открывает МРТ, поскольку она позволяет непосредственно изучать структуру межпозвоночного диска и получать изображение вещества спинного мозга во всех проекциях. Стала возможной также трехмерная реконструкция лучевых изображений позвоночного столба.
С целью контрастирования субарахноидального, субдурального и эпи-дурального пространств в них вводят рентгеноконтрастное вещество, после чего выполняют рентгенографию или КТ. Такая комбинация, особенно сочетание томографии и миелографии (контрастирование субарахноидального пространства), обеспечивает детальное рассмотрение поверхности спинного мозга с измерением его диаметра в разных отделах, объема и конфигурации дурального мешка, нервных корешков, уходящих в оболочечных футлярах в межпозвоночные отверстия.
При сгибании и разгибании соотношения между позвонками меняются, что отчетливо видно на рентгенограммах. В частности, при сгибании суживается передняя часть межпозвоночного диска и расширяется его задний отдел. Совокупность двух соседних позвонков и соединяющего их диска принято называть двигательным сегментом позвоночника. Снимки в разных положениях позвоночного столба (так называемая функциональная рентгенография) позволяют обнаружить как блокаду двигательного сегмента, так и его нестабильность, т.е. ненормальную смещаемость одного позвонка относительно соседнего.
Читайте также:


