Ребенку поправили все позвонки
Симптомы проблем с позвоночником у ребенка. На приеме у детского ортопеда. Почему позвонки выходят из своего естественного положения.
Первый месяц: на приему у ортопеда
На прием к ортопеду мамы с детьми первых трех месяцев приходят исключительно по настоянию участкового педиатра. На вопрос о жалобах ответ чаще всего отрицательный, или жалуются: малыш плохо спит, капризничает днем, срыгивает, мало прибавил в весе. При этом родители не замечают других вполне очевидных и настораживающих симптомов.
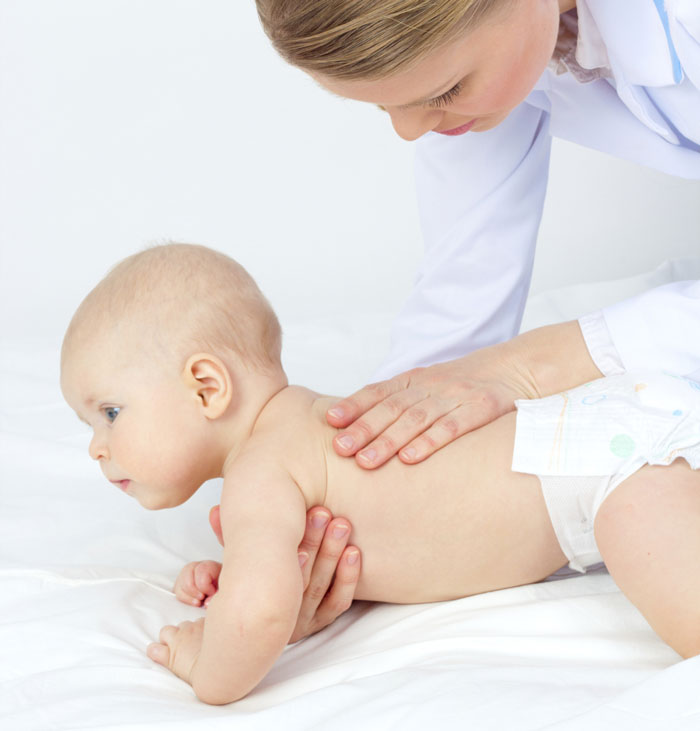
Ребенок родился в тазовом предлежании. У таких детей часто наблюдаются дисплазии тазобедренных суставов. Независимо от того, какими были роды — кесарево сечение или через естественные родовые пути, ребенка не позднее чем в три недели необходимо показать ортопеду.
Ребенок родился в головном предлежании, но незрелый, что в последние годы встречается довольно часто. Мамы обычно об этом знают и беспокоятся о незрелости, а значит, и о неполноценном функционировании любых систем организма — кроме костных структур. А ведь ребенку с незрелыми тазобедренными суставами — даже при физиологическом гипертонусе мышц — угрожает такое заболевание, как подвывих тазобедренных суставов. Вовремя начатое лечение позволяет предотвратить его серьезные последствия.
Осматриваю месячного ребенка. Одна щека чуть больше другой. Глаза еще плохо фиксируют внимание на предметах, а лицо постоянно поворачивается в одну сторону. Переворачиваю на животик. Голову держит уже довольно устойчиво, но мочка одного уха ниже другого и явно виден наклон головы в одну сторону.
Все эти симптомы могут говорить о врожденной кривошее. У меня на приеме мама их замечает впервые. Но ведь чтобы все это увидеть, не нужен ортопед — надо просто раздеть ребенка и внимательно посмотреть на него. Да, только врач может подтвердить диагноз, обнаружив уплотнение в грудино-ключично-сосцевидной мышце. Но для успешного лечения врожденной кривошеи надо заниматься им с месячного возраста: два-три курса массажа, лечебной гимнастики, физиотерапия, ортопедические укладки позволяет без оперативного вмешательства к одному году довести ребенка до полного выздоровления. Все это возможно — если в первые недели жизни мама или папа посмотрят на ребенка внимательно.
- беременность протекала в тазовом предлежании;
- незрелый плод;
- затяжные роды;
- стремительные роды;
- пособие в родах: щипцы, вакуум, ручное пособие;
- ребенок "любит смотреть в одну сторону";
- асимметрия ягодичных и подколенных складок;
- разная длина ног.
Первый год: развитие ребенка
Созревание костно-мышечной системы у ребенка происходит этапно, в индивидуальные сроки. Мы не рекомендуем сажать и ставить малыша раньше, чем он сделает это самостоятельно. Ребенок должен иметь возможность совершать тот стереотип движения, к которому уже готова его костно-мышечная система. Попытки "форсировать события" могут привести к тому, что несостоятельный мышечный корсет не сможет удержать кости в правильном физиологическом положении.
К сожалению, правильному двигательному стереотипу порой препятствует использование различных приспособлений (детские кресла, устройства для переноски младенцев, ходунки и т.п.), которые созданы для безопасности ребенка и облегчения ухода за ним, но часто используются неправильно.
К году ребенок начинает ходить. В идеале множество костей детского организма должны занять правильное положение благодаря сбалансированному действию связочного аппарата и мышц. Мамы обычно знают, что у ребенка могут болеть легкие, сердце, почки, а то, что мышцы и связки болеют тоже, чаще всего является для них открытием. Неблагоприятная экология больших городов, заболевания и вредные привычки родителей, несбалансированное питание, нарушение обмена веществ, неправильный двигательный стереотип ребенка, травмы приводят к тому, что уже к первому дню рождения ребенок может иметь ряд хронических ортопедических заболеваний.
Ребенок с рахитом получал витамин D, но на приеме у ортопеда был только в один месяц. К году имеет рахитическую деформацию грудной клетки ("воронкообразную", или "килевидную"), О-образные или Х-образные ноги. У детей с рахитом мягкие кости, вялые мышцы, несостоятельный связочный аппарат. Если такого малыша рано ставят на ноги, к году часто формируется деформация ног.
Ребенка, которому поставили диагноз "рахит", необходимо наблюдать у ортопеда ежемесячно! Вовремя замеченная деформация скелета и начатое лечение: массаж, гимнастика, лекарственные ванны, физиотерапия, гидромассаж помогут избежать серьезных осложнений.
Ребенку один год, он начал ходить, но при этом "загребает ногами", "косолапит". Если это девочка, в глазах у мамы тревога. А если мальчик, часто слышу: "У нас и папа (дедушка) так ходит и ничего!". Но в человеческом организме не может быть так, что одна кость ушла вправо, а все другие остались на месте! Суставы всего тела и позвоночно-двигательные сегменты при такой постановке стопы вынуждены будут приспосабливаться к тому неправильному двигательному стереотипу, который программирует "косолапая нога". Чуть позже у такого ребенка могут появиться боли в спине, плечевом суставе, шее, и вам совсем не захочется, чтобы сын был похож на дедушку. Не отказывайтесь от лечения "косолапости" в годовалом возрасте!
Внимание: детский позвоночник!
При отсутствии жалоб ребенок должен быть осмотрен ортопедом в один месяц, три месяца, один, три, пять, шесть, восемь, десять, двенадцать и четырнадцать лет. Почему так часто? Подобно тому, как иногда вы не чувствуете, что у вас начинается кариес, вы можете не знать, что у ребенка произошел подвывих позвонков. Поэтому я рекомендую периодически показывать ребенка врачу-ортопеду, чтобы проверить его позвоночник.
Ущемление нервов в позвоночнике, которое называют подвывихом позвонков, обычно происходит в результате незначительной компрессии или смещения позвонков. Через позвоночник проходит спинной мозг, который можно сравнить с кабелем, состоящим из миллиардов нервных волокон. Именно по ним идут "команды" (импульсы) от мозга ко всем органам. Как только в спинном мозгу блокируется один из нервов или происходит его повреждение, в организме начинает развиваться болезнь.
Травмы позвоночника могут произойти во время родов. Например, при длительном стоянии головки в родовых путях, при стремительных родах, а также при использовании щипцов, особенно если малыша вытаскивают за голову или поворачивают ее.
Все дело в том, что голова новорожденного ребенка тяжелая относительно его общей массы, а мышечно-связочный аппарат шейного отдела позвоночника еще не может удержать 7 шейных позвонков в физиологическом положении при растяжении весом. Это может привести к подвывихам в шейном отделе и функциональным блокам в позвоночно-двигательных сегментах.
Именно поэтому ортопеды так протестуют против того, чтобы брать новорожденного за ноги и держать вниз головой. Об этой варварской практике писал знаменитый французский акушер Фредерик Лебуа в своей книге "Рождение без насилия": "Мы слишком мало знаем о своем организме, настолько мало, что забываем, какую важную роль играет в нем позвоночник. Так почему же мы, зная, что неокрепший позвоночник младенца можно легко повредить, упорно продолжаем держать новорожденных вниз головой, да еще и трясем их".
Уже почти сто лет известен ортопедам и так называемый "синдром кнута": если новорожденного резко дернуть, то это может привести к потере зрения, церебральным нарушениям, параличу или судорогам.
Детство — это самая активная пора жизни человека. Прыжки и бег, падения и травмы — все это составляющие детства, и все это может повлечь за собой смещение позвонков. Хронические заболевания с обменными нарушениями, мышечные дистонии неврогенного происхождения, неправильный двигательный стереотип, психологические зажимы и комплексы приводят к нарушению осанки уже к четырем-пяти годам. Если вовремя не лечить нарушение осанки, оно приведет к кифозам, сколиозам и остеохондропатиям.
- хроническая утомляемость;
- одно плечо или бедро выше другого;
- выступающие лопатки;
- искривление шеи;
- одна нога короче другой;
- косолапость;
- боли в суставах;
- неумение стоять неподвижно;
- гиперактивность;
- частые падения;
- треск в суставах при сгибании рук и ног;
- сверхподвижность суставов;
- нервозность.
Все, что нужно родителям, чтобы заподозрить ортопедическую патологию, это раздеть ребенка до трусиков, поставить на твердую поверхность и внимательно посмотреть на выступающие ориентиры тела спереди, сзади и сбоку. Обнаружив малейшее несоответствие между правой и левой стороной, покажите ребенка специалисту-ортопеду, не дожидаясь планового диспансерного осмотра. Помните: если нездоров позвоночник, то нездоров весь организм ребенка.
Людмила Чиркова, ортопед, мануальный терапевт
Мануальный терапевт раскрывает секреты профессии
— Денис Петрович, откуда берутся мифы о смещающихся и стирающихся дисках, защемлении нервов? Что-то из этого все же бывает?
— И все же диски стираются?
Уменьшение высоты межпозвонкового диска, которое мы видим на снимке, связано с тем, что диск со временем теряет воду. Вода в диске находится в особом связанном состоянии (а не в жидком, как в стакане), и теряет ее диск очень медленно, годами. Чем меньше в диске воды, тем хуже его эластические амортизирующие свойства. Кстати, процесс потери воды, уплощения диска, если он идет равномерно и по заданной природой программе, никак себя не проявляет и в лечении не нуждается. Боли человек не испытывает.
— А смещения позвонков бывают?
— Представление о смещающихся позвонках вызвано отсутствием элементарных знаний анатомии позвоночника. Если вы посмотрите анатомический атлас, увидите, что позвонки укреплены чрезвычайно прочными связками. Плюс к этому позвонки между собой скреплены межпозвонковыми дисками, и соединены межпозвонковыми суставами.
Если вам кто-то предлагает вправить сместившийся позвонок, можете быть уверены: перед вами специалист с незнанием анатомии либо коммерсант в халате. Подарите ему анатомический атлас.
— Защемление нерва — тоже из разряда мифологии?
На самом деле ничего нигде не защемляет. Нервы в нашем организме расположены так, что прищемить их, как палец дверью, невозможно. Они подвижны. При движениях все нервы двигаются, смещаются, скользят в своих каналах и ложах. Даже при появлении грыжи в межпозвонковом диске, если нерву достаточно места в позвоночном канале, он спокойно оттесняется этой грыжей в сторону и никак не сдавливается.
— Но вот протрузия — совершенно реальная проблема, не так ли?
— А что, не надо?
— На самом деле протрузия не требует какого-либо лечения, потому что возможности повлиять на нее напрямую нет.
— Но часто говорят, что протрузия переходит в грыжу, если ее не лечить?
— Что же делать?
– Необходимо корректировать образ жизни так, чтобы человек сохранял активность, больше двигался, делал все то, что способствует нормальному питанию межпозвонкового диска. Повторяю, лечить именно протрузию не надо. Да и нечем. Человек с протрузией может ни на что не жаловаться. Если человек жалуется на боль — то лечить надо именно боль. Выявить ее источник и устранить. И практически в 99% случаев эта боль — не от протрузии. А после этого, повторюсь, ему показана лишь коррекция образа жизни.
— При выполнении лечебных приемов мануальным терапевтом вы можете услышать звуковой феномен — щелчок. Пациенты могут называть это треском, хрустом, одни очень впечатляются, другие пугаются. Бояться здесь нечего. Природа этого щелчка такая же, как и при щелчке, например, в пястно-фаланговом суставе, если дернуть с достаточной силой любой палец кисти. Не более того. Никакое это не вправление, не устранение смещения.
Необходимо понимать, что щелчок — не цель, а побочное явление при выполнении приема. В ряде случаев его вообще может не быть и необязательно его добиваться. Поэтому знайте: если вы трещите на кушетке у мануального терапевта как пакет с картофельными чипсами, это вовсе не означает, что происходит что-то правильное и полезное.
— Мы разобрали мифы, а с какими реальными проблемами имеет смысл к вам обращаться?
— Если кратко, я оказываю помощь людям с функциональными проблемами опорно-двигательного аппарата, проявляющимися в виде:
• ограничения подвижности, скованности, болей в области позвоночника, суставов, мышечно-связного аппарата различных частей тела;
• головных болей, связанных с наличием триггерных точек в мышцах шейно-воротниковой области;
• туннельных синдромов при компрессии нерва в анатомически узких местах, каналах, ложах, сопровождающихся болью, ощущением мурашек, покалываний и онемением в дистальных (ниже места компрессии) отделах;
• болевых синдромов при грыжах межпозвонковых дисков;
• необходимости восстановления и реабилитации после травм и операций травматологического профиля.
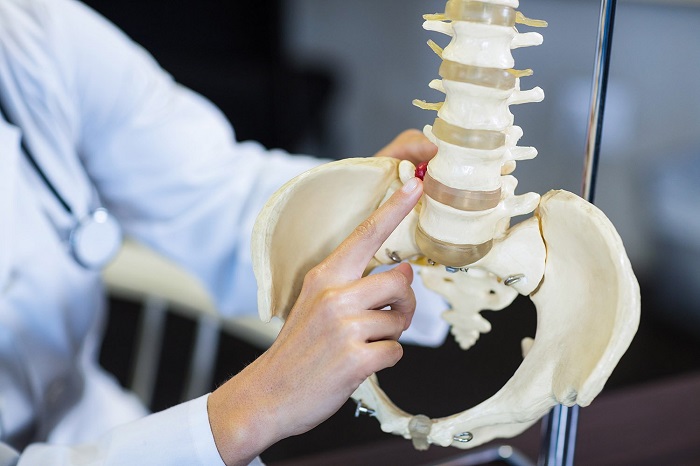
Позвоночный столб – это сложная структура, состоящая из отдельных тел позвонков, соединенных между собой межпозвоночными суставами, короткими и длинными связками. Стабильность позвоночному столбу придают хрящевые межпозвоночные диски и паравертебральные мышцы, обеспечивающие гибкость и подвижность тела человека.
Перед тем, как лечить смещение позвонков, необходимо уточнить этиологию патологического процесса. По какой причине возникла нестабильность их положения и какое заболевание спровоцировало создание таких условий, при которых позвонок может смещаться относительно центральной оси позвоночного столба.
Смещение позвонков – это опасное для здоровья и жизни человека состояние. Дело в том, что каждый позвонок вместе с дугообразными отростками создает овальное отверстие. Все вместе позвонки создают спинномозговой канал. Внутри него располагается спинной мозг. Это основной орган вегетативной нервной системы. С помощью спинного мозга и отходящих от него корешковых нервов происходит управление всеми функциями тела. Это работоспособность сосудистого русла, пищеварение, дыхание, работа сердца и т.д. Поддержка температуры тела, потоотделение, все движения конечностями – это далеко не полный перечень того, за что отвечает вегетативная нервная система. При любом патологическом нарушении в ней возникают серьезные соматические заболевания. Так, большинство случаев развития дискинезии желчевыводящих путей, которая практически всегда приводит к желчнокаменной болезни, связано с патологиями позвоночника на уровне грудопоясничного отдела.
Лечить смещение позвонков в домашних условиях можно разнообразными способами. Распространена практика ношения ортопедических жестких корсетов. Хотелось бы предостеречь вас от их использования. Они создают неблагоприятные условия для работы мышечного каркаса спины, воротниковой зоны и поясницы. Так как основную физическую нагрузку на себя принимает корсет, то мышечный каркас спины не работает. А при отсутствии регулярных сократительных движений мышцы подвергаются дистрофии и атрофии. В результате этого происходит множество патологических изменений в организме человека:
- наблюдается нарушение углеводного обмена веществ, поскольку скелетные мышцы туловища являются мощными депо гликогена – вещества, которое продуцируется клетками печени из избыточного количества поступающих с пищей углеводов;
- происходит снижение диффузного обмена между паравертебральными мышцами и хрящевыми тканями межпозвоночных дисков, в результате чего развивается остеохондроз (дегенеративные дистрофические изменения фиброзного кольца и пульпозного ядра) с последующими осложнениями в виде протрузии, экструзии и грыжи диска;
- снижается кровоток по спинномозговым артериям и может развиваться ишемия в отдельных очагах;
- может развиваться синдром задней позвоночной артерии;
- искривляется позвоночный столб и нарушается осанка;
- разрушаются межпозвоночные суставы (унковертебральный, фасеточный, дугоотросчатый).
Это далеко не полный перечень тех осложнений, которые могут развиваться при ношении ортопедического корсета. Поэтому стоит выбрать другие, боле безопасные и эффективные способы восстановления стабильности положения тел позвонков.
Для того, чтобы понимать процесс терапии, предлагаем разобраться в том, какие именно факторы могут спровоцировать нестабильность положения тел позвонков и их периодическое смещение.
Причины смещения позвонков
Потенциальные причины смещения позвонков относительно центральной оси позвоночного столба можно условно разделить на врожденные и приобретенные. Врожденные факторы негативного влияния – это неполное развитие костной ткани позвоночника, дисплазия хрящевой ткани, нарушение структуры связочного аппарата и т.д.
К приобретенным факторам негативного влияния на стильность положения тел позвонков относятся:
- травматическое воздействия, такие как компрессионные переломы тел позвонков, трещины отростков, растяжения и разрывы связочного и сухожильного волокна, разрывы мышц и т.д.);
- воспалительные процессы, которые приводят к разрушению тканей позвоночного столба (асептический некроз);
- нарушение кальциевого и фосфорного обмена в организме человека, приводящее к развитию остеомаляции или остеопороза (заболевания кишечника, дефицит витамина D, климактерическая менопауза, период беременности и лактации и т.д.);
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков, которые приводят к развитию протрузии (снижению их высоты);
- разрешение межпозвоночных суставов (деформирующий остеоартроз фасеточных, дугоотросчатых, унковертебральных сочленений);
- нарушение осанки и искривление позвоночного столба;
- рубцовая деформация окружающих мягких тканей;
- опухолевые процессы и серьезные инфекции, которые могут нарушать структуру тканей.
Существуют факторы риска, при которых высока вероятность развития нестабильности положения тел позвонков. Необходимо для понимания разобраться в строении и физиологии позвоночника. В целом он состоит из тел позвонков, которые не самые главные составные части. Помимо тел позвонков есть дугообразные отростки. Они крепятся к боковым поверхностям тел позвонков. Так формируется спинномозговой канал. Из расположенного в нем спинного мозга отходят корешковые парные нервы. Они отвечают за определённые участки тела и их иннервацию. Для того, чтобы тела позвонков не оказывали компрессионного влияния на корешковые нервы, между ними располагаются хрящевые упругие прокладки – межпозвоночные диски.
Каждый такой диск состоит из плотной оболочки (фиброзного кольца) и внутреннего студенистого тела (пульпозного ядра), которое отвечает за поддержание нормальной высоты и формы диска. При движениях или даже при статичном положении тела на межпозвоночный диск оказывается амортизационная и механическая нагрузка. Он её равномерно распределяет, не допуская при этом сближения тел позвонков.
Также в позвоночном столбе есть связочный аппарат. Это продольные длинные связки, которые начинаются возле затылка и заканчиваются в районе копчика. Они обеспечивают общую стабильность позвоночника как единой структуры. Между соседними телами позвонков находятся короткие поперечные связки. Они отвечают за стабильность положения этих позвонков.
Что происходит в случае снижения высоты межпозвоночного диска (протрузии)? Тела позвонков сближаются и межпозвоночный промежуток уменьшается. Но при этом как продольные, так и поперечные связки сохраняют свою прежнюю длину. Создается возможность свободного смещения позвонков относительно друг друга. При этом периодически возникает стеноз спинномозгового канала и появляются характерные неврологические симптомы.
Как лечить смещение диска позвоночника
О том, как лечить смещение позвоночника, поговорим в этом материале. Но важно понимать, что смещаться со своего физиологического места могут не только позвонки. Также может происходить ротация или торсия межпозвоночных дисков. Они не связаны с телами позвонков связками и сухожилиями. Поэтому при уменьшении их высоты часто происходит частичное выпадение диска в ту или иную сторону. Это связано с тем, что при оказании высокой амортизационной нагрузки на один из секторов межпозвоночного диска, пораженного дегенеративными дистрофическими изменениями может наблюдаться нарушение целостности противоположного сегмента. Часто при такой нагрузке развивается межпозвоночная грыжа.
Перед тем, как лечить смещение диска позвоночника, необходимо поставить его на место. Эта задачи по силам для мануального терапевта или остеопата. Специалист сначала проводит расслабляющий мышцы массаж, затем ставит сместившийся элемент позвоночного столба на его законное место. Следующим шагом будет повышение тонуса определённых мышц каркаса спины для того, чтобы они поддерживали нормальное положение межпозвоночного диска.
Это так называемые меры первой помощи, позволяющие купировать острый болевой синдром, ускоряющие последующий процесс регенерации. Ено останавливаться на этом этапе нельзя. Если не начать проводить лечение остеохондроза или другого заболевания, которое спровоцировало нестабильность позвоночника, то при первой же более или менее заметной физической нагрузке вновь произойдет смещение межпозвоночного диска.
Какой врач лечит смещение позвонков поясничного отдела
Очень часто пациенты не знают о том, какой врач лечит смещение позвонков и обращаются на приём к участковому терапевту. Это оправдано в том случае, если необходим лист временной нетрудоспособности. Участковый терапевт не обладает достаточной профессиональной компетенцией для того, чтобы проводить правильное и безопасное лечение этого состояния. По киническим симптомам он поставит ошибочный диагноз – остеохондроз пояснично-крестцового отдела позвоночника. Если будут присутствовать симптомы стеноза спинномозгового канала, то в диагнозе будет добавлена строка о том, что остеохондроз сопровождается корешковым синдромом или радикулитом. Будет назначено лечение нестероидными противовоспалительными средствами, миорелаксантами и хондропротекторами. Все это может привести к тому, что болевой синдром действительно пройдет. Но разрушение позвоночника продолжится. При еще большем смещении тела позвонка может наступить парализация нижних конечностей. Но даже незначительное постоянное давление на пояснично-крестцовый сегмент спинного мозга провоцирует развитие недержания мочи, нарушения работоспособности кишечника, застой желчи и многие другие неприятные состояния.
Поэтому стоит знать о том, какой врач лечит смещение позвонков поясничного отдела и обращаться исключительно к этому специалисту.
Выше уже упоминалось о том, что вернуть смещенный позвонок или межпозвоночный диск на место может остеопат или мануальный терапевт. Но лучше всего для проведения полноценного лечения обращаться к вертебрологу. Если нет такой возможности, то можно записаться на приём к ортопеду или неврологу.
Перед тем, как лечить смещение позвонков поясничного отдела, необходимо исключить из повседневной жизни все возможные факторы риска. Внимательно прислушивайтесь ко всем рекомендациям лечащего врача. Чем более точно вы будете их соблюдать, тем быстрее наступит полное восстановление позвоночного столба.
Как лечить смещение таза и позвонков копчика
Смещение и перекос костей таза – частая патология. Она обычно сопутствует сколиозу и другим видами искривления позвоночного столба. Также причиной может стать синдром короткой нижней конечности. Перед тем, как лечить смещение таза, нужно обратиться к ортопеду. Этот доктор проведет обследование, выявит причину данной патологии и разработает индивидуальный курс лечения. Чаще всего он включает в себя остеопатию, массаж, кинезиотерапию и лечебную гимнастику.
Чаще всего позвонки самого нижнего отдела позвоночника смещаются в результате травматического воздействия, например, падения. Поэтому, перед тем, как лечить смещение позвонков копчика, необходимо сделать рентгенографический снимок. Он позволит исключить вероятность трещин и переломов костной ткани.
Для лечения целесообразно применять массаж, остеопатию, лазерное воздействие, физиопроцедуры и иглоукалывание. Лечебная физкультура и кинезиотерапия при данной локализации поражения не очень эффективны.
Имеются противопоказания, необходима консультация специалиста.

Травмы позвоночника входят в группу наиболее тяжелых повреждений опорно-двигательного аппарата, поскольку очень часто сопровождаются повреждениями спинного мозга.
Среди других травм позвоночника вывихи позвонка (изолированные или в сочетании с переломом) встречаются чаще всего, причем нередко возникают в повседневных ситуациях.
Что это такое? ↑
Вывих позвонка представляет собой смещение тела позвонка относительно нижележащего отдела с нарушением суставных соединений между отростками верхнего (вывихнутого) и нижнего позвонков.

Фото: вывих пятого шейного позвонка
В зависимости от того, как произошло смещение, вывихи подразделяют на:
- передний и задний;
- двусторонний и односторонний;
- полный и неполный (подвывих);
- сцепленный, скользящий и опрокидывающийся.
Анатомо-физиологические особенности позвоночного столба, призванные обеспечить надежную опору и устойчивость человеческому телу, сильно затрудняют возможность вывихов – позвонки надежно соединены друг с другом посредством прочных суставных сочленений, связок и межпозвонковых дисков.

Рис.: односторонний вывих
Поэтому вывих возможен при действии достаточно сильных травмирующих факторов, но даже и в этом случае чаще происходит перелом позвонков с сопутствующим вывихом (переломо-вывих).

Рис.: двусторонний верховой вывих шейного позвонка
Исключением является шейный отдел позвоночника – относительно подвижный, с гибкими растяжимыми межпозвоночными связками и функционально активными суставами – здесь возникают вывихи в чистом виде.
Основные причины ↑
Главной причиной вывиха позвонка является травма, хотя в редких случаях позвонок может сместиться вследствие резкого, чрезвычайно сильного сокращения мышц.
Травмирующие факторы, вызывая в позвоночном столбе избыточное сгибание, разгибание, поворот (ротация) или сгибание с одновременным поворотом, приводят к смещению позвонков.
Чистые вывихи возможны при сгибательном, ротационном и сгибательно-ротационном механизме повреждения, при переразгибании вывиху обычно предшествует перелом позвонка.

Рис.: травмы позвоночника — поясничного отдела (а, б) и шейного отдела (в, г)
Сгибательные и разгибательные вывихи всегда двухсторонние, ротационные – односторонние.
Непосредственные причины вывихов позвонков:
- Дорожно-транспортные происшествия (автомобильная, железнодорожная авария, травмы у велосипедистов).
- Падение с высоты (кататравма).
- Ныряние в неглубокие водоемы с ударом головой о дно.
- Обвалы на наклоненную вперед голову (в шахтах, на стройках).
- Спортивная травма (повороты, наклоны, падения, кувырки).
- Подъем тяжести.
- Спастическое сокращение мышц.
Признаки и симптомы ↑
Клинические признаки вывиха позвонка определяются локализацией травмы, наличием или отсутствием повреждения спинного мозга.
Основными симптомами вывиха шейного позвонка являются:
- боль;
- деформация шеи;
- вынужденное или неустойчивое положение головы.

Боль возникает в момент травмы, часто сопровождаясь хрустом в шее.
При сопутствующем повреждении спинно-мозговых корешков боль иррадиирует по ходу нервов:
- в затылочную область (при вывихе атланта – первого шейного позвонка);
- в надплечья, плечи (при вывихе в среднем отделе шеи);
- в верхние конечности и межлопаточную область (при вывихе нижних шейных позвонков).
Деформация шеи проявляется видимым на глаз изменением ее конфигурации (появление патологических изгибов, провалов, выпуклостей в месте вывиха).
При пальпации шеи определяются:
Вынужденное положение головы может быть различным в зависимости от вида вывиха и механизма его возникновения:
- при неполном одностороннем вывихе (подвывихе) голова наклонена в здоровую сторону;
- при полном одностороннем вывихе – в больную;
- при двустороннем вывихе в результате чрезмерного сгибания голова согнута, слегка сдвинута и наклонена вперед.
- при сцепившемся вывихе голова наклонена в сторону повреждения и повернута в противоположную.

Фото: определение подвывиха у ребенка
Степень неустойчивости головы относительно туловища напрямую зависит от тяжести травмы.
Если вывих позвонка травмировал корешки спинно-мозговых нервов, у больного в верхних конечностях возникают парезы или параличи, снижается или отсутствует болевая и тактильная чувствительность, не вызываются рефлексы.

Рис.: сдавление спинного мозга при вывихе шейного позвонка
Полный паралич всех четырех конечностей, отсутствие контроля над физиологическими отправлениями (непроизвольное мочеиспускание и дефекация) свидетельствуют о повреждении вещества спинного мозга – крайне неблагоприятный в прогностическом плане признак.
В результате на рентгенограмме позвоночника признаки вывиха отсутствуют, в то время как действительные повреждения могут быть очень серьезными.
Это затрудняет установку верного диагноза и приводит к отсрочкам необходимого лечения.
В поясничном отделе вывихи позвонков встречаются редко, травмы спины приводят обычно к возникновению переломо-вывихов.
Переломо-вывихи позвонков в поясничном отделе, как правило, сочетаются с повреждением спинного мозга, являясь чрезвычайно тяжелыми, опасными для жизни травмами.
От наличия и отсутствия повреждений вещества спинного мозга будет зависеть симптоматика вывиха:

Фото: переломовывих позвонка на снимке
При осмотре поясницы можно обнаружить ссадины, гематомы.
Во время пальпации врач, проводя пальцем по верхушкам остистых отростков позвоночников, обнаруживает разрыв линии в месте вывиха (переломо-вывиха) и локальную болезненность.
Часто отмечается снижение или отсутствие чувствительности в нижних конечностях, невозможность самостоятельного мочеиспускания.
Симптомы такие же, как при вывихе в поясничном отделе:
- боль;
- нарушение чувствительности;
- изменение произвольных движений ниже уровня повреждения;
- обнаружение перерыва в линии, проведенной поверх остистых отростков.
Переломо-вывихи позвонков грудного отдела с повреждением вещества спинного мозга крайне неблагоприятны в прогностическом отношении, возможен летальный исход еще на догоспитальном этапе, либо инвалидизация.
Травмы шейного отдела – один из вариантов родовых травм.
Вывих шейного позвонка у ребенка при родах происходит:
- При грубом акушерском пособии: вытягивании за головку, особенно вне потуги, при неправильном проведении защиты промежности, когда акушер ладонью оказывает давление на рождающуюся головку ребенка.
- При наложении акушерских щипцов или вакуум-экстракции плода.
- Во время кесарева сечения, когда через минимальный разрез ребенка вытягивают за шею и головку.
- Во время быстрых и стремительных родов, при узком тазе у матери.
- Естественное родоразрешение при неправильном предлежании плода (ягодичное, ножное, лицевое).

Для детей дошкольного и школьного возраста вывихи позвонков относятся к редко встречающемуся виду травм, и тоже чаще происходят в шейном отделе позвоночника.
Обычно вывих затрагивает верхне-шейный отдел (вывих в атланто-аксиальном суставе), у них наблюдается и довольно редкий для взрослых вывих второго шейного позвонка.
Более легкое смещение позвонков в верхнем отделе шеи обусловлена физиологической диспропорцией (голова по отношению к туловищу больше, чем у взрослых) и слабостью связок на уровне первых двух шейных позвонков.
Специфической особенностью позвоночника в детском возрасте является его высокая эластичность, в результате которой даже при серьезных травмах с сильными смещениями позвонков и массивным повреждением вещества спинного мозга возможно самопроизвольное восстановление анатомической целостности позвоночного канала.
Когда такому ребенку выполняется рентген позвоночника, обнаруживают резкое расхождение между тяжестью рентгенологической картины (в норме или минимальные изменения) и тяжестью клинической симптоматики.

Почему хрустит позвоночник? О возможных причинах читайте в нашей статье про хруст в позвоночнике.
Чем вывих позвонка отличается от подвывиха? Смотрите тут.
Возможные последствия ↑
Последствия вывиха позвонка будут зависеть от наличия сопутствующих повреждений (спинного мозга, спинно-мозговых корешков, позвоночных артерий), своевременности и полноты лечения.
Исходом могут быть:
- Полное выздоровление.
- Головные боли, головокружения, мигрени, артериальная гипертензия – после вывиха позвонка в шейном отделе со сдавлением сосудов.
- Боли в груди и спине после вывихов в грудном и поясничном отделах.
- Временные парезы и параличи, нарушения чувствительности и возможности активных движений ниже места поражения при ушибах и сдавлениях вещества спинного мозга.
- Радикулиты, люмбаго, другие проявления остеохондроза позвоночника.
- Постоянный паралич с потерей чувствительности, способности к произвольным движениям и контроля над физиологическими отправлениями ниже места вывиха при анатомической нарушении целостности спинного мозга.
- Трансформация межпозвоночного диска между вывихнутым и нижележащим позвонками, которая в дальнейшем может перейти в грыжу диска.
- У детей вывих позвонка во время родов может привести к повышению внутричерепного давления, возбудимости, гипертонусу, кривошее, а в дальнейшем стать причиной частых головных болей, вегето-сосудистой дистонии, нарушения осанки.

Фото: кривошея у ребенка
Диагностика ↑
Диагностический поиск при травмах спины включает:
- опрос больного (или свидетелей травмы, если пострадавший без сознания, находится в коме или шоке);
- тщательный осмотр;
- специальные методы обследования (лабораторные и инструментальные).

В ходе опроса выясняются обстоятельства травмы – это очень важный момент, поскольку он позволяет установить механизм повреждения и сделать выводы о типе вывиха и его локализации.
К примеру, указание на повреждение шеи, находившейся в состоянии разгибания (падение с высоты или падение тяжелого предмета на голову) будет с высокой вероятностью свидетельствовать о вывихе второго шейного позвонка.
Если больной в сознании, расспрашивают его о характере и локализации болей: насколько она интенсивна, отдает ли куда-либо, усиливается ли при движениях. Больные могут указать на отсутствие позывов к мочеиспусканию, отсутствие контроля над физиологическими отправлениями.
Во время осмотра также:
При осмотре крайне важно выяснить, произошло ли анатомическое нарушение целостности спинного мозга, что на первых порах является довольно трудной задачей.
Симптомы спинального шока могут сохраняться довольно долго – от нескольких суток до месяца.
Отличить спинальный шок от анатомического разрыва помогают следующие признаки:
- наличие хотя бы едва заметных движений или произвольных сокращений мышц ниже уровня травмы;
- сохранение чувствительности к сильному давлению;
- наличие позывов на дефекацию или мочеиспускание.
Всех больных с повреждениями позвоночника обязательно должны осматривать травматолог и невролог, по показаниям – хирург, нейрохирург, другие специалисты.

Следующим этапом диагностики становится проведение дополнительного обследования.
В условиях любого стационара в качестве простейшего информативного метода применяется рентген позвоночника, позволяющий обнаружить вывихи, подвывихи и переломо-вывихи.
Однако следует учитывать возможность самовправления вывихов, когда на рентгене признаков деформации не будет.
Если есть возможность, желательно провести компьютерную или магнитно-резонансную томографию позвоночника, на которой будут видны не только костные и суставные повреждения, но и изменения в веществе спинного мозга, окружающих мягких тканях.

Сколько оболочек входит в состав спинного мозга? Об этом вы узнаете из нашей статьи про оболочки и пространства спинного мозга.
Какие кости составляют наш скелет? Читайте об этом тут.
Почему болят суставы? Смотрите здесь.
Лечение вывиха позвонка ↑
При подозрении на травму позвоночника больного необходимо уложить на жесткую поверхность, обеспечив максимальную неподвижность.
Транспортировка осуществляется на щите в положении пострадавшего лежа на спине. Если щита нет, транспортировка проводится на носилках в положении лежа на животе с валиком под головой и плечами.
После того, как пострадавший будет доставлен в стационар, необходимо в кратчайшие сроки установить точный диагноз и приступить к лечению – чем раньше оно будет начато, тем лучше прогноз для пострадавшего.

Устранение чистого вывиха проводится либо путем одномоментного вправления, либо при помощи вытяжения, либо оперативным путем.
Одномоментное вправление проводится при свежих (до 10 суток) вывихах шейных позвонков (от второго до шестого).
Вправление осуществляется после предварительного обезболивания: больной укладывается на спину с разогнутой головой (голова свешивается через край стола) и хирург вручную выполняет вправление.
Вытяжение наиболее эффективно при вывихах в шейном отделе, а в случае повреждений позвоночника в грудном или поясничном отделе использовать его нецелесообразно.

Рис.: вытяжение при вывихе шейного позвонка
Вытяжение проводится при помощи петли Глиссона с грузом или путем скелетного вытяжения за теменные бугры. При обычном вытяжении используют грузы весом до 4 кг, при форсированном – тяжелые грузы весом от 10 кг.
После проведения вправления или вытяжения для обеспечения стабильности в шейном отделе позвоночника и восстановления функций рекомендуется иммобилизация шеи с помощью воротника Шанца, который носят в течение как минимум месяца, затем переходят к специальному ортопедическому корсету.

Фото: воротник Шанца
В этот период проводится также физиолечение.
Открытое вправление вывиха позвонка через операционный разрез показано при застарелых вывихах, травмах грудного и поясничного отделов, в случае которых обычно наблюдаются вывихи в сочетании с переломами и повреждением содержимого позвоночного канала.
В таком случае обязательна ревизия для устранения отломков, источников кровотечения и т.д.

Фото: оперативная иммобилизация вывиха шейных позвонков
В настоящее время операции рекомендованы и при осложненных вывихах в шейном отделе.
Меры профилактики ↑
Профилактика вывихов позвонков сводится к профилактике травматизма – бытового, производственного, спортивного.
Для профилактики вывихов шейного отдела у новорожденных необходимо при обучении и переобучении акушеров-гинекологов акцентировать внимание на бережном ведении родов, проводить адекватную оценку родовой деятельности, выполнять кесарево сечение при неправильных положениях плода.
Читайте также:


