Ранения шеи с повреждением сосудов
Частота повреждений сосудов шеи в мирное и военное время составляет от 1,4 до 3,8 %. На них приходится 11,8 % травм сосудов. Более 50 % повреждений сосудов являются колото-резаными ранами, нанесенными острыми бытовыми предметами. Огнестрельные повреждения сосудов во время Второй мировой войны составили 5—10 % всех ранений.
Ранения сосудов шеи крайне опасны вследствие их близости к глотке, пищеводу, гортани, трахее. Опасность ранений сосудов шеи связана с развитием угрожающего жизни кровотечения, неврологических или дыхательных расстройств. При повреждении артерий возможно активное кровотечение или на боковой поверхности шеи нередко формируется обширная пульсирующая гематома. Значительный диаметр артерий и эластичность мягких тканей шеи способствуют распространению гематомы в надключичную область. Нарастающая гематома может сдавить пищевод, трахею или прорваться в плевральную полость. При ранениях шеи часто возникает комбинированное повреждение артерии и вены.
Гематома в такой ситуации может быть сравнительно небольшой и почти незаметной. Пальпаторно над ней определяется симптом "кошачьего мурлыканья". Над областью раны выслушивается постоянный грубый систол одиастолический шум, распространяющийся в проксимальном и дистальном направлениях. Неврологические нарушения часто менее выражены. При закрытых травмах шеи ранение артерии может быть ограничено повреждением интимы с последующим локальным тромбозом и развитием клинической картины неврологического дефицита. Изолированные повреждения магистральных вен шеи опасны не столько кровотечением, сколько возможностью воздушной эмболии.
При сочетанных травмах шеи клиническая картина складывается из симптомов, характерных для повреждения конкретного органа. Повреждение дыхательных путей (гортань, трахея) сопровождается свистящим дыханием, хрипотой, диспноэ за счет сдавления дыхательных путей гематомой или аспирированной кровью, подкожной эмфиземой, засасыванием воздуха в рану, повреждения пищевода — болями в груди, дисфаги-ей, подкожной эмфиземой в надключичной области, на шее и груди, рвотой кровью. При травме шейного отдела позвоночника или спинного мозга возникают неврологические нарушения, боль в шее, нарушение сознания.
Травма подъязычного нерва проявляется девиацией языка в сторону травмы, диафрагмального нерва — приподнятостью купола диафрагмы; добавочного нерва — параличом грудиноключично-сосцевидной и трапециевидной мышц; блуждающего нерва с обеих сторон — хрипотой и дисфагией; плечевого сплетения — двигательными или чувствительными нарушениями на верхней конечности.
Больных с повреждениями артерий шеи можно разделить на 3 группы:
• с повреждением артерии, сопровождающимся кровотечением, при котором всегда требуются экстренная ревизия и реконструкция сосуда;
• с повреждением артерии без явного кровотечения и неврологического дефицита или с незначительным неврологическим дефицитом, требующими ранней ангиографии и реконструкции сосуда;
• с повреждениями, сопровождающимися тяжелым неврологическим дефицитом без признаков кровотечения, обычно требующими консервативного лечения и наблюдения.
Показания к реваскуляризации при тяжелом ишемическом инсульте сомнительны, так как операция может вызвать кровотечение в зону ишемии с летальным исходом у большинства больных [Brown M.F., Graham J.H., 1982].
Помощь всем больным на догоспитальном этапе складывается из:
• выполнения предварительного гемостаза (временное шунтирование, давящая повязка, прижатие, тампонада раны, наложение кровоостанавливающих зажимов и т.д.);
• обеспечения проходимости дыхательных путей;
• противошоковых мероприятий, профилактики воздушной эмболии (при ранениях вен);
• профилактики инфекции (антибиотики, столбнячный анатоксин);
• транспортировки больного в стационар для оказания специализированной помощи.
Диагностика. При наличии раны шеи в проекции сосудистого пучка и активного кровотечения из нее решение об операции принимается без дополнительных методов обследования. При ранениях шеи, сопровождающихся небольшой гематомой, оптимальным методом диагностики является ангиография. Из неинвазивных методик предпочтительны ультразвуковое сканирование сосудов и допплерография (транс- и экстра-краниальная).
Хирургическое лечение. Выбор правильного доступа обеспечивает полное и быстрое обнажение поврежденных сосудов. В зависимости от характера и локализации повреждения применяют шейный, грудной и шейно-грудной доступы. Обнажение сонных артерий и яремных вен на шее осуществляют доступом по переднему краю грудиноключично-сосцевидной мышцы от сосцевидного отростка до грудины. После рассечения платизмы и поверхностной фасции мышцу отводят кнаружи. Пересекающую операционное поле лицевую вену, впадающую во внутреннюю яремную вену, лигируют и пересекают. Влагалище сосудисто-нервного пучка рассекают в продольном направлении, внутреннюю яремную вену и блуждающий нерв отводят латерально. Для расширения доступа к внутренней сонной артерии пересекают шилоподъязычную мышцу и заднее брюшко двубрюшной мышцы, околоушную железу смещают вверх.
Повреждения первой порции общей сонной артерии требуют шейногрудного доступа. Им может быть срединная стернотомия или резекция ключицы.
Характер повреждения сосудов определяет объем реконструктивной операции. Все нежизнеспособные ткани удаляют. При повреждениях наружных сонных артерий и их ветвей, наружных яремных вен, как правило, не требуются восстановительные операции и они могут быть ограничены лигированием поврежденных сосудов. При линейном повреждении или неполном пересечении общих и внутренних сонных артерий накладывают сосудистый шов. При полном пересечении артерии после резекции раздавленных краев устраняют возникший диастаз путем мобилизации концов сосуда и накладывают циркулярный анастомоз. Травма сосуда, сопровождающаяся значительным дефектом его стенки, требует пластики аутовенозной заплатой или протезирования аутовенной (для чего используют большую подкожную вену). При малом диаметре сосудов предпочтительны узловые швы, наложение анастомозов в косой плоскости или использование аутовенозной заплаты.
Колотые раны шеи, несмотря на внешний безобидный вид, являются не менее опасными. При этом часто повреждаются магистральные сосуды, трахея, пищевод. Более того, именно при колотых ранениях холодным оружием чаще всего наблюдаются раны первой зоны шеи с направлением раневого канала вниз, через грудную апертуру и с распространением в средостение или плевральную полость, равно как и раны груди с направлением раневого канала вверх, в область шеи.
В отличие от колото-резаных и тем более резаных ран, при которых повреждение сосуда означает наружное кровотечение, при колотых ранениях повреждение даже магистрального сосуда сопровождается кровотечением в толщу окружающих тканей с образованием гематом различного объема. Нарастая, гематома может сдавливать трахею, оттеснять гортань, пищевод.
Кровотечение из сонной артерии, вследствие тромбоза раневого канала в окружающих тканях, может остановиться еще до поступления в стационар с образованием ложной аневризмы (пульсирующей гематомы), стенками которой служат наружные слои тромба. Вследствие тесного прилегания сонной артерии, внутренней яремной вены и ствола блуждающего нерва ранение этой области (особенно огнестрельное) приводит к одновременному повреждению всех этих структур.
При одновременном повреждении сонной артерии и яремной вены возникает артериовенозная фистула со сбросом крови из артерии в вену. Одновременное повреждение сонной артерии и яремной вены при ранениях холодным оружием встречается в 3 % наблюдений.
Образование ложной аневризмы с прекращением кровотечения дает определенный выигрыш во времени, но все равно является жизнеугрожающим состоянием, т.к. время разрыва этой аневризмы трудно предсказать. Сброс крови из сонной артерии в яремную вену, вследствие сильного шунтирующего эффекта, через несколько месяцев может привести к сердечной недостаточности, и поэтому также должен быть устранен хирургическим либо эндоваскулярным путем, в зависимости от размера дефекта стенки артерии.
Ранение сонной артерии и внутренней яремной вены может сопровождаться повреждением ствола блуждающего нерва. В литературе известно лишь одно наблюдение перерыва ствола блуждающего нерва и ранения внутренней яремной вены (без повреждения сонной артерии) при огнестрельном ранении [Ghaemmaghami V. et al.]. Поврежденная вена была лигирована, блуждающий нерв был восстановлен конец-в-конец циркулярным швом за эпиневрий проленом.
Одностороннее пересечение блуждающего нерва может не приводить к каким-либо симптомам, однако может наблюдаться дисфагия с хроническими эпизодами аспирации [Aburahma A. F. et al.]. Другие авторы считают, что пересечение блуждающего нерва в этой зоне приводит к параличу голосовых связок, тахикардии и тахипноэ. С течением времени наблюдается компенсация этих нарушений, однако пересечение обеих стволов блуждающего нерва на шее ведет к смерти в течение ближайших 24-36 ч.
Если говорить о частоте ранений различных артерий шеи, то чаще всего повреждаются ветви наружной сонной артерии (18%), далее следуют подключичная (9%), общая сонная артерия (5%), позвоночная (4%), ствол наружной сонной артерии (2%) и ствол внутренней сонной артерии (1%).
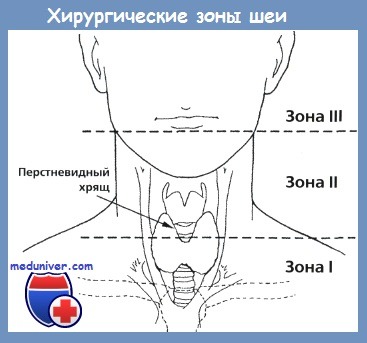
М. И. Лыткин и В. П. Коломиец еще в 1973 г. выделили следующие виды ранений магистральных сосудов (независимо от их локализации — шея, грудь, живот или конечности):
I. Ранения холодным оружием:
- касательные раны, не проникающие в просвет сосуда;
- боковые повреждения;
- сквозные раны с повреждением противоположных стенок сосуда;
- неполное пересечение;
- полное пересечение.
II. Огнестрельные ранения:
- касательные ранения, не проникающие в просвет сосуда;
- слепые раны, проникающие в просвет сосуда;
- сквозные раны с разрушением всех противоположных участков сосудистой стенки;
- перерыв;
- обширные разрушения сосуда.
Огнестрельные ранения общей сонной артерии наблюдаются в 5,5% от числа всех ранений крупных сосудов тела и в подавляющем большинстве быстро ведут к смерти пострадавшего. Поэтому в условиях военных действий только небольшой процент пострадавших попадает на этапы медицинской эвакуации. Однако при размозжении сосудистой стенки из-за сокращения ее мышечного слоя, вворачивания интимы и быстрого образования тромба может произойти полное закрытие просвета сонной артерии и наступить временный гемостаз. В литературе опубликованы наблюдения, когда во время транспортировки из-за толчков и сотрясения тела раненого кровотечение возобновилось и было смертельным.
Что касается ранений подключичных сосудов, то они могут быть повреждены как выше, так и ниже ключицы. При колотых ранениях с затрудненным оттоком крови наружу образуется большая гематома, которая может достигнуть такой степени, что наступает паралич плечевого сплетения, а сдавление трахеи может привести к асфиксии.
Наибольшие сложности возникают при ранениях позвоночной артерии. Первой публикацией, посвященной этому труднейшему разделу хирургии ранений шеи, следует признать статью R. Matas, который в 1893 г. обобщил опыт диагностики и лечения 42 пострадавших с повреждением позвоночных артерий. По свидетельству этого автора, первую успешную перевязку поврежденной позвоночной артерии выполнил Maissoneuve в 1853 г.
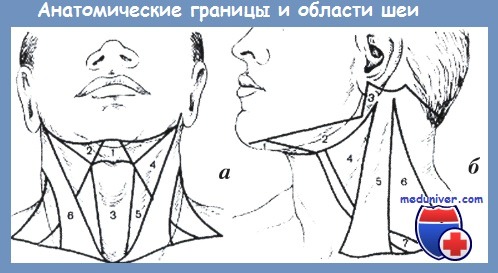
Анатомические границы и области шеи:
а — вид спереди: 1 — подбородочный треугольник; 2 — подчелюстной треугольник; 3 — подподъязычная область; 4 — сонный треугольник; 5 — лопаточно-трахеальный треугольник; 6 — грудино-ключично-сосцевидная область;
б — вид сбоку: 1 — подбородочный треугольник; 2 — подчелюстной треугольник; 3 — зачелюстная ямка; 4 — сонный треугольник; 5 — грудино-ключично-сосцевидная область; 6 — боковой треугольник шеи; 7 — надключичная область
Повреждения позвоночной артерии встречаются, по данным различных авторов, в 0,5-7,4% наблюдений ранений шеи с летальностью в случаях огнестрельных ранений от 12 до 20%.
По данным D. Demetriades и соавт., ранения позвоночной артерии были обнаружены у 1,2% из 335 пациентов. Это заключение было сделано на основании только данных физикального обследования. В другой группе из 176 пациентов, где был применен такой объективный метод диагностики, как ангиография, частота повреждений позвоночной артерии составила 7,4 %.
Ранения вен встречаются значительно чаще: наружная яремная вена -в 41% от числа всех наблюдений повреждений сосудов шеи, внутренняя яремная — в 26% и подключичная вена — в 3%. При повреждении внутренней яремной вены ее рана зияет, темная кровь непрерывной струей истекает в таком количестве, что может быстро наступить смерть. Самопроизвольной остановки кровотечения не наступает. Еще более опасны ранения подключичной и безымянной вен. При пересечении крупных вен шеи существует реальная опасность массивной воздушной эмболии, которая встречается в 2-5% ранений шеи.
При вдохе венозная кровь в силу разрежения из центрального конца вены быстро устремляется в правое предсердие, захватывая через дефект стенки вены пузырьки воздуха. Этому способствуют анатомические особенности яремной и подключичной вен: яремная вена тесно сращена с собственной фасцией шеи, подключичная — с надкостницей ключицы, вследствие чего просвет этих сосудов не спадается. Небольшие порции воздуха не приводят пострадавшего к смерти, хотя способствуют развитию сердечной недостаточности, а вследствие массивной микроэмболии сосудов легких — к дыхательной недостаточности. Большое количество воздуха блокирует правые отделы сердца, что приводит к асистолии.
В общей сложности ранения сосудов шеи, по материалам Областной больницы, имелись у 114 из 429 пострадавших с ранениями шеи, что составило 26,6%. Наиболее часто такого рода повреждения встречались при ранениях второй зоны шеи, достигая 4,8% от числа всех наблюдений ранений этой зоны. Ранения сосудов первой зоны шеи встречались в области левого венозного угла (10%), надключичных областей (по 5% слева и справа) и реже в области яремной ямки (3%). Ранения сосудов третьей области шеи встречались редко — от 2 до 4 % от числа всех ранении шеи.
Ранения сосудов шеи встречаются нечасто, но они крайне опасны из-за риска развития угрожающего жизни кровотечения, дыхательных или неврологических расстройств. Данные литературы относятся к ранениям как мирного, так и военного времени. Частота повреждений при этом практически не различается (таблица)
Ранения сонных артерий во время Великой Отечественной войны чаще были осколочными (72,39 %), чем пулевыми (24,68 %). В мирное время преобладают колото-резаные раны — 92,75 %, огнестрельные — 7,25 %. Изолированные ранения сосудов шеи составляют 57 %, сочетанные с повреждением нервов — 42,9 %. Пульсирующие гематомы без признаков наружного кровотечения наблюдались у 29 % раненых.
Однако истинное число травм сосудов шеи значительно больше. Это обусловлено тем, что большинство пострадавших с закрытыми повреждениями артерий шеи (разрыв слоев сосуда или сдавление гематомой, костью) госпитализируются в стационары по виду осложнения (острое нарушение мозгового кровообращения, ушиб мозга).
Пунин Б. В. (огнестрельные ранения ОСА)
Петровский Б. В., Плоткин Ф. М.
Август В. К., Замятин В. В.
Давидовский И. А.
Причинами нарушения кровотока по магистральным сосудам при закрытой травме шеи являются: ушиб сосудистой стенки с изменениями в интиме и образованием тромба;
- отрыв интимы и скручивание ее внутри сосуда с закрытием просвета; _ кровоизлияние под интимальную оболочку с сужением просвета;
- кровоизлияние в среднюю оболочку артерии с развитием расслаивающей аневризмы.
Ушиб артерии опасен возможным развитием ее тромбоза в 1-2-е сутки после получения травмы. Тромбозы в результате травмы внутренней сонной артерии составляют 13 % от всех ее тромбозов. Нарушение мозгового кровообращения может быть вызвано не только тромбозом, но и спазмом сонной артерии, для устранения последнего применяют введение новокаина в область бифуркации общей сонной артерии и блокаду звездчатого узла, повторяемые 2-3 раза в день.
При открытых повреждениях магистральных сосудов шеи большинство пострадавших погибает на месте происшествия от массивного кровотечения -91,1 % всех причин смерти при ранениях шеи, причем 17,3 % раненых можно было бы спасти при оказании правильной первой медицинской помощи.
При изолированных повреждениях наружной яремной вены (9,2 % от всех ранений шеи) это можно было бы сделать простым пальцевым прижатием. Для временной остановки кровотечения авторы работ рекомендуют пальцевое прижатие общей сонной артерии к поперечному отростку 6-го шейного позвонка; давление на сосуд пальцами в ране или наложение зажимов; тугую тампонаду раны по Виру. Но, как справедливо замечает Маят В. С., наложение кровоостанавливающих зажимов при ранениях этой области должно выполняться только под контролем зрения. Ряд авторов отмечают, что только благодаря тугой тампонаде раны и наложению редких кожных швов удается в подавляющем большинстве случаев спасти жизнь пострадавшего. Во время Великой Отечественной войны тугая тампонада раны была основным методом окончательной остановки кровотечения и была применена У 75 % раненых в шею, лигатура сонной артерии — у 12,5 %, шов сонной артерии — у 12,5% раненых.
Однако различной степени выраженности наружное кровотечение при огнестрельных ранениях шеи с огнестрельными повреждениями магистральных сосудов наблюдалось у 52 % раненых. При колоторезаных ранах шеи оно бывает в половине случаев. При отсутствии наружного кровотечения может сформироваться пульсирующая аневризма или распирающая гематома с распространением по направлению к средостению. Так, во время Великой Отечественной войны при ранении общей сонной артерии у половины раненых в анамнезе отмечались кровотечение, у 1/3 — пульсирующая гематома, у 40 % — внутритканевая распирающая гематома.
Летальность при изолированных ранениях сосудов шеи в мирное время составляет 50 %, а при сочетанных — 83,3 %. При ранениях шеи с повреждениями общей сонной артерии во время Великой Отечественной войны погибали 19,7%, внутренней сонной артерии — 32%, наружной сонной артерии — 12,3%. Причиной смерти при ранениях сонных артерий в 71,4% было профузное кровотечение, в 14,3% — эмболия мозговых сосудов, в 14,3 % — нарушение функции мозга. Летальность при травматических повреждениях позвоночной артерии составляет 80-90%.
Причины смерти пострадавших при травме сосудов шеи в хирургических стационарах в настоящее время практически те же: в подавляющем большинстве случаев смерть наступает от неостановленного кровотечения из внутренней яремной вены, от ишемии мозга вследствие перевязки сонных артерий, от геморрагического шока при кровотечении.
Наиболее полную классификацию огнестрельных ранений сосудов шеи предложил академик Петровский Б. В. Согласно этой классификации различают следующие виды огнестрельных ранений сосудов шеи:
А — касательные и слепые, не проникающие в просвет сосуда;
Б — слепые ранения, проникающие в просвет сосуда;
В — боковые ранения сосуда с одним отверстием в его стенке;
Г — сквозные ранения;
Д — полный перерыв сосуда;
Е — обширные разрушения сосуда.
Диагностика ранений сосудов шеи, сопровождающихся наружным кровотечением, не представляется сложной. Но ранения сосудов шеи могут и не сопровождаться наружным кровотечением. Встречались трудности при диагностике ран внутренней сонной артерии в случаях, когда рана была закрыта сгустком крови.
Перевязка внутренней сонной артерии приводит в 40 % случаев к тяжелым нарушениям мозгового кровообращения и дает 25 % летальных исходов. Нарушение мозгового кровообращения при перевязке общей или внутренней сонных артерий может развиться сразу или спустя несколько часов или дней. Однако показания к наложению лигатуры на сонную артерию при ее повреждении в военное время сохраняются и для мирного времени. Остановка кровотечения из ветвей наружной сонной артерии, а также перевязка ее происходят обычно без осложнений и показаны во всех случаях. Лигирование сосуда для остановки кровотечения должно выполняться в ране.
По данным Житнюка И. Д., перевязка общей сонной артерии вызвала мозговые нарушения у 20,6% раненых, причем у 11,9% наступил смертельный исход. При перевязке общей сонной артерии погибает 30% раненых, а внутренней сонной артерии — 80%. Петровский Б. В. считает перевязку левой общей сонной артерии более опасной, чем правой.
В настоящее время хирургические вмешательства (восстановительная операция, лигирование и даже тампонада) позволили добиться выздоровления у 85,2 %.
Раны области шеи и головы являются одними из наиболее опасных – риск разрыва крупных сосудов высокий и летальный исход при массивном кровотечении наступает в течение 5-7 минут. Важно незамедлительно оказать пострадавшему первую медицинскую помощь – для гемостаза применяют повязки при ранениях вен шеи.
Рана шеи и ее код по МКБ-10
При поверхностных и глубоких ранениях повреждаются сосуды, ввиду анатомического строения данной области. Согласно международной классификации заболеваний, код по МКБ 10 раны на шее соответствует категории S10-S19:
- S10.7 – поверхностная травма шейного отдела;
- S11.9 – открытая рана;
- S15.0 – повреждение сонной артерии;
- S15.7 – ранение нескольких кровеносных сосудов.
Классифицируют несколько категорий травм шейного отдела:
- по характеру: открытые при ударе острым орудием (спица, нож) и закрытые с нанесением раны тупым предметом (кирпич, каменная глыба);
- по типу травмирующего орудия: колотые, резаные, рваные, огнестрельные;
- в зависимости от вида поврежденных сосудов: с разрывом вен или артерий, капиллярное кровотечение;
- по наличию осложнений: наслоение вторичной инфекции, травма внутренних органов, перелом костей, повреждение нервного пучка и другие.
Неотложная помощь состоит в экстренной остановке крови путем наложения повязок. Обязательна транспортировка при ранениях шеи в лечебное заведение в отделение хирургии для оказания квалифицированной медицинской помощи пострадавшему: ПХО, операция по ушиванию разорванных сосудов, восстановление целостности кожи и мягких тканей.
Чем опасно ранение в шею
Существует опасность мгновенного смертельного исхода в ситуациях:
- массивное кровотечение при отсутствии наложения повязки. При разрыве внутренней яремной и подключичной вен наблюдается воздушная эмболия с рефлекторной остановкой сердца;
- сосуды шейного отдела при ранении склонны спадаться, что может послужить причиной тампонады камер сердца при эмболии воздуха с остановкой сердечных сокращений;
- травмы гортани, трахеи и пищевода могут служить причиной анемии при длительном скрытом кровотечении – в таком случае необходимо провести тест на его наличие;
- инфицирование глубоких слоев ткани и внутренних органов провоцирует тяжелые последствия для здоровья пациента – нагноение щитовидной железы с нарушением гормональной регуляции, исчезновение голоса, искажение нервной регуляции;
- артериальное кровотечение провоцирует нарушение мозгового кровообращения, быструю кровопотерю и смерть;
- повреждение сосудов провоцирует паретические явления в области шеи, вовлекая в патологический процесс верхние конечности – обездвиживание рук с провисанием кисти с полной утерей чувствительности. В тяжелых случаях может наблюдаться тетрапарез, необходимо накладывание повязок;
- при повреждении мышц шеи может наблюдаться наклон головы сторону надрыва мышц.
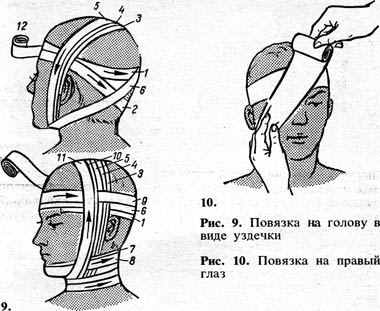
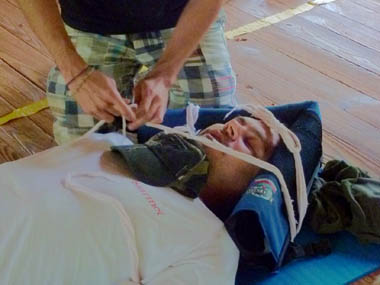
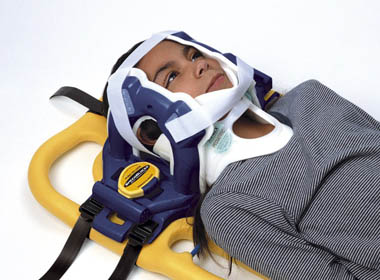
Виды кровоостанавливающих повязок
Использование повязок при ранениях вен и артерий шеи – действенный способ остановки кровотечения. Существуют специальные приспособления из стерильного материала, которые продаются в сети аптек. В экстренных условиях повязку или жгут накладывают из подручных материалов: куски ткани, полотенца, ремень, бинты, носовые платки.
Перед наложением кровоостанавливающих средств необходимо убедиться в отсутствии сторонних тел в ране, которые могут травмировать кожу и мягкие ткани. При травматизации вен шейного отдела в первую очередь пальцевым прижатием обеспечивают гемостаз, а далее уже накладывают бандаж.
Наиболее распространенными видами повязок при повреждений шейной области являются: давящая, с наложением перевязочного пакета, косыночная, жгут.
Применяется для экстренного гемостаза незначительных ранений – при венозном или капиллярном кровотечении, артериальной кровопотери легкой степени. Накладывают повязку послойно:
- стерильная салфетка – может использоваться бинт, ватный шарик, спонж, полоска ткани;
- гибкая плотная подушечка размером, соответствующим ранению шеи для создания адекватного давления и обеспечения остановки кровотечения в краткие сроки. Возможно импровизированное создание прослойки из ваты или марли;
- бинт для фиксации повязки на шее.
Давящий материал необходимо накладывать не дольше, чем на 3-6 часов, в данный промежуток времени доставить пострадавшего в больницу.
Используется автомобилистами и продается в аптеке. Применяют согласно инструкции:
- Провести антисептические процедуры для рук при помощи обеззараживающих средств (Хлоргексидин, Фурацилин, Спирт этиловый).
- Обработать по периферии раневой поверхности кожу антибактериальными препаратами во избежание инфицирования.
- Вскрыть перевязочный пакет и стерильный тампон приложить к травмированной поверхности.
- Давящую повязку разместить поверх тампона и плотно зафиксировать бинтом вокруг шеи.
После применения перевязочного материла обратиться в лечебное учреждение.
Используется кусок ткани, стерильного бинта или марли. Косыночная повязка накладывается, чтобы середина находилась над центром раны. Для обеспечения давящего эффекта поверх формируют подушечку из плотного материала, краями косынки фиксируя прослойку узлом. Он не должен располагался над травмой на шее.
При сильном кровотечении повязка с давящим эффектом малоэффективна – она быстро просачивается кровью и не имеет гемостатического действия, в таких ситуациях необходимо использовать жгут.
Правила применения кровоостанавливающего жгута при ранении шеи:
- длительность наложения давящего вида повязки не более 60-90 минут;
- место фиксации – выше раны на несколько сантиметров;
- перед наложением жгута предварительно пережимают травмированный сосуд;
- накладывают средство поверх одежды, поскольку во время стяжения можно травмировать здоровую кожу;
- запрещено поверх жгута накладывать другие повязки.


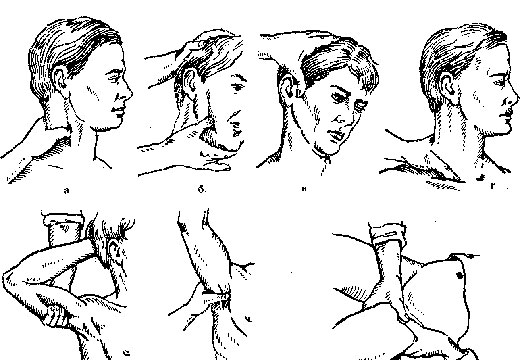
Правила оказания первой помощи
Ранение вен и артерий шеи является серьезной травмой, которая опасна для жизни. Лечение и устранение кровотечения с помощью повязки на ран предоставляет определенные трудности. В полном объеме оказать помощь и не навредить может только медицинский персонал.
Человека укладывают лицом вверх на носилки или на твердую поверхность (при отсутствии данных о травме позвоночника и риске смещения костных структур). Размещают в позе, которая обеспечивает доступ для обработки раны и наложения повязки до прибытия скорой помощи. При необходимости возможно использование специальных воротников, шин, валиков из ткани, подручных средств для обездвиживания шеи в нужном положении.
Важным этапом является доставка пострадавшего в медицинское учреждение. При сочетании с переломом затылочной кости или смещением позвоночных дисков, надломом остистых отростков, риск ухудшения здоровья человека при транспортировке в стационар возрастает. Если рана локализуется в области затылка, после наложения повязки перевозить пациента с травмой шеи следует, уложив его боком на твердую поверхность или полусидя с наклоном головы вперед. При нахождении человека в бессознательном состоянии его транспортируют на носилках в положении лицом вниз на животе, подкладывают плотный валик под лобную часть и область грудной клетки.
Осложнения при ранении крупных сосудов
Травмы шейного отдела могут провоцировать серьезные последствия с летальным исходом, особенно осложнения при ранении крупных сосудов шеи:
- отек, воспалительный процесс в спинном мозге;
- резкое падение показателей артериального давления;
- продолжительные кровотечения с провокацией геморрагического шока;
- нарушение мозгового кровообращения с повышением спинномозгового давления;
- раны гортани и трахеи влекут нарушение дыхательного процесса;
- нарушение иннервации, особенно блуждающего нерва – формирует тяжелые последствия с нарушением сердечного ритма до полной остановки сердцебиения и дыхания;
- воздушная эмболия со смертельным исходом.
Ранения вен и артерий шеи требует экстренного врачебного вмешательства, риск осложнений и угроза жизни пациента очень высоки. Даже при незначительных травмах стоит наложить давящую повязку и обратиться за медицинской помощью в лечебное учреждение.
Читайте также:


