Радикулит поясничный симптомы температура

Радикулит представляет собой воспаление спинномозговых корешков. Их сжимают поврежденные позвонки, которые вышли за пределы нормального анатомического положения. Реже болезнь имеет иное происхождение.
Как и любое другое воспаление, радикулопатия сопровождается ростом показателей термометра. Температура при радикулите считается необязательным признаком. Симптом формируется не у всех больных, зависит от обширности воспаления, от индивидуальных особенностей организма.
Поскольку речь о несептическом воспалении, значения термометра редко перешагивают фебрильную отметку в 38,1 градуса, но известны и такие случаи. Это указание либо на тяжелый патологический процесс, либо на подключение стороннего инфекционного заболевания. Которое не имеет отношения к первичному процессу.
Может ли радикулит давать температуру?
Радикулопатия не только может, но и часто провоцирует повышенные показатели термометра. Потому как это воспалительный процесс. Как и при любом воспалении, активно вырабатываются так называемые вещества-медиаторы. В том числе простагландины и гистамин, которые не только вызывают воспаление, но и усиливают болевые ощущения пациента.
Радикулит и температура развиваются не параллельно. Основной патологический процесс начинается с болевого синдрома, который трудно устраняется подручными средствами вроде нестероидных противовоспалительных препаратов. Рост температуры происходит на 2-3 сутки с начала заболевания. До этого момента общее состояние нормальное.

Возможно отсутствие жара при радикулопатии. Нормальная температура наблюдается у 80% пациентов, хотя статистические данные различаются. Но без лечения рано или поздно этот симптом развивается.
Причины роста температуры при радикулопатии
При радикулите температура бывает частью симптоматического комплекса. Но сказать точно, что явилось причиной температурной реакции, невозможно без диагностических мероприятий. Вполне возможны совпадения.
Среди основных причин проблемы:
- Выработка простагландинов и прочих медиаторов воспаления. Они вызывают отек тканей на местном уровне, провоцируют усиление болевого синдрома. В то же время, легко проникают в головной мозг через гематоэнцефалический барьер, стимулируя гипоталамус. Он ответственен за терморегуляцию организма. При искусственном раздражении гипоталамус активизирует центр теплопродукции, от чего и растет температура тела.
- Второй вариант — банальное совпадение. Радикулопатия дает симптом без прочих проявлений респираторного характера. Нет ни насморка, ни кашля, ни болей в горле, ни общей слабости с сонливостью. Признаки общей интоксикации также отсутствуют. Только боли в спине, снижение двигательной активности в зоне ниже поражения (обычно это пояснично-крестцовая область, значит, нарушается работа ног). Поэтому дополнительные симптомы могут говорить о развитии другой инфекционной патологии.
Определить точную причину проблемы можно посредством диагностики. Точку в вопросе ставит общий анализ крови. Рентгенография позвоночника (еще лучше МРТ — для выявления конкретной локализации, тяжести дегенеративно-дистрофических изменений).
Сама по себе радикулопатия — это тоже не заболевание и не диагноз. А последствие остеохондроза, травм или межпозвоночных грыж. Распутать эту цепочку порой непросто.

Радикулопатия с температурой встречается почти в четверти клинических случаев.
Показатели термометра при заболевании
Значение столбика термометра не зависит от локализации воспалительного процесса. Будь это температура при радикулите поясничного отдела или шейного отдела, показатель остается одним и тем же.
Отклонение держится в диапазоне 37-38 градусов. Крайне редко — выше. Такое случается только при выраженном воспалительном процессе и вовлечении в него самого спинного мозга, что бывает в 1-3% случаев.

Обычно цифры на градуснике нестабильны и зависят от физической активности пациента. Встал, прошелся, тем более проявил большую активность на уровне переноса тяжестей — воспаление стало сильнее. Симптом усилился. А поскольку воспаление само собой проходит долго, на спонтанный скорый регресс температуры рассчитывать не приходится.
Острый радикулит также ограничивается температурой 38 градусов, плюс минус 0,2 градуса.
Температура при радикулите поясницы или иного отдела выше 38,1 говорит о том, что воспаление спинномозговых корешков — не единственный процесс в организме. В таком случае необходимо обратиться к врачу — как минимум, к хирургу или неврологу для прохождения диагностики.
Сколько держится температура при радикулите?
Обычно симптом нестабилен. Он возникает примерно через два-три дня от начала патологического процесса, продолжается весь острый период. Без специфического противовоспалительного лечения температурное проявление сохраняется неделями. Утром показатель несколько ниже, что обусловлено частичным облегчением воспалительного процесса. Спустя несколько часов симптом усиливается. Достигает своего пика по окончании дня, ближе к вечеру.
В подострую фазу, когда клиническая картина радикулопатии отходит на второй план, но эпизодические остаточные признаки все еще есть, температура находится на уровне субфебрилитета. Она редко доходит до 37,7 и тем более выше.
При переходе болезни в латентную (скрытую) стадию, проявлений нет вообще. Но цифры градусника могут оставаться на повышенных отметках — около 37,1-37,2. Это также остаточное явление. Оно проходит само спустя несколько дней.
Итак, при радикулите может быть температура, держится она на протяжении всего периода болезни. В классических клинических случаях воспалительный процесс продолжается около 2-4 недель. Без лечения температурная реакция может затянуться дольше. На фоне комплексной терапии ее продолжительность составляет 4-8 дней. При лечении показатели термометра спадают практически сразу, потому как пациент получает противовоспалительные препараты или, в тяжелых случаях, глюкокортикоиды, которые обладают жаропонижающим эффектом.

В нетипичных случаях или при присоединении инфекционного процесса жар исчезает внезапно в разгар радикулита или же сопровождает больного после перехода болезни в ремиссию. В таких ситуациях высока вероятность, что причина роста температуры изначально была не в радикулопатии.
Сбивать ли температуру при радикулите?
Жар при воспалительном поражении позвоночника однозначно нужно сбивать. Но специально добиваться эффекта не стоит. Это не выход. Показатель термометра спадет, а прочие симптомы останутся и скоро вновь приведут к повышению температурных значений. Основу терапии составляет устранение самой радикулопатии. Для этого используют средства нескольких фармацевтических групп:
- Противовоспалительные нестероидного происхождения: Нимесулид, Найз, Кеторол, Ибупрофен, Диклофенак и прочие. Их множество. Самостоятельно применять лекарство нельзя, нужна рекомендация врача.
- Глюкокортикоиды по мере необходимости. Их назначают, если предыдущие средства не возымели эффекта. Глюкокортикоиды действуют комплексно, но имеют массу побочных эффектов. Поэтому не подходят для продолжительного использования.
После систематического применения указанных препаратов жар устранится сам собой. В крайне редких случаях медикаменты жаропонижающего действия назначают отдельно.
В дальнейшем назначают хондропротекторы. Также показаны массаж, лечебная физкультура для предотвращения рецидивов основной болезни.
Пониженная температура при радикулите
Прямой связи с заболеванием в таком случае не наблюдается. Это скорее совпадение, чем закономерная причинно-следственная связь. Потому в клинической практике пониженная температура не рассматривается, хотя в редких случаях симптом может быть результатом индивидуальной реакции организма на воспаление.
Осложнения и последствия
Повышенная температура тела опасности не несет. Сам же радикулит — не более чем синдром в рамках чего-то большего. Обычно, остеохондроза, межпозвоночных грыж, реже — воспаления спинного мозга, травм.
Осложнения указанных патологий:
- Нарушения чувствительности ниже уровня поражения. Представлено парестезией. Дополнительно возникает ощущение бегания мурашек. Опасность не в симптоме, а в вероятности пареза или паралича в дальнейшем.
- Параличи, парезы.
- Снижение двигательной активности. А значит, ограничение трудоспособности, возможности обслуживать себя в быту.

Вывод
Повышенная температура при радикулите — нечастый симптом (20-25% клинических случаев), но вполне возможный. Он устраняется параллельно с лечением основного заболевания. Поэтому нет необходимости воздействовать на данный симптом специально.
Позвоночник и спинной мозг подвержены множеству заболеваний, но чаще всего люди страдают от банального радикулита. Врачи-неврологи называют радикулитом хроническое или острое воспаление миниатюрных отростков костного мозга.
Разрушительные воспалительные процессы могут возникать в шее, грудине, пояснице и даже крестце. Нередко бывает так, что приступ радикулита путают с таким серьезным заболеванием, как простатит.
В 70% случаев радикулит развивается в поясничном отделе. К тому-же, воспалительные процессы в спине нередко отягощаются физическими повреждениями или чрезмерными нагрузками.
По данным статистики исследований поражение радикулитом возникает в возрасте от 40 лет и от него страдают люди по всему миру. Последнее время наблюдается тенденция снижения среднего возраста заболевания. Влияющим фактором является современный образ жизни.
От чего случается радикулит? Серьезные проблемы с позвоночником или банально продуло?
Многие заболевшие считают, что резкая боль в спине может возникнуть от сквозняка, но это не так.
Основоположником болезни зачастую являются серьезные грыжи на позвоночнике, трещины и даже защемления нервов. Все это весьма серьезно и требует полного обследования и грамотного, комплексного лечения.
Реже причиной радикулита могут стать нервные заболевания и пресловутый стресс, в котором длительное время прибывает человек. Также обострение может быть вызвано нарушением обмена веществ или неправильным питанием. Занятие спортом (для примера, культуризм или тяжелая атлетика) – прямой путь к больной спине.
Кроме всего прочего радикулит могут спровоцировать застарелые травмы позвоночника, опухоли и воспалительные болезни тканей около позвоночника.
Факторы, по которым диагностируют болезнь
Основными симптомами радикулита являются:
- Болевой синдром. Болевые ощущения могут быть различного характера. Это может быть ноющая, тянущая боль, а также острая и такая сильная, что невозможно будет встать. Как правило боль не локализуется в одном месте, а отдает в другие отделы позвоночника.
- Быстрое мышечное утомление. Мышечная слабость вызвана прерывающимися нервными импульсами. По этой причине мышцы не работают нормально. Существует вероятность атрофии мышц.
Повышение температуры и обострение радикулита. Есть ли взаимосвязь?
Фактов повышения температуры тела при радикулите у большинства пациентов не наблюдается. Возможно лишь незначительное увеличение температуры при крайне сильном воспалении нервных окончаний в пояснице.
Поэтому, если температура повысилась и при этом вы ощущаете сильную боль в пояснице, которая мешает двигаться, то скорее всего и болевые ощущения, и повышенная температура вызваны радикулитом.
Сбивать такую температуру не следует. Это нормальная реакция организма на сильный воспалительный процесс. А вот пропить курс антибиотиков общего действия определенно стоит. Ципролет или амоксиклав ликвидируют такую температуру уже через день приема.
Однако, это не вылечит радикулит, а лишь избавит от некоторых его симптомов. Лечение данного заболевания комплексное и речь об этом пойдет ниже в статье.
Но не стоит забывать о том, что повышенная температура при болях в спине может говорить не о наличии радикулита, а других заболеваниях:
Обострение болезни характеризуется острой простреливающей болью, которая сковывает движения и не дает двигаться. В таком случае невозможно повернуть шею или попросту разогнуться.
Официальная медицина и народные средства
Большинство заболеваний позвоночника и костного мозга относится к тяжелым, и требует лечения у дипломированного специалиста. Не стоит заниматься самолечением, так как в этом случае острое форма болезни перейдет в хроническую, лечить которую намного сложнее.
При обращении в клинику, больному прописывают анальгетики (обычно диклофенак), прогревания и специальный жесткий ортопедический матрас. В качестве дополнительного средства может использоваться домашняя настойка на спирту из адамового яблока или хрена. Нередко используется иглоукалывание и китайская медицина. Не лишним будет и пояс из собачьей шерсти, который дает крайне неплохие результаты.
В том случае, если боли не проходят 3-5 месяцев, то больному предписывается нейрохирургическая операция на позвонках и костном мозге с последующей реабилитацией.
Острый радикулит – воспалительное заболевание нервных корешков спинного мозга, проявляющееся сильной болью, мышечной слабостью и иногда потерей чувствительности. Является одним из распространенных заболеваний поясничной области, наблюдается в основном у людей в возрасте старше 40 лет.
Причины возникновения
Множество причин вызывают развитие радикулита. Наиболее распространенные из них следующие:
- Грыжевое выпячивание межпозвоночных дисков (объемное образование, которое физически сдавливает отдельные корешки, вызывая симптомы, в первую очередь, боль).
- Остеохондроз позвоночника (при разрушении дисков между позвонками снижается их высота, как следствие, уменьшаются в размерах отверстия выхода корешков и они сдавливаются).
- Травмы позвоночника (деформации тел, рубцы вызывают сдавление).
- Опухоли (объемные образования, вызывающее сдавление).
- Воспалительные процессы (отечность тканей, возникающая при различных бактериальных и вирусных инфекциях).
- Различные ревматические заболевания (ревматоидный артрит, спондилоартрит, болезнь Бехтерева).
- Нарушения питания позвоночника, вследствие поражения сосудов (при сахарном диабете, васкулитах).
Виды радикулита
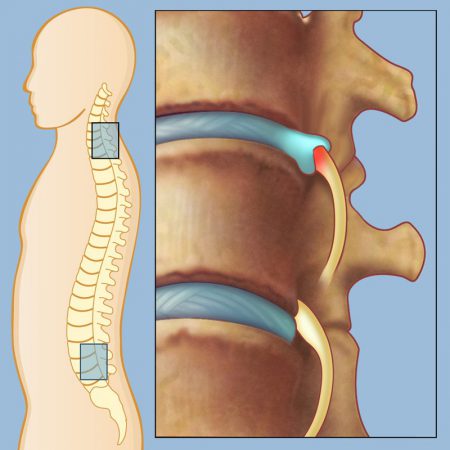
Поясничный (люмбальный) отдел позвоночника является наиболее распространенной локализацией для радикулита. Но помимо него выделяют и другие:
- Шейный (или цервикальный). Процесс на уровне первых 4 шейных сегментов спинного мозга.
- Шейно-плечевой. При поражении с 4 по 6 шейных сегментов спинного мозга.
- Шейно-грудной. Процесс затрагивает сегменты с 6 шейного до 1 грудного.
- Грудной (торакальный) – на уровне грудных сегментов.
Точную локализацию при заболевании можно установить на основании клинических проявлений и данных осмотра врачом.
Клинические проявления острого приступа радикулита

Для заболевания типичны основные симптомы, при появлении которых необходимо оказать первую помощь, а затем срочно обратиться к врачу. Приступ может быть спровоцирован переохлаждением, перегреванием, травмой, резким поворотом туловища или резким наклоном тела с последующим поднятием тяжестей. Острый приступ радикулита характеризуется:
Вышеперечисленные симптомы можно встретить при всех типах радикулита. Люмбальный вид отличается локализацией боли в поясничном отделе и иррадиацией (отдает в ягодицы, бедра, в паховую область). Чаще всего больному приходится принимать вынужденную позу, например, полусогнуться, повернуться вбок. Иногда из-за сильной боли пациент не может разогнуться без посторонней помощи, испытывает боль при кашле, чихании.
Для воспалительного заболевания корешков спинного мозга наряду с возникновением боли типично появление повышенной температуры, но не более 37–37,2 градусов. Если температура поднялась выше допустимых значений, необходимо срочно идти к специалисту, поскольку это может свидетельствовать о присоединении инфекции.
Также под маской радикулита могут скрываться серьезные почечные патологии (пиелонефрит, гломерулонефрит, мочекаменная болезнь), которые также проявляются сильными болями в поясничной области и лихорадкой. Помимо того, возможно заподозрить и другие заболевания, локализующиеся в области позвоночника, которые характеризуются подъемом температуры (ревматические болезни, туберкулез позвоночника, опухоли, остеомиелит).
Первая помощь при приступе поясничного радикулита

Важно при развитии симптомов острого радикулита вызвать врача. Самостоятельно не осуществлять резких движений, чтобы не усилить чувство боли, позвать кого-либо близкого на помощь. Правильный при приступе делать следующее:
- Зафиксировать поясницу при помощи бандажного пояса, ткани, простыни или любых других средств, находящихся в данный момент под рукой.
- Уложить больного на твердую поверхность (например, жесткую кровать). При этом быть придельно аккуратным. Необходимо поддерживать больного, позволить опереться на вас рукой. Укладывать правильно на кровать на спину, под нижние конечности подложить подушку или валик. В течение приступа важно соблюдать постельный режим.
- Необходимо снять болевой приступ. Если есть навык постановки внутримышечных инъекций, необходимо ввести препараты группы НПВС (нестероидных противовоспалительных препаратов). Примеры препаратов: ибупрофен (Нурофен), диклофенак (Вольтарен), нимесулид (Найз, Нимесил, Нимулид), мелоксикам (Мовалис), индометацин. Если нет навыка постановки инъекций, нужно дать препараты в таблетированной форме, в соответствии с инструкцией по применению.
- Возможно использование пластыря с противовоспалительным компонентом в составе, например, пластыря Вольтарен, содержащего диклофенак, или Нанопласта (в составе магнитный порошок). Он обеспечивает постепенное введение препарата в течение суток. Этот способ обезболивания подойдет людям с неярко выраженными симптомами заболевания.
- Обязательно успокоить больного. При необходимости можно использовать препараты валерианы или пустырника, в настойках или таблетках.
- Нанести на область, где ощущается боль, противовоспалительные мази или гели: содержащие диклофенак (Вольтарен Эмульгель 1 и 2%), ибупрофен (Нурофен гель, Долгит), производные кетопрофена (Фастумгель, Быструмгель, Кетонал), нимесулид (Найз гель). Рекомендуется использовать мази с разогревающим эффектом, так как обезболивание наступает благодаря улучшению кровообращения, снятию отека и раздражающему действию компонентов. Например, можно использовать: Финалгон, Капсикам. Также гели с комбинированным действием: Долобене или Фитобене и другие.
- Препараты витаминов группы B (Нейромультивит, Мильгамма композитум, Нейродикловит: витамины группы B (B1, B2, B6, B12) в комплексе с диклофенаком).
Очень осторожно следует применять методику расслабляющего массажа.
Помощь в лечебном учреждении

Важно помнить, что с проблемой радикулита обязательно необходимо обратиться к специалисту, вызвав его на дом или обратившись в поликлинику по месту жительства. Какой врач лечит радикулит? Как правило, в поликлинике по данной проблеме консультирует врач невропатолог. Если установлены этиологические факторы развития заболевания, то исходя из них, проблемой радикулита могут заниматься врачи-ревматологи, онкологи, аллергологи, гематологи, травматологи, хирурги. Также специалисты рефлексотерапии, мануальной терапии, физиотерапевты.
Врач подробно узнает жалобы, динамику развития симптомов, проводит осмотр. При осмотре врачом могут быть выявлены: усиление коленных рефлексов, усиление боли в люмбальной области при подъеме вытянутой ноги вверх в положении лежа на спине (симптом натяжения). Также назначает дополнительные методы диагностики: рентгенографию поясничного отдела позвоночника, КТ (компьютерную томографию) и МРТ (магнитно-резонансную томографию). Обобщая данные, врач устанавливает окончательный диагноз заболевания.
Первая помощь при приступе поясничного радикулита со стороны врача дополняется проведением блокад с использованием анестетиков: лидокаина, новокаина, прокаина и прочих. Этот метод требует определенных навыков и квалификации. Анестетик вводится в ткани в определенные точки пораженной области и на определенную глубину, необходимую для выключения нервных окончаний. Процедура имеет непродолжительный эффект, но значительно облегчает состояние пациента. По необходимости может быть проведено несколько процедур. Назначаются процедуры физиотерапии, иглоукалывания и лечебная физкультура.
После купирования симптомов больной может быть выписан, получает рекомендации по лечению, наблюдается у лечащего врача 1 раз в 6 месяцев. Возможно и внеплановое посещение при каждом новом случае обострения.
Профилактика радикулита

Необходимо соблюдать ряд правил, позволяющих предотвратить появление или обострение радикулита. Важные из них:
- Рационально дозировать труд и отдых.
- Не переохлаждаться и не перегреваться.
- Правильно поднимать тяжести (сгибая ноги в коленных и тазобедренных суставах, с выпрямленной спиной).
- Использовать для сна и отдыха удобную кровать с ортопедическим матрасом и подушкой.
- Контролировать массу тела.
- Заниматься физической нагрузкой.
- Должна быть своевременная диагностика и лечение заболеваний, которые могут способствовать развитию радикулита.
Важно обнаружить симптомы на ранних стадиях заболевания, вовремя обратиться к врачу, стараться как можно меньше заниматься самолечением.

Люди, страдающие от любой формы радикулита, не понаслышке знают что такое боль.
Болевые ощущения могут прийти внезапно и подпортить намеченные планы, уложив вас в постель и обложив грелками и обезболивающими.
Но ни в понедельник, ни во вторник, ни даже в среду лечение не начинается, а поход к врачу и вовсе переносится на следующий месяц, а то и год. Радикулит - это не та болезнь, лечение которой нужно откладывать в долгий ящик, ей нужно заниматься, при том комплексно. Как справится с надоевшими болями и наконец перестать бояться внезапных приступов?
Что такое радикулит?
Радикулит заслуживает звание самого распространенного заболевания у людей разного возраста. Несмотря на то, что в этой статье мы называем радикулит заболеванием, самостоятельной болезнью он не является.
Радикулит - это скорее набор симптомов, который проявляется при сдавливании спинномозговых корешков, поэтому радикулит - это скорее следствие другого заболевания, приведшего к защемлению нервных корешков.

Такими первоначальными заболеваниями могут быть остеохондроз, спондилёз, аномалии развития позвоночника разного типа. Помимо этого вызывать воспаление может переохлаждение, различного рода травмы спины, инфекционные заболевания (сифилис, туберкулез, менингит, клещевой энцефалит и др.).
Боли носят внезапный характер и могу проявиться при сильной нагрузке на позвоночник (например, при подъеме тяжестей), при неловком и резком движении, а также по причине простуды или инфекции.
Традиционная медицина выделяет несколько видов радикулита в зависимости от локализации заболевания.
Радикулит бывает:
- шейным;
- грудным;
- пояснично-крестцовым (иногда его называют просто поясничным).
Эти разновидности в свою очередь могут проявляться в двух разных формах: хронической и острой.
Также иногда встречается разделение этого заболевания на первичный тип и вторичный тип. К первичному радикулиту относят заболевание, причиной которого был инфекционный или токсический фактор. К вторичному типу относят радикулит, проявившийся из-за нарушений в позвоночном столбе и спинном мозге.
Что такое острый радикулит?
При острой форме радикулита болевые приступы начинаются внезапно, симптоматика обычно ярко выражена. Воспаление корешков может происходить на разных уровнях позвоночника. Воспалительный процесс поражает внутреннюю часть оболочки нерва (внеоболочную часть).
Причины возникновения острого радикулита разделяют на две категории: врожденные и приобретенные.

Врожденные причины чаще всего включают в себя аномалии в развитии позвоночника, например:
- новообразования различного происхождения;
- разрастания фиброзной ткани;
- образование спаек.
Приобретенные причины чаще всего носят хронический характер. В эту группу включены все дегенеративные изменения, происходящие в суставах и позвонках на протяжении длительного времени (спондилёз, остеохондроз и др.).
Чаще всего такие изменения приводят к появлению остеофитов (разрастанию позвонков и появлению своего рода шипов на них), которые и сдавливают спинномозговые корешки. Эти процессы приводят к образованию межпозвоночных грыж и гипертрофии жёлтой связки.
Помимо этого к приобретенным причинам относятся инфекционные заболевания различного рода (туберкулез, ВИЧ, клещевой боррелиоз, эпидуральный абсцесс, остеомиелит), различные злокачественные образования на позвоночнике (опухоли, кисты), эндокринные и метаболические расстройства (сахарный диабет, акромегалия и др), травмы позвоночника, переохлаждение (и резкие температурные скачки), высокие физические нагрузки и др.
Самые распространенные формы острого радикулита - это пояснично-крестцовый и шейный типы. Именно на эти отделы позвоночника приходится большая часть всех нагрузок.
Важно! Острый приступ радикулита - это не всегда первое проявление заболевания, вполне возможно, что это обострение уже развитой патологии, так что не стоит затягивать с обследованием и лечением.
Острый приступ радикулита сопровождается острой болью, которая может иметь разную локализацию. В зависимости от локализации болевых ощущений можно говорить о проявлениях определенного типа радикулита.
Острый радикулит пояснично-крестцового типа
При остром радикулите поясничного отдела позвоночника большинство пациентов испытывают характерные боли в пояснице, которые определяют как люмбаго или, по-другому, прострелы. В некоторых случаях боль чувствуется не только в спине, но и распространяется на седалищный нерв. Болевые ощущения могут затрагивать седалищную область, тыльную поверхность бедра, голень.

Характер боли при этом резкий, режущий, рвущий, простреливающий, парализующий позвоночный столб в пояснично-крестцовом отделе. Больной при этом стремится занять позу, при которой максимально снизится боль: чаще всего больной наклоняется вперед или в сторону.
Происходят также изменения в мышцах: там, где локализовано напряжение, мышцы находятся в гипертонусе и максимально сокращены. При прощупывании кажется, что мышца вспухла, увеличилась. На расслабленной стороне мышцы растянуты.
Если первопричиной возникновения острой формы радикулита является деформация тел позвонков и смещение межпозвоночного диска назад, то это может привести к возникновению кифоза, при котором распрямиться или наклониться будет довольно сложно и болезненно.
При смещении позвонков вбок, развивается (или усугубляется) сколиоз. Тело отклонено в сторону, противоположную деформации (гетерологический сколиоз).
В случае с острой формой поясничного радикулита редко может произойти потеря чувствительности. Если и встречается такой симптом, то только в области наружной части голени. Основная симптоматика характеризуется гипертонусом ягодичных и спинных мышц и, соответственно, острыми болями в этих областях.
Острый радикулит шейно-грудного типа
Этот тип радикулита встречается значительно реже, при том, что механизм проявления такой же, как и у пояснично-крестцовой формы. Болевой синдром возникает в шее и может переходить в зоны, в которых находятся наиболее пораженные нервные окончания. Болевые ощущения могут сопровождаться онемением в тех же пораженных зонах.
Болевой синдром распространяется на грудную и затылочную области, вызывая при этом симптомы схожие с симптоматикой инфаркта. При этом пациент не может нормально отклонить голову назад.
Если диск смещён вбок, то происходит вынужденный наклон головы и образование своего рода кривошеи. В некоторых случаях имеется парез пальцев руки со стороны поражения (два последних пальца прижаты к ладони и согнуты).
Обострение шейно-грудного радикулита довольно длительный процесс. Он имеет периодический характер, и, в отличие от пояснично-крестцовой формы, более протяженный.
Если вас внезапно настиг приступ острого радикулита (или болевой приступ хронического характера), и возможности сразу же обратиться к врачу нет, есть несколько приёмов первой помощи, которые могут несколько уменьшить боль и продержаться до посещения врача:
- Зафиксируйте место поражения с помощью бандажа или плотной ткани;
- Попросите осторожно поддержать вас и уложить на спину на жесткую поверхность. При этом согните колени и подложите под них подушку или валик;
- Если есть возможность, то введите внутримышечно нестероидный противовоспалительный препарат. Если такой возможности нет, то примите таблетированную форму НПВС (Мовалис, Вольтарен, Индометацин);
- Добавьте к лечению миорелаксанты (например, Мидокалм или Баклофен);
- Можно воспользоваться специальными пластырями, созданными на основе НПВС. Такие пластыри действуют медленно, поэтому рекомендуется применять их в случае с нерезкой симптоматикой;
- Примите легкое успокоительное растительного происхождения (например, настойку валерианы или пустырника);
- На воспалённую область нанесите согревающую мазь или гель (Фастум-гель, Кетанол, Финалгон и др.).
Важно! Данные советы предназначены для тех случаев, когда сразу же обратиться к семейному доктору или вызвать скорую нет возможности. Первая помощь может помочь на время снизить болевые ощущения, но устранить первопричину приступа она не может. Поэтому нужно обязательно обратиться к специалисту, который проведет обследование и назначит вам комплексное лечение, способное побороть первоначальную причину появления симптомов радикулита.
И острая, и хроническая формы радикулита в первую очередь являются последствиями другой болезни. Поэтому не существует лечения, направленного на устранение радикулита, нужно лечить первопричину. Поэтому первым шагом должно быть установление этой причины. Для этого нужно обратиться к врачу и пройти обследование.
Когда обследование покажет что именно вызывает острые боли в спине, шее или груди, можно начинать лечение. Лечебный комплекс вам назначит врач, опираясь на те причины, которые вызывают радикулит. Дать какие-то конкретные методики будет очень сложно, поскольку причин для появления радикулита бесчисленное множество.

Стандартно терапия включает в себя постельный режим (при обострении) или обеспечение щадящего режима дня, лечение медикаментами (болеутоляющие, витамины, миорелаксанты, НПВС), массаж и лечебная физкультура (обязательный пункт любой терапии, направленной на лечение заболеваний позвоночника).
Иногда к этим методикам добавляется иглорефлексотерапия, вакуумная терапия, магнитопунктура, лазерная терапия. Но это чисто индивидуальные методы, подходят они не всем.
Все эти методы направлены на устранение болевых ощущений и нормализации кровообращения, а также затормаживанию патологических процессов, происходящих в позвоночном столбе.
Видео: "Симптомы и причины радикулита"
Что такое хронический радикулит?
В отличие от острой формы, хронический радикулит явление для пациента постоянное. Болевые приступы имеют периодический характер и случаются практически постоянно после резких движений, поднятия тяжестей, переохлаждения и т.д.
Острая и хроническая формы радикулита имеют одинаковый набор причин, взывающий болевые приступы.
Считается, что в 90% случаев причиной хронического радикулита является остеохондроз (и вместе с ним межпозвоночные грыжи и, соответственно, образование остеофитов). Остальные 10% распределяются между врожденными нарушениями, инфекционными заболеваниями, травмами, злокачественными опухолями.
Также хронический радикулит может развиться по причине постоянного стресса, в котором находится человек.
Помимо всего перечисленного, болевые приступы может вызывать переохлаждение организма, резкий подъем тяжестей, неловкие движения. Все эти причины являются основной для возникновения болевых приступов, а не развития самой болезни (как и в случае с острой формой).
В отличие от острой формы, при хроническом радикулите симптомы как будто растянуты во времени и слегка сглажены. Боль носит не такой резкий и острый характер, она может то усиливаться, то стихать.
При шейной локализации радикулита шейный изгиб (со временем) сглаживается, из-за чего происходит нарушение осанки и амортизационной функции 
позвоночного столба. Все это приводит к ухудшению состояния. Поэтому стоит обратиться к врачу сразу же после того, как пройдет обострение (острая боль несколько стихнет). Первичный приступ легче победить и предотвратить развитие осложнений.
Грудная форма хронического радикулита является одной из самых редких форм, однако это не умаляет ее значимости. Симптоматика в данном случае может быть разной (она зависит от степени поражения корешков). Обычно болевые ощущения локализуются в межреберной зоне. Пациент испытывает боли при глубоком вдохе, кашле или чихании, а также ходьбе и других движениях. Другое название для этой формы хронического радикулита - межрёберная невралгия.
Хроническая форма межрёберной невралгии проявляется не так ярко, как единичная (или острая), но регулярность болевых приступов является довольно неприятным симптомом и может говорить о наличии более серьёзных проблем в организме, чем простой спазм.
Поясничная форма хронического радикулита имеет такую же симптоматику, как и острая форма. Единственным исключением является то, что прострелы случаются регулярно. Пациент чувствует слабость в мышцах, болевые ощущения распространяются на нижний отдел спины, ягодицы, живот и ноги.
Поясничный радикулит может развиться после нескольких острых приступов. При хронической форме острая боль будет чередоваться с периодами ремиссии.
Терапия, направленная на лечение хронического радикулита, строится по тому же принципу, что и терапия, направленная на лечение острого радикулита.
Нужно обязательно пройти обследование, установить первопричину возникновения заболевания и внять рекомендациями врача. Доктор назначит комплексное лечение, которое будет включать себя медикаментозную терапию, массаж, лечебную физкультуру, мануальную терапию и т.д.
Выбор методов лечения и препаратов подбирается строго индивидуально, с опорой на персональную клиническую картину пациента.
Помимо традиционного лечения можно применять некоторые народные рецепты. Например, принимать горячие обертывания и теплые ванны с эфирными маслами, делать компрессы из горячего картофеля, пить чай из березовых листьев и коры вербы.
Видео: "Что делать при острых болях в спине?"
Профилактика хронического и острого радикулита

Профилактика разных форм радикулита включает в себя соблюдение общих правил личной гигиены, а также следование рекомендациям вашего лечащего врача.
Также следует внимательно относится к вашим хроническим заболеваниям, не давать им прогрессировать. Старайтесь расслабляться, избегать сильных стрессов.
Высокая влажность и переутомление мышц может привести к развитию пояснично-крестцового радикулита, так что стоит подумать о смене места работы или изменения климатических условий у вас дома.
Избегайте сквозняков, переохлаждения, старайтесь держать поясницу, шею и ноги в тепле. Занимайтесь гимнастикой (но не слишком перегружайте организм).
Избегайте сильных физических нагрузок, не поднимайте сильные тяжести, правильно питайтесь, гуляйте на свежем воздухе.
Заключение
Для того, чтобы эффективно подойти к решению такой проблемы, как радикулит, еще раз обратите внимание на некоторые важные моменты:
- Радикулит - это не самостоятельное заболевание, это последствие проявления другой болезни, связанной с нарушениями в позвоночнике. Поэтому вылечить радикулит у вас не получится, нужно заниматься первопричиной, вызывавшей развитие радикулита;
- В зависимости от локализации различают шейный, грудной и пояснично-крестцовый радикулит, а также острую и хроническую формы заболевания. Каждый тип обладает своей симптоматикой, поэтому сразу после появления характерных симптомов постарайтесь не затягивать с обследованием и лечением;
- Острая и хроническая формы различаются периодичностью появления болевых приступов. Для острой формы характерны единичные резкие болевые прострелы, в то время как для хронической формы характерны не такие яркие боли и чередование болевых приступов с периодами ремиссии. Однако после нескольких острых приступов может развиться хронический радикулит, так что стоит как можно раньше обратить внимание на это заболевание, чтобы избежать осложнений;
- Первая помощь при болевом приступе одинакова как в случае с острым радикулитом, так и с хроническим. Но нужно помнить, что первая помощь не может вылечить первопричину, она может лишь помочь в случае острого проявления болезни и несколько облегчить состояние, если нет возможности сразу обратиться к врачу или вызывать скорую;
- Лечение радикулита должно быть комплексным. Помимо медикаментов оно включает в себя лечебную физкультуру, массаж, физиотерапию, мануальную терапию и другие терапевтические мероприятия. Следует подойти к лечению основательно, набраться терпения и следовать всем указаниям вашего лечащего врача. Быстрых результатов ждать не стоит;
- Обязательно ознакомьтесь с профилактическими мерами, чтобы избежать развития радикулита или усугубления уже имеющегося заболевания. Следите за своим питанием, избегайте сквозняков и переохлаждения, не перегружайте мышцы, но и не забывайте о гимнастике. Порой профилактика может быть эффективнее лечения уже имеющихся проблем.
Читайте также:


