Пример написания неврологического статуса при остеохондрозе

Неврологический статус – это один из методов мониторинга нервной системы, а его исследование, описание и оценка необходимы в медицине, и объясняется это требованием обследования головного мозга и ЦНС в неврологическом и реанимационном отделении с целью постановки диагноза и определения способа и действенности проводимого лечения.
Еще одной причиной необходимости в оценке неврологического статуса является то, что конечной целью любых лечебных мероприятий является не достижение нормальных показателей ВЧД и ЦПД, концентрации кислорода и метаболитов, а повышение функциональных характеристик центральной нервной системы и сам итог заболевания.
Лишь показатель неврологического обследования способен быть достоверной информацией для перфузии (метод исследования прохождения крови в ткани мозга) и для оксигенации (выявление количественных и качественных характеристик кислорода в мозговой материи, требуется для больных, переживших кровоизлияние и др.).
Для конкретных больных оценка нейромониторинга требуется для определения таких показателей:
- критическое показание внутричерепного давления;
- показания к экстренному лечению гематомы, выявленной на томографии.
К основе правильного лечения больного лежит комплексное обследование, в том числе и выявление неврологического статуса, с последующей его оценкой.
Пример оформления истории болезни по неврологии
Как исследуется и оформляется неврологический статус — пример написания и оценки состояния больного.
Паспортные данные больного — Ф.И.О, возраст, сем. положение, образование, дата поступления в больницу.
Анамнез — больной уснул в состоянии алкогольного опьянения, после пробуждения обнаружил вышеуказанные признаки.

- степень угнетения сознания — поверхностная;
- внимание потеряно, затруднена концентрация, но ориентация в пространстве сохранена;
- головные боли отсутствуют;
- тошноты и рвоты не наблюдалось;
- судорожных припадков не предвидится;
- менингеальных симптомов не наблюдается.

Черепномозговые нервы реагируют следующим образом.
I. n. olfactorius — обоняние сохранено, галлюцинаций нет. II. n. opticus — зрительные показания в норме.
III. n. oculomotorius, IV trochlearis, VI n. abduccens:
- произвольных движений глаз не наблюдается, размер зрачков соответствует освещению;
- птоз верхнего века, косоглазие, разная ширина зрачков отсутствуют;
- содружественные движения глаз без отклонений;
- синдрома Бернара—Горнера не наблюдается;
- синдрома Арджила-Робертсона (неподвижности зрачков) также нет.
- лицевая чувствительность в норме, триггерная область не воспалена, без боли;
- атрофии жевательных мышц не выявлено;
- роговичный рефлекс присутствует;
- рефлекс Бехтерева сохранен.
VII. n. facialis: Лицо пропорционально с двух сторон, нарушения вкусовых рецепторов не наблюдается, орбикулярные реакции сохранены.
VIII. n.vestibulocohlearis:
- слух снижен в правом ухе, часто возникает шум в том же ухе;
- головокружения не выявлено, патологического нистагма нет;
- поза Ромберга – больной сохраняет равновесие.
IX, X. n.glossopharingeus, n. vagus:
- глотание не нарушено, произношение нормальное;
- при звукообразовании мягкое небо сохраняет подвижность;
- рефлексов орального автоматизма и его разновидностей у больного не выявлено;
- псевдобульбарного синдрома – нет, сухость во рту – отсутствует.
XI. n. accessorius:
- трапецевидная и кивательная мышцы в норме;
- пожимание плечами не изменено, мышечная сила сохранена;
- атрофии нет, фибрилляции не наблюдается.
XII. n. hypoglossus:
- координация действия органов речи нарушена из-за отсутствия зубов (передних) на нижней челюсти, атрофии нет, фибрилляция отсутствует;
- движение языковой мышцы сохранено в нормальной амплитуде.

При внешнем обследовании атрофии не найдено. Фибрилляция не наблюдается.
Объем активных движений конечностей:
- проявляется парез правой кисти;
- снижение мышечной силы (невозможно разогнуть кисть или наоборот согнуть, мелкая моторика пальцев отсутствует, трудно противопоставить большой палец).
Объем пассивных движений:
- отмечается гипотония;
- гипотрофия мышц правой кисти (лучевого сгибателя запястья, короткого сгибателя большого пальца кисти, m opponens pollicis, длинной ладонной мышцы, m. extensor carpi radialis, мышц разгибания пальцев и mm. extensor pollicis), что говорит о повреждении нервов кисти, а именно в зоне концентрации n. radialis и n.medianus.
Остальные параметры двигательного активности:
- четкость движений: устойчивость и статичность сохранены;
- ходьба: наличие хромоты (правая нога), из-за старого повреждения;
- скрининговый тест (пальценосовой) пройден успешно, пяточноколенная проба также в норме;
- имманентная направленность сознания на предмет отсутствует;
![]()
- дисметрического нарушения нет;
- адиадохокинеза не наблюдается;
- асинергия Бабинского отсутствует;
- гиперкинезов не найдено;
- мимическая деятельность в нормальном состоянии.
- наблюдается нарушение тактильного чувствительного аппарата на внешней стороне запястья, тыльной части первой, второй зон, латеральных областей трех пальцев, ладонной области кисти;
- мышечно-суставная чувствительность (глубокая чувствительность) в пальцах кисти сохранена.
Исследование сложных форм рецепций:
- способность узнавания предметов на ощупь сохранилась;
- топестезия не потеряна;
- штриховое чувство сохранено;
- обследование болевых точек не обнаружило отклонений;
- симптом Ласега — отрицателен.
- сухожильные бицепса плеча не изменены;
- сухожильные трицепса плечевого не повреждены;
- надкостницевой р. лучевой кости сохранен;
- пателлярный — не изменено;
- ахиллова сухожилия — жив;
- болевые поверхностные рефлексы, брюшные всех видов и подошвенные – сохранены;
- стопный разгибательный рефлекс не наблюдается;
- Оппенгейма тыльного сгибания — нет;
- кистевого сгибательного рефлекса не обнаружено;
- рефлекторные сгибания пальцев (Тремнера) отсутствуют.
Оценка иных функций:
- тазовые органы подчинены высшей нервной деятельности;
![]()
- афазии нет, речевая деятельность нарушена, так как отсутствуют передние зубы;
- араксиса и гнозиса нет;
- аграфических расстройств не наблюдается;
- больной способен к счету;
- функции памяти не изменены;
- интеллектуальный уровень не изменен;
- критические замечания к своему положению переносит адекватно;
- эмоциональное состояние — нормальное.

Топическая диагностика пишется без учета данных компьютерной томографии и МРТ.
Клиническим обследованием выявлены симптомы, которые свидетельствуют о легком периферийном парезе лучевого и срединного нервов (правая кисть).
Исследование неврологического статуса:
Неврологический статус при болезни Паркинсона
Заболевание Паркинсона — хроническое заболевание всей нервной системы, особенно часто ему подвержены пожилые люди. Основные 
нарушения связаны с опорно-двигательным аппаратом.
Первые проявления касаются зрительной системы: мидриаз, птоз, отсутствие прямой реакции на свет – соответствуют острой инфекционной этиологии, зачастую ей сопутствует двоение, которое в фазах постэнцефалитического паркинсонизма также наблюдаются, но более разнообразно.
Также присутствуют такие симптомы
- расстройство взора вверх присутствует;
- рефлекс Бехтерева – обострен;
- осложнение надбровного рефлекса;
- тестирование на падение головы — положительно;
- маятниковое качение конечностей уменьшено.
Если данных симптомов нет, то можно исключить вариант болезни Паркинсона у больного. Еще одним симптомом является проявление асимметрии лицевых мышц, легкие нарушения двигательных функций языка, глотательных мышц, нарушения.
Оценка неврологического статуса при инсульте
При составлении неврологического статуса при инсульте учитывают такие симптомы:
- снижение чувствительности мышц конечностей (рук, ног, лица), часто лишь по одной стороне тела;
- затруднение восприятия предметов, речи;
- внезапное ухудшение зрительных функций;
- головные боли;
- потеря координации в движениях;
- высокое артериальное давление – сигнализирует о кровоизлиянии в мозг (необходимо точное показание диастолического давления);
- гиперкератоз ногтевого ложа.
Получение сведений о пережитых ранее болезнях поможет врачам найти причины приступа. При условии, что симптомы проявляются со 
временем, постепенно, то может быть тромбоз, а в случае, если болезнь прогрессирует в течение суток, инсульт определяется, как транзиторная ишемическая атака.
Увеличенный размер селезенки, также сигнализирует об опасности приступа инсульта. Алкоголизм и сопутствующая увеличенная форма печени — то же самое. После инсульта, в результате падения, у больного, в большинстве случаев, обнаруживают перелом(ы) конечности(ей).
Самым важным фактором является наличие или отсутствие возможной черепно-мозговой травмы.
Люмбальная пункция (поясничный прокол) обязательна при подозрении на субарахноидальное кровоизлияние, показана для дифференциальной диагностики характера инсульта, при отсутствии стволовых расстройств.

Одним из этапов изучения нервных болезней в медицинских университетах и колледжах является написание истории болезни по неврологии. Эта статья поможет студентам медицинских колледжей и университетов написать идеальную историю болезни.
История болезни: что это такое?
История болезни - это подробное изложение развития заболевания пациента, начиная от первых возникших жалоб и заканчивая лечением установленного заболевания и прогнозом для жизни и трудоспособности.
Грамотно написанная история болезни помогает врачу следить за состоянием больного и обеспечить его выздоровление. Для студента заполненная учебная сестринская история болезни по неврологии - это отличный шанс выучить определенную нозологию от и до.
Схема написания
Любая история болезни по неврологии должна быть написана в определенном порядке и включать в себя следующие пункты:
- Паспортные данные пациента: Ф.И.О., дата рождения, место проживания и работы, полученное образование, диагноз при поступлении в стационар или амбулаторию и окончательный диагноз при госпитализации.
- Жалобы больного. В данном пункте перечисляются жалобы, которые предъявляет больной на момент поступления в стационар или поликлинику.
- Анамнез заболевания. Описывается время, с которого больной отмечает появление первых жалоб, как развивались эти жалобы до момента его обращения за врачебной помощью, в какой последовательности появлялись симптомы, дата обращения к врачу.
- Анамнез жизни. Описывается, где родился больной, в каких условиях проживал, как развивался, какие успехи имел в школе. Также отмечаются материальные и бытовые условия в настоящее время, семейное положение. Уточняется о болезнях, травмах и операциях, которые были у больного. Уделяется время семейному анамнезу (какие заболевания имели ближайшие родственники, если есть гибель в семье, выясняется, по какой причине). Отдельно собирается аллергологический анамнез.
- Объективное обследование органов и систем.
- Неврологический статус. В этом разделе истории болезни подробно описывается состояние нервной системы пациента.
- Предварительный диагноз. После беседы и физикального обследования до проведения дополнительных методов диагностики нужно поставить предварительный диагноз и привести его обоснование.
- Специальные методы обследования. После больного направляют на необходимые ему лабораторные и инструментальные исследования. Обязательно сдается общие анализы крови, мочи, электрокардиограмма, рентгенография органов грудной клетки. Для неврологических больных часто обращаются к помощи методов визуализации головного и спинного мозга (КТ, МРТ).
- Дифференциальный диагноз. Приводится несколько болезней, схожих по симптоматике и объективным данным с поставленным предварительно диагноза. Анализируются их общие черты и отличия.
- Окончательный клинический диагноз. Формулировка окончательного диагноза состоит из основного заболевания, его осложнений, если таковые имеют место быть, и сопутствующих заболеваний.
- Лечение. Подробно описывается не медикаментозное и медикаментозное лечение с упоминанием доз, способа введения и частоты введения препарата в сутки. Лечение нужно расписывать на один день!
- Прогноз. Указывается прогноз как для жизни, так и для работы. Если есть утрата трудоспособности, указывается какой процент утраты и какова продолжительность.
- Дневник. В дневнике содержится краткая информация о состоянии больного каждый день пребывания в больнице (общее состояние, температура, давление, пульс, диурез, дефекация).
- Эпикриз. Представляет собой краткое описание всей истории болезни.
- Список литературы.
История болезни: какие системы поддаются обследованию?
В графе "Объективное обследование органов и систем" проходит всестороннее обследование всех систем организма больного, уделяя особенное внимание пораженной системе - нервной. Помимо нервной системы, проводят также осмотр:
- опорно-двигательной системы;
- дыхательной системы;
- пищеварительной системы;
- сердечно-сосудистой системы;
- мочеотделительной системы;
- эндокринной системы.
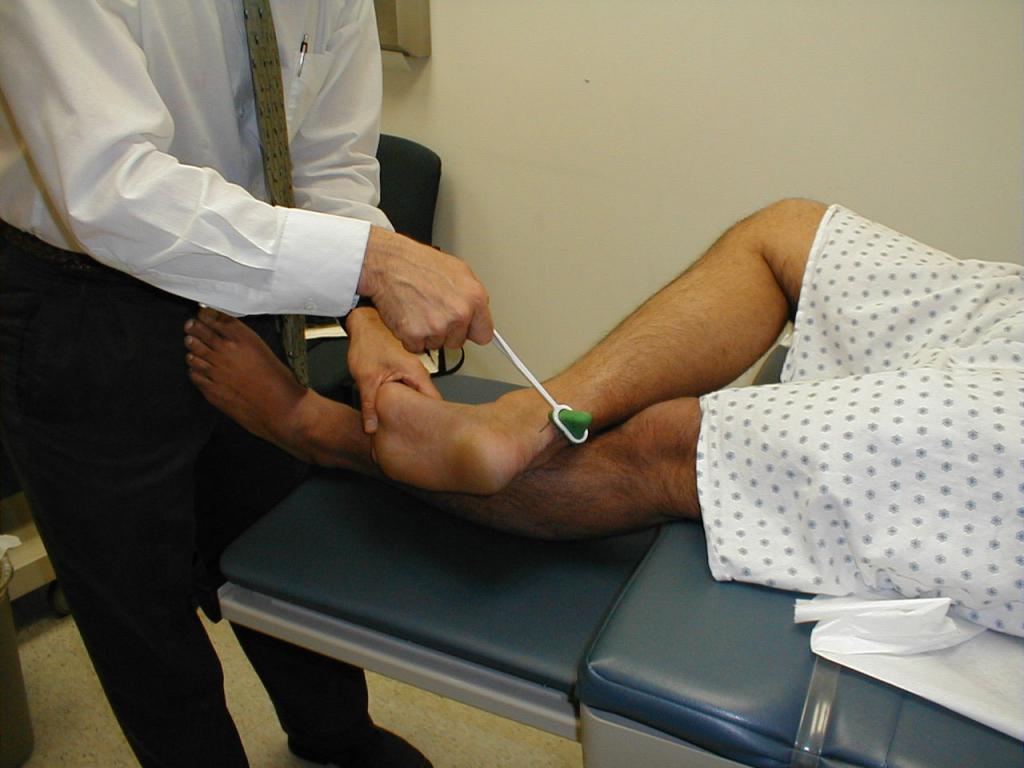
Неврологический статус
Основное место при написании истории болезни по неврологии уделяется именно неврологическому статусу, в котором подробно описано объективное обследование нервной системы организма с патологическими признаками, которые были обнаружены при этом. Описание неврологического статуса включает в себя:
- сознание больного, его ориентацию в себе и окружающем его пространстве;
- наличие или отсутствие менингеальных симптомов;
- описание функции 12 пар черепных нервов;
- двигательная активность;
- безусловные рефлексы (сухожильные, конъюнктивные, кожные);
- тонус мышц;
- наличие или отсутствие патологических рефлексов;
- состояние органов чувств;
- состояние координации;
- состояние вегетативной системы;
- высшие функции - речь, память, мышление, внимание, интеллект;
- состояние тканей около позвоночника (при заболеваниях позвонка).
После полноценного неврологического обследования ставится топический диагноз. То есть определяется, на каком уровне нервной системы произошло поражение.
Общая схема написания истории болезни одинакова для всех неврологических заболеваний. Однако жалобы, неврологический статус и, конечно, диагностика и лечение разнятся в зависимости от вида поражения нервной системы. Поэтому ниже будут представлены краткие примеры истории болезни по неврологии для самых распространенных заболеваний.
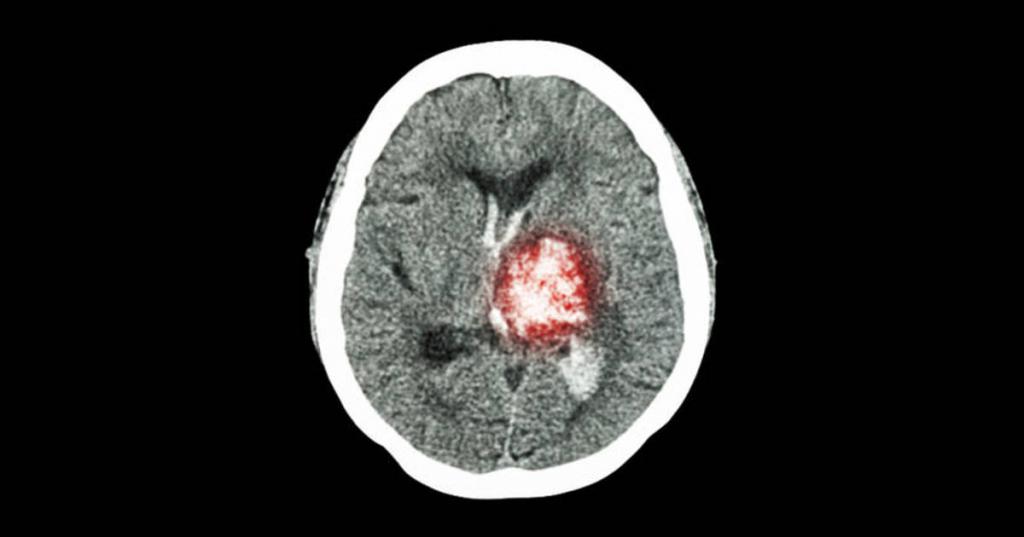
Ишемический инсульт
При написании истории болезни по неврологии по ишемическому инсульту следует обратить внимание на возраст пациента (как правило, более 60 лет), наличие сопутствующих заболеваний (аритмий, атеросклероза, гипертонической болезни), внезапность появления симптомов.
Жалобы больного: больная жалуется на слабость в правой верхней конечности, полное отсутствие движений в левой ноге, затруднение речи и трудности жевания пищи из-за опущенного правого уголка губ.
Анамнез заболевания: считает себя больной на протяжении двух дней, когда резко утром после сна ослабли рука и нога, и перекосило нижнюю часть лица. После движение в ноге и вовсе стало невозможным, появились речевые проблемы. При ухудшении состояния, на вечер второго дня, вызвала карету скорой помощи, которая доставила больную в отделение нервных болезней.
Анамнез жизни: жила и развивалась нормально, в нормальных условиях. Имеет двух дочерей и четырех внуков. Не замужем, разведена. Мать страдала гипертонической болезнью, отец перенес ишемический инсульт в 72 года. Сама больная страдает атеросклерозом на протяжении 10 лет, препараты для снижения холестерина регулярно не принимает. Наличие аллергии отрицает.
Объективное обследование органов и систем: краткое описание органов и систем организма, каковыми они должны быть в норме.
Неврологический статус: больная в сознании, общение затруднено из-за проблем с речью. Лицо асимметрично, опущен правый угол рта, язык отклонен влево. Объем активных движений в правой руке снижен, движения в правой ноге невозможны. Рефлексы повышены, отмечается патологический рефлекс Бабинского на правой ноге.
Предварительный диагноз: ишемический инсульт в левой средней мозговой артерии.
Специальные методы обследования: общий анализ крови, мочи, ЭКГ, КТ головного мозга, МРТ головного мозга.
Диф. диагноз: с геморрагическим инсультом, периферическими парезами или параличами, энцефалитом.
Клинический диагноз: острое нарушение мозгового кровообращения по типу ишемии в бассейне левой средней мозговой артерии. Атеросклероз в стадии декомпенсации.
Лечение: при написании истории болезни по неврологии по ОНМК ишемического характера лечение должно быть направлено на восстановление кровотока в сосудах головного мозга. Для этого применяют препараты тромболизиса ("Актилизе", "Стрептокиназа"), которые растворяют тромб; ацетилсалициловую кислоту, которая лишь предотвращает образование новых тромбов, однако не может растворить старые.
Среди историй болезни по неврологии об инсульте чаще всего встречается именно ишемический его тип при закупорке артерии головного мозга, однако возможен и геморрагический вариант при разрыве стенки сосуда. Он возникает гораздо реже, но намного более опасен. Ниже перечислены основные его последствия.

Последствия геморрагического инсульта
Хотя написание истории болезни по неврологии при ишемическом инсульте более распространено, чем при геморрагическом, ведь эта патология встречается гораздо чаще, нарушение мозгового кровообращения геморрагического характера протекает более тяжело и намного чаще оставляет после себя тяжелые последствия:
- парезы и параличи;
- нарушение речи;
- потерю зрения;
- нарушение сознания вплоть до комы;
- слабоумие;
- рецидив инсульта.
При написании истории болезни по неврологии о последствиях перенесенного геморрагического инсульта стоит обратить внимание именно на перечисленные выше состояния.
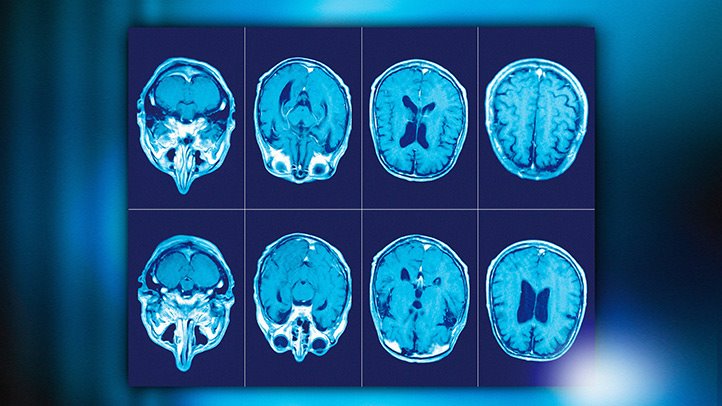
Рассеянный склероз
В классических историях болезни по неврологии по рассеянному склерозу описывается молодая девушка, так как рассеянный склероз часто поражает именно девушек 20-30 лет.
Жалобы больного: на постепенное нарушение зрения и координации, ощущение онемения и ползания мурашек в нижних конечностях.
Анамнез заболевания: впервые такие жалобы появились два года назад. Сначала ухудшилось зрение больной на короткий промежуток времени, потом оно восстановилось. Через несколько месяцев возникла шаткость походки и странные ощущения в ногах. Этот приступ также прошел, но через несколько месяцев появился опять, с еще большей силой. Тогда больная обратилась в поликлинику, откуда ее направили в неврологическое отделение.
Анамнез жизни: рост и развитие соответствовали возрасту, социальные условия жизни удовлетворительны. Не замужем. Семейный анамнез не отягощен. Наличие аллергических реакций отрицает.
Объективное обследование органов и систем: органы и системы организма без патологии.
Неврологический статус: сознание ясное, охотно идет на контакт. Менингеальные знаки не выявляются. Снижение зрение на левый и правый глаз. Объем движений в руках полный, в нижних конечностях - снижен. Тонус мышц в нижних конечностях ниже нормы. Рефлексы без патологии. При ходьбе наблюдается шаткость, движения размашисты.
Предварительный диагноз: рассеянный склероз, стадия обострения.
Специальные методы обследования: клинические методы обследования, который используют также в истории болезни по неврологии при инсульте, применяют и при рассеянном склерозе. Из специальных методов используют МРТ, ЭЭГ, иммунологический анализ крови, консультация офтальмолога.
Диф. диагноз: миопатии, периферические нейропатии.
Клинический диагноз: рассеянный склероз, вторично-прогрессивное течение, стадия обострения.
Лечение: в период обострения используют кортикостероиды (высокие дозы "Метилпреднизолона", "Дексаметазона"); при ремиссии применяют препараты интерферона или более современные средства - моноклональные антитела.
Остеохондроз
Остеохондороз - очень распространенное патологическое состояние позвоночника, поэтому написание истории болезни по неврологии об остеохондрозе очень актуально для студентов. Чаще всего встречается именно нарушение в работе поясничного отдела позвоночника.
При этом заболевании не характерно непосредственное поражение структур нервной системы. Поэтому неврологический статус при написании истории болезни по неврологии по остеохондрозу поясничного отдела позвоночника будет практически полностью в норме, лишь с некоторыми изменениями.
Жалобы больного: на резкие боли стреляющего характера в нижнем отделе спины, которые отдают в ногу (боли обусловлены сдавливанием корешков спинного мозга между позвонками - корешковая гиперестезия). Боли усиливаются при повышении нагрузки на позвоночник - поднятии тяжестей, занятиях спортом.
Анамнез заболевания: болеет на протяжении полугода, когда вдруг появились резкие боли в спине во время переноски груза. Потом боли периодически возникали вновь, в последнее время стали беспокоить и при незначительных движениях.
Анамнез жизни: развивался нормально. Семейный и аллергологический анамнезы не отягощены.
Объективное обследование органов и систем: органы и системы организма функционируют удовлетворительно, патология отсутствует.
Неврологический статус: находится в ясном сознании, адекватно реагирует на врача. Объем движений полный, рефлексы нормальные. Походка устойчивая. При надавливании на ткани в паравертебральной зоне отмечается болезненность, положительные симптом Ласега, который является особенностью написания истории болезни по неврологии про поясничный остеохондроз. Снижение чувствительности в нижнем отделе спины, на нижних конечностях.
Предварительный диагноз: остеохондроз поясничного отдела позвоночника.
Специальные методы обследования: среди специальных методов исследования, которые описываются в истории болезни по неврологии по остеохондрозу, применяют МРТ поясничного отдела позвоночника, на которой можно увидеть сужение суставной щели между двумя позвонками, нарушение структуры связок сустава и поверхностей позвонков.
Диф. диагноз: периферические нейропатии, новообразования позвоночника, миеломная болезнь.
Клинический диагноз: остеохондроз поясничного отдела позвоночника, корешковая гиперестезия.
Лечение: для снятия болевых симптомов применяются нестероидные противовоспалительные средства ("Диклофенак", "Нимесулид"), для улучшения метаболизма хряща используют хондропротекторы.
Эпилепсия
При написании истории болезни по неврологии об эпилепсии нужно помнить, что диагноз "эпилепсия" возможен только после наличия у пациента как минимум двух приступов судорог. Только один приступ в анамнезе не дает основания для постановки диагноза "эпилепсия"!
Как правило, данное заболевание бывает наследственным, поэтому в семейном анамнезе у пациента характерно наличие таких приступов у ближайших родственников.
Дебют эпилепсии, то есть первый приступ судорог, может быть как в раннем детстве (фебрильные судороги при повышенной температуре) или уже в преклонном возрасте. Возраст, в котором возник первый приступ судорог, может свидетельствовать об определенном виде эпилепсии:
- первичная, или наследственная - ее дебют характерен в раннем детском возрасте; именно этот вид склонен передаваться по наследству;
- вторичная, или симптоматическая - возникает в старшем возрасте после патологических состояний головного мозга (травм, опухолей, инсульта, энцефалита).
В зависимости от характера эпилептических приступов выделяют такие их разновидности:
- генерализованный - "классический" приступ, состоящий из двух фаз - тонической (тело напрягается и может выгибаться) и клонической (дрожание мышц всего тела);
- парциальный - клонические судороги отдельной части тела;
- абсанс - наиболее характерен для детей, не сопровождается судорогами; характеризуется периодами кратковременного "отключения" сознания.
Диагностика: основной метод диагностики - электроэнцефалограмма, с помощью которой можно определить повышенную эпилептическую готовность нервных клеток головного мозга; для определения причины симптоматической эпилепсии применяется МРТ головного мозга.
Лечение: эффективны противосудорожные препараты ("Финлепсин", "Дифенин").
Энцефалопатия
Энцефалопатией называют любые изменения головного мозга, которые не сопровождаются его воспалением. При написании истории болезни по неврологии по энцефалопатии стоит уделить внимание такому ее подтипу, как дисциркуляторная энцефалопатия. Так как данный вид патологии головного мозга часто встречается у людей пожилого возраста.
Данное состояние также носит название хронической ишемии, поэтому история болезни по неврологии о хронической ишемии головного мозга и о дисциркуляторной энцефалопатии - равнозначные понятия.
Симптомы этой патологии не специфичны и включают в себя ухудшение памяти, изменение настроения и поведения, в последующем возможно полное слабоумие, при котором больной не может самостоятельно обходится без посторонней помощи.
В анамнезе болезни могут встречаться перенесенные ранее нарушения мозгового кровообращения. В анамнезе жизни - отягощенный семейный анамнез, сопутствующая артериальная гипертензия.
Неврологический статус может быть вообще не изменен.
В диагностике данного состояния эффективно доплерографичекое исследование сосудов головного мозга, на котором будет определятся диффузное нарушение кровообращения.
Лечение основано на увеличении поставки кислорода к нервным клеткам и улучшении кровообращения. Для этого применяют препараты группы ноотропов ("Церебролизин").
Зная основные неврологические заболевания, их симптомы, основные методы диагностики и лечения, а также прочитав примеры написания историй болезни по неврологии из этой статьи, вы сможете без труда написать собственную оригинальную историю болезни!
Течение и прогноз
1. Типично хроническое течение с рецидивами и ремиссиями.
2. Классическая ситуация: развитие корешкового, а иногда и спинального синдрома после рефлекторных (наиболее типично для пояснично-крестцового уровня);
3. Ремиссии могут быть многолетними, они значительно короче при неблагоприятных условиях труда больного;
4. Обострения провоцируются указанными выше факторами риска, хотя возможны и без видимой причины, во многом определяют тяжесть течения заболевания в целом. Критерии их частоты: частые (4—5 раз в год), средней частоты (2—3 раза в год), редкие (1—2 раза в год). Повторные длительные (3—4 месяца) обострения, особенно при массивных секвестрированных грыжах, — один из факторов, обусловливающих необходимость оперативного лечения больного;
5. В случае компрессии грыжей диска конского хвоста обязательно срочное оперативное лечение. В противном случае прогноз сомнителен из-за сохраняющегося болевого синдрома, двигательных, а иногда и тазовых нарушений.
6. Осложняют течение и прогноз острая радикулоишемия, радикуломиелоишемия, хроническая ишемическая миелопатия, как правило, цервикальная;
7. У оперированных по поводу грыжи диска задним доступом прогноз обычно благоприятный: выздоровление и стабильное течение заболевания, при условии рационального трудоустройства, у 70—80 % оперированных. Рецидивы встречаются у 6—7 % больных, однако возможны повторные операции с хорошим результатом. После успешной операции переднего спондилодеза больные, как правило, также возвращаются к труду, однако после длительной ВН или инвалидности.
8. Возрастные особенности в течении заболевания. Варианты изменений в позвоночно-двигательном сегменте в динамике (Иваничев Г. А., 1995): а) грыжеобразование с формированием рефлекторных и компрессионных синдромов (в течение 3—5 лет);
б) фиброз и высыхание диска без существенных клинических проявлений (в течение 5—8 лет). Важную роль играет возрастная консолидация в сегменте, обусловленная, в частности, саноген- ным эффектом сопутствующего спондилеза. Этим можно объяснить значительно меньшую частоту тяжести обострений корешкового синдрома остеохондроза в пожилом возрасте. Вместе с тем они нередко более продолжительны, имеется тенденция к хрони- зации болей в спине, в основном вследствие люмбалгии, люмбоишалгии.
Принципы лечения при обострении заболевания
1. Комплексность лечебных мероприятий при минимальном использовании фармакологических средств.
2. Индивидуализированная терапия с учетом локализации и характера неврологического синдрома, возможности сопутствующих невротических расстройств. Последние требуют медикаментозной коррекции и психотерапии.
3. Покой (постельный режим на щите) на начальном этапе обострения — исключение неблагоприятных статико-динамических нагрузок.
4. Необходимость специализированной помощи. Желательна ранняя госпитализация в неврологический стационар, особенно при повторном и тяжелом обострении корешкового синдрома. Позднее стационирование, лечение на дому с повторным посещением поликлиники для физиотерапии увеличивает срок ВН на 20—30 %:
а) при резко выраженном и выраженном корешковом болевом синдроме строгий постельный режим — 8—10 дней, умеренном
— 5 дней, в случае обострения цервикалгии около 3 дней, люмбаго — не менее 3—5 дней; аналгетики, миорелаксанты (особенно сирдалуд, обладающий одновременно аналитическим эффектом), нестероидные противовоспалительные препараты: индометацин, диклофенак (ортофен), пироксикам и др.; диуретики; антидепрессанты;
б) после уменьшения степени болевого синдрома:
— нефармакологические методы: массаж, тракции, иглорефлексотерапия, лечебная физкультура, мануальная терапия, физиотерапия. Мануальная терапия должна проводиться после тщательного клинического (неврологического) и рентгенологического обследования. Показания: локальные боли при люмбаго, люм- балгии, цервикалгии; люмбоишиалгия; корешковый синдром в стадии ирритации; нарушения статики и динамики позвоночника. Противопоказания: резко выраженный болевой синдром, отсутствие блокирования в позвоночно-двигательном сегменте; радикулоишемия, миелоишемия, компрессия спинного мозга;
— при рефлекторном мышечно-тоническом синдроме: уменьшение напряжения мышц путем новокаиновой блокады (синдром лестничной, грушевидной мышцы и др.);
— при вегетативно-сосудистом синдроме: физиопроцедуры, лазеротерапия, точечно-сегментарный массаж, вазоактивные средства;
— при заднем шейном симпатическом синдроме: дозированные тракции в шейном отделе позвоночника с использованием петли Глиссона, новокаиновые инфильтрации позвоночной артерии, физиотерапия, сосудорасширяющие средства; в случае головокружения — микрозер, ноотропил.
5. Показания к хирургическому лечению (определяются строго индивидуально, должны быть обоснованы): 1) острое сдавление конского хвоста (абсолютное); 2) выраженный стойкий болевой синдром в случае поясничного остеохондроза, постоянно возобновляющиеся корешковые боли при переходе в вертикальное положение, продолжающиеся в течение 3—4 месяцев без тенденции к существенному уменьшению; 3) острая радикуломиело- ишемия; 4) синдром позвоночной артерии (выраженный) при безуспешном лечении не менее 6 месяцев; 5) выраженное ограничение жизнедеятельности, инвалидизация больного. Противопоказания: старческий возраст, тяжелые сопутствующие заболевания.
Медико-социальная экспертиза Критерии ВУТ
Продолжительность ВН определяется: а) клиническими особенностями неврологического синдрома, уровнем и локализацией поражения, тяжестью обострения; б) профессией больного, условиями труда, другими социальными факторами; в) оперативным лечением.
Ориентировочные сроки при обострении:
1. Шейный уровень: цервикалгия — до 7 дней; корешковый синдром — 2—3 недели; плечелопаточный периартроз — 3—
4 месяца; синдром плечо-кисть до 5—6 месяцев (с продолжением лечения по больничному листу или направлением на БМСЭ); задний шейный симпатический синдром — при средней тяжести и тяжелых приступах головокружения от 3 до 7 дней.
2. Грудной уровень: корешковый синдром в случае умеренного обострения — до 10 дней, выраженного — стационарное лечение в течение 2 недель, общая ВН — 18 дней.
3. Поясничный уровень: люмбаго, обострение люмбалгии — ВН не менее 7—10 дней; люмбоишиалгия — 16—18 дней; умеренно выраженное обострение корешкового синдрома — в среднем 15 дней; тяжелое обострение дискогенной радикулопатии — стационарное лечение в течение 2—3 недель, общая продолжительность ВН до 30 дней и более, после чего при необходимости облегчение условий труда по рекомендации КЭК.
Оперированные больные:
1. Задним доступом. Стационарное лечение в зависимости от характера операции (гемиламинектомия, интерламинектомия, фе- нестрация и декомпрессия диска и др.) — от 25 дней до 1,5 месяцев. Минимальный срок ВН — 2 месяца, у лиц физического труда при сохраняющемся болевом синдроме — продолжение лечения по больничному листу до 3—4 и более месяцев, временные ограничения в труде по рекомендации КЭК. При неблагоприятном трудовом прогнозе — направление на БМСЭ с целью определения инвалидности.
2. Передним доступом (дискэктомия с передним спондилодезом). Лечение в стационаре от 1,5 до 2 месяцев. ВН в связи с длительной консолидацией (формирование костного анкилоза) — до 6—8 месяцев и более по решению ВК. Направление на БМСЭ через 2—3 месяца с целью определения II группы инвалидности на 1 год (не обязательно).
3. При декомпрессии позвоночной артерии стационарное лечение в течение 1 —1,5 месяцев, общая ВН —до 2—2,5 месяцев.
Основные причины ограничения жизнедеятельности
1. Болевой синдром (даже умеренно выраженный, но стойкий): а) при поясничном и грудном остеохондрозе ограничивает жизнедеятельность в связи с нарушением способности к передвижению, стоянию, поддержанию позы, что снижает способность к повседневной деятельности, но в основном трудовые возможности больного; б) при шейном остеохондрозе (корешковый синдром, периартроз плечевого сустава, синдром плечо-кисть) нарушается функция верхних конечностей: снижение ручной активности, затруднение и невозможность движений в шейном отделе позвоночника, что в целом также уменьшает способность к повседневной деятельности в быту, трудовые возможности.
2. Двигательный дефицит наблюдается при выраженном нарушении статико-динамической функции позвоночника, парезе нижней конечности, нижнем парапарезе у больных с синдромом конского хвоста, радикуломиелоишемией, радикулоишемией. В той или иной степени ограничивается способность к передвижению, ходьба по лестнице.
3. Периодически возникающие кохлео-вестибулярные нарушения, цервикалгия у больных с задним шейным симпатическим синдромом, провоцируемые резкими движениями в шейном отделе позвоночника, вибрацией, размашистыми движениями рук, могут существенно ограничивать жизнедеятельность в быту, способность к труду во многих профессиях.
4. На трудовых возможностях и качестве жизни больного сказываются ограничения, обусловленные факторами риска обострения заболевания, в частности вследствие снижения выносливости к физическому напряжению и воздействию неблагоприятных климатических условий (в первую очередь к охлаждению) в повседневной жизни и на производстве.
Примеры формулировки диагноза
Диагноз формулируется в соответствии с требованиями классификации, однако в экспертной практике всегда важно указание на нозологическую природу заболевания. В связи с этим он должен начинаться с указания на остеохондроз позвоночника, его преимущественную локализацию. Например:
— остеохондроз, унко-вертебральный артроз С5—С6, С6—С7, умеренно выраженный правосторонний корешковый синдром, задний шейный симпатический синдром с редкими цервикокра- ниалгическими и вестибулярными приступами в стадии ремиссии, рецидивирующее течение;
— поясничный остеохондроз, люмбаго с выраженным болевым синдромом;
— поясничный остеохондроз, дискогенная радикулопатия L5 справа с умеренным парезом разгибателей правой стопы, резко выраженным болевым синдромом, часто рецидивирующее течение. обострение.
Противопоказанные виды и условия труда
1) Общие: значительное физическое напряжение, общая и местная вибрация, вынужденное положение головы, туловища, конечностей, неблагоприятные метеорологические условия (холодное помещение, сквозняки), воздействие нейротропных ядов.
2) Индивидуальные — в зависимости от локализации поражения, характера и особенностей трудовой деятельности, например при шейном остеохондрозе форсированные движения головы, размашистые движения рук и т. п. Некоторые противопоказанные профессии: шахтер, бурильщик, тракторист, водитель большегрузной автомашины и др.
Трудоспособные больные
1) При благоприятно текущем заболевании (преимущественно с рефлекторными синдромами остеохондроза), без тенденции к нарастанию частоты и тяжести обострений.
2) Рационально трудоустроенные больные с дискогенной радикулопатией, умеренными резидуальными симптомами (выпадение рефлексов, легкие нарушения статики позвоночника), с редкими обострениями.
3) Те же больные, трудоустроенные в своей профессии с облегченными условиями труда по рекомендации ВК.
4) Больные, перенесшие операцию ламинэктомии по поводу дискогенной радикулопатии с хорошим результатом, трудоустроенные в доступной профессии.
5) Больные, успешно оперированные методом переднего спондилодеза после длительного периода временной нетрудоспособности, или в течение одного года являвшиеся инвалидами
II группы.
Показания для направления на БМСЭ
1. Частые и длительные обострения радикулопатии (реже рефлекторного синдрома) при недостаточной эффективности мероприятий по медицинской реабилитации.
2. Неблагоприятное течение заболевания, повторные обострения при невозможности продолжать работу в основной профессии из-за неблагоприятных факторов, которые не могут быть устранены по заключению ВК, или если рекомендуемое трудоустройство приводит к снижению квалификации и заработка.
3. Длительно временно нетрудоспособные больные с синдромом плечо-кисть при неблагоприятном или сомнительном прогнозе.
4. Выраженные вестибулярные нарушения, астенический синдром, цефалгия при частых обострениях заднего шейного симпатического синдрома, противопоказанных факторах в выполняемой работе и невозможность рационального трудоустройства.
5. Стойкий выраженный болевой синдром, двигательные нарушения после радикулоишемии, радикуломиелоишемии, дискогенной компрессии конского хвоста.
Необходимый минимум обследования при направлении на БМСЭ
1. Рентгенография позвоночника.
2. КТ, МРТ (при необходимости).
3. Люмбальная пункция, миелография (если производились).
4. РЭГ (при заднем шейном симпатическом синдроме).
5. РВГ (при сосудистых осложнениях поясничного остеохондроза).
6. ЭМГ (при синдроме радикуломиелоишемии).
7. Консультация нейрохирурга (в случае показаний для хирургического лечения).
8. Общие анализы крови, мочи.
III группа: умеренное ограничение жизнедеятельности, обусловленное стойким болевым синдромом, нарушением двигательных, вестибулярных и иных функций, повторными обострениями, препятствующими выполнению работы (по критериям ограничения способности к трудовой деятельности, самостоятельному передвижению первой степени).
II группа: выраженное ограничение жизнедеятельности (частые длительные обострения, неблагоприятное течение заболевания, невозможность или неэффективность оперативного лечения) — по критериям ограничения способности к трудовой деятельности и самостоятельному передвижению второй степени. Иногда II группа инвалидности устанавливается на год после операции переднего спондилодеза или осложнениях при ламинэктомии.
I группа: определяется редко, как правило, лишь в случае глубокого нижнего парапареза, параплегии после грыжевой компрессии конского хвоста в связи с ограничением способности к передвижению и самообслуживанию третьей степени.
Причины инвалидности: 1) общее заболевание; 2) профессиональное заболевание; а) у больных с рефлекторными синдромами шейного и пояснично-крестцового уровня; б) при шейно-плечевой, пояснично-крестцовой радикулопатии и радикуломиелопатии. Одновременно определяется степень утраты профессиональной трудоспособности в процентах; 3) трудовое увечье, военные причины (если показана роль травмы позвоночника в развитии, прогрессировании остеохондроза).
Профилактика инвалидности
1. Первичная профилактика: 1) возможное исключение факторов, способствующих развитию остеохондроза позвоночника: правильное физическое воспитание, предупреждение резких перегрузок и нарушений осанки с детского возраста; у работающих — уменьшение микро- и макротравматизации позвоночника, вынужденного положения туловища и головы и других неблагоприятных воздействий, обусловленных характером и условиями труда; 2) выявление при диспансерных осмотрах и профотборе лиц с начальными проявлениями остеохондроза, их профессиональная ориентация с учетом противопоказаний и рациональное трудоустройство; 3) своевременное и адекватное протезирование при ампутациях нижних конечностей, лечение болезней опорнодвигательного аппарата, травм позвоночника.
2. Вторичная профилактика: 1) оптимальное лечение и соблюдение сроков ВН при первых и последующих обострениях заболевания; 2) изменение условий труда и правильное трудоустройство по рекомендации КЭК с учетом уровня поражения и характера неврологического синдрома; 3) рекомендации больному по
профилактике обострений заболевания в зависимости от условий труда (изменять положение во время работы, использовать рациональные приемы поднятия тяжестей, остерегаться переохлаждения, местного перегрева и т. п.); 4) диспансерное наблюдение, в первую очередь в отношении больных с обострениями рефлекторного, а особенно корешкового, синдрома (3-я группа наблюдения, осмотры 2 раза в год). После оперативного лечения в первые
3 месяца 1 раз в месяц, затем 1 раз в 3 месяца. Назначаются курсы противорецидивного лечения.
3. Третичная профилактика: 1) адекватные индивидуализированные лечебные и реабилитационные мероприятия, при необходимости оперативное лечение; 2) своевременное определение
III группы инвалидности и трудоустройство с учетом противопоказаний для предупреждения обострений и прогрессирования заболевания.
Реабилитация
Индивидуальная программа реабилитации больного с неврологическими осложнениями остеохондроза должна включать:
1. Мероприятия по медицинской реабилитации на заключительном этапе лечения больного с обострением заболевания и с целью профилактики экзацербации. Желательно соблюдение последовательности лечения: в стационарном реабилитационном отделении, поликлинике (медсанчасти), специализированном профилактории, санатории. Используются преимущественно нефармакологические индивидуализированные методы: физио-, бальнеотерапия, массаж, лечебная физкультура и др.
Хирургическое лечение — важный и действенный метод реабилитации при условии правильного отбора больных с учетом показаний и противопоказаний к операции. Например, хорошие и отличные результаты ламинектомии с возвращением больных к труду (при катамнестическом наблюдении в течение 5 и более лет наблюдаются в 70—80 % случаев).
2. Профессиональный и социальный аспекты реабилитации включают рациональное трудоустройство с учетом уровня поражения и характера неврологического синдрома, что особенно значимо для больных молодого возраста, признанных ограниченно трудоспособными. Нередко важным этапом профессиональной реабилитации является обучение и переобучение доступной (в зависимости от особенностей неврологических нарушений) профессии. Оно может быть осуществлено в обычных и специализированных учебных заведениях, путем индивидуального ученичества. Наиболее целесообразно обучение с последующим трудоустройством в профессиях гуманитарного, административно-хозяйственного, инженерно- технического направления, работа в коммерческих учреждениях, в торговле, профессии ручного труда (слесарь-сборщик малогабаритного оборудования, электромеханик по ремонту бытовой техники и др.), медицинского и технического лаборанта и т. п. В соответствии с показаниями необходимо снабжение средствами передвижения (мото-, велоколяска и др.).
Об эффективности реабилитационных мероприятий свидетельствуют: уменьшение частоты и продолжительности ВН, положительная динамика инвалидности и возвращение к труду без ограничений лиц, признававшихся инвалидами III группы. Так, по данным А. В. Клименко (1988), последовательное осуществление мер медицинской реабилитации при поясничных синдромах остеохондроза привело к снижению в 2 раза средних сроков ВН больных в течение года, что позволило достичь значительного экономического эффекта.
Читайте также:




