Поясничный треугольник треугольника пти
Оперативная хирургия и топографическая анатомия
Лекция поясничной области забрюшинного пространства и малого таза
Аль-Гул Хайсам Бассам
Курс 1 Группа
Зарицький Олександр Богданович
Поясничная область. Внешние ориентиры поясничной области. Границы поясничной области.
Поясничную область и ее слои вплоть до париетальной фасции живота, fascia abdominis parietalis, можно рассматривать как заднюю стенку живота. Многие из ее составляющих являются общими для задней и переднебоковой стенки живота.
Глубже париетальной фасции располагается забрюшинное пространство, spatium retroperitoneale, часть полости живота, ограниченная спереди париетальной брюшиной.
Поясничная область
Внешними ориентирами поясничной области являются остистые отростки двух нижних грудных и всех поясничных позвонков, XII ребра, гребни подвздошных костей. Над горизонтальной линией, соединяющей высшие точки гребней подвздошных костей, прощупывается верхушка остистого отростка IV поясничного позвонка. В промежуток между IV и V остистыми отростками вводят иглу при спинномозговых пункциях. Остистый отросток IV позвонка является ориентиром для определения остистых отростков выше- и нижележащих позвонков.
Задняя срединная линия тела (линия остистых отростков) делит область на две симметричные половины.
Границы поясничной области
Верхняя граница поясничной области — XII ребро;
нижняя граница поясничной области — гребень подвздошной кости и соответствующая половина крестца;
латеральная граница поясничной области — задняя подмышечная линия или соответствующая ей вертикальная линия от конца XI ребра к подвздошному гребню;
медиальная граница поясничной области — задняя срединная линия тела (линия остистых отростков).
В пределах области различают медиальный отдел, в котором лежат позвоночник и мышца, выпрямляющая позвоночник, m. erector spinae, и латеральный, где располагаются широкие мышцы живота.
Здесь выделяют нижний поясничный треугольник, trigonum lumbale inferius, и верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius
Слои поясничной области. Мышцы поясничной области. Пояничный треугольник. Треугольник Пти. Границы треугольника пти.
Кожа поясничной области утолщена, малоподвижна.
Подкожный слой поясничной области вверху развит слабо. Поверхностная фасция хорошо выражена и отдает глубокую фасциальную пластинку, разделяющую подкожную клетчатку на поверхностный и глубокий слои.
В нижнем отделе поясничной области глубокий слой подкожной клетчатки носит название пояснично-ягодичной жировой подушки.
Собственная фасция поясничной области, имеющая в этой области название пояснично-грудной фасции, fascia thoracolumbalis, хорошо выражена и образует футляры для мышц, входящих в поясничную область. Как и на передней брюшной стенке, мышцы поясничной области образуют три слоя.
Первый мышечный слой под собственной фасцией поясничной области составляют две мышцы: m. latissimus dorsi и m. obliquus externus abdominis.
М. latissimus dorsi начинается от задней поверхности крестца и прилегающей к нему части подвздошного гребня, остистых отростков поясничных позвонков и шести нижних грудных позвонков и прикрепляется к crista tuberculi minoris humeri. Ее мышечные пучки идут снизу вверх и сзади наперед.
М. obliquus externus abdominis начинается от пояснично-грудной фасции и восьми нижних ребер, чередуясь мышечными пучками с передней зубчатой мышцей. Мышечные пучки наружной косой мышцы живота идут сверху вниз и сзади наперед, прикрепляясь к гребню подвздошной кости на протяжении ее передних двух третей. Передний край широчайшей мышцы спины не подходит к ним вплотную, поэтому над задней третью гребня подвздошной кости образуется треугольной формы пространство, или нижний поясничный треугольник, trigonum lumbale inferius (треугольник Пети, или Пти [Petit]).
Треугольник Пти ограничен спереди задним краем наружной косой мышцы, сзади — передним краем широчайшей мышцы спины,снизу — гребнем подвздошной кости.
Дата добавления: 2015-09-11 ; просмотров: 7 | Нарушение авторских прав
Операции при врожденной атрезии желчных ходов
Производятся в возрасте от 4 до 6 недель жизни ребенка. Ход операции зависит от вида атрезии. Если внепеченочные ходы отсутствуют, то применяют операцию одномоментного создания обходных анастомозов между внутрипеченочными желчными протоками левой доли печени и желудком или правой доли печени и двенадцатиперстной или тощей кишками. При атрезии дистального отдела общего желчного протока показана холецистодуоденостомия.
Лекция №9. Топографическая анатомия поясничной области и забрюшинного пространства. Операции на почках и мочеточниках
Топографическая анатомия поясничной области
Границы:
1. сверху – нижний край XII ребра;
2. снизу – подвздошный гребень;
3. латерально – задняя подмышечная линия.
4. медиально – линия, проведенная по остистым отросткам позвонков.
Послойная топография
1. Кожа толстая, малоподвижная.
2. Подкожная клетчатка в нижнелатеральных отделах образует пояснично-ягодичный жировой слой.
3. Поверхностная фасция хорошо выражена и отдает глубокий отросток, отделяющий подкожную клетчатку от пояснично- ягодичного жирового слоя.
4. Грудопоясничная фасция образует футляры для мышц.
* Первый мышечный слой поясничной области представлен широчайшей мышцей спины и наружной косой мышцей живота. Внизу свободные края этих мышц расходятся и образуют треугольной формы пространство – поясничный треугольник (треугольник Пти), основанием которого является подвздошный гребень, а дном – внутренняя косая мышца живота.
* Второй мышечный слой поясничной области в медиальном отделе образован мышцей, выпрямляющей позвоночник, которая заключена между глубоким и поверхностным листками грудо-поясничной фасции и в латеральном отделе – внутренней косой мышцей живота и нижней задней зубчатой мышцей. Обе мышцы образуют промежуток, ограниченный сверху задней нижней зубчатой мышцей, латерально и снизу – внутренней косой мышцей живота, медиально – мышцей, выпрямляющей позвоночник, и латерально и сверху – XII ребром. Это пространство называется поясничным четырехугольником, или ромбом Лесгафта-Грюнфельда, через который проходит подреберный сосудисто-нервный пучок. Дном ромба является апоневроз поперечной мышцы живота.
Поясничные треугольник и четырехугольник являются слабыми местами заднебоковой стенки живота, где возможно выхождение поясничных грыж и гнойников из забрюшинного пространства.
* Третий мышечный слой поясничной области в медиальном отделе представлен квадратной мышцей поясницы и большой поясничной мышцей, влагалища которых образованы внутри- брюшной фасцией, а в латеральном отделе – поперечной мышцей живота.
5. Внутрибрюшная фасция – отделы приобретают названия соответственно мышцам, которые покрывает фасция.
Топографическая анатомия забрюшинного пространства
Забрюшинное пространство – находится между париетальной брюшиной и внутрибрюшной фасцией, выстилающей изнутри заднюю стенку живота.
Границы:
1. вверху – место перехода заднего листка париетальной брюшины на диафрагму,
2. внизу - мыс крестца и пограничная линия таза.
Слои забрюшинного пространства
1. Забрюшинное клетчаточное пространство – внизу сообщается с клетчаткой малого таза, в основном с позадипрямокишечным клетчаточным пространством; вверху – с клетчаткой заднего средостения через щели между ножками диафрагмы; кпереди переходит в подсерозную основу переднебоковой стенки живота. В забрюшинном клетчаточном пространстве расположены аорта с брюшным аортальным сплетением, нижняя полая вена, поясничные лимфатические узлы, грудной проток.
2. Започечная фасция – является задним листком забрюшинной фасции, которая начинается от брюшины на месте перехода её с боковой на заднюю стенку живота. У наружного края почки забрюшинная фасция делится на задний и передний листки. Започечная фасция отделяет забрюшинное клетчаточное пространство от околопочечной клетчатки, книзу спускается позади мочеточника и называется замочеточниковой фасцией. Медиально прикрепляется к фасциальному футляру аорты и нижней полой вены. Жировая капсула почки (околопочечная клетчатка) покрывает почку со всех сторон равномерным слоем, книзу продолжается в околомочеточниковую клетчатку. Над жировой капсулой почки сверху расположен фасциально-клетчаточный футляр надпочечника, изолированный от жировой капсулы почки и образованный расщеплением предпочечной фасции.
3. Почка – покрыта плотной фиброзной капсулой.
4. Жировая капсула почки.
5. Предпочечная фасция является передним листком почечной фасции, вверху и с боков сливается с започечной фасцией, внизу переходит в предмочеточниковую фасцию, которая истончается книзу и теряется в боковом клетчаточном пространстве таза. Предпочечная и започечная фасции формируют фасциальную сумку для почки и её жировой капсулы, у нижнего конца почки эти фасции связаны между собой перемычками, препятствующими опусканию почки.
6. Околоободочная клетчатка сосредоточена позади восходящей и нисходящей ободочной кишок. Вверху достигает корня брыжейки поперечной ободочной кишки; внизу – уровня слепой кишки справа и корня брыжейки сигмовидной кишки слева; снаружи ограничена прикреплением почечной фасции к брюшине; медиально доходит до корня брыжейки тонкой кишки; сзади ограничена предпочечной и предмочеточниковой фасциями; спереди – брюшиной боковых каналов и заободочной фасцией.
7. Позадиободочная фасция (фасция Тольда) – образуется внутриутробно в результате срастания листка первичной брыжейки ободочной кишки с пристеночным листком первичной брюшины при повороте и фиксации ободочной кишки. В виде тонкой пластинки лежит между околоободочной клетчаткой и восходящей или нисходящей ободочной кишкой, разделяя эти образования.
8. Ободочная кишка: в правой поясничной области – восходящая ободочная кишка, в левой – нисходящая.
9. Висцеральная брюшина.
Почка
Почка имеет форму боба, покрыта фиброзной, жировой и фасциальной капсулами. Различают верхний и нижний полюс почки, латеральный (выпуклый) и медиальный (вогнутый) края, переднюю и заднюю поверхности. Примерно на середине вогнутого края находятся ворота почки.
Голотопия – подреберные области, собственно надчревная область.
Скелетотопия – ThXII – LII. Верхний конец левой почки достигает XI ребра, правой – проецируется в XI межреберье, т. е. левая почка расположена выше правой. Продольные оси почек в норме образуют угол, открытый книзу.
Проекции ворот почек: спереди – на месте пересечения края прямой мышцы живота с реберной дугой; сзади – на месте пересечения наружного края мышцы, выпрямляющей позвоночник с XII ребром.
Синтопия – сзади почка прилежит к поясничной части диафрагмы, квадратной мышце поясницы и большой поясничной мышце, которые образуют почечное ложе; со стороны брюшной полости – к правой доле печени, восходящей ободочной кишке и нисходящей части двенадцатиперстной кишки – правая почка; передняя поверхность левой почки прикрыта желудком, хвостом поджелудочной железы, селезеночной кривизной ободочной кишки, петлями тонкого кишечника; к верхним полюсам обеих почек прилегают надпочечники.
В воротах почек расположены почечные ножки (лоханка, переходящая в мочеточник, почечные артерия и вена, ветви почечного нервного сплетения, лимфатические узлы), окруженные клетчаткой. Расположение элементов ножки в воротах почки: кзади – лоханка и мочеточник, выше и кпереди – почечная артерия, ниже и наиболее кпереди – почечная вена.
Фиксирующий аппарат почки составляют мышечное ложе, жировая и фасциальная капсулы, внутрибрюшное давление и почечная ножка. Помимо этого почку в нормальном положении помогают фиксировать связки, образованные париетальной брюшиной при переходе с почек на соседние органы (печеночно-почечная, двенадцатиперстно-почечная, селезеночно-почечная).
Кровоснабжение осуществляется почечной артерией. Не доходя до ворот почки, почечная артерия отдает нижнюю надпочечниковую артерию. В 30 % случаев встречаются добавочные почечные артерии к одному или обоим полюсам почки. Вблизи ворот почки артерия делится на переднюю и заднюю ветви. Делясь внутри органа, они анастомозируют между собой у латерального края почки, образуя малососудистую зону (Цондека), проекция которой находится на 0,5–1 см кзади от выпуклого края почки. На основании интраорганной топографии артерий в почке выделяют 5 сегментов кровоснабжения, что надо учитывать при выполнении органосохраняющих операций.
Венозный отток осуществляется по почечным венам в нижнюю полую вену. В левую почечную вену впадают левые яичковая (яичниковая) и надпочечниковая вены.
Иннервация почек осуществляется из почечного нервного сплетения, оплетающего сосуды почечной ножки, располагаясь кпереди от них.

Рис. Послеоперационная вентральная грыжа
Почему образуется грыжа?
Брюшная стенка, состоящая из мышц и апоневрозов, выполняет ряд функций, одна из которых удержание внутренних органов в естественном положении и противодействие создаваемому ими внутрибрюшному давлению. Под действием внутрибрюшного давления в наиболее слабых местах брюшной стенки может образоваться дефект (грыжевые ворота), через который выходит грыжа. Этому могут способствовать предрасполагающие факторы, такие как:
- Повышающие внутрибрюшное давление
1. чрезмерная физическая нагрузка
2. сильный кашель, в том числе хронический (кашель курильщика)
4. заболевания, при которых развивается одышка с затрудненным выдохом (бронхиальная астма)
- Состояния и заболевания, связанные с развитием слабости соединительной ткани (ожирение, варикозное расширение вен ног, врожденные патологии соединительной ткани, наследственная предрасположенность)
- Пациенты, ранее оперированные по поводу грыж также входят в группу риска по предрасполагающим факторам
- Образование грыжи может остаться незамеченным, а может сопровождаться интенсивными болями. В дальнейшем под воздействием тех же факторов происходит постепенное увеличение грыжи, вплоть до выхождения в грыжевой мешок большей части органов брюшной полости.
У кого может возникнуть грыжа?
Грыжа может появиться у любого человека независимо от пола и возраста.
Внешние признаки и симптомы.
Внешние проявления и симптомы грыж могут развиваться постепенно или возникнуть в течение короткого времени.
При наличии любого из вышеуказанных проявлений необходимо проконсультироваться с врачом. Чем раньше будет поставлен диагноз и проведено лечение, тем выше шанс предотвратить развитие осложнений, порой фатальных.
Подробнее о видах грыж.
Рис. Классификация грыж передней брюшной стенки

Поясничные грыжи передней брюшной стенки
Под поясничной грыжей живота (Hernia lumbalis) принято считать грыжевое образование на задней, боковой стенках (в поясничной области), выходящее через различные слабые места боковых отделов брюшной стенки. Основными анатомическими образованиями, через которые возникают поясничные грыжевые образования, являются треугольник Пти (Petit) и промежуток Гринфельта—Лесгафта, апоневротические щели.
Треугольник Пти ограничивается сзади наружным краем широкой мышцы спины, спереди внутренним краем наружной косой мышцы, снизу гребешком подвздошной кости. В области треугольника Пти под поверхностной фасцией и тонким апоневрозом находится внутренняя косая мышца.
Промежуток Гринфельта — Лесгафта имеет чаще четырехугольную форму. Верхнюю границу его составляют нижняя задняя зубчатая мышца и XII ребро, медиально он отграничивается продольными мышцами позвоночника, квадратной мышцей поясницы, спереди и снизу идет край внутренней косой мышцы. Форма и величина промежутка могут меняться зависимо от длины XII ребра — при длинном ребре промежуток Гринфельта — Лесгафта иногда отсутствует или имеет вид щели, а при коротком ребре он увеличивается в размерах.
Апоневротические щели обычно образуются на месте прохождения сосудов и нервов, но могут иногда появляться в результате разрыва или неправильного развития апоневроза. Среди причинных моментов, способствующих возникновению грыжевого образования в этих областях, является слабость соединительной ткани и атрофия мышц, воспалительные процессы. Грыжевые выпячивания встречаются слева чаще, чем справа, двусторонние наблюдаются редко.
Рецидивные грыжи
Являются осложнением оперативного лечения грыж.
Причины рецидивов грыжевого выпячивания могут быть связаны с образом жизни пациента и особенностями строения его организма.
Например: несоблюдение сроков восстановительного периода, когда человек раньше положенного времени начинает активную физическую деятельность.
При возрастных изменениях и ряде патологических состояний, когда ткани могут становится дряблыми, менять эластичность и структурность, что также влияет на качество и длительность заживления после проведенной операции. Так у пожилых, истощенных или очень полных больных рецидивы могут наблюдаться независимо от способа операции и течения послеоперационного периода
Основные причины формирования рецидивных грыж:
- ошибки, относящиеся к оперативной технике
- недостаточность соединительной ткани
- инфицирование раны вовремя или после операции
- чрезмерные физические напряжения, особенно вскоре после операции
Единственным способом лечения при рецидивных грыжах является операция. При этом выбираются различные способы герниопластики с использованием различных сетчатых протезов.
Рис. Удаление старого и деформированного трансплантата

Рис. Восстановление целостности пахового канала и репротезирующая герниопластика по Лихтенштейн
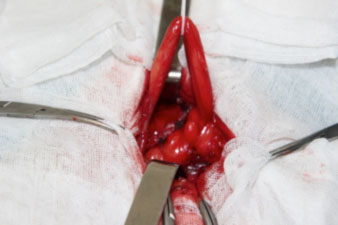
Чем опасна грыжа?
Помимо вполне очевидного неудобства, связанного с наличием косметического дефекта, снижением физической активности и трудоспособности, грыжа несет в себе опасность развития ряда осложнений. К таковым относятся нарушения функций органов, находящихся в грыжевом мешке – запоры, расстройства мочеиспускания, при выходе больших объемов органов из брюшной полости – нарушения дыхания. Грозным осложнением является развитие ущемления грыжи.
Ущемление – сдавление грыжи в грыжевых воротах, вследствие чего развивается омертвение содержимого грыжевого мешка. Ущемление сопровождается резкой болью в области грыжевого выпячивания. Наиболее опасно при ущемлении развитие кишечной непроходимости (ущемлена петля кишки) и следующего за ней перитонита. Такая ситуация требует немедленного разрешения путем операции. По большому счету, независимо от того, какой орган является содержимым грыжевого мешка, конечный итог без соответствующего лечения один – перитонит, разница лишь во времени. Перитонит – воспаление брюшины – грозное осложнение большого количества заболеваний, в том числе и ущемленных грыж, развитие этого патологического состояния – одна из самых тяжелых проблем в хирургии. Возраст, ожирение, наличие сопутствующей патологии дополнительно усугубляют эту ситуацию. Без операции исход один – смерть. Даже если операция выполнена, но с момента начала ущемления прошло более суток, в послеоперационном периоде умирает до 30% больных. Не нужно доводить такую маленькую проблему как грыжа до столь трагической ситуации.
Как лечится грыжа?
Единственный способ лечения грыжи у взрослых пациентов – выполнение операции (грыжесечения).
Когда необходимо начать лечение грыжи?
Следуя из вышеизложенного, чем раньше сделана операция – тем лучше.
Можно ли обойтись без операции?
-Нет.
Для взрослых пациентов с грыжей единственный способ лечения – оперативный.
Есть ли противопоказания к операции?
Грыжесечение нельзя выполнять при наличии тяжелой сопутствующей патологии, когда операция может лишь навредить, а не помочь. К таким случаям относятся: ближайшие месяцы после инфаркта миокарда, инсульта, ряд иных крайне тяжелых сопутствующих патологий. Следует помнить, что наличие хронических заболеваний не является абсолютным противопоказанием к выполнению операции, а лишь требует соответствующей коррекции в предоперационном периоде.
Можно ли одновременно с операцией по поводу грыжи выполнять другие оперативные вмешательства?
Да. Операция по поводу грыжи может быть дополнена практически любым оперативным вмешательством.
Зачастую, особенно у пожилых пациентов, имеется несколько проблем, требующих оперативного вмешательства. В таких ситуациях предпочтительнее обойтись одной операцией, сочетающей в себе устранение грыжи и какой-либо другой проблемы. Выполнение сочетанных операций является приоритеным методом, так как позволяет решить две (и более) проблемы за одно оперативное вмешательство, избавляет пациента от психоэмоциональных проблем, связанных с необходимостью переносить несколько операций.
Какие виды операций выполняются для ликвидации грыжи?
На сегодняшний день известно более 300 способов пластики грыж – вентральных, паховых, пупочных, бедренных, послеоперационных. Но все они принципиально могут быть разделены на две группы:
Пластика собственными тканями – наиболее старая группа способов, родившаяся во второй половине XIX века, она наиболее обширна и распространена. Суть ее в закрытии грыжевых ворот собственными тканями больного (мышцами, фасциями и апоневрозами) тем или иным способом. Частота рецидивов грыж после этих операций варьирует от 20% до 70% в зависимости от состояния тканей больного, способа герниопластики и правильности его выбора. Основными недостатками являются выраженный болевой синдром впервые дни после операции вследствие натяжения тканей и длительные сроки физической реабилитации. Интенсивный физический труд противопоказан как минимум 3 месяца после операции.
Способы пластики “без натяжения” собственных тканей больного существуют со второй половины 60-х годов ХХ столетия. От способов пластики собственными тканями их отличает использование для закрытия грыжевых ворот “заплат” из синтетических материалов. Последние годы эти способы завоевали большую популярность, что стало возможным благодаря созданию совершенных синтетических материалов и разработке новых методик закрытия грыжевых ворот, практически гарантирующих больного от возникновения рецидива грыжи. Частота рецидивов не превышает 1% в специализированных клиниках вне зависимости от вида грыжи. Несмотря на разрез кожи над грыжей, болевой синдром после операции минимален, т.к. нет натяжения собственных тканей.Интенсивный физический труд возможен через месяц после операции, бытовая физическая активность не ограничивается. Это позволяет выполнять подобные операции в амбулаторных условиях. Положительным моментом также является возможность выполнения операции под местной или спинальной анестезией, что особенно важно для престарелых больных и больных с заболеваниями сердца и легких. Наибольшую распространенность благодаря своей надежности и простоте получила герниопластика по методике I.L.Lichtenstein – при паховых грыжах. Она применима при любом виде и размере паховых грыж.
Рис. Пластика пахового канала сетчатым полипропиленовым протезом по Лихтенштейн.

Также следует упомянуть о лапароскопических (через проколы передней брюшной стенки) способах грыжесечения. Это операции, которые выполняются под контролем лапароскопа – прибора, позволяющего с помощью минивидеокамеры ликвидировать грыжу со стороны брюшной полости без разреза кожи над грыжей. Они родились в начале 80-х годов ХХ века с появлением видеотехники. В большинстве случаев дефект брюшной стенки закрывается изнутри брюшной полости синтетическим сетчатым протезом. Частота рецидивов грыжи после данной пластики 2-5%, что определяется видом грыжи и подготовленностью хирургов. Важными преимуществами данных способов является малая травматичность, а значит незначительный болевой синдром после операции, короткие сроки реабилитации (до месяца при физическом труде), а также возможность выполнения двухсторонних пластик и, при необходимости, сочетанных операций в брюшной полости через те же проколы брюшной стенки. К серьезным недостаткам способов этой группы относятся необходимость общего обезболивания (наркоза), необходимость вводить в брюшную полость газ для создания оперативного пространства (опасно у больных с заболеваниями легких и сердца).
Скачать реферат [9,5 Кб] Информация о работе
Забрюшинное пространство – это часть полости живота находящаяся между париетальным листком брюшины и стенкой брюшной полости.
Границы поясничной области:
верхняя – 12 ребро;
нижняя – крылья подвздошных костей;
наружная – вертикальная линия от конца 11 ребра к подвздошному гребню (линия Лесгафта).
Границы забрюшинного пространства:
спереди – пристеночный листок серозной оболочки полостти брюшины с принадлежащими ей органами;
сзади – задняя стенка полости живота, частью которой является поясничная область.
Слои, образующие поясничную область, на поперечном срезе (сзади наперед):
1. кожа (плотная, малоподвижная, покрыта небольшим количеством волос);
2. подкожно-жировая клетчатка;
3. поверхностная фасция;
4. пояснично-ягодичная жировая подушка (находится только в нижнем отделе поясничной области);
5. собственная фасция;
6. поверхностный листок fascia toracolumbalis;
7. Мышцы поясничного отдела:
а. Медиальная группа мышц: m. erector spinae, с покрывающим ее изнутри глубоким листком fascia toracolumbalis; кпереди от глубокого листка fascia toracolumbalis располагаются m. quadratus lumborum и m. psoas major;
б. Латеральная группа мышц: m. latissimus dorsi, m. obliquus abdominis externus – поверхностный слой мышц, m. obliquus abdominis internus, m. serratus posterior inferior – глубокий слой мышц. Позади всех мышц латеральной группы проходит апоневроз поперечной мышцы живота, который является продолжение глубокого листка fascia toracolumbalis;
8. fascia endoabdominalis, выстилающая изнутри m. quadratus lumborum и m. psoas major;
9. позадибрюшинная клетчатка — textus cellulosus retroperitonealis;
10. fascia retrorenalis;
11. паранефрон – распространяется на мочеточники – paraureterici и надпочечники;
12. fascia prerenalis;
13. paracolon — между fascia Toldti и fascia prerenalis;
14. фасция Тольдта – тонкая, позволяет при необходимости легко отсепоровать заднюю поверхность восходящей и нисходящей ободочной кишки от забрюшинной клетчатки.
Слабые места поясничной области:
1. Поясничный треугольник (треугольник Пети), образуется в месте расхождения краев широчайшей мышцы спины и наружной косой мышцы живота. Границы треугольника:
медиальная – широчайшая мышца спины;
латеральная – наружная косая мышца живота;
нижняя – подвздошная кость;
дно треугольника – внутренняя косая мышца живота.
Практическое значение треугольника заключается в том, что сюда могут проникать гнойники забрюшинной клетчатки и очень редко в этом месте выходят поясничные грыжи.
2. Spatium lumbale – треугольник или ромб Лесгафта-Грюмвельда, образуется между верхним краем внутренней косой мышцы живота и нижним краем задне-нижней зубчатой мышцы. Границы:
верхняя – нижний край зубчатой мышцы (иногда в образовании верхнего края участвует XII ребро, тогда пространство имеет форму ромба);
нижняя – задний край внутренней косой мышцы живота;
медиальная – латеральный край разгибателя спины;
дно – апоневроз поперечной мышцы живота;
В треугольник Лесгафта-Грюнфельда нередко выходят гнойники забрюшинной клетчатки, чему способствует отверстие в апоневрозе поперечной мышцы живота через которое проходят подреберные сосуды и нерв.
В забрюшинной клетчатке располагаются следующие органы: почки, мочеточники, поджелудочная железа, надпочечники; а также крупные сосуды: аорта, нижняя полая вена, общие подвздошные артерии;
Почки располагаются в поясничной области, с боков от позвоночника на уровне XII грудного позвонка и I-II поясничных, причем левая достигает XI позвонка. Функция почки — регуляция гомеостаза организма. Почка окружена тремя оболочками: фиброзная капсула (плотно прилегает к паренхиме почки), паранефрон (клетчатка), наружная капсула почки (образована забрюшинной фасцией.
Аномалии развития почек и мочеточника.
1. Аплазия почек (агенезия) – врожденное отсутствие одной почки. Диагносцируется от атрофии почки с помощью хромоцистоскопии, УЗИ почек, радиоизотопного исследования, скенирования. Основной показатель Гетодов треугольник, который образован двумя мочеточниками и мочеиспускательным каналом; если есть только половина этого треугольника то это говорит об агенезии и следовательно нельзя удалять вторую почку.
2. Врожденная дистрофия – врожденное нахождение почки на уровне таза. Для диагносцирования от нефроптоза используют реновазографию – при птозе сосуды длинные, а при врожденной дистрофии – короткие.
3. Подковообразная почка – почки срастаются нижними полюсами. Подлежит операционному вмешательству, но если у почек общая лоханка или мочеточники, то в этом случае подковообразная почка не подлежит операции.
4. Врожденный поликистоз – почка содержит множество мелких кист, образующихся вследствие несрастания секреторного отдела нефрона с экскреторным. Вскоре после рождения развивается тяжелая почечная недостаточность и смертность составляет 70 %. Возможно операционное вмешательство – прокол и опорожнение кист с депрессией почки.
5. Врожденное расширение мочеточника – за счет нервно-мышечного недоразвития, в верхней части – мегалоуретер.
Аномалии развития сосудов забрюшинного пространства.
1. Врожденная аневризма почечной артерии. Развивается фибромускулярный стеноз, требуется оперативное вмешательство.
2. Аномалии вен, в виде окружающих аорту сплетений спереди и сзади, вариант впадения левой почечной вены в общую подвздошную или позадиаортальное расположение почечной вены.
Паранефральная блокада по Вишневскому.
1. почечная и печеночная колика;
2. динамическая кишечная непроходимость;
6. облитерирующий эндартериит (за счет блокады шокогенных зон);
1. Непереносимость новокаина;
2. Заболевания сердечно-сосудистой системы (из-за повышения давления в паранефроне сжимаются почечные артерии, что вызывает повышение АД).
Техника операции: в угол образованный 12 ребром и m. erector spinae вводят иглу, как только игла попадает в околопочечную клетчатку теряется сопротивление при ее введении и не будет обратного тока жидкости. Далее через иглу закачивают 60-80 мл 0,25% раствора новокаина.
Операции на почках.
Оперативные доступы при операциях на органах забрюшинного пространства:
1) По Федорову — от края m. erector spinae на уровне XII ребра, разрез идет наискось вниз, а затем параллельно реберной дуге до края прямой мышцы живота на уровне пупка. Этот доступ является черезбрюшинным и используется при колебательных травмах почки, органов брюшной полости и опущении почки. Недостатки: нельзя использовать при гнойных процессах, т.к. при дренировании гной попадает в брюшную полость; возможно пересечение межреберных нервов и сосудов, что приведет к гипотрофии мышц передней брюшной стенки.
2) По Бергману – Израэлю – по биссектрисе угла между XII ребром и m. erector spinae, косо вниз и вперед до передней подмышечной линии на 3-4 см выше передне-верхнейостиподвздошной кости и если необходимо обнажить мочеточники разрез продолжают вперед параллельно паховой связке. Достоинства: широта доступа, возможность работы на мочеточнике, внебрюшинный доступ, хорошие условия дренирования, сохранение подреберных и подвздошно-поясничных нервов.
Обезболивание при операциях на забрюшинном пространстве: эндотрахеальный наркоз, паранефральная блокада, перидуральная анестезия. Выбор анестезии зависит от состояния пациента.
1. Нефрэктомия – удаление почки.
1) огнестрельные ранения с размозжением;
2) закрытые повреждения (разрывы с больим повреждением);
3) почечно-каменная болезнь с кальцификацией и пиелонефрозом;
5) туберкулез почки.
Противопоказания: отсутствие второй почки, подковообразная почка, хроническая почечная недостаточность второй почки III степени.
После выполнения разреза выделяют почку из жировой капсулы (сначала заднюю поверхность, затем нижний полюс, переднюю поверхность и в конце верхний полюс) и перевязывают и пересекают мочеточники: выделив мочеточник накладывают на него две крепкие кетгутовые лигатуры и пересекают его между ними, культи мочеточника обрабатывают йодом. Далее приступают к пересечению сосудов: иглой Дешана подводят под каждый из сосудов по две кетгутовые лигатуры на растоянии 1 см одна от другой и крепко завязывают сначала артерию, а затем вену хирургическим узлом; не отрезая концов лигатур, накладывают на оба сосуда ближе к воротам почки зажим Федорова и сосудистый зажим; каждый из сосудов пересекают между зажимами и если сосуды оказались завязанными надежно зажим удаляют, а затем отрезают концы лигатур и удаляют почку. После удаления можно наложить еще одну общую лигатуру или раздельные с прошиванием тканей.
2. Нефротомия.
Показания: фурункул почки или извлечение камней. Техника операции: делают разрез по Бергману-Израэлю, ассистент зажимает пальцами почечную ножку, выделяют почку из почечного ложа, вдоль латерального края почки рассекают почку на протяжении 1,5-2 см извлекают камень или иссекают фурункул,отпускаютножку и тут же накладывают несколько матрасных или узловых швом хромированной кетгутовой ниткой. Швы не должны проникать в ткань паренхимы глубже чем на 1 см. Почку укладывают на место и зашивают рану.
3. Нефростомия – наложение почечного свища.
Показания: пиелонефрит, карбункул почки. Техника операции: после обнажения почки, рассекают фиброзную капсулу, края которой подшивают узловыми швами к краям почки. На обнаженном участке рассекают паренхиму до лоханки и в отверстие вводят дренаж, который фиксируют кетгутовыми швами к фиброзной капсуле почки. Дренаж выводят через задний угол раны.
4. Пиелотомия – рассечение лоханки для извлечения камней (главным образом корраловидных).
Показания: мочевые камни, инородные тела расположенные в лоханке. Техника операции: разрезом по Бергману-Израэлю обнажают почку, выделяют почку из ложа и на заднюю стенку лоханки не прошивая ее насквозь накладывают две шелковые держалки, между которыми лоханку рассекают в сторону мочеточника и в сторону почки. Края разреза раздвигают маленькими тупыми крючками лопаточками и извлекают карцангом из лоханки камень. Рану зашивают хромированным кетгутом на круглой игле и линию шва укрепляют подшиванием жировой ткани. Обязательно ставят дренаж, т.к. в первые дни после операции через шов будет просачиваться моча.
Список литературы.
1. Г.Е. Островерхов и др. Оперативная хирургия и топографическая анатомия. Курск, 1995 г.
2. Янсон Роберт М. Хирургия. Что и зачем делает хирург: подробное описание 73 операций. Минск, 1998 г.
3. И.М. Матяшин, А.М. Глузман, Справочник хирургических операций. Киев, 1979 г.
Читайте также:


