Повреждение шейного отдела позвоночника рентген

- Принцип работы и виды рентгена шеи
- Назначение обследования, противопоказания и ограничения
- Выполнение снимков
- Результаты диагностики
- Рентгенограмма шейных позвонков у детей
- Альтернативные методы
- Видео по теме
На первичном этапе диагностики патологий и травм шейного отдела позвоночника, рентген является самой востребованной процедурой. Компьютерная и магнитно-резонансная томография обладает более широкими возможностями, чем рентген шеи, но используются реже. Это связано с ценовой или территориальной недоступностью КТ и МРТ, на фоне полноценного оснащения медицинских учреждений любого уровня рентгенографической аппаратурой.
Принцип работы и виды рентгена шеи
Аппаратный метод исследования костных структур базируется на использовании рентгеновского излучения. Проходя сквозь тело, лучи поглощаются мышечной и костной тканью. В итоге получается черно-белое изображение исследуемого участка тела.
На снимке серым цветом выделены мягкие ткани, поскольку они слабо задерживают излучение, черные фрагменты обозначают полые органы, так как воздух практически не поглощает лучи, а белые участки отображают кости, поскольку твердые структуры наиболее чувствительны к рентгеновским лучам. По отклонению от анатомической нормы, врач устанавливает патологии скелета шейного отдела.
Проекционные разновидности процедуры разделяют на боковую проекцию, заднюю прямую через рот пациента, заднюю косую и боковую. При выполнении прямо проекционной рентгенограммы I-II позвонки перекрываются тенью от нижней челюсти, поэтому для их оценки производят дополнительный снимок через открытую ротовую полость. Назначением косой проекции является визуализация межпозвонковых отверстий. В большинстве случаев, врач-рентгенолог выполняет снимки шейного отдела в двух проекциях (боковая и прямая).
К компонентам, дополняющим рентген, относятся функциональные пробы, проведение которых назначается при недостаточной информативности результатов обычной процедуры.
Для исследования позвонков шеи применяют:
- Механические пробы . Суть метода заключается в изменении пациентом положения шеи посредством сгибательно-разгибательных телодвижений. Таким образом, оценивается подвижность позвонков и выявляется их скрытое смещение. При сравнении высоты переднего и заднего отдела, врач устанавливает степень патологии, что позволяет подобрать оптимальный терапевтический курс для пациента.
- Миелография или рентгенография шейного отдела позвоночника с применением контраста . Для цветного выделения на снимках сосудистой сетки и нервов, пациенту вводится контрастное вещество. Это позволяет определить наличие некоторых межпозвонковых грыж, неврологических нарушений, повреждений нервных окончаний, ужение спинномозгового канала. Единственным недостатком такого метода являются частые аллергические реакции пациентов на контраст.
Назначение обследования, противопоказания и ограничения
Трансформация шейных позвонков представляет серьезную опасность для смежных мягких тканей и сосудов шеи, снабжающих кровью головной мозг. Кроме этого, патологии костных структур шеи ограничивают подвижность этой области тела, вызывают головные боли, становятся причиной нарушения работы вестибулярного аппарата.
Рентгенограмма шейного отдела показана при следующих клинических проявлениях:
- скованность в движениях головой;
- частые головокружения и головные боли неясной природы возникновения;
- болезненность при вращении головой;
- хрустящий звук;
- онемение рук;
- нарушение равновесия;
- механические травмы шеи;
- гипо- или гипертонус мышц шеи;
- дегенеративно-дистрофические изменения шейного отдела позвоночника, диагностированные ранее;
- ухудшение зрительного восприятия.
Проведение рентгеноскопии шейного отдела скелета разрешается с младенческого возраста. Единственным противопоказанием является перинатальный период у женщин. В случае необходимости обследовать данный участок позвоночника, рекомендуется сделать магнитно-резонансную томографию.
При невозможности пройти МРТ, беременной женщине могут сделать рентген, прикрыв специальным защитным фартуком область живота и груди. В лактационный период исследование допускается, но женщине кормление ребенка грудью необходимо приостановить на 24 часа после процедуры. Молоко следует сцеживать. Не рекомендуется проводить в один день диагностику шейного отдела и рентгенографию желудка с контрастом.
Избыточная масса тела обследуемого (свыше 180 кг) может стать причиной некачественных снимков, что не позволит дифференцировать болезнь. Рентгеновские лучи в превышенной нормами дозировке, могут навредить здоровью, поэтому злоупотреблять диагностической процедурой запрещается. Специальная подготовка к процедуре не предусмотрена. Пациенту необходимо освободиться от шейных украшений и раздеться до пояса.
Выполнение снимков
Временной промежуток выполнения процедуры составляет около четверти часа. Основными условиями для пациента является соблюдение статичного положения в момент фиксации на пленке шейных позвонков и выполнение указаний врача по изменению положения тела.
Прямопроекционная рентгенограмма производится в горизонтальном или вертикальном положении обследуемого. Аппаратный луч направлен на кадык под двадцатиградусным углом, образует параллель к воображаемой линии, проходящей от выступа височной кости к нижней челюсти. При таком положении на снимке визуализируются позвонки, начиная с третьего. Для оценки первых двух позвонков делают дополнительный снимок через открытую ротовую полость.
Снимок боковой проекции выполняется с левой или правой стороны. При вертикальном положении тела, пациент прижимается плечом к кассете аппарата рентгена. Направление луча соответствует зоне IV шейного позвонка. По команде врача-рентгенолога необходимо произвести недолгую задержку дыхания и не совершать глотательных движений.
Снимки и описание результатов пациент получает приблизительно через полчаса после процедуры. Лечением диагностированного заболевания занимается доктор, направивший на процедуру. При недостаточной информативности итоговых показателей, больному назначаются дополнительные исследования (функциональная рентгенография, МРТ).
Результаты диагностики
Рентгенологический метод обследования позволяет получить достоверную информацию о состоянии костной структуры. Что показывает рентген шейного отдела позвоночника, определяется медицинским специалистом при расшифровке рентгенограммы.
В список возможных патологий входят:
- костный кольцевой нарост вокруг позвоночной артерии в области первого шейного позвонка (аномалия Киммерле). Является врожденной патологией, при которой происходит сдавливание артерии позвоночника;
- травматические повреждения. Сюда относятся переломы, смещения, вывихи и подвывихи позвонков, ушибы и трещины;
- искривление и трансформация позвоночника в шейной области;
- изменение дегенеративно-дистрофического характера (шейный остеохондроз);
- присутствие дополнительного костного образования или клиновидного позвонка (костная кривошея). Может иметь травматическое или врожденное происхождение;
- ущемление или раздражение межпозвонкового нерва воспалительного характера (радикулопатия или шейный радикулит);
- деформация позвонков вследствие разрастания костной ткани (спондилез или костные наросты);
- снижение плотности костей, вплоть до полного их разрушения (остеопороз). Необратимое обменное заболевание позвоночника;
- изменения в прогибе шейного сегмента (лордоз);
- горбовидное искривление позвоночника (кифоз шейно-грудного отдела);
- повреждения и опухоли спинного мозга, межпозвонковые протрузии и грыжи Данная группа заболеваний диагностируется только посредством миелографии (применение контраста).
Для выявления аномальных процессов в мягких тканях шеи, рентгеновский метод обследования мало результативен. Онкологические процессы на ранней стадии также не визуализируются на снимке. Применение метода рентгенографии эффективно только для установления костных патологий.
Рентгенограмма шейных позвонков у детей
Рентгенографическое обследование ребенку допускается с первых дней жизни, но строго по показаниям. Сложность заключается в неспособности малыша сохранять статичное состояние, поэтому при проведении диагностики детям, разрешается нахождение в кабинете одного из родителей. При этом рентгенолог обязан обезопасить взрослого от излишнего излучения с помощью специального фартука из свинца.
На рентгенограмме определяются следующие отклонения и заболевания:
- повреждение костной системы позвоночника во время родоразрешения (интранатальная травма);
- изменение расположения позвонков шеи (смещение);
- неспособность шеи поддерживать стабильное положение;
- трехплоскостная деформация позвоночника (сколиоз);
- болезни ортопедического профиля;
- вывихи, подвывихи, другие изменения травматического происхождения.
В детском возрасте рекомендуется проходить рентген на максимально модифицированных аппаратах, чтобы получить наименьшую дозу облучения. Где сделать ребенку рентген, зависит от технического оснащения больницы, и пожелания родителей. В медицинской карте должна быть обязательно зафиксирована дата и время проведенной рентгеновской диагностики.
Альтернативные методы
Более информативным методом исследования костей шейного отдела считается компьютерная томография (КТ). Процедура, таким образом, основана на применении рентгеновских лучей, и по степени безопасности практически равноценна рентгенографии. Выбирая рентген или МРТ для диагностики анормальных изменений в спинномозговой жидкости, мягких структурах и сосудах, предпочтение следует отдать МР-томографии.
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
.png)
Нередко подобные изменения приводят к возникновению вертебробазилярного синдрома, связанного с динамическим нарушением кровообращения головного мозга, главным образом в области задней черепной ямки. .png)
Тела нижних шейных позвонков и межпозвоночные диски не выявляются. Обозначения те же, что на рис. 209.
Изменения при унко-вертебральном артрозе наиболее убедительно выявляются на томограммах, произведенных во фронтальной плоскости на глубине расположения полулунных отростков.
Видны лишь дуги позвонков, которые иногда ошибочно принимают за изображение тел этих позвонков (рис. 210).
СНИМОК ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В ПРЯМОЙ ПРОЕКЦИИ С ПОДВИЖНОЙ ЧЕЛЮСТЬЮ
• Назначение снимка. Снимок шейных позвонков в прямой проекции с подвижной челюстью широко используют для получения одномоментного изображения всех шейных позвонков. При движении — медленном открывании и закрывании рта — изображение нижней челюсти размазывается и не мешает выявлению на снимке верхних шейных позвонков.
.png)
• Укладка больного для выполнения снимка. Укладка больного и направление центрального пучка рентгеновского излучения те же, что и при выполнении снимка шейных позвонков в прямой задней проекции с неподвижной челюстью. Перед съемкой больного инструктируют, когда и каким образом он должен совершать движения нижней челюстью.
Ему следует сообщить, что по команде он начинает медленно открывать и закрывать рот, не задерживаясь в крайних положениях и не смещая головы. Целесообразно до окончательной укладки больного провести 1—2 тренировки с тем, чтобы научить больного не двигать головой при движениях нижней челюсти.
• Информативность снимка. Снимок дает достаточно полное представление о состоянии всех шейных и нескольких (до 4—5) верхних грудных позвонков. Размазанное нечеткое изображение нижней челюсти наслаивается на изображение трех или четырех верхних шейных позвонков, но не мешает их детальному анализу (рис. 211). Таким образом, снимок в данной укладке может заменить два снимка: снимок шейных позвонков в прямой задней проекции (с неподвижной челюстью) и снимок верхних шейных позвонков в прямой проекции через открытый рот.
СНИМОК ВЕРХНИХ ШЕЙНЫХ ПОЗВОНКОВ В ПРЯМОЙ ПРОЕКЦИИ ЧЕРЕЗ ОТКРЫТЫЙ РОТ
Руки вытянуты вдоль туловища. Срединная сагиттальная плоскость головы перпендикулярна плоскости стола. Голова несколько запрокинута назад таким образом, чтобы плоскость, соединяющая нижний край резцов верхней челюсти и нижний край затылочной кости, располагалась перпендикулярно плоскости стола. Кассета размером 13X18 см находится под затылком больного. Рот больного максимально открыт и соответствует центру кассеты. Центральный пучок рентгеновского излучения направляют вертикально в центр кассеты на нижний край верхних резцов (рис. 212).
• Критерии правильности технических условий съемки и правильности укладки. Наиболее частые ошибки при съемке. На снимке должна быть хорошо видна структура позвонков, четко отображаться контуры костных замыкающих пластинок в области суставов головы. При неправильном положении головы (слишком сильном отгибании кзади) и недостаточно широком раскрытии рта изображения позвонков перекрываются наложением затылочной чешуи и зубов нижней челюсти.
С целью более детального изучения верхних шейных позвонков в прямой проекции, а также в тех случаях, когда больной не может достаточно широко раскрыть рот, выполняют томографию в прямой задней проекции. Глубина томографического среза проходит на уровне наружных слуховых отверстий обычно на глубине 7,5—8 см от поверхности стола томографа <см. рис. 144).
.png)
СНИМОК ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В БОКОВОЙ ПРОЕКЦИИ
• Назначение снимка. Снимок предназначен для изучения шейного отдела позвоночника на всем протяжении. Однако у больных с короткой шеей один или два нижних шейных позвонка обычно не выявляются, так как перекрываются изображением скелета плечевого пояса.
• Укладка больного для выполнения снимка. I вариант. С целью максимально возможного смещения плечевого пояса книзу оптимальным положением больного при съемке является вертикальное — стоя или сидя у стойки с отсеивающей решеткой (рис. 215). В положении стоя для большего оттягивания плеч книзу целесообразно дать в каждую руку больного небольшой груз, например мешочки с песком. В положении сидя больной захватывает кистями сиденье стула и активно оттягивает плечи вниз.
В этом же положении можно выполнить и прицельный снимок верхних шейных позвонков в боковой проекции, центрируя пучок рентгеновского излучения на верхушку сосцевидного отростка и соответственно диафрагмируя поле снимка.
.png)
.png)
.png)
СНИМКИ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В КОСОЙ ПРОЕКЦИИ
• Назначение снимков. Снимки предназначены главным образом для выявления межпозвоночных отверстий и заднебоковых отделов тел позвонков.
• Укладка для выполнения снимков. Существуют два варианта укладки для выполнения снимков шейных позвонков в косой проекции: снимки в косой передней и снимки в косой задней проекции.
.png)
Ввиду различной ориентации межпозвоночных отверстий по отношению к фронтальной плоскости шеи предложено выполнять снимки шейного отдела позвоночника в косой проекции под контролем просвечивания, во время которого можно легко подобрать нужный угол поворота больного к экрану и сделать в этом положении снимки.
При необходимости снимки шейных позвонков в косых задних проекциях могут быть выполнены и в горизонтальном положении больного. В таких случаях больного вначале укладывают на спину, а затем поворачивают в сторону так, чтобы срединная сагиттальная плоскость головы, шеи и туловища находилась под углом 30—45° к плоскости стола. Для стабильности положения больного под спину и таз подкладывают мешочки с песком.
Межпозвоночные отверстия в верхнем шейном отделе до уровня Civ хорошо видны на снимках черепа в боковой проекции, произведенных в тех вариантах укладки, когда больной лежит на животе, голову поворачивает в сторону, и срединная сагиттальная плоскость головы устанавливается параллельно кассете. В этом положении больного кассету размером 13X18 см располагают продольно под шеей, нижним отделом затылочной чешуи и углом нижней челюсти так, чтобы верхний ее край соответствовал верхнему отделу ушной раковины. Пучок рентгеновского излучения направляют отвесно, центрируя на верхушку сосцевидного отростка.
• Информативность снимка. Снимки шейных позвонков, выполненные в передней косой и задней косой проекциях, почти неотличимы друг от друга. Поэтому на снимке обязательно должно быть отмечено, в какой именно косой проекции он выполнен, и должна быть буква, обозначающая сторону съемки. Все это необходимо потому, что на переднем косом снимке подлежат анализу те межпозвоночные отверстия, которые находятся на стороне съемки. Так, на правом переднем косом снимке — правые межпозвоночные отверстия, а на левом переднем косом снимке — левые. На заднем же косом снимке выявляются межпозвоночные отверстия противоположной стороны, а именно: на правом заднем косом снимке — левые межпозвоночные отверстия, а на левом заднем косом снимке — правые.
Таким образом, если снимок не будет правильно маркирован, при чтении его может легко быть допущена ошибка.
.png)
Снимки шейных позвонков в косой проекции дают возможность выявить изменения межпозвоночных отверстий в начальных фазах остеохондроза межпозвоночных дисков, когда на снимках в боковой проекции изменения дисков почти не улавливаются (рис. 223, а, б, в, г). .png)
.png)
• Критерии правильности технических условий съемки и правильности укладки. Наиболее частые ошибки при выполнении снимка. Критерием правильности выбранного угла наклона фронтальной плоскости шеи по отношению к кассете является отображение межпозвоночных отверстий в виде вертикально идущей цепочки почти одинаковых по форме и размерам округлых просветлений с четкими, гладкими контурами. На правом и левом косых снимках форма межпозвоночных отверстий должна быть одинаковой.
При неправильных углах наклона фронтальной плоскости по отношению к кассете форма межпозвоночных отверстий значительно проекционно искажается; при этом в нижнем шейном отделе они вообще перестают быть различимыми.
СНИМКИ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В УСЛОВИЯХ ВЫПОЛНЕНИЯ ФУНКЦИОНАЛЬНЫХ ПРОБ
Назначение исследования. Показанием к проведению исследования является определение патологической подвижности между позвонками или функционального блока. Смещение позвонков в крайних положениях сгибания и разгибания позвоночника иногда является самым ранним признаком остеохондроза, когда другие рентгенологические симптомы поражения
диска еще отсутствуют. При наличии остеохондроза нередко присоединяющиеся смещения позвонков утяжеляют клиническую картину, однако на обычных снимках чаще всего не улавливаются.
• Укладки больного для проведения исследования. Снимки шейного отдела позвоночника с целью большего отведения вниз скелета плечевого пояса производят в вертикальном положении больного — стоя или сидя у стойки. Выполняют три снимка: обычный снимок шейных позвонков в боковой проекции, снимок в условиях максимального сгибания и максимального разгибания шеи <рис. 224, а, б, в). Размер и положение кассеты, расположение больного в отношении стойки, центрация пучка рентгеновского излучения и кожно-фокусное расстояние те же, что и при выполнении обычного бокового снимка шейного отдела позвоночника.
Приступая к разработке этого практически не изученного раздела клинической рентгенологии, мы в какой-то мере даже не предполагали, что у детей, оставшихся в живых после родовых повреждений, рентгеновские находки могут быть так часты и достаточно выражены. Действительность превзошла наши ожидания, и опыт работы показал, что практический врач вполне в состоянии овладеть всей этой рентгеновской симптоматикой и успешно использовать ее в повседневной работе.
В обычных случаях мы с этой целью производили рентгеновское исследование шейного отдела позвоночника в двух стандартных проекциях - прямой и боковой. Методика исследования позвоночника у взрослых представлена во многих руководствах, и мы остановимся здесь лишь на некоторых особенностях исследования позвоночника у наших маленьких пациентов. Следует отметить, что получение качественных рентгенограмм у новорожденных и детей младшего возраста зачастую представляет большие трудности. Как мы упоминали, все рентгеновские исследования проводятся у таких детей только по четким показаниям и с учетом требований противолучевой защиты. Количество снимков строго лимитируется.
Для рентгенографии в прямой проекции больной укладывался на спину так, чтобы голова и шея находились в одной плоскости, перпендикулярной к плоскости кассеты. Голова умеренно отводилась кзади подкладыванием под шею небольшого ватного валика. Для фиксации головы маленьких пациентов приходилось прибегать к помощи санитарки или матери, так как общепринятые фиксаторы нередко пугают маленьких детей. Расстояние от рентгеновской трубки до пленки во всех случаях было одним и тем же - 80 см. Снимки производились при очень коротких экспозициях, с центрацией на уровне средних шейных позвонков. Режим генерирования лучей и экспозиция выбирались индивидуально в зависимости от возраста ребенка.
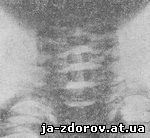
Рис. 28. Рентгенограмма шейного отдела позвоночника ребенка Б., 6 мес., в прямой проекции.

Рис. 29. Рентгенограмма двух верхних шейных позвонков ребенка К., 11 мес., через открытый рот.
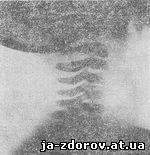
Рис. 30. Рентгенограмма шейного отдела позвоночника ребенка К., 5 мес., в боковой проекции.
Основное требование при производстве бокового снимка - срединно-сагиттальная плоскость головы и шеи должна быть строго параллельна плоскости кассеты. Для этого приходится подкладывать под голову ватный валик, равный высоте плеча. Наибольшую сложность представляет фиксация исследуемого в этом положении. Центральный рентгеновский луч, так же как и при производстве прямого снимка, направляется на уровень третьего-четвертого позвонков. На боковой рентгенограмме обычно хорошо прослеживаются все шейные позвонки (рис. 30).
Учитывая сложность укладки маленьких пациентов, мы пользовались для получения боковых снимков и латероположением, т. е. больной остается на спине, пучок рентгеновских лучей направляется в горизонтальной плоскости, параллельно столу. Трудность заключается в том, что на рентгеновских аппаратах нет приспособлений для фиксации кассеты в вертикальном положении. Поэтому мы вынуждены были сконструировать вертикальный кассетодержатель для снимков позвоночника в боковой проекции в латероположении.
При этих условиях получение рентгенограмм у новорожденных значительно облегчается. Нам иногда удавалось производить снимок во время сна ребенка, что позволяет выполнить исследование в спокойной обстановке и гарантирует получение качественных рентгенограмм. Приходится учитывать и особенности маленьких пациентов - нередко состояние больного и наличие родовой травмы ограничивали возможности изменений положения пациента.
При исследовании детей с натальными травмами и их последствиями мы столкнулись с трудностями и другого рода: обычная методика рентгенографии в двух стандартных проекциях не всегда решала диагностические задачи. Особенно большие сложности наблюдались при описании снимков у детей первого года жизни, так как позвонки у них представлены отдельными ядрами окостенения тел, дуг и отростков.
По боковым рентгенограммам шейного отдела позвоночника, произведенным в горизонтальном положении, трудно судить о состоянии позвоночника, особенно для изучения функции сочленений. Поэтому во всех случаях, когда позволяли возраст и состояние больного, мы рентгенографировали позвоночник в вертикальном положении пациента, стоя или сидя. Практически вертикальные боковые снимки удавалось получить даже у очень маленьких детей. Выполнение снимков в вертикальном положении дает и еще одно преимущество. Так, нередко возникает подозрение о сочетанном поражении головного и спинного мозга и приходится рентгенографировать не только позвоночник, но и череп. В таких случаях на одной пленке удается получить изображение и черепа, и шейного отдела позвоночника (рис. 31), что позволяет сокращать количество снимков и снижать лучевую нагрузку. Качество снимков, сделанных при вертикальном положении больного, намного лучше.
Для правильной интерпретации рентгенограмм у детей с родовыми травмами большое значение имеет анатоморентгенологическая оценка состояния шейного отдела позвоночника в так называемых функциональных положениях с учетом возрастной нормы.
О ценности функционального рентгенологического исследования в положении сгибания и разгибания у взрослых имеется значительная литература (И. Л. Тагер, И. С. Мазо, 1965, 1970; Р. К. Бурлаченко, 1966; Л. Д. Линденбратен, Н. Б. Пудова, 1969; Zeitler, Markuskе, 1962; Markuskе, 1971). Указаний о функциональном исследовании шейного отдела позвоночника у детей раннего возраста при натальных травмах в литературе нет.
При изучении этого вопроса важно учитывать, что в положении максимального сгибания шейный лордоз у детей старше 1 года исправляется и иногда переходит в кифоз. Шейный лордоз у детей до 1 года выражен слабо. Тело каждого вышележащего позвонка несколько наклоняется и смещается вперед относительно тела нижележащего позвонка. Взаимосочленяющиеся суставные отростки сдвигаются до половины длины суставных фасеток. Дуги и остистые отростки веерообразно расходятся, отдаляясь друг от друга на расстояние, допускаемое натянутыми желтыми и межостистыми связками (Д. Надь) (рис. 32). В положении максимального разгибания шейный лордоз достигает своей наибольшей величины. Тело каждого вышележащего позвонка несколько отодвигается кзади относительно нижележащего, а взаимосочленяющиеся суставные отростки надвигаются друг на друга (рис. 32, б).
Травматические поражения шейного отдела позвоночника представлены значительными повреждениями с выраженной картиной удара и высоким риском развития неврологического дефицита. В 65% случаев всех переломов шейного отдела поражается субаксиальный сегмент, которых вовлечен в более 75% всех переломовывихов. Установлено, что шейный отдел наиболее уязвимый и часто травмируемый сегмент позвоночного столба при повреждениях, полученных на высоких скоростях.
Описано три вида субаксиальных поражений (Vaccaro). Ассоциация, изучающая спинальную травму (STSG) дает четкое представление о степени сложности и выраженности нестабильности при субаксиальных травмах вывихов (как односторонних, так и двусторонних) и подвывихов дугоотростчатых суставов. Например, дистракционная травма, которая приводит к разрыву комплекса диск-связка с вовлечением костной составляющей, зачастую является результатом значительного воздействия. Как костный, так и связочный компоненты дугоотростчатых суставов определяют стабильность заднего отдела позвоночника. Таким образом, разрывы в области фасетки могут приводить к значительной степени выраженности нестабильности и несут определенный риск развития неврологического дефицита.
Односторонние вывихи в этих суставах без перелома могут являться причиной неврологических осложнений и оказаться более сложными для репозиции. Подтверждено, что односторонние вывихи дугоотростчатых суставов с переломом или без такового вызывают повреждение капсулы этого сустава, межостистой связки, задней продольной связки (ЗПС), позвоночной артерии, разрыв межпозвонкового диска или грыжеобразование. Двустороннее поражение этих суставов или их капсул может приводить к полному смещению позвоночника с более серьезными неврологическими последствиями. Эти травмы также приводят к разрыву ЗПС.
Травмы дугоотростчатых суставов и описанные повреждения мягкотканых компонентов приводят к нестабильности позвоночника и неврологическим проблемам, что требует обязательной репозиции и стабилизации.
а) Клиника травмы суставов шейных позвонков. Повреждение шейного отдела необходимо заподозрить у пациентов, в анамнезе у которых есть травма головы, боль в шее после травмы или эпизод падения на скорости. В первую очередь необходимо убедиться в проходимости дыхательных путей, незатрудненном дыхании и удовлетворительном кровообращени согласно протоколам, разработанным Американской Ассоциацией Хирургов для оказания первой медицинской помощи.
Определение проходимости дыхательных путей у пациентов с травмой шеи представляет известную трудность. Поддержание фиксированного шейного отдела — обязательное требование на всех этапах выполнения протокола. Таким образом, выдвижения подбородка вперед и фиксации нижней челюсти необходимо избегать, чтобы не нарушить стабильность шейного отдела, а также из-за риска уменьшения пространства для спинного мозга. Получение подробного анамнеза от пациента и сопровождающих дает более полное представление и помогает в постановке диагноза у пациентов с травмой шеи. Первичное и вторичное обследование должно быть полным и включать детальный неврологический осмотр, нельзя забывать о таких важных признаках как ссадины, кровоподтеки, гематомы.
В дополнение должны быть выполнены оценка болезненности по срединной линии с пальпацией костных выступов или движений в шейном отделе. Кроме того, полный неврологический осмотр подразумевает оценку сознания, моторных навыков, чувствительности и исследование глубоких сухожильных рефлексов. Пальцевое исследование прямой кишки обязательно во всех случаях, с подозрением на спинальную травму для оценки бульбокавернозного рефлекса при шоке.
Чем тяжелее травма субаксиального отдела, чем больше вероятность травмы спинного мозга и его корешков. Более того, чем сильнее выражены признаки неврологического дефицита, тем более сильную травму позвоночника можно подозревать и тем сильнее возможная нестабильность позвоночного столба. Полное и частичное повреждение спинного мозга отличаются неврологической симптоматикой. Кроме того, травма спинного мозга предполагает другой механизм ее получения и иной исход, чем повреждение нервного корешка спинномозгового нерва. Повреждения спинного мозга классифицируются согласно градации, предложенной Американской Ассоциацией спинальной травмы.
Например, полное повреждение спинного мозга приводит к полной потере моторной и сенсорной функции ниже уровня травмы без очевидных расстройств чувствительности перианальной области. Неполное повреждение спинного мозга может приводить к частичной слабости с расстройствами чувствительности. Помимо этого, травмирование нервных корешков вызывает снижение моторных функций и/или чувствительности в определенном дерматоме.
Среди односторонних вывихов в дугоотростчатых суставах различают 25% с повреждением нервного корешка, примерно столько же с неполным повреждением спинного мозга, оставшиеся 50% не сопровождаются неврологической симптоматикой. Однако говоря о двусторонних вывихах, стоит обратить внимание на то, что две трети таких пациентов имеют полное повреждение спинного мозга и только у одной трети сочетаются неполное повреждение спинного мозга и повреждение нервных корешков.
б) Дополнительные методы обследования при травме шейного отдела позвоночника. Рентгенологическое исследование для выявления травмы позвоночника и/или его колонн должно давать точное представление об оси для определения дальнейшего лечения. При подозрении на травму шейного отдела оно начинается с выполнения рентгенографии в передне-задней (прямой), боковой проекции, и проекции через открытый рот. На рентгенограммах необходимо идентифицировать тело первого грудного позвонка, чтобы быть уверенным в полном изображении шейного отдела. Часто надплечья пациента закрывают нижнюю часть шейного отдела, поэтому требуется выполнить тракцию за руки для полного обзора.
Имея это ввиду, даже несмотря на наличие хорошей техники и удовлетворительное состояние пациента, стандартных проекций недостаточно для полной оценки повреждений. Установлено, что таким образом визуализируется только 60-80% переломов шейного отдела позвоночника. Сравнительный анализ (Woodring Lee) данных рентгенографии в трех стандартных проекцих и данных КТ показал, что переломы и вывихи не были выявлены в 61% и 36% случаев соответственно. В 23% случаев после дообследования на рентгенограммах были выявлены не замеченные ранее признаки нестабильных повреждений.
Когда суставные поверхности дугоотростчатых суставов расположены правильно, их вид напоминает две части гамбургера обращенные друг к другу. Однако при визуализации вывиха две половины гамбургера развернуты.
Одним из недостатков КТ-визуализации является неспособность определять повреждение связочного аппарата. Для оценки мягкотканых структур, таких как связки, спинной мозг, спинномозговые корешки более предпочтительна MPT. Goradia показал, что использование МРТ при травме шейного отдела имеет большую чувствительность при определении повреждения межпозвонкового диска (93%), ЗПС (93%) и мягких тканей между остистыми отростками (100%). Визуализация в различных режимах позволяет выявить подвывих в дугоотростчатых суставах или нестабильность.
Читайте также:


