Отсутствие остистого отростка позвонка
Ключевую роль в поддержании вертикального положения тела в пространстве играет спинной хребет. Кроме этого, он защищает спинной мозг, а к разным выступам и буграм позвоночника крепятся мышцы и связки. Лордозы и кифозы (естественные изгибы в шейном, спинном, поясничном отделе) дают возможность легко прыгать, бегать, ходить или выполнять другую деятельность, связанную с нагрузкой на позвоночный столб. Они гасят возникающие колебания, и сохраняют мозг от сотрясения. Нарушения в работе позвоночного столба отражаются на работе всех систем организма человека.
На позвонках располагаются остистые отростки позвоночника, которые также отвечают за полноценную работу локомоторной системы. Как они выглядят и какие патологии с ними связаны? Разберемся в статье.
Строение позвонка
Спинной хребет условно разделяют на пять частей. Их называют отделами. Они состоят из позвонков (костей, образующих позвоночник). Позвонок — отдельный фрагмент позвоночника. Количество позвонков, образующих позвоночник, составляет от 32 до 34 штук – это зависит от количества в копчиковой части.
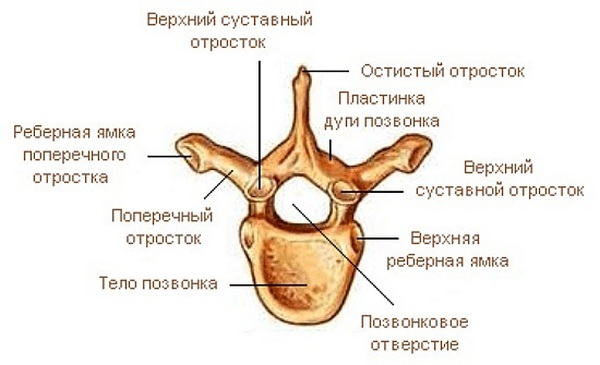
Условно позвонок разделяют на тело из пористой костной ткани, дугу, 7 выростов, называемых отростками. Дуга, соединяясь с телом, создает отверстие, где находится спинной мозг. Отростки бывают поперечными, суставными и остистыми. Поперечные прикрепляются к дуге, суставные образуют суставы, которые обеспечивают возможность наклоняться, разгибаться.
Непарные, направленные назад по отношению к позвоночнику, именуют остистыми. Отростки позвонка соединяются связками – межпоперечными и межостистыми. На остистых и поперечных отростках находятся точки прикрепления мышц спины и шеи. Остистые отростки в грудном отделе расположены под острым углом к позвоночнику, в поясничном под углом 90 градусов.
Остистые отростки позвоночника – непарные, направленные назад по отношению к позвоночнику.
В разных отделах позвоночного столба форма и размер позвонков отличается. Это обусловлено функциями, которые выполняет тот или иной отдел хребта, и нагрузкой на позвонки. Составляющие части – отростки, дуга и тело – остаются без изменений. Сам позвоночник — последовательная цепь позвонков и дисков, именуемых межпозвонковыми. Позвонок имеет форму цилиндра, сплюснутого с верхней и нижней стороны.
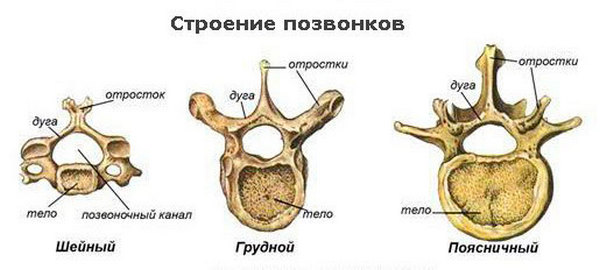
Межпозвонковые диски состоят их хрящевой ткани и выполняют функцию амортизатора между позвонками.
Из всех отделов спинного стержня самым чувствительным, по причине механической непрочности, является шейный, а мощным — поясничный, который удерживает основную массу тела. Наиболее заметный и легкий для пальпации позвонок — это седьмой шейный (С7). Достаточно легко наклонить голову вперед, и отросток позвонка сразу визуализируется. От него начинают отсчет позвонков или вверх к атланту (первому шейному (С1)), или по направлении к крестцу. По остистым отросткам можно диагностировать искривление позвоночника (сколиоз).
Причина переломов остистых отростков
Перелом остистого отростка возникает в двух вариантах:
- непосредственный перелом самого отростка;
- последствие серьезной травмы. Как часть повреждения.
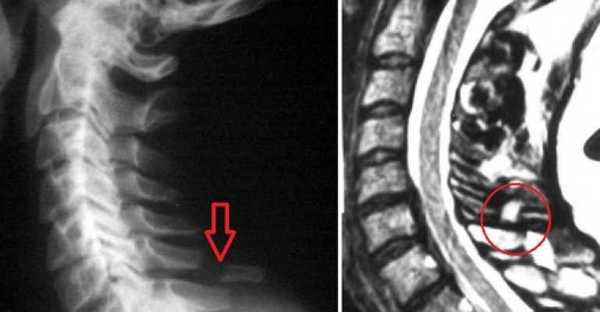
Перелом отростка позвонка бывает со смещением или без него. Сдвиг позвонка усложняет работу спинного мозга и организма в целом. Причинами переломов бывают повреждение от сильного прямого удара или последствие неожиданного и быстрого закидывания головы назад. Также это является характерным повреждением для пострадавших в ДТП, спортсменов, шахтеров.
Симптоматика при переломе
Первое, с чем сталкивается пострадавший при переломе шейных отростков, — это сильная боль. Следующим ключевым симптомом будет резкое формирование в месте повреждения отека. При ощупывании травмированного места ощущается характерный хруст (крепитация), а фрагменты поврежденной кости можно почувствовать под пальцами. Вследствие отекания характерные складки на шее разглаживаются. Пальпацию необходимо производить очень осторожно. Возможно быстрое посинение травмированной зоны.
При таких повреждениях третьим ключевым симптомом будет малоподвижность или неподвижность шеи. Пострадавший не может пошевелить головой или повернуть ее. Голова встает в вынужденную, часто неестественную позицию. Попытки насильно сделать повороты могут существенно ухудшить состояние травмы и организма в целом, даже до летального исхода.

Гипертонус мышц шеи – четвертое свидетельство серьезности травмы. Голова фиксируется в определенном вынужденном положении без возможности изменить его. Напряжение мышц легко можно почувствовать. При пальпации ощущаются плотные валики в зонах рядом с травмой. Иногда с переломом совмещается вывих.
В части случаев клиническая картина дополняется расстройством зрения или слуха, онемением в верхних или нижних конечностях. Такие симптомы свидетельствуют о повреждении сосудов, питающих мозг, обломками кости или сдвигом позвонка.
Если же перелом случился в грудном или поясничном отделах, что происходит крайне редко, то пациент также испытывает сильную боль в месте повреждения, скованность, страдает от нарушения работы конечностей.
Диагностика
Перелом можно определить по внешним признакам:
- смещение отростка от центральной оси тела;
- изменение межпозвонкового интервала;
- малоподвижность и неподвижность пораженной зоны позвоночника;
- гипертонус мышц в месте возможного перелома;
- отекание и гематома.
Для определения места перелома делают рентген в боковой проекции. Переломы в грудном отделе редко диагностируют таким методом – в таких случаях делают томограмму грудного отдела позвоночника.
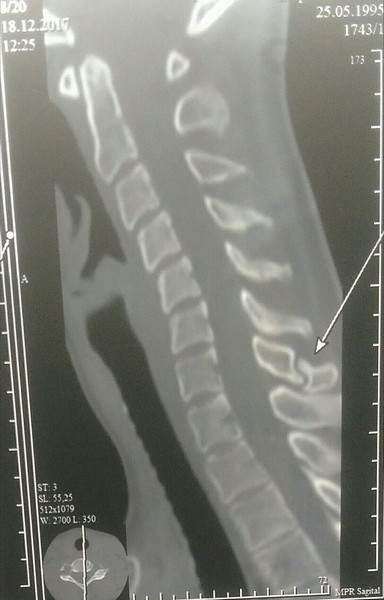
Наиболее распространенными являются переломы позвонков С6-С7 (шестого и седьмого шейных). Самые характерные — отрывные. Проявляется тугоподвижность, отек и боль, которая усиливается при движении в месте травмы.
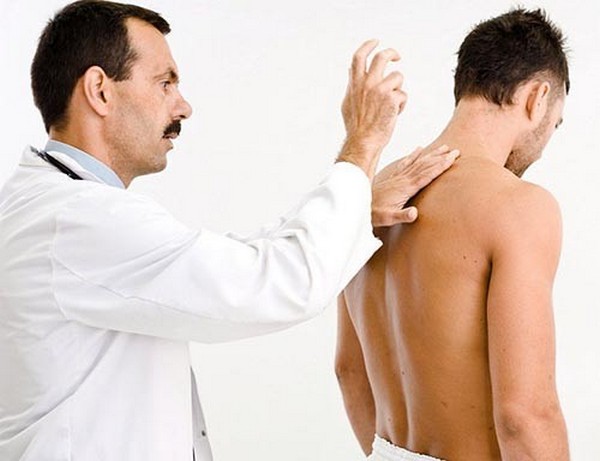
Пальпаторное исследование позвоночника
Спинной хребет пальпируют в положении стоя, с наклоном тела вперед. И лежа на животе, когда тело полностью расслаблено, для более глубокого исследования. Для большего расслабления мышц при анализе шейного и поясничного отдела позвоночника подкладывают подушку. Благодаря этому промежутки между позвонками можно более качественно и глубоко пропальпировать.
Объектом анализа при исследовании позвонков позвоночника является:
- положение позвонков, их высота по отношению друг к другу;
- межпозвонковый интервал;
- состояние мышц, обрамляющих позвонок, на одном уровне;
- состояние связок между отростками;
- межреберные промежутки;
- места, где выходят межпозвонковые нервы.
Обратите внимание! Для пальпации пространства между позвонками указательным или средним пальцем совершают достаточно глубокие движения. Если обследование для пациента болезненное, то связки или межпозвоночный диск повреждены. В таком случае исследование повторяют в положении лежа, но под живот для более глубокой проверки кладут подушку.
Проверить положение позвонков, их высоту можно с помощью указательного пальца или мягкой части ладони руки. В первой методике:
- определяют положение позвонков С4-С7 (четвертого-седьмого шейных);
- указательный палец полностью прикладывают к спине по направлению ко крестцу (если пациент лежит) на остистые отростки;
- плавным движением проводят руку от шейных позвонков до крестца по линии позвоночника. Или если пациент стоит – от крестца к шее.
Под пальцем будет ощущаться отклонение вперед, назад, в сторону. При второй методике схема действий та же самая. Но в качестве инструмента диагностики используют мягкую часть ладони руки, с локтевой стороны, которую прикладывают под углом 45 градусов к остистым отросткам.
Если на вершине каждого позвонка поставить точку фломастером или зеленкой, а потом соединить все точки одной линией, то при здоровом позвоночнике линия будет прямой. Любое отклонение указывает на патологию. Например:
- сколиоз — смещение нескольких позвонков от центральной оси;
- спондилолистез;
- ретролистез.
Проверяя высоту позвонков по отношению друг к другу, нужно знать, что резкие перепады высоты свидетельствуют об отклонении от нормы. Исключение – 7-й шейный и 2-й поясничный. После них под пальцами чувствуется более резкий переход, чем обычно. Любое западание, выпирание, отклонение от центральной оси указывает на необходимость более подробной проверки. Высота грудных позвонков наибольшая, поясничных – значительно меньше.
Расстояние между соседними позвонками – тоже объект внимательной проверки. Если между остистыми отростками наблюдается существенное увеличение или сокращение пространства, нужна дополнительная диагностика. В здоровой спине переход между позвонками плавный.
Дальнейшая проверка позвоночника предусматривает пальпацию позвонков с компрессией и перкуссию. Цель этих манипуляций — определить болезненные или напряженные места. С особым вниманием проверяют места, ранее отмеченные болевым синдромом, со смещением отростков, визуально заметным сколиозом. Внимательно осматривают и пальпируют те участки позвоночника, где есть покраснение кожи без видимых причин. Пальпацию совершают в направлении крестца. Используют большой или средний палец ведущей руки. Начинают с малого давления, которое усиливают. Но только до болевых ощущений. Места травм или повреждений начинают прощупывать очень осторожно.
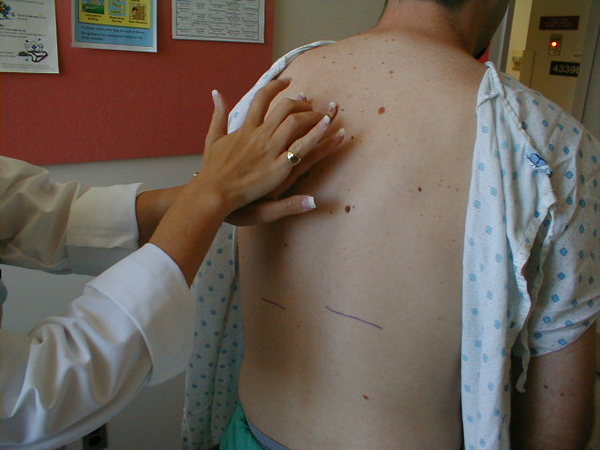
Перкуссия остистых отростков — это простукивание каждого отростка пальцем или молоточком для определения болезненных и патологичных зон. Для диагностики используют пальцы рук или неврологический молоточек. Существует три основных методики перкуссии позвонков.
Таблица. Методы перкуссии.
| Способ | Описание |
|---|---|
| 1 способ | Ведущую руку кладут на позвоночник так, чтобы указательный, средний и безымянный палец оказались на спине в таком положении: средний на вершине отростка, а другие по бокам. Простукивание совершается средним пальцем, а два других пальца воспринимают реакцию на перкуссию близлежащих тканей. |
| 2 способ | Указательный и средний палец не ведущей руки (для правши — левой, для левши — правой) устанавливают на зону рядом с позвонком. Так, чтобы отросток оказался между пальцев. Перкутируют средним пальцем ведущей руки или молоточком. Пальцами ощущают реакцию на удары. |
| 3 способ | Обычное простукивание средним пальцем или молоточком. Наименее информативный метод. Нет информации о реакции тканей в прилегающей к повреждению зоне. |
Обратите внимание! Отсутствие боли и напряжения — реакция нормального здорового человека. Болезненность, возникающий периодически или постоянный гипертонус или другие симптомы указывают на необходимость дальнейшей диагностики. Причинами могут быть протрузии межпозвонковых дисков, перелом или опухоль позвонка и отростка, смещение и пр.
Экстренная помощь
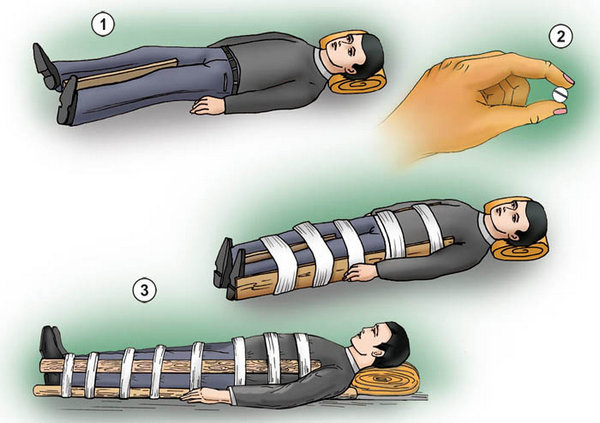
Чтобы предоставить помощь и обезопасить от возможного ухудшения пострадавшего от перелома остистого отростка необходимо:
- уложить его на ровную, твердую плоскость, удобную для перевозки;
- обездвижить поврежденный отдел наложением жгута из марли, ткани или ваты;
- дождаться прибытия кареты скорой помощи, при этом контролируя, чтобы больной как можно меньше пытался двигаться.
Этапы лечения
Корсеты подбирают исходя из характера полученной травмы. Они бывают жесткие, полужесткие, мягкие. Отличие между ними состоит в разных типах используемой ткани, наличии вспомогательных элементов конструкции, уровня фиксации.
Первые две недели после травматизации назначается постельный режим и покой. При необходимости повторно убрать болевой синдром можно новокаином или лидокаином, а также ибупрофеном, диклофенаком или другими противовоспалительными препаратами. В среднем срок вынужденной инвалидности длится 30-50 дней – это зависит от ресурсов организма.
Протекание болезни и последующее восстановление может развиваться по нескольким сценариям.
- Успешное сращивание позвонка. Без отрицательных последствий.
- Консолидации (срастания перелома) не происходит. Отросток остается в мягких тканях тела, но он не доставляет дискомфорта. С течением времени грани костного обломка стают гладкими, и он ничем не тревожит своего обладателя. В таких случаях рекомендуется оставить все как есть.
- Срастания не происходит. Обломок кости в теле доставляет дискомфорт, боль. При наклонах, поворотах тела или шеи болевые ощущения усиливаются. При таком развитии событий в начале назначают курс препаратов НПВП, ношение анестезирующего пластыря и проведение физиотерапевтических процедур, направленных на устранение болевых ощущений. Если попытки безрезультатны и боль не прекращается, проводится операция для удаления костного обломка.
Для успешного восстановления после перелома больному необходимо пройти курс массажа, заниматься лечебной физкультурой. Также назначают электрофорез с анестетиками, УВЧ, магнитотерапию.
Операция по удалению обломка
Для проведения хирургического вмешательства по удалению осколка кости больному делают местную анестезию. Общий наркоз для таких ситуаций не предусмотрен. Обезболивание дает возможность человеку хорошо перенести операцию, после которой настает существенное облегчение. Травмы подобного рода (переломы остистых отростков) поддаются лечению, обычно не вызывая у пациента серьезных осложнений. Когда причина устранена, нервные окончания и мягкие ткани организма оперативно восстанавливаются. Наступает полное излечение. Но в то же время самолечение, запоздалое обращение к врачу могут сопровождаться тяжелыми последствиями, вплоть до смерти.
Для удаления обломка остистого отростка обычно проводят ламинэктомию, хотя обычно такой вид операции необходим для увеличения спинномозгового канала.
Восстановление после перелома
Как выше уже было сказано, для скорейшего выздоровления больному необходимо воспользоваться услугами массажиста, заниматься лечебной физкультурой, пройти физиотерапевтические процедуры (УВЧ, электрофорез с новокаином и пр.).

Важно! Эффективно способствовать восстановлению пациента будет плавание. Занятия на воде помогают расслабить мышцы, снять эмоциональную нагрузку, к тому же, они положительно влияют на весь организм в целом. Цель всех указанных процедур состоит в том, чтобы в максимально короткие сроки восстановить полноценное функционирование позвоночника.
Главное в процессе реабилитации – не усердствовать чрез меру, не нагружать организм непосильными нагрузками. Полное выздоровление можно констатировать, когда у пациента нет болевых ощущений и движениям вернулась былая изящность.
Подводим итоги
Важно отметить, что если после падения или резкого движения головой человеком были замечены неприятные ощущения, стоит отправиться в медицинское учреждение и провести рентгенографию поврежденной области. Такая мера позволит начать терапию как можно раньше, а это значит, что пациент вернется к привычному образу жизни быстрее.
Видео — Строение позвоночника
Теория - клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Позвоночник не только позволяет человеческому организму поддерживать вертикальное положение, но и оберегает от повреждений спинной мозг. Сбой функционирования спинного хребта сказывается на работе каждой из систем тела.
У всех позвонков можно найти остистые отростки, которые играют свою роль в опорно-двигательной системе. Это единичные костные части, растущие из дуги позвонка точно назад. Угол направления разнится в зависимости от отдела позвоночника. Наиболее выдающиеся выросты расположены на верхних грудных частях хребта. Чаще всего перелом остистого образования случается у нижнего шейного — верхнего грудного отдела.
Строение позвонка
Позвоночник для простоты лечения имеет 5 отделов, каждый из которых имеет определенное количество 
составляющих. Спинной хребет образуют 32-34 позвонка в зависимости от их числа у копчика.
Позвонок состоит из тела (пористого костного образования), дуги, 7 выростов. Спинной мозг расположен в пространстве, создаваемом телом при соединении с дугой. Отростки делят по месту их роста на поперечные (присоединены к дуге), суставные (составляют суставы), остистые.
Выросты непарные, расположены по направлению назад от спинного хребта.
Все они скрепляются межпоперечными и межостистыми связками. К остистым и поперечным отросткам присоединяются мышцы спины, шеи.
В зависимости от отдела размер и форма позвонков разнится, что объясняется задачами, которые они выполняют. Позвонок обретает форму цилиндра, приплюснутого сверху и снизу.
На межпозвоночные диски, состоящие из хряща, возложена амортизирующая функция.
Наиболее восприимчивый из отделов позвоночника – шейный, а наиболее защищённый – поясничный, который поднимает главную массу тела. Проще всего нащупать 7 шейный позвонок, надо немного наклонить голову. Позвонок ощутимо проступает над поверхностью кожи. От него не составляет труда отсчитать другие позвонки.
Обследование позвоночника по остистым частям
По остистым частям врачи диагностируют сколиоз.
Причины перелома остистых отростков
Чаще перелом встречается среди шахтеров, спортсменов и водителей, попавших в ДТП.
Изолированные повреждения возникают из-за:
• резкого наклона головы вперёд и последующего стремительного принятия исходного положения;
• спазма верхней части мышц спины;
• удара по спинному хребту;
• падения на шейный или грудной отдел позвоночника.
Такой перелом встречается довольно редко, когда, помимо остистого отростка, повреждение затрагивает дуги, тело позвонка.
Существует 3 типа перелома остистых частей:
При повреждении отростка, как правило, образуются осколки, которые смещены и усложняют выздоровление.
При разрушении выроста связки остаются незадетыми, однако наносится ущерб сразу нескольким дискам хребта. Такой перелом затрагивает ткани, нервы, сосуды.
При неконтролируемом растяжении позвонков, предшествующем перелому, возможен открытый (самый опасный) и закрытый перелом.
• интенсивная боль;
• увеличение боли в случае перемещения;
• затруднения во владении нижними конечностями;
• трудность в принятии вертикального положения спины.
В зависимости от вида ущерба наблюдаются иные болевые ощущения. На поврежденном участке может образоваться гематома. Разрушение нервных волокон становятся причиной низкого давления и затруднений в мочеиспускании.
При оказании первой помощи больного, повредившего позвоночник, надо:
• положить его на твёрдую, ровную поверхность;
• зафиксировать место повреждения с помощью жгута;
• доставить скорой помощью в больницу.
Противопоказания при повреждении остистых образований
При повреждении остистых образований пострадавшему противопоказано садиться или вставать. Его нельзя тянуть за руки и ноги, пытаться вправить позвонки, давать лекарства.
Больного надо срочного отвезти в больницу. Переносить пациента нужно очень осторожно, лёжа спиной на твёрдой поверхности или животе.
Диагностика
Рентген – наиболее действенное и экономное средство диагностики. Перелом выроста на снимке представлен искривлённой линией. Однако точности диагноза в этом случае могут мешать газовые тени от кишечника.
Более надежный способ постановки диагноза – компьютерная или ядерно-резонансная томография.
Лечение подобного недуга должно осуществляться строго под надзором врачей.
Немало важным фактором является и грамотно оказанная первая помощь.
Этапы лечения остистого отростка
Поступив в госпиталь, больной проходит осмотр у врача, делает рентгеновский снимок. В самых тяжелых случаях проводится КТ-исследование. Пациенту предписывается месячный постельный режим.
Согласно результатам осмотра возможно:
• медикаментозная терапия для снятия болезненных ощущений и отечности;
• использование медицинского воротника, корсета;
• массаж у специалиста;
Лечебная физкультура
Наиболее действенный метод терапии недуга – движение. Упражнения ЛФК, входящие в курс лечения, сходны при компрессионных повреждениях спинного хребта при том же месте.
Зарядка утром. Необходимо делать каждое утро около 15 минут после отмены постельного режима. Здесь необходимо разрабатывать те мышцы, которые обеспечивают место повреждения хребта. Количество подходов должно быть маленьким. Задача – только разогреть мышцы.
Специальные гимнастические комплексы. В течение 30-дневного постельного режима выполняется группа упражнений 6 раз в сутки по 20 минут. Необходима также дыхательная гимнастика, тренировка ног. Благодаря им можно избежать застоя легких, запоров, тромбоза ног. После начала подвижного образа жизни надо продолжать делать гимнастику минимум 1 раз за сутки. 45-60 минут идёт гимнастика для повреждённого отдела спины.
Плавание. Начав активный темп жизни, стоит 2 или 3 раза за неделю ходить в бассейн. За час водных процедур надо менять стиль плавания кролем на спине и на животе. Брасс стоит использовать спустя 9 недель после повреждения. Запрещён дайвинг, прыжки с вышек и трамплинов.
Разминка вечером. Подобно утренней, делается после истечения постельного режима. На протяжении 10 минут надо расслабить мышцы на спине и шее, вернуть позвонки в изначальное положение. В конце разминки лучше сделать расслабляющую позу, остаться в ней 3-5 минут.
Народные средства
Используют как дополнительный способ лечения. Наиболее известное лекарство – мумие. Добавив в него розовое масло, изготавливается мазь.
Примочки из сырой картошки имеют обезболивающий эффект.
Настой герани подходит для ванночек и компрессов. Для его изготовления две порции цветка необходимо залить кипятком и оставить на 5 минут.
Такие меры лечения не основной источник лечения, а лишь дополнительный. Для полного выздоровления нужна помощь врача.
Операция по удалению обломка
В этом случае проводят ламинэктомию. Для процедуры врачами используется местная анестезия, а не общий наркоз. Повреждения остистых частей, как правило, подлежат лечению, при этом не давая ощутимых осложнений на организм.
После непосредственного удаления обломка нервные окончания и мышцы самостоятельно приходят в норму. Происходит абсолютное выздоровление. Самостоятельное лечение недуга и несвоевременное обращение за помощью к врачу могут привести к отягчающим последствиям организма и даже к смерти.
Восстановление
Ускоренному восстановлению организма после операции способствуют регулярные сеансы массажа, лечебная физкультура, физиотерапия (электрофорез с новокаином или УВЧ).
Благотворно влияет на тело пациента плавание. Оно расслабляет мышцы, снимает напряжение. Благодаря всем этим процедурам, становится возможным в кратчайшие сроки наладить полную работу спинного хребта.
В процессе восстановления стоит руководствоваться принципом – все хорошо в меру. Не надо налегать на занятия спортом, перегружать тело чрезмерными упражнениями.
Полное выздоровление диагностируют, если у больного отсутствуют неприятные ощущения при движении и все части опорно-двигательной системы функционируют нормально.
Профилактика
Лучший способ избежать перелома остистого образования – занятия спортом. Достаточно стандартных физических нагрузок. Каждодневная зарядка разогреет все группы мышц и будет поддерживать их в тонусе.
Необходимо стараться не допускать стремительных изменений напряжения, применять страховку при покорении большой высоты.
Видео
Медицинский эксперт статьи

- Эпидемиология
- Причины
- Формы
Повреждения грудных и поясничных позвонков рассматриваются в одной статье, ибо в механизме их возникновения, клиническом течении и вопросах лечения имеется много общего.
Особенно это касается поясничных и нижних грудных позвонков, где чаще всего возникают повреждения.

[1], [2]
Эпидемиология
Повреждения грудного и поясничного отделов позвоночника встречаются часто. Согласно данным Feldini-Tiannelli, переломы грудных позвонков по отношению ко всем переломам позвоночника составляют 33,7%, а переломы поясничного отдела - 41,7%. Суммарно повреждения грудного и поясничного отделов позвоночника составляют 75,4%, т. е. более 3/4 всех переломов позвоночника. Однако смертность при повреждениях грудных и поясничных позвонков значительно ниже, чем при повреждениях шейных позвонков. Так, при переломах грудного отдела позвоночника смертность составляет 8,3%, а поясничных - 6,2%. Множественные переломы тел грудных и поясничных позвонков встречаются при столбняке. В последние годы наблюдаются переломы позвоночника при катапультировании у летчиков. Среди повреждений поясничного и грудного отделов позвоночника наиболее часто встречаются изолированные переломы тел позвонков, которые, по данным М. Л. Хавкина, отмечались в 61,6% всех повреждений позвоночника. Наиболее редки изолированные переломы дужек, составляющие, по данным З. В. Базилевской. 1,2%.

[3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Причины повреждений грудных и поясничных позвонков
Наиболее частыми механизмами насилия, вызывающими повреждения поясничного и грудного отделов позвоночника, являются сгибательный, сгибательно-вращательный и компрессионный. Разгибательный механизм насилия в генезе повреждений этих отделов позвоночника играет меньшую роль.
Среди повреждений грудного и поясничного отделов позвоночника встречаются самые различные формы, каждая из которых имеет свои характерные клинические и рентгенологические проявления и обусловлена особым механизмом насилия. Клинические формы повреждений поясничного и грудного отделов позвоночника сведены нами в специальную классификацию, которая поможет хирургу-травматологу правильно ориентироваться в характере повреждения и избрать наиболее рациональный способ лечения. На этой классификации мы остановимся ниже.
При повреждениях грудной и поясничной локализации сохраняет свое принципиальное значение деление всех повреждений позвоночника на стабильные и нестабильные.
Принципиальное значение сохраняет также разделение повреждений поясничного и грудного отделов позвоночника на осложненные и неосложненные.
При лечении различных клинических форм повреждений позвоночника применяют как неоперативные, так и оперативные методы лечения, основой которых являются восстановление анатомической формы поврежденного отрезка позвоночника и падежная иммобилизация его в положении достигнутой коррекции до наступления заживления повреждения. Соблюдение этих двух принципиальных условий является налогом улучшения исходов лечения.
Анатомическое строение грудных и поясничных позвонков идентично строению средних и нижних шейных позвонков. Каждый грудной и поясничный позвонок состоит из тела, двух полудужек, одного остистого, двух поперечных и четырех суставных отростков. Основные анатомические различия заключаются в следующем. Тела грудных позвонков имеют несколько большую высоту, чем тело VII шейного позвонка. Их высота постепенно увеличивается тем больше, нем ближе они расположены к поясничному отделу. Тела нижних грудных позвонков по величине и форме приближаются к телам верхних поясничных. На задне-боковой поверхности тел грудных позвонков расположены верхняя и нижняя полуфасетки. Нижняя полуфасетка вышележащего позвонка вместе с прилежащей к ней верхней полуфасеткой нижележащего позвонка образуют полную фасетку для сочленения с головкой ребра. Тело I грудного позвонка имеет только одну полную фасетку для сочленения с I ребром. Следовательно, головки II - X ребер сочленяются с телами двух смежных позвонков н перекрывают собой пасть межпозвонкового диска. Экзартикуляция головки ребра открывает доступ к задне-боковым отделам межпозвонкового диска и смежных тел позвонков. Тела XI - XII грудных позвонков имеют по одной фасетке для сочленения с головкой ребра.
Тела поясничных позвонков более массивны и имеют бобовидную форму. В отличие от грудных позвонков на их задне-боковых поверхностях отсутствуют упомянутые выше фасетки.
Чем более каудально расположены грудные и поясничные позвонки, тем более массивны их полудужки. Наиболее массивны и прочны полудужки нижних поясничных позвонков.
Остистые отростки грудных позвонков имеют трехгранную форму с заостренным концом и направлены каудалыю. Остистые, отростки средних грудных позвонков расположены черепицеобразно.
Остистые отростки поясничных позвонков наиболее массивны и в то же время короче грудных. Они достаточно широки, имеют закругленные концы и расположены строго перпендикулярно к длинной оси позвоночника.
Суставные отростки грудных и нижних поясничных позвонков расположены во фронтальной плоскости. Суставная поверхность верхнего суставного отростка обращена кзади, нижнего - кпереди.
Такое расположение суставных отростков не позволяет получить отображение суставной межпозвонковой щели на передней спондилограмме.
В отличие от этого суставные отростки верхних поясничных позвонков, начинаясь от полудужки, направляются кзади и располагаются почти вертикально. Их суставные поверхности расположены в сагиттальной плоскости, почему суставная щель поясничных межпозвонковых сочленений хорошо отображается па передней спондилограмме. У наружно-заднего края верхнего суставного отростка поясничных позвонков имеется небольшой сосцевидный отросток.
Поперечные отростки грудных позвонков направлены кнаружи и несколько кзади и несут па себе фасетку для сочленения с бугром ребра. Поперечные отростки поясничных позвонков расположены впереди суставных отростков, идут латерально и несколько кзади. Большая часть поясничных поперечных отростков представлена рудиментом ребра - реберным отростком.. Поперечные отростки I и V поясничных позвонков прикрыты последним ребром и крылом подвздошной кости, в связи с чем не возникает переломов этих поперечных отростков от прямого насилия.
Строение межпозвонковых дисков в грудном и поясничных отделах аналогично строению таковых в шейном. В поясничном отделе межпозвонковые диски особенно массивны и мощны.
Наличие физиологических изгибов в грудном и поясничном отделах позвоночника приводит к тому, что пульпозное ядро грудных межпозвонковых дисков расположено кзади, а поясничных - кпереди. Следовательно, вентральные отделы грудных дисков сужены, а поясничных - расширены.
Вершина грудного физиологического кифоза находится на уровне VI - VII грудных позвонков. С возрастом у женщин физиологический кифоз имеет тенденцию к увеличению. Вершиной физиологического поясничного лордоза является четвертый поясничный позвонок. С возрастом физиологический поясничный лордоз у мужчин имеет тенденцию к сглаживанию. Утверждение Я. А. Ротенберга (1929, 1939) о том, что с возрастом поясничный лордоз увеличивается не соответствует действительности.
Согласно данным Allhrook (1957), центр тяжести человеческого тела проходит кпереди от вентральной поверхности тела IV поясничного позвонка. Согласно данным этого же автора, IV поясничный позвонок является наиболее подвижным.
Степень выраженности физиологических изгибов грудного и поясничного отделов позвоночника находится в прямой связи с определенными конституциональными типами строения тела человека и является определяющей в смысле устойчивости позвоночника к травмирующему насилию.
Внутренняя архитектура тел позвонков вследствие своей целесообразности придает им значительную прочность. Наименее устойчивы к насилию тела шейных позвонков, наиболее устойчивы - тела поясничных позвонков. Согласно данным Messei'er, тела шейных позвонков ломаются при воздействии силы, равной 150-170 кг, грудных - силы 200-400 кг, а поясничных - 400-425 кг.
Исследования Nachemson показали, что с возрастом вследствие развития дегенеративных процессов в позвоночнике значительно снижается внутридисковое давление. Это оказывает влияние на особенности повреждений позвоночника, встречающихся у пожилых людей. В противовес этому высокое и тем более повышенное внутридисковое давление в условиях дегенеративно измененного фиброзного кольца способствует возникновению острого разрыва и выпадению диска.
Функция желтых связок в поясничном отделе позвоночника не ограничивается удержанном дужек позвонков друг относительно друга. Большое количество эластических волокон, находящихся в них, развивает достаточно мощные эластические силы, которые, во-первых, возвращают позвоночник в нормальное исходное положение после деформаций его, возникающих в процессе движений позвоночника, во-вторых, придают гладкую поверхность задне-боковым стенкам позвоночного капала при различных положениях позвоночника. Это последнее обстоятельство является весьма мощным защитным фактором для содержимого позвоночного канала.
Весьма важной является иннервация некоторых структур поясничного отдела позвоночника и степень ее участия в восприятии болей, возникающих при повреждениях и других патологических состояниях позвоночника. На основании данных, приведенных Hirsch, чувствительные нервные окончания были обнаружены в межпозвонковых дисках, капсуле межпозвонковых сочленений, связочных и фасциальных структурах. В указанных структурах были обнаружены тонкие свободные волокна, неинкапсулированные и инкапсулированные комплексы нервных окончаний.
Капсула синовиальных межпозвонковых сочленений интерпретируется триадой нервных окончаний: свободными нервными окончаниями, комплексами неинкапсулированных и инкапсулированных нервных окончаний. В отличие от этого только в поверхностных слоях фиброзного кольца, непосредственно примыкающего к задней продольной связке, были обнаружены свободные нервные окончания. Пульпозное ядро не содержит каких-либо нервных окончаний.
При раздражении капсулы синовиальных межпозвонковых суставов и задних отделов фиброзного кольца 11% солевым раствором развивался полный клинический симптомокомплекс поясничных болей.
В желтой связке свободные нервные окончания были обнаружены в наиболее удаленных от центра слоях дорсальной поверхности связок и никогда - в глубоких слоях этой связки. Пока не имеется данных о взаимоотношениях и функции этих нервных чувствительных структур. Предполагается, что свободные нервные окончания ассоциируются с болевыми восприятиями, сложные неинкапсулированные окончания - с положением тканей п сочленений, инкапсулированные нервные окончания - с восприятием давления.
Рентгено-анатомические данные, касающиеся грудного и поясничного отделов позвоночника, а также дифференциально-диагностическая трактовка спондилограмм в норме и патологии достаточно детально изложены в специальных руководствах и монографиях последних лет. Знание рентгенологической анатомии грудного, грудно-поясничного, поясничного и пояснично-крестцового отделов позвоночника позволит правильно оцепить имеющиеся рентгенологические симптомы и выявить те изменения в позвоночнике, которые возникли вследствие повреждения. В практике, к сожалению, мы часто ограничиваемся только двумя типичными проекциями, что несомненно крайне сужает возможности рентгенологического метода. В показанных случаях следует значительно шире пользоваться полноценным рентгенологическим обследованием в виде дополнительных специальных проекций, функциональных спондилограмм, контрастных спондилографий, а иногда и томографии. Следует помнить, что функциональная спондилографий совершенно недопустима при нестабильных повреждениях позвоночника.
Среди относительно редко встречающихся отклонений от нормы, которые могут симулировать повреждения отдельных элементов позвонков, необходимо упомянуть следующие. Довольно редко встречается врожденное отсутствие поясничных суставных отростков. В доступной нам литературе имеются сообщения о том, что Rowe в 1950 г. описал два препарата пояснично-крестцового отдела позвоночника, в которых он обнаружил врожденное отсутствие суставных отростков. Эти два препарата были обнаружены среди 1539 нормальных препаратов. В 1961 г. Forrai описал 2 случая отсутствия нижнего суставного отростка III поясничного позвонка, наблюдавшиеся у молодых людей с поясничными болями, возникшими после умеренной травмы. Наконец, Keim и Keage (1967) описали 3 наблюдения одностороннего отсутствия нижнего суставного отростка в области V поясничного и I крестцового позвонков.
Обычно указанные аномалии выявлялись при спондилографии, производимой у больных, жалующихся на боли после травмы.
Так называемые персистирующие апофизиты, которые наблюдаются в поясничных позвонках, также часто принимаются за переломы суставных отростков. Четкая равномерная довольно широкая щель, свойственная этим аномалиям, позволит отличить их от перелома суставного отростка. В отличие от существующего взгляда па персистирующий апофизит как нарушение нормального процесса окостенения апофиза, Reinliarat (1963) считает их добавочными костями по аналогии с добавочными костями стопы и кисти.

[14], [15], [16]
Читайте также:


