Отраженные боли в спине встречаются при
Часто, когда болит спина, люди связывают это с радикулитом, подразумевая под этим понятием несколько известных причин: срыв спины из-за тяжелой физической работы, переохлаждение, межпозвоночную грыжу. На самом деле причина может крыться не в самой спине, а в прилежащих к ней органах, например, почках. Как определить, что болит — почки или поясница?
Как определить, болят почки или спина
Когда возникает любая боль в спине, не стоит самостоятельно выносить никакой вердикт, даже если точно кажется, что это непосредственно позвоночник или его мягкие ткани (то, что мы именуем обычно спиной), либо это проблемы с почками. Причин болезненных ощущений в спине на самом деле может быть гораздо больше.
Боль в спине может быть вызвана множеством факторов, таких как:
- дегенеративно-дистрофические заболевания дисков (ДДЗ), к которым относятся протрузия и грыжа;
- спондилоартроз (ДДЗ позвоночных суставов);
- спондилоартрит, в частности, анкилозирующий, известный как болезнь Бехтерева;
- спондилез;
- деформирующие дорсопатии (сколиоз, остеохондроз, спондилолистез);
- травмы спины (переломы и вывихи позвонков, растяжения мышц и связок);
- мышечные спазмы;
- специфические заболевания (остеомиелит, остеонекроз, опухоли);
- болезни внутренних органов (почки, желудок и кишечник, поджелудочная железа, желчный пузырь, матка, яичники, предстательная железа ).
В большинстве случае боли в пояснице вызваны именно дегенеративными и деформирующими патологиями, которых нужно уметь отличить от почечных и иных болевых симптомов.
Это порой сделать сложно, так как и сами ДДЗП, и деформирующие патологии ведут себя по разному, и болезни различных органов манифестируют отраженной болью различного характера.
Будем называть все боли, связанные непосредственно с позвоночником, мышцами и другими соединительными тканями, как и положено, вертеброгенными, а не радикулитопатией:
Радикулит — это приступ острой боли, связанный с защемлением или воспалением нервов и нервных волокон (спинномозговых или конского хвоста), а такое происходит в спине далеко не всегда.
Главное отличие вертеброгенной боли в спине от отраженной (спроецированной на спину больными органами) в том, что она всегда зависит от движений, в то время как боль из-за внутренних органов в целом от движения не зависит.
- Так, при спондилоартрозе, движение провоцирует увеличение боли.
- Для спондилоартрита свойственны боли в состоянии покоя, после движения, в ночные часы. Их главный признак: с началом движения они проходят.
- Острый радикулит при поражении диска, позвонкового сустава, или сильном мышечном спазме проявляется в виде прострелов, доходящих из спины в другие области (ягодицы, пах, нижние конечности).
Вертеброгенная боль, за исключением радикулита и глубоких мышечных спазмов, обычно локализована ближе к поверхности спины в области больного позвоночного сектора.
Все органы поясницы защищены сумками и находятся в брюшной полости, поэтому они менее реагируют на движения, хотя и слишком резкое движение может усилить болевой симптом, который у больного присутствует постоянно, как это случается, например, при остром аппендиците. При движениях происходят мышечные сокращения сумок и брюшной полости, что удерживает органы от смещения. Если сумка или брюшина воспалена, то движение провоцирует внутреннюю локальную боль.
Так как органы или их сумки опутаны периферическими нервами, соединенными со спинномозговыми, то патологии всех органов брюшной полости отражаются на позвоночнике: боль передается на тот позвоночный сегмент, откуда идет иннервация органа. Таким образом и возникает отраженная поясничная боль, если почки больные.
Разобравшись с характером боли, ее локализацией, зависимостью от движения, врач может точно установить, вертеброгенная она либо нет. Это является первым этапом дифференцированной диагностики. Если подтверждается невертеброгенный характер, то на втором этапе нужно распознать заболевание внутреннего органа такими методами:
- Физикальный осмотр:
- врач должен проанализировать внешний вид больного;
- замерить температуру и АД;
- проверить пульс и состояние кожных покровов, особенно под глазами, вокруг глаз, в носогубных складках;
- наличие отеков
- Опрос больного с целью постановки предварительного диагноза и составления анамнеза.
- УЗИ или рентген внутренних органов, и по их результатам, при необходимости, КТ или МРТ.
- Анализы крови и мочи.
- Биопсия органа (по решению лечащего врача).
Как узнать по симптомам почечные болезни
Почечных заболеваний тоже много, и их признаки и боль могут отличаться между собой. Но общие признаки болезней почек имеют свои характерные особенности, поэтому диагноз обычно поставить нетрудно.
Характерные признаки почечных патологий:
- Нарушение мочеиспускания (оно может быть частым и болезненным или, наоборот, наблюдается его отсутствие).
- Изменение объема суточной мочи (скудность мочи).
- Изменение цвета мочи (от красного до черного), помутнение.
- Наличие белка, слизи, конкрементов.
- Отечность конечностей, лица, припухлость век.
- Морфологические и анатомические изменения почки.
- Повышение АД, головная боль, слабость.
Пиелонефрит — хроническое или острое воспаление бактериальной природы канальцев лоханок, чашек и паренхим почек.
- Обострение может быть спровоцировано переохлаждением, потреблением не в меру острых, кислых, пересоленных продуктов и алкоголя на фоне общего недостаточного потребления жидкости.
- Вызывает ноющие тянущие боли в пояснице, которые могут быть приступообразными.
- Температура повышена, может быть тошнота.
- В крови повышение СОЭ, трансаминазы, мочевины, креатинина.
- В моче — превышение лейкоцитов и эритроцитов (не при всех формах пиелонефрита).
- Пиелонефрит примерно в шесть раз бывает чаще у женщин, чем у мужчин.
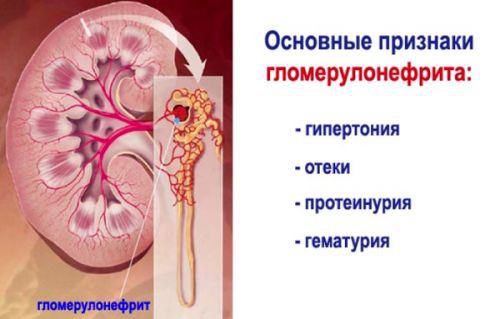
Гломерулонефрит — заболевание, при котором воспаляются клубочки (гломерулы) почек, приводящее впоследствии к некрозу и почечной недостаточности.
- Острый гломерулонефрит могут спровоцировать бактериальные и вирусные инфекции.
- Хроническое заболевание как правило аутоиммунной природы.
- Патология может развиваться как в течение десятилетий, так и стремительно.
- Болезнь протекает по гипертензивному типу, при котором повышенное АД, и по нефротическому, проявляющемуся в отечности конечности, асците и других явлениях, связанных с нарушением вывода жидкости из организма.
- При нефротическом гломерулонефрите происходит снижение альбумина в крови.
- На последних стадиях очень высокие уровни мочевины и креатинина, приводящие к уремической коме.
- Из-за того, что вредные вещества не выводятся, развивается дистрофия других органов, кахексия, общее похудание, сухость и трещины на коже.
- В моче много крови и белка, из-за чего она темно-мутного цвета.
- Почки на УЗИ уменьшенного размера, с рубцовой тканью.
- Боль в спине при гломерулонефрите может быть незначительной, с периодическими обострениями.
Почечная недостаточность возникает при выраженных деструктивных изменениях в почках, причиной которого могут быть гломерулонефрит, амилоидоз (отложение в почках белково-полисахаридные комплексов), опухоли.
- Основные признаки почечной недостаточности — это интоксикация организма и отечность. Больной себя плохо чувствует, у него одутловатое лицо, с синяками под глазами и опухшими веками.
- Суточное количество мочи небольшое, она мутная из-за повышенного содержания белка, солей и прочих выводимых с мочой элементов.
- Из-за постоянной повышенной нагрузки на почки в них возникает воспаление и периодические тупые, тянущие боли в спине.
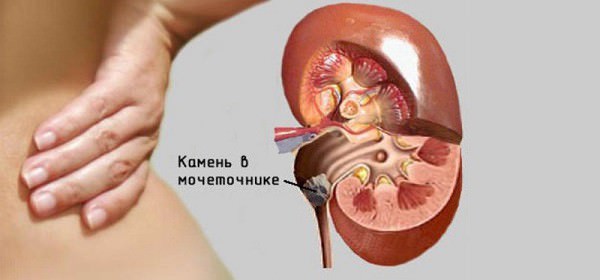
Камни в почках — самая болевая почечная патология, причина которой кроется в нарушенном солевом и кислотном обмене, из-за чего в почках образуются конкременты (соединения кальция, фосфора, ураты и другие соли кислот).
- Боль при почечных коликах ни с чем не перепутать: она очень острая, мигрирующая, что объясняется продвижением камня по мочеточнику. Отдаваться может в пах, низ живота, уретру.
- Обострение колик сопровождается повышением температуры.
- В моче может быть наличие крови.
Опухоль почки — обычно это плоскоклеточная карцинома, сам рак почки называют почечно-клеточным. Способствовать развитию болезни может образ жизни: потребление в неумеренных количествах алкоголя, жирной пищи, курение, повышенное АД.
- Самое неприятное и опасное, что может быть, так как болезнь долгое время никак себя не проявляет: у больного ничего не болит; на УЗИ в начальных стадиях рак почки может не определяться.
- При перекрытии канальцев и мочеточника опухолью могут наблюдаться симптомы почечной недостаточности и почечнокаменной болезни.
- Боль в начальных стадиях периодическая, умеренная. При достижении опухолью больших размеров, ее проникновении за пределы почки, начинаются уже сильные боли, интоксикация организма, воспаление брюшины.
Несмотря на то, что в основном боли в пояснице вызваны дегенеративными и деформирующими патологиями позвоночника, первый врач, который поможет определить, что болит, почки или поясница — это семейный терапевт.
В первую очередь необходимо всегда исключать наиболее критические опасные заболевания, к которым относятся болезни почек.
После проведения дифференцированного анализа, терапевт направит вас то ли к вертебрологу (ортопеду, неврологу), то ли к неврологу (урологу), а может быть, и к другому специалисту, если вдруг выяснится, что почки здесь ни при чём, а виноват какой-нибудь другой орган.
Видео: Как понять по первым симптомам, что это почки
6.5. Боли в спине невертеброгенного характера
Невертеброгенные причины болей в спине возможно разделить на:
1. Миофасциальные болевые синдромы.
2. Психогенные боли.
3. Отраженные боли при болезнях висцеральных органов (сердца, легких, желудочно-кишечного тракта, мочеполовой сферы).
4. Опухоли интраспинальные, экстраспинальные (невриномы, менингеомы).
5. Эпидуральный абсцесс.
6. Метастатические опухоли.
8. Ретроперитонеальные опухоли.
Наиболее актуальными для практического врача являются две первые формы невертеброгенных болей в спине, как наиболее часто встречающиеся в клинической практике.
Миофасциальный болевой синдром
Триггерная точка может находиться в латентном состоянии. В этих случаях обнаруживается только локальная болезненность при пальпации места расположения триггера. При этом болей в отдаленных областях не возникает, т.е. латентная триггерная точка не имеет зоны отраженных болей.
Латентные триггерные точки встречаются гораздо чаще, чем активные. При обследовании 200 молодых людей Д.Г.Тревелл и Д.Г.Симонс (1989) обнаружили латентные триггеры у 54% девушек и 45% юношей. Наряду с этим активные ТТ были определены лишь в 5% случаев.
Латентные ТТ под влиянием неблагоприятных воздействий: длительное нахождение мышцы в спазмированном состоянии, переохлаждение, избыточная физическая нагрузка — могут переходить в активную фазу. И, наоборот, активная триггерная точка под влиянием тепла, покоя, массажа может переходить в латентное состояние.
Миофасциальные триггерные точки могут активироваться от ТТ другого происхождения при заболеваниях внутренних органов (инфаркт миокарда, пептическая язва, желчнокаменная болезнь, почечная колика, воспалительный процесс в органах малого таза) и при суставных артритах. Огромное значение в активации ТТ имеют эмоциональные состояния, такие, как тревога, страх, паника, депрессия.
Существует множество других названий, которыми ранее, а подчас и теперь обозначались миофасциальные болевые синдромы. Основные из них: мышечный ревматизм, миалгия, миогелез, миофиброзит, миофасцит, фибромиозит.
Миофасциальные болевые синдромы, как правило, не связаны с остеохондрозом позвоночника и встречаются вне зависимости от него. Тем не менее, возможно осложнение рефлекторного мышечно-тонического синдрома при остеохондрозе миофасциальным болевым синдромом. В этих случаях, на фоне болезненных мышечных уплотнений, появляются активные триггерные точки с зонами отраженных болей.
Диагностика миофасциального болевого синдрома непроста, так как одновременно могут страдать несколько мышц, зоны отраженных болей могут перекрывать друг друга, в связи с чем при постановке диагноза можно ориентироваться на следующие клинические проявления (Тревелл Д.Г., Симоне Д.Г., 1989):
1. История развития боли. Характерна ее связь с физической перегрузкой, возникновение после длительного пребывания в одном положении, после прямого охлаждения мышцы.
2. Распространение боли наблюдается в области, достаточно отдаленные от напряженной мышцы.
3. В мышцах определяются плотные болезненные тяжи. Гипо- или атрофии никогда не выявляются.
5. Воспроизводимость боли в зоне отраженных болей при сдавлении или проколе триггерных точек.
6. Устранимость симптомов при специфическом местном воздействии на напряженную мышцу.
Для постановки диагноза совсем не обязательно сочетание абсолютно всех перечисленных проявлений. Одним из решающих, опорных пунктов диагностики является воспроизводимость боли. Если активный триггер не найден или в момент обследования находится в латентном состоянии, используется более общий термин — мышечно-скелетный синдром, которым возможно обозначать практически любой мышечный болевой спазм.
Основные причины возникновения миофасциальных болевых синдромов
Многие из причин миофасциальных болевых синдромов упоминались ранее, так как основные провоцирующие факторы при любых болях в спине во многом схожи. Тем не менее, при миофасциальных болевых синдромах существует своя специфика этиологических причин, знание которой существенно облегчает диагностику.
Аномалии развития или структурные несоответствия. Решающее значение имеет асимметрия тела при разной Длине ног или уменьшенных размерах одной половины таза. Значимы: плоскостопие, длинная вторая плюсневая кость при укороченной первой, короткие плечи при Удлиненном туловище.
Разница в длине ног физиологична, так как обнаруживается у 92% лиц молодого возраста. Дело скорее в ее степени. Фактором риска считается разница в длине ног, превышающая 1,0 см, так как она достоверно коррелирует с болями в спине. При подобной асимметрии на стороне короткой ноги опущено плечо и позвоночник искривлен по S-образному типу. Чаще всего от подобных искривлений страдает квадрантная мышца спины с одной или обеих сторон. Из-за разницы высоты надплечий могут страдать лестничные и трапециевидные мышцы, мышцы, поднимающие лопатку, и грудинно-ключично-сосцевидные. Соответственно больной обычно жалуется либо на боли в нижней части спины, либо на боли в шее, верхнем квадранте спины и в надплечьях.
Длинная вторая плюсневая кость может способствовать появлению болевых синдромов в пояснице, бедре, колене, голени, стопе. Подобная конфигурация стопы вызывает выраженные нарушения позы, на восстановление которой требуются значительные мышечные усилия многих мышечных групп. В результате постоянного напряжения мышц и возникают миофасциальные болевые синдромы.
Короткие плечи являются причиной избыточного напряжения мышц плечевого пояса и активации в них триггерных точек. Особенно подвержены спазмам трапециевидная мышца и мышца, поднимающая лопатку.
Позное напряжение в антифизиологических положениях. Неправильная поза при письме и чтении, при печатании на машинке или работе с компьютером, при вождении автомобиля активирует триггерные точки. Важное значение также имеют долгое вынужденное пребывание в одном положении с сокращенными мышцами при стоянии или сидении, неумение расслаблять мышцы и давать им необходимый отдых
Сдавление мышц. Сдавление мышц ремнями сумки или лямками рюкзака, узкими бретельками лифчика, тугим воротничком, туго застегнутым ремнем, узкими джинсами, тяжелым зимним пальто или шубой, бандажами или корсетами может активировать триггерные точки в соответствующих мышцах.
Психические факторы. Эмоциональный стресс всегда сопровождается мышечным напряжением, обеспечивающим готовность организма к борьбе или бегству. Мышцы, после прекращения стрессового воздействия, часто ^продолжают оставаться в напряженном состоянии.
Тревога, депрессия, астения усиливают или проявляют миофасциальные болевые синдромы, наличие болевого феномена ухудшает психическое состояние больного. Кроме того, при любых эмоционально-аффективных расстройствах может ослабляться нисходящая антиноцицептивная импульсация на структуры задних рогов, в связи с чем снижается болевой порог и следовательно повышается восприятие боли. У высокотревожных личностей неболевая импульсация с висцеральных органов или мышц может восприниматься как боль, на которую автоматически следует защитное мышечное напряжение, в результате чего боль усиливается. При тревожных расстройствах могут избыточно активироваться клетки передних мотонейронов, что приводит к мышечному спазму и активации триггеров.
Болезни висцеральных органов и суставов. Болезни висцеральных органов — одна из наиболее частых причин развития миофасциальных болевых синдромов. Практически любая соматическая патология может сопровождаться миофасциальными болевыми синдромами. Болевая импульсация с пораженного висцерального органа или сустава приводит к защитному напряжению соответствующих мышц для иммобилизации сустава или создания мышечного напряжения вокруг больного органа. Так, ишемическая болезнь сердца с приступами стенокардии или инфарктом миокарда, как правило, сопровождается появлением миофасциальных болевых синдромов в лестничных мышцах, малой и большой грудной, подключичной мышце. От триггеров, активирующихся в перечисленных мышцах, боль иррадиирует в соответствующие зоны отраженных болей. Например, при поражении лестничной мышцы боли могут наблюдаться в спине, в частности в над-, под- и межлопаточной областях. Заболевания желудочно-кишечного тракта, например язвенная болезнь желудка, часто сопровождаются миофасциальными болевыми синдромами с вовлечением паравертебральных мышц. Это же касается и патологии почек. Нередкой причиной миофасциальных болевых синдромов с вовлечением мышц тазового дна является гинекологическая патология. При последнем варианте хронические боли ощущаются не только внизу живота, но и в пояснице, области крестца.
Миофасциальные болевые синдромы, сопровождающие висцеральную патологию, меняют рисунок болевых проявлений, часто затрудняют диагностику. После купирования соматического заболевания миофасциальные болевые синдромы нередко остаются и продолжают беспокоить больного.
Перегрузка нетренированных мышц. Миофасциальные болевые синдромы более характерны для людей умственного труда. Слабый мышечный корсет — один из серьезнейших факторов риска. При непривычной длительной работе слабых и нетренированных мышц в них возникают болезненные мышечные напряжения и активируются триггерные точки. Весьма часто к нам обращаются пациенты после сезонных дачных работ или после весенне-летнего возвращения к любимым видам спорта.
Растяжение мышц. Растяжение с последующим спазмом мышц при внезапном, неудачном повороте, броске, прыжке — частая причина активации триггеров. Броски в баскетболе, подача в большом теннисе, метание копья или ядра пагубно сказываются на неразогретых, неподготовленных мышцах.
Ушиб мышц. Прямой ушиб мышцы может активировать триггеры, которые остаются в активном состоянии после регресса гематомы.
Психогенные боли в спине
1. Пониженное или печальное настроение.
2. Утрата интересов или чувства удовольствия.
Эти два симптома должны длиться не менее двух недель и сочетаться с четырьмя из восьми следующих симптомов:
1. Нарушение сна.
2. Чувство вины или низкая самооценка.
3. Утомляемость или снижение активности.
4. Трудности в сосредоточении.
5. Возбуждение или заторможенность движений или речи.
6. Расстройства аппетита.
7. Суицидальные мысли или действия.
8. Снижение полового влечения.
В данном варианте классификации специально для врачей общей практики подчеркивается, что при депрессии основными жалобами могут быть жалобы на стойкий болевой синдром любой локализации, повышенную утомляемость и усталость, повышенную раздражительность, тревожные проявления.
Таким образом, внимание врачей концентрируется прежде всего на атипичных признаках депрессии, так как именно с этими видами депрессии чаще всего сталкиваются врачи-непсихиатры.
Итак, если у больного лидируют жалобы на хронические боли, нарушения сна, аппетита и полового влечения, повышенные утомляемость и раздражительность, несмотря на отсутствие основных, собственно депрессивных жалоб, надо прежде всего подумать о депрессии и попытаться выявить ее, активно и целенаправленно расспрашивая больного.
Обычно при неясных в нозологическом отношении хронических болях в спине нередко прибегают к назначению антидепрессантов. Очевидная и значительная их эффективность помогает распознать скрытую депрессию. Однако антидепрессанты необходимо назначать в достаточных дозах и не менее, чем на три недели. Следует иметь в виду, что антидепрессанты имеют собственный аналгетический эффект и поэтому способствуют облегчению любого болевого синдрома, в том числе и органического характера (Мосолов С.Н., 1995).
Психогенная боль может наблюдаться у больных истерией, где боль выступает как конверсионный симптом. В этих случаях она сочетается с другими конверсионными симптомами, в виде психогенных сенсомоторных дефектов, астазии—абазии, истерических припадков. Характерны истерические стигмы и демонстративные черты личности. Обычно при истерии описание болей крайне эмоционально, подчас драматично. Походка больного необычна и вычурна.
Формирование психогенной боли возможно и у психических больных. Она бывает включена в бредовые построения, иллюзии, галлюцинации и может наблюдаться в рамках сенестопатически-ипохондрических расстройств.
Заподозрить психогенный характер боли позволяют некоторые особенности анамнеза и клиники больных. Психогенная боль, как правило, хроническая, т.е. наблюдается у больного не менее 3 месяцев. Нередко в анамнезе выявляется давняя травма, которая сама по себе была незначительна, но сопровождалась выраженным эмоциональным потрясением. В близком окружении больных с психогенной болью кто-либо из значимых людей страдал хроническими болями. При тщательном расспросе иногда удается выявить прямую связь психической травмы с дебютом или рецидивами болевого синдрома. Психогенная боль чаще носит двусторонний характер, и иррадиация болей не соответствует зонам иннервации. Боль глубокая и постоянная, без четкой локализации или с меняющейся локализацией, усиливающаяся при нервном напряжении. Положительные эмоции могут на время полностью убирать болевые ощущения. Болям в спине сопутствуют боли другой локализации, например головная боль и психопатологические и(или) психовегетативные проявления. При осмотре нередко выявляются повышенные рефлексы. Двигательные и чувствительные расстройства не соответствуют зонам иннервации корешков или нервов. Так, расстройства чувствительности мозаичны и переменчивы. Двигательные расстройства, как правило, касаются не отдельных мышц или группы мышц, а всей ноги или всей руки.
Существенное значение имеют повторные осмотры, проводимые через малые промежутки времени, которые позволяют фиксировать высокую изменчивость объема движений, ограниченных болью, походки и позы. При повторной пальпации наиболее болезненные точки часто меняют свою локализацию. Произвольное сопротивление при исследовании объема движений уменьшается при отвлечении внимания больного.
Основным правилом врача должно быть обязательное исключение органических причин болевого синдрома, для чего необходимо детальное и всестороннее обследование больного. И только при исключении органических причин болей и при нахождении перечисленных выше несоответствий следует подумать о возможно психогенном характере боли.
Иногда врачи имеют дело с симуляцией боли и с рентными установками человека, когда боль позволяет субъекту изменить условия жизни, воздействовать на Другого, т.е. служит определенным целям больного. Распознавание таких пациентов — трудная задача. Но, перефразируя известное изречение, можно сказать, что лучше не распознать десять симулянтов, чем счесть симулянтом действительно больного человека.
Сильные боли в позвоночнике могут быть связаны с различными причинами. Часто возникают признаки, указывающие на неврологические проблемы и нарушения опорно-двигательного аппарата. Несколько реже болит позвоночник из-за отраженного дискомфорта, связанного с нарушениями в работе сердца, дыхательной системы или пищеварительного тракта. По симптомам можно косвенно предположить причины боли в спине. Только специалист может разобраться с постановкой диагноза, назначив соответствующие обследования.
Болит позвоночник – основные признаки
Дискомфорт в области позвоночника бывает как незначительным, так и весомым. Неприятные ощущения зависят от тяжести состояния больного, поставленного диагноза, стадии патологии и индивидуальных факторов, включающих переносимость болевых ощущений.
Какие типы боли встречаются чаще всего, почему боль в позвоночнике возникает:
- Неспецифический дискомфорт при заболеваниях позвоночника – включает ряд факторов, среди которых фигурирует мышечное временное повреждение, связанное с неблагоприятными, слабо раздражающими факторами. Примеры – длительное сидение в анталгической (неудобной) позе, мышечное перенапряжение, связанное с чрезмерным влиянием физических нагрузок. Также к неспецифическому дискомфорту относят неблагоприятные факторы, включая переохлаждение и воспаление мышц (миозиты).
- Иррадиирующие или отраженные боли – встречаются реже, но также периодически возникают во врачебной практике. Примеры – боли в других органах, располагающихся близко к спине. Нередкий случай – у некоторых женщин в период перед менструациями возникают тянущие боли в пояснице. Это связано с сократительной активностью матки. Иногда болят мышцы спины в грудном отделе при дискомфорте в желудке. При некоторых видах сердечных приступов возникает онемение, прострелы и боль в конечностях.
- Механические повреждения. Связаны непосредственно с травматизмом. В этот перечень входят ушибы, растяжения и переломы. В таком случае боль будет острой, без иррадиации. Неприятные ощущения обычно вызваны сильным воспалением вследствие повреждения. Другой вариант механического дискомфорта – радикулиты, остеохондроз, грыжи или протрузии. Данные факторы связаны с дегенеративными изменениями в области позвоночника.
Если делать общую классификацию, то выглядит она таким образом. В зависимости от возникновения конкретного заболевания, симптомы болезни позвоночника приобретают специфические признаки, отличительные от иных недугов.
Какие возникают симптомы
Боль имеет различные варианты проявлений и зависит от силы проявления, частоты возникновения приступов и других немаловажных факторов, включая такие симптомы боли в позвоночнике:
- По характеру ощущений – острая, тупая, жгучая, ноющая, колющая, режущая или тянущая боль сзади, спереди, слева или справа.
- Степень проявления по силе – слабая, умеренная, сильная, невыносимая. Важно также учитывать диагноз и индивидуальные значения болевого порога у каждого человека. При хроническом течении болезни дискомфорт будет менее выраженным, нежели в период обострения.
- Наличие локализированной боли или растекающейся. Когда у пациента болит вся спина, и он не может определить конкретную болевую точку, то это является редким осложнением. При дегенеративных осложнениях со стороны опорно-двигательного аппарата пациент обычно в состоянии указать на болезненную точку.
- Если боль возникает в одном участке спины и отдает в другой, то такой дискомфорт называют блуждающим. К иррадиации не имеет отношения, так как боль в соседних органах не ощущается.
- Если боль в спине сильная и периодически ухудшает качество жизни пациента, мешая выполнять повседневные дела, то прогноз в терапии такого типа болевого синдрома может быть положительным. Обычно приступообразные боли не длятся постоянно, а возникают иногда, в период обострений. Такой дискомфорт проще лечить и купировать заранее, изменяя образ жизни, чтобы не доводить до обострений. Тупые боли со слабой интенсивностью тяжелее лечить, они слабые, но ощущаются постоянно, поэтому необходимо приложить больше усилий для купирования такого дискомфорта.
Иногда сила болевых ощущений и характер могут отличаться в зависимости от локализации в отделе спины. Пример – в шейном отделе чаще ощущаются тянущие и неприятные ощущения, когда в пояснице может возникнуть острый дискомфорт. Ниже будут указаны распространенные болезни спины и их симптомы.
При остеохондрозе боли со стороны спины возникают в любом из отделов позвоночника – шейном, грудном или поясничном. Среди всех поражений опорно-двигательного аппарата, в хребте остеохондроз развивается чаще всего. Дегенеративный процесс заключается в разрушении хрящевой ткани сустава, что затрагивает позвонки. Из-за истончения хрящевой пластины между ними расстояние сокращается. В будущем без терапии это чревато появлением грыжи позвоночного столба.
При остеохондрозе пациент может ощущать на начальных этапах легкие, периодически тянущие боли. Со временем они усиливаются и становятся постоянными, более сильными, даже днем. Пациент мучается даже в состоянии покоя, а движения и минимальные физические нагрузки приносят сильные мучения. Дегенеративный процесс невозможно остановить, но его можно замедлить, используя комплексный подход в лечении. Если возникает выше поясницы боль, то это указывает на поражение грудного отдела.
Используют из медикаментов – миорелаксанты, НПВС, хондропротекторы, витаминные добавки. Полезно посещать курсами массаж, проводить ежедневно ЛФК и заниматься легкой гимнастикой для улучшения кровотока в организме.
Эта болезнь характеризуется наличием воспалительного процесса в мышечной ткани. Чаще всего поражается спина. Клиническая картина в ходе проведения диагностики и сбора анамнеза - миозит сопровождается резкой, ноющей болью и сопровождается прострелами. Обычно неприятные ощущения локализируются в одной зоне. Реже наблюдается миграция дискомфорта на соседние мышечные группы или иррадиация. Больному с миозитом необходим щадящий режим жизни. Нельзя простуживаться, нужно тепло одеваться. Также при воспалении мышц помогают НПВС, разогревающие мази.
При появлении протрузии или межпозвоночной грыжи возникают специфические отличительные симптомы, по которым можно заподозрить эти проблемы. Поначалу возникает ноющая боль в том отделе позвоночника, где возникло выпячивание диска или разрыв фиброзного кольца. Боль имеет тупой характер, со временем нарастает. По утрам чувствуется скованность в спине, а разогревающие мази нередко временно улучшают подвижность. Протрузия или грыжа чаще всего возникает в поясничном отделе позвоночника.
Когда возникает защемление нервных корешков спинного мозга, человек ощущает простреливающие боли, отдающие в руку, ногу, ягодицу, шею или лопатку. Нередко могут наблюдаться парестезии (подергивания) в пальцах, что указывает на нарушение иннервации из-за сдавливания позвоночного канала поясницы. Возникают протрузии и грыжи с возрастом из-за неправильной осанки, при чрезмерных физических нагрузках, из-за поднятия тяжестей.
Гиподинамия – усугубляющий фактор. Из-за малоподвижного образа жизни мышцы спины теряют тонус, что повышает нагрузку на позвоночник. В результате межпозвоночные диски не выдерживают, а их внутреннее содержимое выпячивается. Это и есть грыжа. Протрузия – предшествующее состояние.
Лечат такие болезни комплексно, назначая медикаменты – НПВС, анальгетики, спазмолитики, витамины группы В, миорелаксанты. В период реабилитации показано ЛФК и физиотерапия. Если грыжа имеет осложнения, то показано оперативное вмешательство.
Такое состояние характеризуется возникновением дегенеративных изменений в хрящевой и костной ткани позвоночника. Поначалу разрушаются хрящи сустава, и на начальных этапах человек не ощущает негативных изменений опорно-двигательного аппарата. Когда хрящевая ткань сильно истончается, возникают дегенеративные процессы в костной ткани. Такая ситуация провоцирует воспалительный процесс и сильные, мучительные боли, независимо от положения тела. По мере прогрессирования патологии костная ткань заменяется наростами возле костей – остеофитами. Эти наросты вызывают ощущение скованности и нарушение подвижности спины, резкую боль при движении. Чаще всего поражается область повздошных сочленений, крупные суставные элементы.
В таком случае показано оперативное вмешательство. На начальных этапах заболевания назначаются разогревающие мази, обезболивающее, витаминные препараты. Консервативная терапия направлена на снятие болевого синдрома и нормализации двигательной активности тела. Разогревающие средства улучшают кровоток в пораженной области, что временно облегчает самочувствие пациента. Болезнь неизлечима, происходит постепенное разрушение костной ткани. Причины появления – травмы, врожденные патологии позвоночника, наследственность.
При получении травм могут страдать как разные мышцы, так и связки. Переломы и трещины также относятся к такому типу повреждений, вызывая боли в области спины. Если пациент получил легкий ушиб или растяжение, то в большинстве случаев терапия не требуется. Мелкие травмы и незначительные растяжения мышц проходят в течение 2-3 недель, при условии полного покоя и без использования медикаментов. В месте повреждения могут возникать незначительные боли, но внешне травма не проявляется.
Повреждения средней степени характеризуется появлением определенных признаков – в месте получения травмы возникает припухлость, воспаление, возможно возникновение кровоподтеков. Примеры повреждений – надрыв мышц или связок. В такой ситуации полное восстановление возможно в течение нескольких месяцев. Острый период сопровождается сильной болью и нытьем в первое время, даже в состоянии покоя. При соблюдении постельного режима и использования медикаментов, состояние нормализуется быстро.
В период восстановления нужно укреплять поврежденное место с помощью проведения ЛФК, физиотерапии и массажа. Рекомендуемые препараты для острого периода – охлаждающая мазь, НПВС, анальгетики. Препараты, используемые в период реабилитации – миорелаксанты, разогревающие мази, витамины группы В. Если травма была получена в ходе физических нагрузок, приступать к ним нужно аккуратно и постепенно, с разрешения лечащего врача.
При получении травмы тяжелой степени требуется длительная иммобилизация поврежденного места. Пример – переломы, трещины, разрывы связок. Период восстановления при получении тяжелых повреждений занимает около полугода. Если поврежден сильно сустав, может потребоваться операция. Используют те же медикаменты, что и при получении травм средней степени тяжести. После снятия гипса или срастания порванных связок больной должен обратиться к реабилитологу. Специалист проводит вместе с пациентом специальные упражнения, направленные для восстановления правильного двигательного паттерна.
Данные состояния связанные с искривлением позвоночника при длительном пребывании в неправильных, анталгических позах. При искривлении позвоночника болит там, где произошла деформация, включая область поясницы и выше. Предпосылки к появлению этих болезней появляются еще с детства, когда ребенок не хочет правильно сидеть в школе за столом. При сколиозе искривление бывает по С и S типу. В первом случае позвоночник искривлен справа или слева в одну сторону, возле поясничного или грудного отдела. Во втором случае болезненность и перекос наблюдается с двух сторон.
Кифоз характеризуется исчезновением естественного изгиба хребта в области поясницы. Также искривлен грудной отдел, что проявляется сильнейшими болями в запущенной ситуации. Рекомендуется обратиться к врачу, чтобы для лечения патологического процесса назначили ЛФК, сняли мышечное напряжение и научили правильному сидению. Главное правило лечения – придерживаться корректной осанки. Также потребуется медикаментозная терапия.
Причины боли в спине, не связанные с проблемами позвоночника
Если у пациента наблюдается иррадиация, то это указывает на заболевания ЖКТ, патологии сердечно-сосудистой системы, нарушения в работе гепатобилиарной системы, онкологию, проблемы с почками, нервные расстройства.
Почему боли в спине возникают по другим причинам:
- Болезни желудочно-кишечного тракта и гепатобилиарной системы. При нарушении в работе внутренних органов возникают патологические изменения, приводящие к болезненным ощущениям. Боль в животе будет отличаться от суставной. Возможна иррадиация в грудной отдел спины и выше, что будет ощущаться мышечной тяжестью. Параллельно возникают неприятные ощущения на уровне солнечного сплетения. Что вызывает боли в животе – язва, гастрит, пищевое отравление. При болезнях желчного пузыря и печени боль возникает резко и внезапно, отдает в поясницу. Причина – спазмы и колики.
- Боль в почках проявляется иррадиаций возле области копчика и поясницы. Неприятные ощущения наблюдаются с двух сторон – справа и слева сзади. Характер дискомфорта – резкий, тянущий. Нельзя долго терпеть неприятные ощущения. Такие боли могут приводить к патологическим серьезным изменениям, которые ухудшают работу жизненно важного органа.
- Онкологические болезни. Опухоль – опасное состояние, которое может долгое время не подавать признаки заболевания. Начать болеть может в том случае, если размеры злокачественного новообразования большие и передавливают нервные окончания. В ходе развития опухоли возникает иррадиирующая боль, затрагивающая область лопаток, шеи и поясницы. Если поражен головной мозг, то болеть будет шея. При раке яичников болит нижняя часть спины. При раке молочный железы – грудной отдел, подмышечная впадина.
- Кардиологические нарушения. Подобные патологии часто связаны с болью в спине, особенно в грудном отделе. Некоторые нарушения могут быть выявлены именно в ходе диагностики – аритмии, шумы в сердце. При сердечных болях наблюдается жгучее чувство дискомфорта, отдающее в область живота, сзади позвоночника, возле лопаток. Если прием нитроглицерина купирует болевой синдром, то дискомфорт действительно указывает на нарушенное здоровье со стороны сердечно-сосудистой системы. В другом случае это может указывать на неврологические нарушения.
- Межреберная невралгия - неврологическое нарушение, которое часто путают с приступом стенокардии. Обычно нет четкой локализации болезненного ощущения. Больному кажется, что сначала боль справа в спине, затем возникают прострелы в области сердца. Иногда наблюдается острая боль в позвоночнике, которая быстро проходит. Если болит слева в спине, то симптомы могут спутать с остеохондрозом. Если при следующих визитах к врачу не обнаруживают проблем с сердцем или спиной, то назначают миорелаксанты, седативные средства, витамины группы В.
- Болезни дыхательной системы иногда проявляются дискомфортом в области грудного отдела позвоночника. Такие причины боли в спине связаны с иррадиацией и инфекционно-воспалительным процессом. При заболевании верхних дыхательных путей наблюдается боль в горле, насморк. Если поражены нижние дыхательные пути, то пациента мучит одышка, кашель. Плевание кровью указывает на тяжелое поражение, требующее срочного обращения к врачу.
Почему боли в спине возникают – диагностика
При возникновении боли в позвоночнике, нужно обратиться к участковому врачу. Терапевт соберет анамнез, проведет первичный осмотр. Затем направит на диагностические процедуры.
Какие анализы нужно сдать:
- Общий и биохимический анализ крови, анализ мочи. Эти назначения являются стандартным протоколом и необходимы для того, чтобы оценить, как функционируют жизненноважные органы. Анализы показывают состояние почек, печени, желчного пузыря, поджелудочной железы, системы гемостаза. Также можно определить наличие скрытого воспалительного процесса.
- Рентген конкретного отдела позвоночника. С помощью метода рентгенографии можно обнаружить остеохондроз, признаки грыжи и грубые изменения в костной структуре. Это быстрый и недорогой метод диагностики.
- МРТ. Один из наиболее точных методов оценки работы внутренних органов. На МРТ отправляют, чтобы увидеть грыжу, новообразование или протрузию. Минусы МРТ – дороговизна процедуры.
Если в ходе диагностики не обнаружили проблемы с позвоночником, то отправляют на диагностику к специалистам узкого профиля – кардиологу, ревматологу, гастроэнтерологу, пульмонологу, неврологу.
Болит спина – лечение
Терапия определяется поставленным диагнозом. Лечение боли в спине направлено на симптоматическое купирование дискомфорта в острый период. В ходе лечения боли в спине используют медикаментозные средства, физиотерапию, ЛФК.
Какие способы лечения обычно используют:
- Нестероидные противовоспалительные средства. Эти препараты оказывают мощное обезболивающее действие, что актуально при травмах, ушибах, миозитах, грыжах и остеохондрозе позвоночника. Обострение легко купируется инъекционными средствами. Лучше использовать такие медикаменты коротким курсом, ведь у них обширный ряд побочных действий. Со временем при боли в позвоночнике переходят на наружные обезболивающие или разогревающие мази, в зависимости от конкретного диагноза и этапа восстановления.
- В период восстановления рекомендуется посещать реабилитолога, делать ЛФК, носить поддерживающие бандажи. В совокупности эти методы лечения помогут быстрее восстановиться после травм, миозита, в период ремиссии при остеохондрозе или грыже.
- Третий, важный этап – оптимизация образа жизни, которая поможет избежать повторного приступа. Нужно вести активный образ жизни, избегая гиподинамии. Физические нагрузки должны быть умеренными. Также следует поддерживать правильную осанку. Периодически пациент должен посещать реабилитолога или массажиста.
Мнение редакции
Читайте также:


