Осложнения после коррекции позвоночника
Осложнения после операции на позвоночнике могут возникать из-за наличия у пациента тяжелых сопутствующих заболеваний, нарушений свертываемости крови, ошибок медперсонала при подготовке и выполнении хирургических вмешательств. Причиной могут быть выраженные патологические изменения позвоночного столба или индивидуальные особенности его строения, мешающие хирургу качественно выполнить необходимые манипуляции.
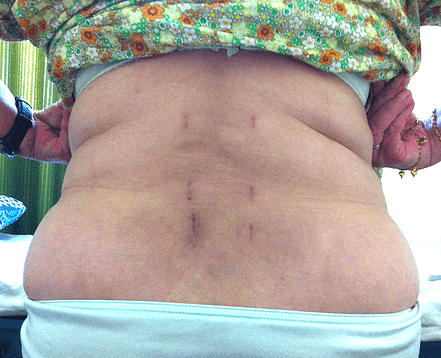
Операционные шрамы через 3 месяца после операции.
Операции чаще всего делают людям с остеохондрозом и его осложнениями (грыжами межпозвонковых дисков, стенозом позвоночного столба, деформацией или нестабильностью отдельных отделов позвоночника). Показаниями также могут быть тяжелые травмы, сколиоз, радикулит, спондилоартроз и т.д.
Общие осложнения
Возникают вне зависимости от вида хирургического вмешательства. Возникают после дискэктомии, ламинэктомии, спондилодеза, протезирования межпозвонковых дисков, хирургического лечения сколиоза и врожденных дефектов строения позвоночного столба. Такие осложнения развиваются после операций на шейном, поясничном, крестцовом отделах позвоночника.
Последствия анестезии(наркоза)
Возникают довольно редко. Могут быть вызваны вредным воздействием средств для наркоза, недостаточным опытом или ошибками анестезиолога, неадекватной оценкой состояния или некачественной предоперационной подготовкой пациента.
Возможные осложнения наркоза:
- механическая асфиксия;
- аспирационный синдром;
- нарушения сердечного ритма;
- острая сердечная недостаточность;
- психозы, бред, галлюцинации;
- рвота или регургитация;
- динамическая кишечная непроходимость.
Чтобы избежать нежелательных последствий анестезии, перед операцией человеку необходимо пройти полноценное обследование. Обо всех выявленных заболеваниях нужно обязательно сообщить анестезиологу. При подготовке к наркозу врач должен учесть возможные риски, выбрать подходящие препараты, адекватно рассчитать их дозировку.
Любопытно! При выходе из наркоза у многих пациентов появляется тошнота и рвота. Они легко купируются 1-2 таблетками или уколом.
После интубации практически всех больных беспокоит першение в горле. Неприятный симптом исчезает спустя несколько дней.
Тромбоэмболические осложнения
Тромбоз глубоких вен нижних конечностей и ТЭЛА могут возникать при многих хирургических вмешательствах. Их появления можно избежать с помощью медикаментозной профилактики и ранней мобилизации пациента. Поэтому всем больным перед операцией обязательно назначают кроворазжижающие средства.
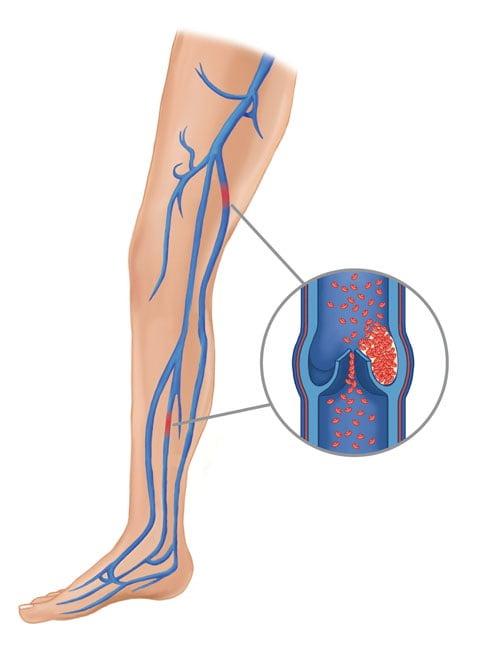
Тромбоз нижних конечностей.
При развитии тромбоэмболических осложнений пациентам надевают компрессионные чулки и повышают дозу антикоагулянтов. Лечение проводят под контролем состояния свертывающей системы крови.
Инфекционные осложнения
Развиваются примерно у 1% больных. Послеоперационные инфекции могут быть поверхностными или глубокими. В первом случае воспаляется только кожа в области разреза, во втором – воспаление распространяется на глубокие ткани, область вокруг спинного мозга, позвонки.
Признаки инфекционных осложнений:
- покраснение и отек в области послеоперационной раны;
- неприятный запах от дренажа;
- гнойные выделения с раны;
- усиливающаяся боль в спине;
- повышение температуры и появление мелкой дрожи.
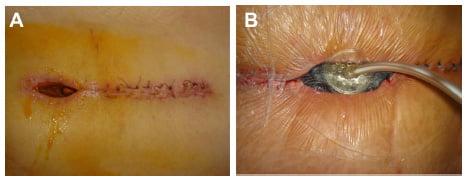
Гнойное воспаление операционной зоны.
Поверхностные инфекции хорошо поддаются лечению. Обычно врачам достаточно удалить инфицированные швы и назначить антибиотики. При глубоких инфекциях больным требуются повторные операции. Инфекционные осложнения после операции на позвоночнике с применением металлоконструкций могут привести к удалению имплантированных винтов или пластин.
Проблемы с легкими
Нарушение функций дыхательной системы возникает в случае интубации пациента. Причиной может быть воздействие медикаментозных препаратов, механическое повреждение дыхательных путей, аспирация желудочного содержимого или занесение инфекции с интубационной трубкой. Длительный постельный режим нередко приводит к развитию застойной пневмонии.
В послеоперационном периоде медперсонал следит за тем, чтобы пациент глубоко дышал и выполнял кашлевые движения. В профилактических целях больному разрешают как можно раньше садиться и вставать с постели. Если развития пневмонии избежать не удалось – ее лечат с помощью антибиотиков и постурального дренажа.
Кровотечения

Чтобы облегчить доступ к операционному полю, врачи тщательно следят за правильностью укладки пациента. С целью уменьшения кровопотери они используют контролируемую гипотензию. Параллельно с этим медики внимательно следят за тем, чтобы у больного не возникли ишемические повреждения спинного мозга, сетчатки, нервных сплетений, нервов нижней конечности.
Интраоперационные кровотечения менее опасны тех, которые возникают в послеоперационном периоде. Первые останавливают еще в ходе хирургического вмешательства. При вторых пациентам требуется экстренная повторная операция.
Повреждения мозговой оболочки, спинного мозга, нервных корешков
Во время выполнения манипуляций хирург может повредить твердую оболочку, которая окружает спинной мозг. Подобное случается во время 1-3% операций. Если врач сразу же заметил и ликвидировал проблему – человеку можно не беспокоиться. В противном случае у больного могут возникнуть серьезные осложнения.
Последствия утечки спинномозговой жидкости:
- сильные головные боли;
- менингит;
- энцефалит;
- миелит.
Если нарушение целостности мозговой оболочки выявляют в послеоперационном периоде – человека оперируют еще раз.
В редких случаях у пациентов может страдать спинной мозг или выходящие из него нервные корешки. Их повреждение обычно приводит к локальным парезами или параличам. К сожалению, подобные неврологические расстройства плохо поддаются лечению.
Переходный болевой синдром
Характеризуется болью в позвоночно-двигательных сегментах, расположенных рядом с прооперированной частью позвоночника. Неприятные ощущения возникают из-за чрезмерной нагрузки на данный отдел позвоночного столба. Патология чаще встречается среди пациентов, которым делали спондилодез. После операции по удалению грыжи позвоночника данное осложнение развивается крайне редко.
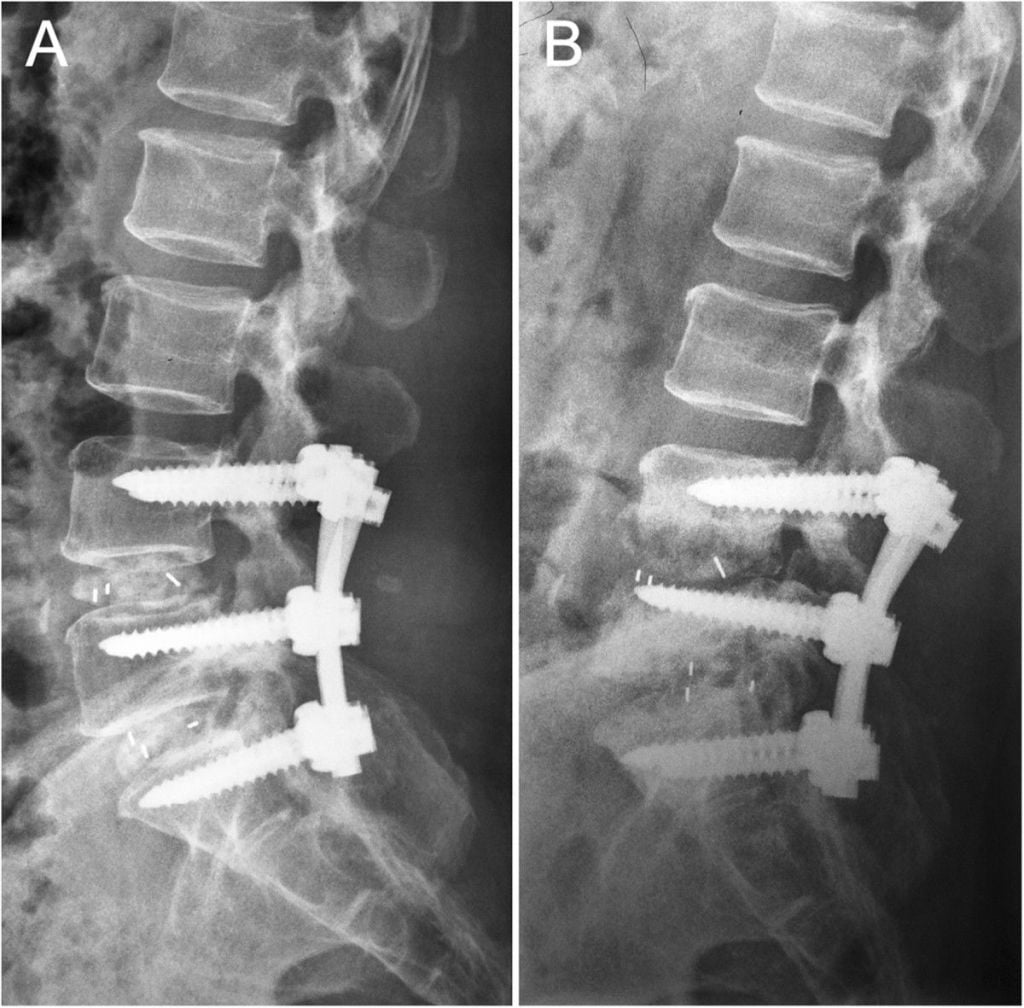
Фиксация поясничного отдела.
Облегчить боли в спине после операции вы можете с помощью лекарственных препаратов, физиопроцедур, специальных упражнений. Обратитесь к лечащему врачу чтобы тот подобрал вам оптимальную схему лечения.
Осложнения в шейном отделе
Операции на шейном отделе позвоночника могут осложняться повреждением нервов, сосудов, мышц или шейных органов. В послеоперационном периоде у некоторых пациентов могут смещаться установленные металлоконструкции.
Таблица 1. Осложнения при разных доступах к позвоночнику.
| Передняя хирургическая экспозиция | |
| Повреждения поворотных гортанных, верхних ларингеальных или гипоглоссальных нервов. | Поворотный гортанный нерв может повреждаться вследствие сдавления эндотрахеальной трубкой или из-за его чрезмерного растяжения во время операции. Патология развивается у 0,07-0,15% больных и приводит к временному или стойкому параличу голосовых связок.Верхний ларингеальный нерв (С3-С4) страдает при переднем доступе к верхней части шейного отдела позвоночника. При его повреждении пациенты жалуются на проблемы со взятием высоких нот при пении.Гипоглоссальный нерв травмируется в 8,6% случаев при доступе к позвоночнику (С2-С4) через передний треугольник шеи. Его повреждение приводит к дисфагии и дизартрии. |
| Повреждение пищевода | У 9,5% пациентов появляется дисфагия. В большинстве случаев она проходящая и вскоре исчезает без каких-либо последствий.Перфорация пищевода возникает всего в 0,2-1,15% случаев. Ее причиной могут быть интраоперационные повреждения, инфекционные осложнения, смещение установленных металлоконструкций и т.д. Перфорацию лечат хирургическим путем. |
| Повреждение трахеи | Может быть вызвано травмой во время интубации или прямой хирургической травмой. Повреждение трахеи очень опасно, поскольку может осложниться пролапсом пищевода, медиастенитом, сепсисом, пневмотораксом, стенозом трахеи или трахео-пищеводной фистулой. Патологию также лечат хирургически. |
| Повреждения сосудов шеи | При выполнении манипуляций на уровне С3-С7 хирург рискует задеть позвоночную артерию. Частота интраоперационных повреждений сосуда составляет 0,3-0,5%. Из-за неправильной хирургической диссекции или чрезмерной тракции у пациента могут пострадать сонные артерии. При повреждении сосудов хирург сразу же восстанавливает их целостность. |
| Задняя хирургическая экспозиция | |
| Дисфункция спинномозгового корешка С5 | Обусловлена его анатомическими особенностями и возникает вследствие чрезмерных тракций в ходе хирургического вмешательства. Обычно проявляется в послеоперационном периоде и исчезает на протяжении 20 дней.В целях профилактики данного осложнения врачи могут выполнять фораминотомию – увеличение размера межпозвонкового отверстия на уровне С5. |
| Постламинэктомический кифоз | Частота кифотических деформаций после многоуровневой ламинэктомии составляет 20%. Примечательно, что послеоперационный кифоз чаще встречается у молодых пациентов. Он развивается постепенно, приводя к мышечному перенапряжению и хронической боли в шее. Специфической профилактики и лечения патологии не существует. |
Осложнения после операций по удалению грыжи поясничного отдела
В 15-20% случаев хирургические вмешательства на пояснице безуспешны и не улучшают самочувствие больного. Основная причина этого – слишком тяжелое состояние пациента. К неудачному исходу лечения приводит поздняя диагностика, низкая квалификация оперирующего хирурга, плохая материально-техническая оснащенность больницы или использование низкокачественных фиксирующих конструкций.
Во время хирургический манипуляций иногда случаются повреждения аорты, идущих к ногам крупных сосудов, спинного мозга, спинномозговых корешков, нервов пояснично-крестцового сплетения. Все это приводит к развитию опасных осложнений (внутреннее кровотечение, дисфункция тазовых органов, нарушение сексуальных функций и т.д.).
Британская ассоциация хирургов-вертебрологов (The British Association of Spine Surgeons, BASS) подсчитала частоту летальных исходов при операциях на поясничном отделе позвоночника. При лечении спинального стеноза смертность составляет 0,003%, спондилолистеза – 0, 0014%.
Осложнения после установки металлоконструкций
Замена межпозвонковых дисков и установка фиксирующих приспособлений при спондилодезе может приводить к массе осложнений. Наиболее частые из них – переломы или несращения позвонков, формирование ложных суставов, смещение винтов, пластин или стержней. Во всех этих случаях пациенту требуется повторное хирургическое вмешательство.
Выраженный сколиоз может стать причиной значительных нарушений в работе внутренних органов. Поэтому при высокой степени искривления и прогрессировании болезни может быть назначено хирургическое лечение. Как проводится оперативное вмешательство? Поможет ли оно излечить заболевание и устранить последствия сколиоза? Как операция на позвоночнике скажется на качестве дальнейшей жизни?

Как проводят операцию
Целью операции при сколиозе является коррекция искривления позвоночного столба и предотвращение развития болезни в будущем. Для этого необходимо сначала выпрямить позвоночник, а потом зафиксировать пораженные позвонки.
В современной медицине при проведении таких вмешательств используют специальные титановые конструкции.
Для исправления деформации применяют крюки, зажимы, проволоку. Затем участки позвонка, которые невозможно исправить, удаляются и заменяются или кусочками собственной тазовой кости, или специальными фрагментами, изготовленными из никелида титана.
В последнее время хирурги по всему миру стараются использовать второй вариант. Он предусматривает большую эффективность и надёжность операции и сокращает время, необходимое для восстановления после хирургического вмешательства. В зависимости от локализации искривления, техника оперативного вмешательства может немного отличаться:
- При сколиозе грудного или поясничного отдела для фиксации используют винты, которые вводят в тело позвонка и скрепляют с соседними участками позвоночника с обеих сторон. В этом месте утрачивается подвижность, но позвонок надёжно зафиксирован, поэтому снижается вероятность рецидива.
- Если операция проводиться на шейном отделе позвонок удаляют, а на его место ставят кейдж – специальный протез, который выглядит, как клетка из карбона, титана или пластмассы, заполненная костной крошкой (обычно из участка тазовой кости пациента).
- Если оперируют ребёнка, врачи могут решить не сращивать позвонки, чтоб оставить возможность для роста позвоночника в оперируемом участке. Но в таком случае после операции обязательно нужно будет носить корсет.
Последствия операции
Перед тем как принять окончательное решение относительно того, соглашаться ли вам на операцию, нужно всё тщательно взвесить. Последствия сколиоза, если его запустить, могут быть очень тяжелыми, но и операция на позвоночнике имеет определённые риски. Поэтому рассмотрим плюсы и минусы, с которыми наиболее часто сталкиваются пациенты.
В зависимости от особенностей вашего случая, операцию могут предложить как один из вариантов лечения или назначить экстренное оперативное вмешательство.
Операция является единственным выходом, если у одного человека сочетаются несколько прямых показаний или очень сильно выражено хотя бы одно. К прямым показаниям относят:
- Искривление более 50° у взрослого человека или более 45° у ребёнка.
- Быстрый прогресс болезни.
- Врождённый выраженный сколиоз, особенно если не выяснена этиология и нет возможности предотвратить ухудшение состояния.
- Выраженный болевой синдром.
- Нарушения работы внутренних органов, вызванные смещением из-за деформации позвоночника, которые усугубляются при увеличении степени искривления.
- Последствия сколиоза в виде заметного косметического дефекта и психологического дискомфорта.
Оперативное вмешательство позволит полностью или частично восстановить правильное расположение позвоночного столба и некоторых внутренних органов, предотвратить сдавливание нервных волокон. Кроме того, после фиксации позвонка останавливается развитие болезни.
Всё это приводит к исчезновению или уменьшению болей в позвоночнике и проблем с общим состоянием организма, если их причиной был сколиоз.
Операция для исправления сколиоза, как и все другие хирургические вмешательства, проводимые на позвоночнике, несёт определённый риск. Как во время операции, так и после неё могут возникнуть осложнения. Наиболее часто пациенты сталкиваются с такими осложнениями:
- Существует риск повреждения спинного мозга или корешков нервов.
- В месте фиксации и сращения позвонков невозможен рост – это крайне важно учесть, если планируется операция маленькому ребёнку.
- В прооперированном месте полностью отсутствует движение. Гибкость позвоночника будет ограничена всю жизнь.
- Никогда нельзя полностью исключить риски образования тромбом и осложнений после проведения анестезии.
- Быстрое выпрямление позвоночника, особенно при высоких степенях деформации, может стать стрессом для организма, который долгое время функционировал в других условиях. В период адаптации возможно обострение хронических заболеваний.
Для того чтоб снизить риск осложнений, очень важно выбрать хорошо зарекомендовавшего себя врача и пройти тщательное обследование перед операцией.
Реабилитационный период
Продолжительность реабилитационного периода зависит от возраста оперируемого, методики операции и наличия осложнений. Быстрее восстановление происходит у молодых людей, особенно если для крепления используются титановые конструкции, а не кусочки кости.
В таком случае возможна выписка с больницы уже через неделю или две. К работе можно приступать как минимум через 8 недель после операции.

Режим должен соответствовать состоянию организма, поэтому его немного изменяют по мере восстановления. В каждом случае действия нужно согласовывать с лечащим врачом, но существует общая схема, которой рекомендуют придерживаться специалисты.
Режим зависит от того, как много времени прошло после оперативного вмешательства. Например, после операции с использованием титановых конструкций используют такую схему:
- Первые два дня человек находится в отдельной палате. Если нет проблем, постепенно снимают датчики, которые использовались для контроля работы сердца и сосудистой системы. Моча выводится через катетер. Самому человеку категорически запрещено как-либо двигаться, даже поворачивать или приподнимать голову. Для профилактики пролежней медицинский персонал переворачивает больного настолько, насколько это может быть безопасно.
- На третий день пациента могут перевести в общее отделение для тех, кто перенёс операции на позвоночнике.
- С четвертого дня постепенно снимают капельницы и отменяют антибиотики. Пациент принимает только препараты для укрепления костной ткани.
- К концу второй недели, если нет сильной слабости или осложнений, возможна выписка домой.

Половину первой недели любые самостоятельные движения категорически запрещены. Попытки ходьбы допустимы лишь под конец второй недели. Ещё больше ограничена возможность сидеть: начинать садиться можно не ранее, чем через 3 недели после операции, а ездить сидя в транспорте — через 3 месяца.
Первые несколько месяцев противопоказаны резкие повороты, наклоны, участие в игровых видах спорта, поднятие тяжестей, работа в вынужденной позе.
В дальнейшем такие действия не настолько опасны, но всё же рекомендуется их избегать.
В большинстве случаев носить корсет необходимо только на первых порах после операции. Но иногда может быть назначено длительное ношение. Например, если операция была проведена ребёнку и позвонки не были сращены, чтоб не препятствовать росту.
В любом случае окружающим следует учитывать, что ношение корсета сильно влияет на качество жизни человека.
Он сильно ограничивает движения, из-за чего трудно даются домашние дела и уход за собой. Поэтому необходимо, чтоб кто-то из близких людей был рядом и помогал с ними справиться.
Дальнейшее восстановление и ограничения

Период реабилитации обычно длится от 4 месяцев до года. Но и после него остаются некоторые ограничения. Тем, кто перенёс операцию по исправлению сколиоза, врачи советуют придерживаться таких рекомендаций:
- Ограничьте время, которое проводите в положении сидя.
- Не работайте продолжительный время в вынужденной позе.
- Не поднимайте тяжести.
- Не занимайтесь видами спорта, которые включают вис на перекладине, резкие повороты и наклоны.
- Укрепляйте мышцы спины. Лучше всего совместно со специалистом составить программу лечебных упражнений.
Большинство людей, перенесших подобную операцию на позвоночнике, очень быстро привыкают к новому образу жизни. Незначительные ограничения гибкости не мешают им в повседневной жизни и не причиняют никакого дискомфорта.
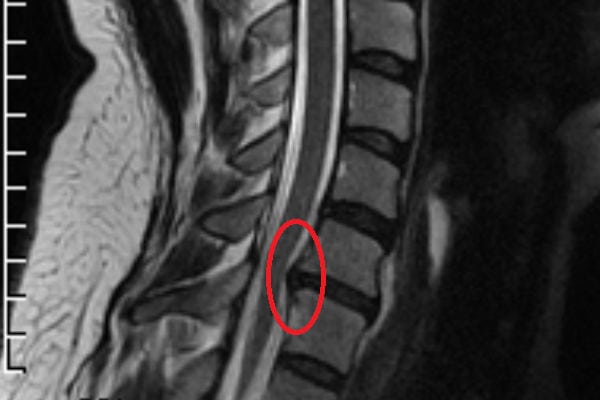
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
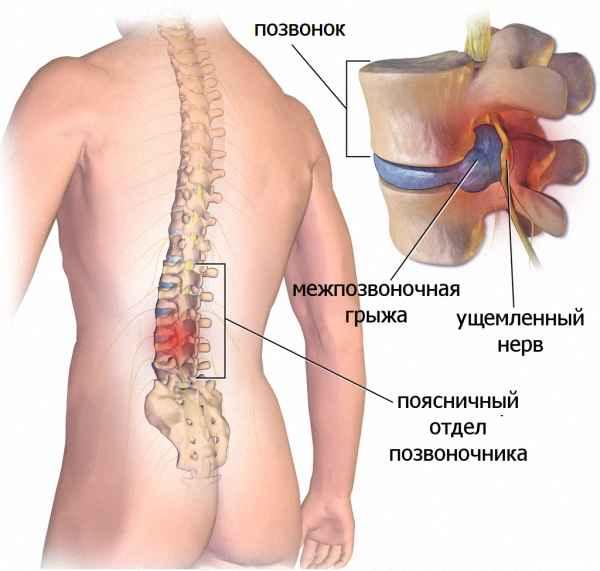
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
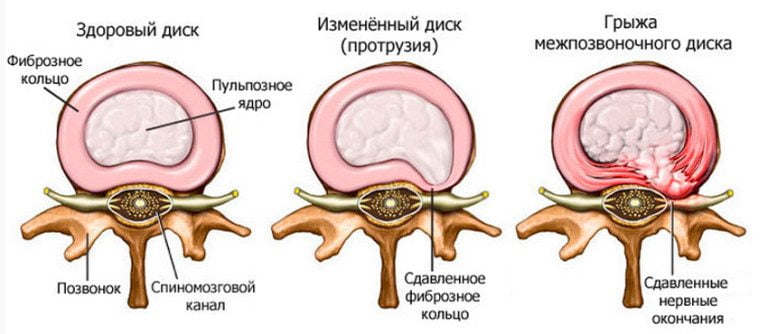
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
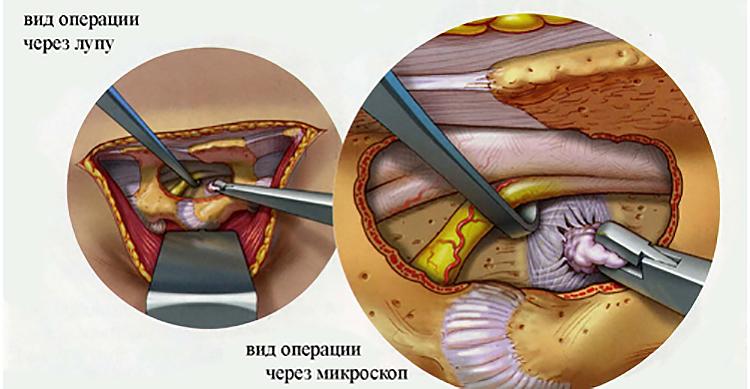
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
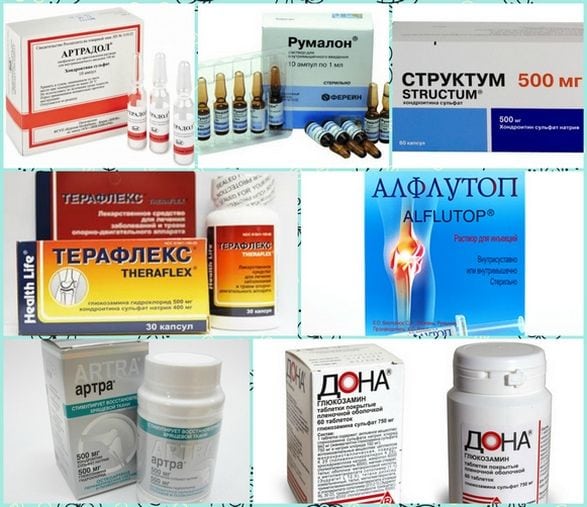
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Читайте также:


