Операции на спине лев
Как известно, основными мотивами показания к оперативному вмешательству служат хронические боли, наличие повреждения нервов и спинного мозга или опасность в поражении спинномозговых структур, непродуктивность или нецелесообразность консервативной терапии.

Именно боль заставляет человека решиться на операцию.
Спинальные нарушения в различной степени тяжести происходят у многих людей, причем четкой тенденции по половому и возрастному принципу предрасположенности нет. Недуги позвоночной системы встречаются даже у новорожденных, и такой грубый порок, как спина бифида, – яркий тому пример. Надобность операции рассматривается индивидуально, но даже при проведении хирургии при данном диагнозе, шансы на полное восстановление ребенка низкие. К счастью, встречаемость соответствующей формы врожденной аномалии, которая заключается в неполном закрытии позвоночных дужек, составляет только 1-3 случая на 1000 новорожденных.
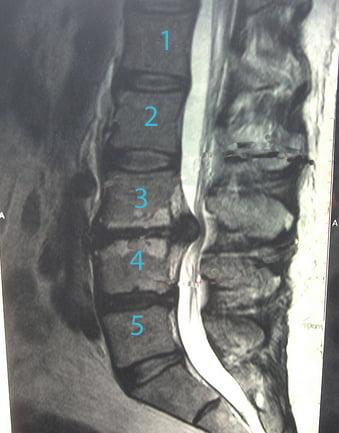
Грыжа поясничного отдела.
Что примечательно, основная доля из всех известных заболеваний спины приходится на пояснично-крестцовый отдел. Так, по данным некоторых медицинских источников, пациенты первично обращаются к врачу с жалобами на вертебральный синдром в пояснице примерно в 75% случаев, в шее – в 25%, в грудной области – в 5%. Главной причиной ощущения дискомфорта в хребтовых зонах является грыжа позвоночника или деформация позвоночного столба.
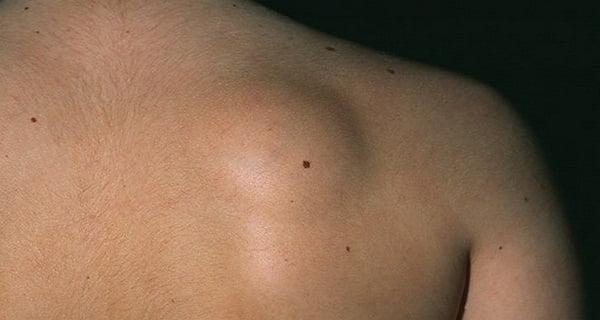
Патологические явления, связанные со спиной, могут быть совершенно не причастны к позвоночнику. Например, липома на спине, которая является доброкачественным подкожнолипидным образованием, формирующимся из соединительной жировой ткани. И, несмотря на кажущуюся безобидность новообразования, его лечат посредством хирургических методов. Непосредственная близость с позвоночными структурами может спровоцировать их сдавливание, включая не только костные и хрящевые элементы, но и сосуды с нервными образованиями. Сильно прогрессирующая липома или ее разновидность атерома, способна трансформироваться в трудноизлечимую раковую опухоль.
Да, существуют заболевания, которые могут в тяжелом проявлении вынуждать применять хирургическое вмешательство на спину: сколиоз, межпозвоночные грыжи, переломы позвонков, опухоли и многие другие. Для каждого клинического случая будет своя высокоэффективная методика операции.
- Операция по удалению атеромы представляет собой иссечение кистозной капсулы, липосакцию или лазерное выжигание.
- Оперативное вмешательство по выпрямлению спины заключается в коррекции искривленного уровня и задней фиксации позвоночника внутренней опорной металлоконструкцией.
- Грыжевое выпячивание ликвидируют при помощи декомпрессионной микродискэктомии, эндоскопии или нуклеопластики.
- Разрушенные позвонки восстанавливают путем цементопластической коррекции или, если разрушение серьезное, путем трансплантации костного материала и установки металлических стабилизаторов.
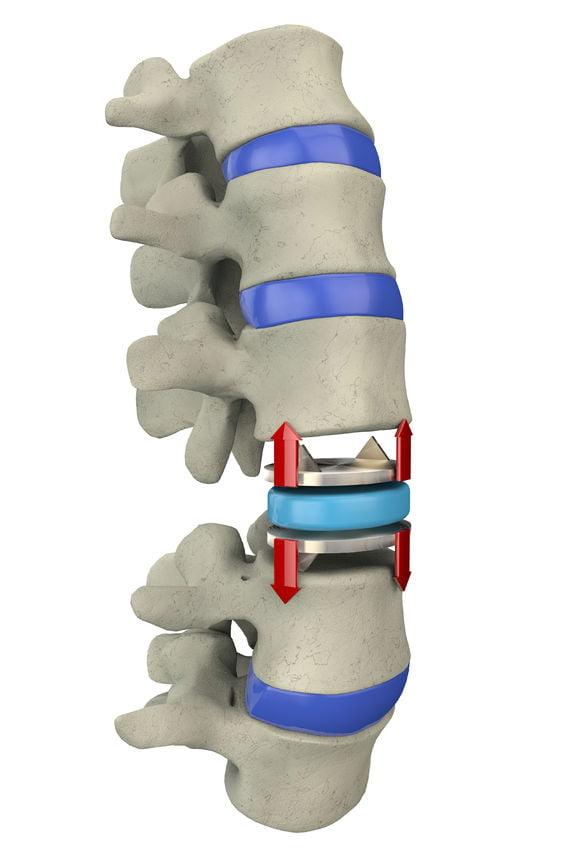
Схема установки искусственного диска.
В одной статье невозможно охватить тот массивный объем информации обо всех известных медицинских проблемах, локализирующихся в области спины, и лечебных тактиках. Поэтому изложим далее только самые основополагающие моменты, относящиеся к рассматриваемой нами теме.
Проблемы со спиной: где лечат лучше?
В Федеральном центре нейрохирургии, расположенном в Новосибирске, делают высокотехнологичные вмешательства на позвоночнике. По профилю спинальной хирургии клиника занимает почетное место в пределах РФ. У хирургов оперируются взрослые и дети, а после операции, отзывы утверждают сказанное нами, предоставляется хорошая реабилитационная помощь под патронажем ЛФК-методистов.

Как проходит операция
Первое, что всех без исключения волнует: какую делают анестезию в спину и будет ли ощущаться дискомфорт во время процедуры. Сразу ответим, что при правильном подборе вида, дозы наркоза и грамотном его введении чувствительность оперируемой зоны будет полностью отсутствовать, то есть, пациент комфортно перенесет все манипуляции, совершенно не ощущая никакой боли. Что касается вида анестезиологического обеспечения, оно подбирается с учетом типа выбранной методики операции, состояния здоровья больного в целом и возрастными особенностями.
В первую очередь хирург и анестезиолог будут предварительно смотреть, есть ли непереносимость у пациента на составляющие вещества. Чтобы не вызвал в интраоперационный и послеоперационный периоды наркоз последствия, на предоперационном этапе подготовки обязательно проводится специальное тестирование организма на аллергический фактор. Если аллергия зафиксирована, будет подобрана эффективная замена стандартному компонентному составу анестезии.
В структуре всех оперативных вмешательств на спине основополагающими способами обезболивания являются: местный или общий наркоз.
- Местное анестезиологическое пособие возможно при незначительной патологии и/или миниинвазивной операции (эндоскопической, пункционной, пр.), при этом его могут комбинировать с седацией. Седативные компоненты вводят капельным путем в вену.
- Общий наркоз, по большей мере эндотрахеальный, применяется, как правило, при микрохирургии и открытых вмешательствах на позвоночнике. В момент операции пациент будет погружен в состояние глубокого хирургического сна.
Перейдем к не менее важному аспекту, касающегося лечебно-операционного процесса. Хирурги спинальных отделений, идущие в ногу со временем, задействуют щадящие технологии, которые:
- предельно минимизируют степень травматичности;
- обеспечивают экстраточность проводимых манипуляций;
- сокращают до минимума риски последствий;
- значительно уменьшают сроки госпитализации;
- способствуют быстрому послеоперационному восстановлению.
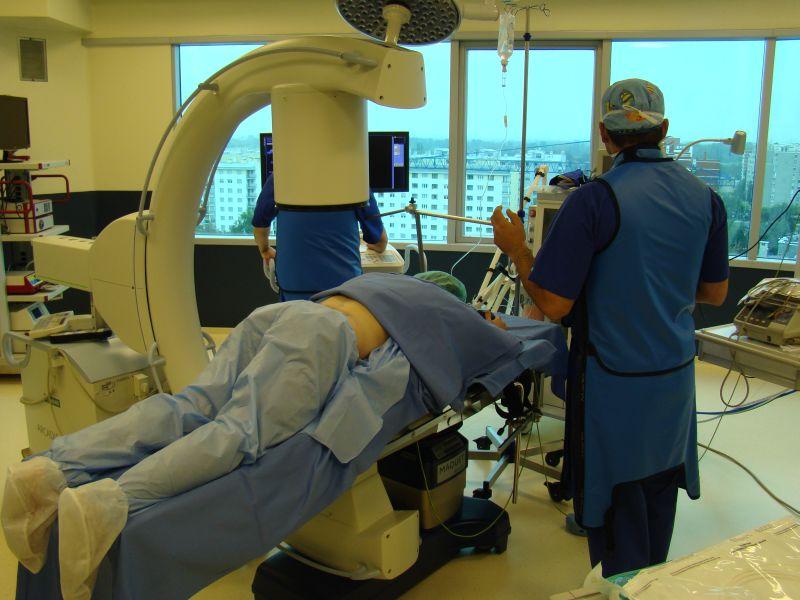
Во время хирургии.
Сеанс хирургической терапии зависит от рода проблемы. К примеру, для ликвидации часто встречаемого компрессионного фактора пациента располагают на операционный стол – лежа на спине (чаще при шейных формах) или на животе. Далее аккуратно производится небольшой по размерам разрез кожи (1,5-4 см) в нужной проекции и, собственно, начинается работа миниатюрными инструментами над удалением, например, всего диска или только ее выступающей патологической ткани, частичном подпиливании дужки позвонка, неполной резекции суставных отростков. Только при необходимости, возможно, в оперируемый отдел поставят стабилизирующую систему. Она, в зависимости от показаний, может быть сделана из стойкого титанового сплава, полимерных материалов, биорассасывающихся имплантатов или представлять собой конструкцию, сочетающую несколько типов материалов одновременно.
Если же брать во внимание заболевания, которые не связаны непосредственно с позвоночной системой, такие как, предположим, липомы кожи, локализирующиеся над позвоночником, то хирургическому воздействию подвергают большие новообразования. В ходе вмешательства используется простой местный наркоз. Жировик, образовавшийся под кожей, вскрывают путем экономного рассечения кожных покровов, чтобы извлечь капсульное содержимое. После удаления рану сшивают, используя косметическую технику наложения швов. Содержимое липомы отправляют на гистологическую экспертизу.
Швы и шрам на спине после операции
Чтобы врач-хирург выполнил разрез и смог подобраться к проблемному сегменту, не подвергая пациента страданиям, как выяснили, анестезиолог делает укол в спину для сильного анестезирующего эффекта на ограниченном участке или проводит общую анестезию. Иногда доступ выполняется не через разрез с последующей установкой расширителя, а через создание пункционного отверстия. Поэтому швы при некоторых вмешательствах могут и не накладываться вовсе, достаточно будет наложения антисептической повязки. Но в преобладающем количестве случаев после операции проводится ушивание краев раны специальным шовным материалом по своеобразной технологии для отдельного типа осуществленной процедуры.
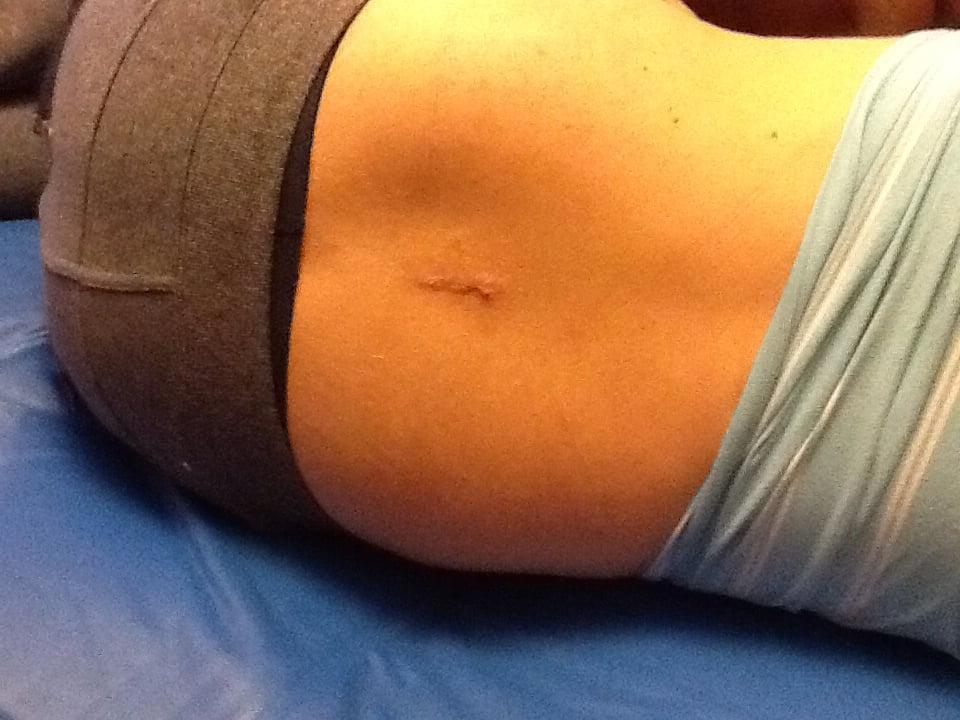
Шов после удаления грыжи.
Размер шва зависит от вида используемого метода и масштабов оперируемой площади. Если выполнялась коррекция сколиоза, шов будет сделан самый максимальный, и может проходить даже вдоль всего хребта. Операция на одном позвоночном сегменте предполагает небольшой разрез, длина которого может соответствовать 1-8 см. Снимаются швы только после нормального сращения кожных покровов, обычно процедура извлечения нитей из раневой зоны назначается спустя 7-12 суток после оперативного вмешательства.
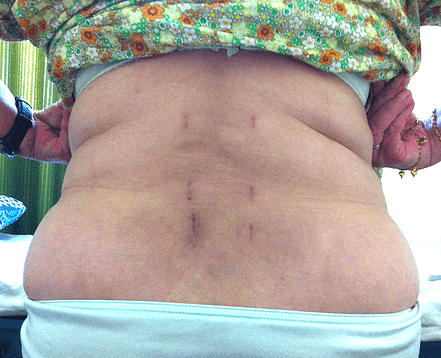
Почему болит спина после операции
После любой операции болевые ощущения – это нормально, поэтому сразу паниковать не нужно, ведь на позвоночнике и околопозвоночных тканях выполнялась глубокая инвазия. Со временем боли в спине постепенно сокращаются и к концу реабилитационного периода обычно полностью исчезают.
Но что делать, если боли в спине остались, несмотря на то, что рана благополучно зажила, корсет носится в соответствии с полученными предписаниями. Первыми делом, об этом нужно оповестить своего лечащего доктора. Причин может быть много, почему заболела спина, от естественных непатологических до очень серьезных, угрожающих инвалидностью:
- медленно протекающие в организме репаративно-регенерационные процессы вследствие индивидуальной специфики организма человека;
- некорректно выполненная процедура хирургического лечения (травма инструментами спинного мозга, нервно-сосудистых структур, неправильная резекция той или иной анатомической единицы, неверная постановка имплантата или трансплантата и др.);
- некачественная реабилитация (несоблюдение в точности всех ограничений и лечебных мероприятий, форсирование нагрузок, долгое использование или преждевременная отмена корсета и других ортопедических изделий, пр.);
- выход из строя (поломка, трещина, разбалтывание и т. д.) имплантированного устройства, если применялась стабилизирующая операция;
- рецидив основной патологии или развитие вторичных заболеваний (стеноз, артроз, нестабильность позвонков и др.).
Упражнения после операции на спине
После любой перенесенной спинной операции назначается гимнастика на укрепление мышц костно-мышечного корсета, которая позволит быстро и качественно возобновить нормальную подвижность позвоночника и суставов. Именно гимнастика играет основополагающую роль в предупреждении осложнений. Ее рекомендует сугубо хирург или инструктор по части реабилитологии. Выполнять предложенный комплекс поэтапной ЛФК нужно весь восстановительный период, причем основную часть вашей физической реабилитации необходимо проходить строго под контролем специалистов.
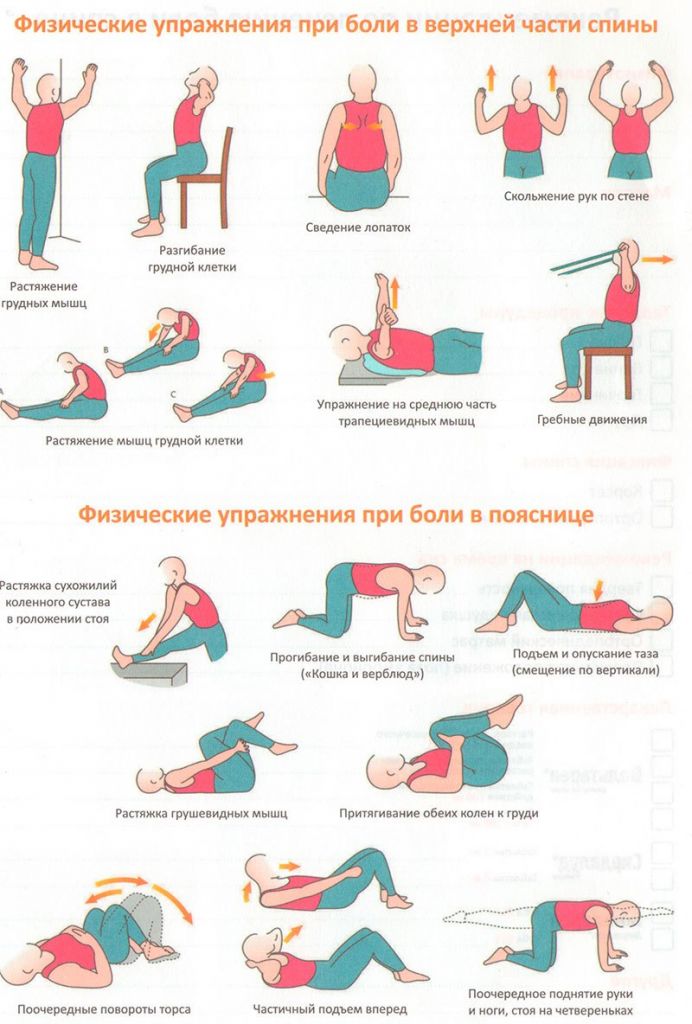
Упражнения делаются мягко и спокойно, без рывков и без насильственных (через боль) движений. К тренировкам приступают в самое ближайшее время после хирургии, зачастую уже на следующий день, даже если пациенту пока не разрешено вставать с постели. Физкультуру начинают легкие, неотягощенные упражнения (изометрические сокращения мышц, вращение кистями рук, ротация стоп и движение ими на себя/от себя, поднятие ровных конечностей над поверхностью, сгибание/разгибание колена в положении лежа и др.). Постепенно комплекс физических тренировок расширяется и усложняется, но только по показаниям врача.

Примерно через 1,5-2 месяца рекомендуются занятия в бассейне, которые превосходно одновременно и разгружают, и укрепляют спину. Когда окончательно завершено послеоперационное восстановление, после потребуется посетить специализированный санаторий. Пройти курс курортно-санаторного лечения имеет огромное значение, так как он поможет надежно закрепить достигнутый в процессе основной реабилитации терапевтический эффект, а также усилить функциональные возможности и отлично повысить выносливость опорно-двигательного аппарата.

- Показания к операции на позвоночнике
- Основные виды операций
- Малоинвазивные методики
- Осложнения после хирургического вмешательства
- Виды операций при разных патологиях позвоночника
- Задачи и основные правила реабилитации
- Реабилитационные мероприятия
- Сроки восстановления
- Самое важное
- Видео по теме
Современные люди ведут преимущественно пассивный образ жизни, это связано с особенностями работы. Поэтому большинство из них страдают от заболеваний позвоночника. К наиболее распространенным патологиям относят остеохондроз, межпозвонковые грыжи, сколиоз, травмы позвоночного столба и т. д. Однако далеко не все больные спешат к врачу при появлении первых симптомов недуга. Они предпочитают терпеть боль, тем самым усугубляя проблему. Многие из них доводят до того, что заболевание можно вылечить только с помощью операции.
Существует большое количество хирургических методик, которые помогают избавиться даже от заболеваний тяжелой степени. Операции на позвоночнике считаются достаточно сложными и рискованными, поэтому важно обратиться к квалифицированному специалисту, соблюдать его рекомендации после процедуры, чтобы ускорить восстановление и избежать опасных осложнений. Кроме того, существуют инновационные малоинвазивные операции, которые помогают решить проблему с минимальным риском для пациента.
Показания к операции на позвоночнике
При отсутствии терапии патологии позвоночного столба провоцируют постоянные боли в спине, снижают качество жизни, вызывают тяжелые последствия, вплоть до инвалидизации. Чтобы избежать этого, лечение нужно начинать как можно раньше.
Операция на позвоночнике необходима в следующих случаях:
- Защемление спинного мозга или нервных пучков позвонками, наличие неврологических расстройств (онемение конечностей, нарушение подвижности) или повышенный риск подобных состояний. Обычно такими симптомами проявляется сужение позвоночного канала, межпозвоночные грыжи.
- Сколиоз, при котором угол деформации превышает 40°.
- Быстро прогрессирующее искривление позвоночного столба, при котором нарушается работа внутренних органов.
- Деформации, которые ухудшают внешний вид человека (при желании пациента), например, горб.
- Опухоль или киста позвоночника, наличие новообразований в спинном мозге, его оболочках, прорастание их в сосуды, нервы, окружающие ткани.
- Тяжелые травмы позвоночного столба, например, компрессионный перелом.
- Повышение подвижности позвонков на определенном участке, нарушение нормального соотношения между ними.
- Сильная боль в спине, которую не удается купировать консервативными методами.
- Консервативное лечение не дает эффекта в течение полугода.
- Нарушается функциональность органов малого таза.
- Синдром конского хвоста (боль в спине и ногах, онемение паха, потеря контроля над мочеиспусканием, дефекацией и т. д.).
- Грыжа диска с секвестрацией (полное выпадение ядра диска, защемление им спинного мозга и нервных пучков).
Решение о выборе метода хирургического вмешательства принимает врач с учетом возможностей клиники, показаний и желания пациента.
Основные виды операций
Современные врачи используют разные хирургические методики во время лечения болезней позвоночника. Во время вмешательства применяют разные виды доступа до пораженного позвонка. Раньше это можно было сделать только с помощью открытого доступа. Сейчас в зависимости от локализации оперируемого участка, используют следующие виды доступа:
- Задний – кожу разрезают со спины.
- Боковой – используется только во время лечения шейного отдела. Хирург делает разрез с правой или левой части шеи.
- Передний – к пораженному участку добираются через брюшное пространство. Этот вид доступа применяется при лечении поясничного отдела.
Решение о выборе вида доступа принимает хирург с учетом размещения поврежденных позвонков, степени тяжести патологии, индивидуальных особенностей организма пациента.
Чаще всего хирургическое лечение патологий позвоночного столба проводят с применением следующих методик:
- Дискэктомия – это хирургическая процедура, во время которой врач удаляет часть межпозвонкового диска, выходящего за пределы позвоночного столба. Ее назначают при протрузии или грыже диска. После операции удается освободить нервные пучки, которые сжимает хрящ, устранить воспалительный процесс, отечность, боль в спине, онемение ног, восстановить их подвижность.
- Ламинэктомия – оперативное вмешательство по удалению пластинки позвонка, которая находится над спинным мозгом. Процедура помогает избавить от компрессии поврежденный нервный пучок, как следствие, улучшается приток крови к нему, исчезает отек, ослабляется боль.
- Спондилодез – это стабилизирующая операция, направленная на обездвиживание рядом находящихся позвонков и их соединение. За счет фиксации специальными конструкциями пораженный участок стабилизируется, снижается риск травм спинного мозга. Операцию назначают при травмах, дегенеративных и дистрофических изменениях позвонков, их дисков, деформации, сужении позвоночного канала.
- Вертебропластика – это малоинвазивная процедура, которая позволяет стабилизировать определенные компоненты позвоночника. Во время вмешательства врач вводит в тело позвонка или мелкие кости полиметилметакрилат (костный цемент). Инъекция совершается через кожу специальной иглой, поэтому операция является малоинвазивной. Вертебропластика показана при компрессионных травмах, остеопорозе, опухолях.
При вышеописанных операциях применяется общий наркоз, поэтому боли во время манипуляций пациент не почувствует. Вертебропластика относится к малоинвазивным процедурам, поэтому проводится под местной анестезией.
Чтобы получить качественное хирургическое лечение, обращайтесь в крупные медицинские центры с хорошей репутацией. Обращайте внимание на отзывы пациентов, уровень сервиса, квалификацию врачей, наличие современного оборудования.
Малоинвазивные методики
Малоинвазивные операции являются более безопасными для пациентов. Подобные процедуры проводят через маленький разрез, мягкие ткани не так травмируются, как при стандартном хирургическом вмешательстве. Снижаются кровопотери, уходит меньше времени на восстановление.
Во время лечения заболеваний позвоночника применяются следующие современные методики:
- Л азерное лечение (вапоризация) применяется при протрузиях и грыже диска на начальной стадии. Во время процедуры в диск вводят иглу, через которую проходит лазерный луч. Под воздействием излучения внутренняя часть диска как будто выпаривается. Как следствие, выпячивание уменьшается, ослабляется давление на нервные пучки спинного мозга. Операция проводится через маленький прокол, она длится не более 60 минут, вероятность осложнений минимальна, больной быстрее восстанавливается.
- Нуклеопластика – в диск между позвонками вводится проводник, который разрушает внутренний его участок. Процедура показана при наличии протрузий или небольших грыжевых выпячиваний. В качестве проводника применяют холодную плазму, электрод или химопапаин (вещество с ферментативными свойствами). Под их воздействием внутренняя часть пульпозного ядра диска разрушается и выпячивание втягивается назад. Это краткосрочная процедура, во время которой применяется местная анестезия. Однако после нуклеопластики существует вероятность рецидивов.
- Перкутанная дискэктомия – эту операцию проводят через маленький разрез, в который вводят специальный инструмент, с его помощью удаляется иссеченная ткань диска.
Если врачи не могут понять, почему у пациента болит позвоночник, то ему назначают эпидуроскопию. Лечебно-диагностическую процедуру выполняют также при возникновении болевого синдрома после открытой операции. Она позволяет исследовать позвоночный канал. Во время эпидуроскопии врач делает маленький разрез, через который вводит эндоскоп. Процедура проводится под контролем рентгена. А на мониторе появляется контрастное изображение, которое позволяет тщательно исследовать позвоночный канал.
С помощью эпидуроскопии можно выявить спайки, омертвевшие участки, воспалительные процессы, фиброз и стеноз. Эта процедура малоинвазивная, поэтому проводится под местной анестезией. Плюс в том, что после диагностики можно сразу приступить к лечению. Например, ввести противовоспалительные средства, остановить кровотечение, рассечь соединительнотканные сращения щипцами или холодным лазером и т. д.
Отдельно хотелось бы выделить эндоскопические операции, которые все чаще применяются при лечении позвоночника. Во время процедуры используется специальная эндоскопическая аппаратура. Манипуляции выполняются через 3 маленьких отверстия в коже (до 1 см), в которые вводят инструменты. Операция проходит под контролем рентгена, поэтому хирург контролирует движения инструментов.
Чаще всего, эндоскопические операции проводят при грыже диска и других патологиях, которые сопровождаются разрушением межпозвонковых дисков.
Плюсы эндоскопический хирургии:
- Отсутствуют обширные травмы мягких тканей, как при стандартной открытой операции.
- Пациент восстанавливается через 2 – 4 дня.
- Находиться в стационаре нужно не дольше 3 суток.
Кроме того, после эндоскопии снижается риск анестезиологических и постоперационных осложнений.
- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
ТОП3 мифов про больную спину, которые мешают людям раз и навсегда решить свою проблему:
- Операции на позвоночнике рискованны, грозят инвалидностью и параличом.
- Хирурги готовы искромсать всех подряд, даже не предлагая пациенту альтернатив.
- Хороший массажист вылечит любую проблему со спиной.
Но российские пациенты и, хуже того, врачи — стараются до последнего избегать операций на позвоночнике. Это до сих пор повсеместно считается опасным. А за безопасной нейрохирургией принято ехать разве что в Германию и платить в районе 30 000 евро. Не готовые к таким расходам пациенты, вынуждены снимать симптомы грыж и стенозов медикаментами и физиотерапией. Но эти меры не убирают проблему, а лишь дают возможность жить с ней, испытывая постоянные неудобства, ограничивая себя в движениях, выборе увлечений, работы и даже позы для сна.
Мы ежедневно выписываем людей, которые после операции на позвоночнике уходят от нас на следующий день на своих ногах, возвращаются к жизни без противовоспалительных мазей и обезболивающих уколов.
Так что сегодня расскажем, как делают современные операции на позвоночнике, действительно ли велики риски, и как жить, чтобы не попасть на стол к хирургу.

Отчего болит спина и почему нельзя терпеть
Почти каждый человек старше 20 хотя бы однажды испытывал боль в спине. В чем причина?
Опорно-двигательный аппарат Homo sapiens хорошо приспособлен для прямохождения, а кое-где даже хранит ностальгические воспоминания о древолазании (например, широчайшие мышцы спины, нужные теперь разве что альпинистам и бодибилдерам).

А вот комфортная цивилизованная жизнь наступила, по историческим меркам, буквально вчера, и к такому жизнь нас не готовила. Не предусмотрено человеческой биомеханикой, что тело будет по 3 часа в день неподвижно сидеть в автомобиле и по 8-10 часов — за компьютером. А стоит при этом отклонить позвоночник от вертикали или изменить его естественный прогиб (например, ссутулиться) — давление на межпозвонковые диски растет в разы.
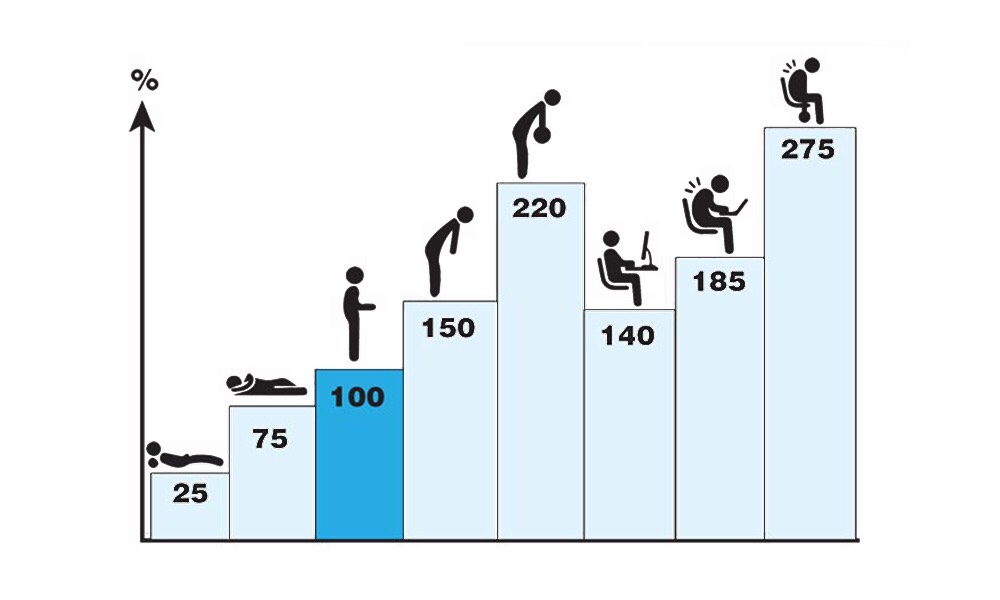
Не рассчитывала природа и на то, что станет модным три раза в неделю таскать тяжести в спортзале ради красоты.
Общий вывод — позвоночник страдает по разным причинам почти у всех современных городских жителей. У вас самих или у ваших знакомых почти наверняка бывает боль в пояснице или шее, дискомфорт и онемение в конечностях, острые головные боли, шум в ушах и мушки в глазах.
Но люди настолько привыкли к этим симптомам в повседневной жизни, что просто приспосабливаются к ним: подкладывают подушки, переворачиваются на другой бок или мажут спину мазью из рекламы на ТВ.
Почти 90% наших пациентов, прежде, чем прийти с жалобами в клинику, занимались самолечением. Многие только усугубили этим проблему. Пока человек живет с болью, в его костной, хрящевой, нервной ткани происходят изменения, часто необратимые.
Вовремя сходить к врачу и сделать МРТ — это небольшое усилие может сохранить вам годы свободного движения и предупредить действительно серьезные проблемы, вплоть до паралича.
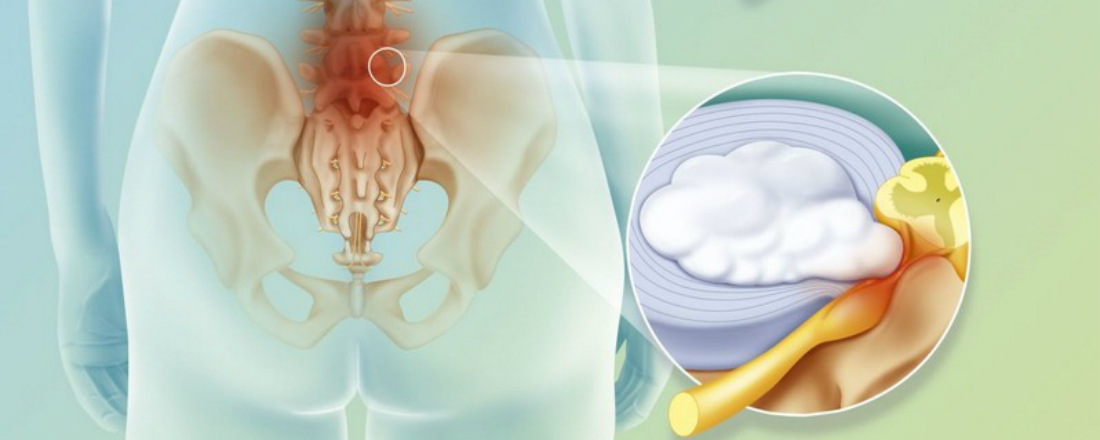
Грыжа, протрузия, стеноз и прочие неприятности
Самая частая причина острой боли в спине, нарушения движений и работы конечностей у пациентов относительно молодого возраста (до 50 лет) — грыжа межпозвонкового диска.
Вот здоровые позвонки и диск между ними.
Диск состоит из плотного волокнистого фиброзного кольца, внутри которого находится гелеобразная структура — пульпозное ядро. Сверху и снизу диск прикрыт хрящевой тканью.
Межпозвонковые диски выполняют работу амортизаторов, когда мы двигаемся, подолгу сидим или стоим. Они предотвращают соприкосновение и истирание позвонков. Если межпозвонковый диск подвергается сильному давлению слишком долго и регулярно, в нем возникают дегенеративно-дистрофические изменения.
Она может не повлечь серьезных проблем. Если принять меры предосторожности, с протрузией можно спокойно прожить всю жизнь. Но опасно, что проблемы уже есть, а без симптомов человек о них не знает и не считает нужным беречь позвоночник.
Тогда со временем протрузия увеличивается. А где фиброзное кольцо тонко, там и рвется. Пульпозное ядро выдавливается наружу. Так образуется грыжа.
Если она выходит в сторону позвоночного канала, то сдавливает проходящий там спинной мозг или нервные корешки, причиняя сильную боль и нарушая нервную проводимость.
Грыжа может случиться и в 20, и в 70 лет, но в пожилом возрасте (после 50 лет) причиной проблем со спиной и конечностями часто является не острый, как в случае с грыжей, а постепенный хронический процесс. Стеноз — сужение позвоночного канала.
Все это приводит к болевым синдромам, к нейрогенной хромоте, и т.д.
Как это лечат без операции
Если стеноз, протрузия или грыжа есть, но нет сдавления корешков, нарушения рефлексов, движений и чувствительности, а есть только боль в поясничной области, назначается консервативное лечение. Оно включает в себя три блока — физиотерапия, лечебная физкультура (ЛФК) и медикаментозное лечение.
Добавляются занятия с инструктором ЛФК. Он помогает пациенту убрать мышечно-тонический синдром (длительные спазмы, повреждающие мышечные волокна), учит правильным движениям и упражнениям, следит за верной техникой выполнения и адекватностью нагрузки, объясняет, что нельзя делать при данном диагнозе.
Лекарственная терапия — третий блок. Это противовоспалительные и обезболивающие препараты, снимающие мышечно-тонический синдром; витаминотерапия (мильгамма, комплекс витаминов группы B); препараты, восстанавливающие проводимость нервных волокон. Это и таблетки, и инъекции, и мази для местного нанесения. Медикаментозное лечение преследует основные цели: снять спазм, убрать боль, уменьшить отек и улучшить кровообращение.
Длиться физиотерапия может годами. Пациенту становится легче на время. Затем возвращается обострение, снова нужно проходить курс терапии. Консервативное лечение требует в среднем 1-2 раза в год вкладывать в спину от 30 000 до 120 000 руб. за медкаменты и физиотерапию, чтобы не пришлось терпеть боль и не получить ухудшения.
Но консервативное лечение исторически считается менее рискованным, чем оперативное вмешательство, направленное на устранение главной проблемы. Около 70% случаев протрузий, грыж и стенозов ограничиваются в показаниях консервативным лечением и сегодня. Так что ужастики о злых хирургах, которые никогда не соглашаются отправить пациента в аптеку и на массаж, а исключительно тащат в операционную — это ни что иное, как фольклорное преувеличение.
Операция на позвоночнике: опасность или необходимость?
Однако, проблема возникает тогда, когда показания для операции есть, но пациенты тратят ресурсы на неэффективное лечение, а на операцию не идут — потому что ни они сами, ни, к сожалению, их врач просто не знают о том, что операции могут быть безопасными.
В недавнем прошлом единственным способом добраться до позвоночника была открытая операция. Такие вмешательства действительно сопряжены с серьезными осложнениями.
Как проводят открытые операции
Делается разрез на уровне грыжи, не меньше 3-4 см (до 8) в длину, рассекается кожа, отделяются мышцы, освобождается доступ к позвоночнику. Дальше открывается желтая связка: для этого кусачками удаляют дужки нижележащего и вышележащего позвонка, чтобы можно было увидеть структуры в позвоночном канале. Специальным крючком отводится в сторону нервный корешок, вырезается грыжа.
Если операцию проводят по поводу стеноза — все проходит похожим образом, но удаляется часть связок и костной ткани позвонка, достаточная для достижения декомпрессии ущемленных нервных корешков — проще говоря, чтобы дать им дополнительное пространство.
Полное восстановление после открытой операции занимает 4-6 месяцев, пациент долго не может сидеть и с трудом передвигается, нуждается в реабилитации с помощью физиотерапии, массажа, препаратов.
Рассмотрим возможные осложнения в ходе открытой операции.
- Необратимое повреждение нервных корешков. Чтобы вскрыть желтую связку или резектировать часть вышележащего/нижележащего позвонка, нужно с усилием надавить на кусачки. И даже опытный хирург не даст 100% гарантии, что в этот момент инструмент или костный осколок не повредят нерв.
- Дуротомия. Повреждение твердой мозговой оболочки вокруг спинного мозга. Не такое уж редкое событие при манипуляциях на позвоночнике, которое может привести к повреждению нервной ткани и истечению спинномозговой жидкости — ликворее. А это снова сдавление корешков и спинного мозга, боль и нарушение движения, риск развития менингита.
- Образование рубцов и спаек. Контакт нервных корешков с воздухом провоцирует излишнее рубцеобразование. И даже если операция прошла успешно, замещение нервной ткани в корешке соединительной тканью рубца нивелирует результаты операции и приведет к повторному ухудшению состояния больного.
Несмотря на сложность и риски открытых операций, их до сих пор регулярно делают по всему миру. Основная причина такой приверженности традициям — открытые операции нетребовательны к технологическому оснащению больницы. Для них не нужно покупать дорогое оборудование и повышать квалификацию хирургов и медперсонала.
Эндоскопические же операции требуют приобретения новой техники, обучения врачей — а это серьезные расходы.
Опытный нейрохирург разберется в технологии проведения эндоскопических вмешательств за неделю, но для этого ему нужно попасть на обучение к немецким или американским коллегам, а потом самому провести не менее 30 операций на Joimax или аналогичном оборудовании. В России такую технику практически невозможно найти: она стоит 20 000 000 рублей — адекватная цена за сложные наукоемкие технологи, но нереально огромные деньги для отечественных больниц.
Как оперируют позвоночник без разрезов?
Многие современные операции становятся закрытыми, эндоскопическими: через проколы в коже вводятся специальные тонкие трубки-манипуляторы с микроинструментами и видеокамерами на концах — врач видит все, что делает, не рискуя нанести повреждений костным структурам, нервным тканям или мышцам. Для нейрохирургии с ее высокими рисками это особенно полезно, и здесь малоинвазивный эндоскопический доступ становится стандартом качества.
Правда, для этого нужно сложное современное оборудование. Его производит всего несколько компаний, преимущественно немецких, и даже они не одинаково хороши. Нейрохирурги нашей клиники, пока ездили учиться в Германию, попробовали все доступные варианты технологий, и остановились на Joimax — это оборудование позволяет работать на всех отделах позвоночника и решать все задачи.
Главное достоинство эндоскопических операций — минимальная травматизация. Доступ к пораженной области происходит через естественные анатомические окна между костными структурами позвоночного столба: интраламинарно (между дужками позвонков) или трансфораминально (через межпозвонковое отверстие). При этом врач не нарушает биомеханику позвоночника, не вскрывает позвоночный канал, не удаляет часть позвонка, чтобы добраться до места сдавления нерва.
Перед операцией пациенту делают МРТ/КТ. Иногда назначаются функциональные снимки, чтобы посмотреть, нет ли листеза (смещения тел позвонков друг относительно друга) но, как правило, МРТ и КТ достаточно информативны. К моменту операции врач точно понимает, что и как будет происходить.
В точно установленном месте производится микроразрез. В него вводятся специальные трубки, постепенно бережно расширяющие отверстие и служащие направляющими для эндоскопических инструментов. Точность введения на этом этапе постоянно контролируется рентгеном. Рабочая трубка остается в пациенте до конца операции.
А дальше в трубку вводится эндоскоп: специальный инструмент, который, по сути, тоже является полой трубкой. На конце эндоскопа — видеокамера и источник света, а сквозь него проходит канал для всех остальных инструментов. Эндоскоп также вводят один раз в начале операции, а прочие инструменты доставляют к месту действия сквозь него по мере необходимости.
К эндоскопу подключают кабель, по которому изображение с камеры эндоскопа транслируется на мониторы в операционной. Нейрохирург видит все капилляры, сосуды, нервы, связки, кости с увеличением больше чем в 50 раз (сравн.: обычный операционный микроскоп увеличивает в 20-30 раз).
Вся операция занимает в среднем час. Самый длительный случай в практике нашей клиники — 4 часа, удаление сложного стеноза в поясничном отделе. Большое количество разрастаний потребовало времени, чтобы аккуратно их удалить: стачивание костной ткани алмазной фрезой — деликатный и постепенный процесс.
Но главное, разумеется, не то, что работать по технологиям Joimax удобнее, быстрее и проще самому нейрохирургу. Преимущества — у пациентов. Лечение стеноза или грыжи с помощью малоинвазивной эндоскопической хирургии лишено осложнений, рисков и просто неудобств, присущих открытым операциям.
Может, массировать, а не оперировать?
Логично, что люди все равно опасаются хирургии, даже малоинвазивной, но иногда самостоятельно выбирают взамен куда более опасные методы лечения, ошибочно полагая их мягкой альтернативой.
Часто они экономят время на диагностике. Всем предлагают одно и то же, независимо от диагнозов, уровня и характера болевых синдромов. Плохие мануальные терапевты лечат пациентов без МРТ или хотя бы рентгена.
Резюме
Еще 50 лет назад люди боялись стоматологов и их можно было понять, а сейчас лечение зуба не вызывает боли и занимает минимальное время в любой поликлинике. С операциями на позвоночнике такая же ситуация.
Часто опасность нейрохирургии по технологии Joimax меньше, чем от лечения массажем и препаратами. Да, мы пока единственные в стране, но есть уверенность, что со временем такая хирургия станет стандартом для всей отечественной медицины — прогресс продвигает сам себя.
Мы надеемся, что этот материал был полезен и дал некоторое представление о том, какие у современной медицины есть способы помочь. Теперь вы в курсе, что боль в спине — это не нормально, не навсегда и не обязательно, даже если вам 80. Хватит это терпеть.
Читайте также:






