Невропатология в травме спинного мозга
Травмирование и разрыв спинного мозга – это опасное состояние, которое требует незамедлительного лечения. Повреждения спинного мозга и позвоночника несут серьезные последствия для организма, различных его органов и систем. В Юсуповской больнице созданы все условия для восстановления нарушенных функций у пациентов, которые перенесли спинальную травму:
- Комфортные условия пребывания;
- Качественное диетическое питание;
- Профессиональный уход;
- Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников;
- Применение инновационных методик и авторских программ физической реабилитации.
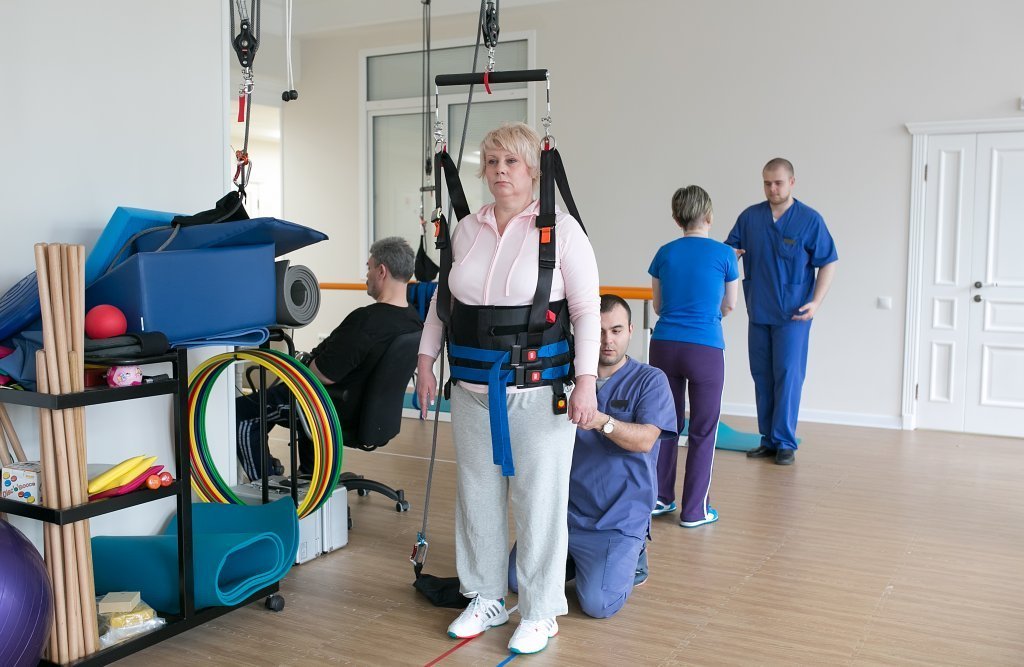
Восстановительные мероприятия после повреждения спинного мозга могут занимать большое количество времени, а иногда и всю жизнь. Длительность восстановительного периода будет зависеть от масштабов поражения тканей, а также общего состояния организма. Грамотно подобранный план реабилитации позволяет восстановить максимум нервно-двигательных функций и вернуть человека к полноценной жизни. В Юсуповской больнице план реабилитации травмы позвоночника составляют индивидуально, что дает возможность получать лучший результат лечения.
Причины
Повреждение спинного мозга может быть обусловлено врожденными аномалиями, всевозможными заболеваниями и травмами позвоночника. К последним относятся переломы, ушибы, сдавливания, вывихи, сотрясения, сопровождающиеся различной степенью повреждения целостности тканей. Травмы могут происходить в результате автокатастрофы, падения, получения перпендикулярного удара в область спины (пулевое, ножевое ранение, тупая травма).
Наиболее опасен разрыв спинного мозга. Он подлежит длительному лечению и восстановлению нарушенных функций. Однако необходимо быть готовым к тому, что при такой травме очень сложно полностью восстановиться, а в некоторых случаях возобновление работы некоторых органов и систем не представляется возможным. В такой ситуации психологи Юсуповской больницы помогают пациенту человеку адаптироваться к новым условиям жизни.
Симптомы
Признаки травмы спинного мозга обычно проявляются сразу и не вызывают сомнений при постановке диагноза. При повреждении спинного мозга возникают следующие симптомы:
- Нарушение сознания (дезориентация, потеря сознания, кома);
- Боль в области травмы;
- Головная боль;
- Рвота;
- Двоение в глазах;
- Нарушение дыхания;
- Спутанность речи;
- Онемение участков тела ниже области поражения;
- Паралич;
- Недержание кала и мочи.
Наиболее опасным считается повреждение спинного мозга в шейном отделе, поскольку в этом случае существует риск развития паралича всего тела. При данной травме нарушается работа головного мозга, возможна остановка дыхания.
Симптомом повреждения спинного мозга может быть спастичность мышц. При этом состоянии наблюдается патологический тонус мускулатуры, который возрастает при напряжении и пассивном движении. Спастичность не позволяет контролировать мышцы, свободно двигаться, говорить.
Она характеризуется непроизвольным подергиванием мышц, что связано с нарушением нервной проводимости при травме спинного мозга. Однако наличие спастичности может говорить о том, что связь между мышцами и мозгом осталась. Таким образом, при разрыве спинного мозга спастичность – хороший признак, повышающий шансы на восстановление нормальной работы конечности.
Последствия
Перелом позвоночника с повреждением спинного мозга приводит к серьёзным последствиям для организма. Их выраженность будет зависеть от масштабов поражения тканей, своевременности и качества лечебных мероприятий. При незначительных травмах повреждаются периферические нервные клетки. Их работу могут взять на себя здоровые нейроны. В этом случае последствия будут незначительными.
При поражении более глубоких слоев спинного мозга последствия могут быть катастрофическими. У пациента может наступить летальный исход или он останется инвалидом. Головной мозг полностью утрачивает связь с телом ниже области повреждения спинного мозга, что приводит к полной потере чувствительности в этом участке и обездвиживанию.
После тяжелой травмы позвоночника человек испытывает шоковое состояние, которое вводит его в кому. Это защитная реакция организма на возникшее повреждение. Спинальный шок может продлиться от нескольких дней до нескольких недель. В это время все органы и системы (за исключением сердца и легких) не работают правильно, поэтому нельзя проверить рефлексы и определить полную картину повреждений. Мышцы за время коматозного состояния атрофируются, поэтому их тонус специалисты клиники реабилитации поддерживают массажем, гимнастическими упражнениями и электрическими импульсами.
К наиболее серьезным последствиям повреждения спинного мозга относятся:
- Паралич всего тела или отдельных частей;
- Сложности с пищеварением и опорожнением кишечника;
- Тромбоз глубоких вен;
- Пролежни;
- Мышечная спастика;
- Нарушение работы легких (проблемы с дыханием.)
Отдаленные последствия травмы спинного мозга могут проявиться при неполноценной реабилитации. Поэтому очень важно пройти полный курс лечения и выполнять профилактические мероприятия для поддержания работы организма.

Чем опасен разрыв спинного мозга
Разрыв спинного мозга – очень тяжелое состояние, приводящее к инвалидизации человека и угрожающее его жизни. При разрыве спинного мозга в участках тела ниже места разрыва нарушается связь с головным мозгом, они теряют свои функции.
Особенно тяжелое осложнение разрыва спинного мозга – спинальный шок. Длительность спинального шока нельзя спрогнозировать. Она может составлять несколько недель и месяцев. В это время необходимо поддерживать организм и выполнять мероприятия для профилактики атрофии мышц.
Разрыв спинного мозга несет прямую угрозу жизни человека. Если же наиболее тяжелый период удается пережить, человеку необходимо будет проходить длительный курс реабилитации для адаптации к жизни с инвалидностью.
Реабилитация при травме спинного мозга
Восстановление спинного мозга после травмы состоит из множества мероприятий. К реабилитации приступают как можно раньше. Реабилитационные мероприятия включают:
- Выполнение физиотерапевтических процедур;
- Лечебную физкультуру;
- Массаж.
Массаж ног после травмы спинного мозга позволяет нормализовать ток крови и лимфы в нижних конечностях, восстановить нервную проводимость. Выполнение реабилитации должно постоянно контролироваться специалистами. Необходимо отслеживать реакцию организма на проводимую терапию и выполнять своевременные корректировки.
Травматическая болезнь спинного мозга
Учёные-медики выделяют следующие периоды травматической болезни спинного мозга (ТБСМ):
- Острый период. Длится около 3-х суток. Как правило, в это время проявляются симптомы спинального шока, такие как потеря рефлексов сухожильных и висцеральных, потеря или нарушения движений, понижение тонуса мышц, потеря чувствительности;
- Ранний период. Длится около 3-х недель. В этот период начинается постепенное восстановление рефлекторной возбудимости. Оно постепенно переходит в гиперрефлексию, также повышается тонус мышц и появляется клиническая активность;
- Промежуточный период. Длиться около 2-3 месяцев. Началом периода считается время от момента получения травмы. Начинает формироваться преобладание разгибательного или сгибательного тонуса мышц. Также может появиться контрактура в суставах, спастичность и гипотрофия мышц;
- Поздний период. Длится около года. В это время происходит постепенное однонаправленное ухудшение или улучшение состояния пациента;
- Резидуальный период. Длится более года от момента получения травмы. В этот период проявляются последствия травмы и остаточные явления, а также формирование нового уровня неврологических функций, которые будут постоянными.
Большинство специалистов утверждает, что хирургические операции при травматической болезни позвоночника должны выполняться как можно быстрее. Оперативные вмешательства, выполненные больше, чем через трое суток после травмы, как правило, оказываются малоэффективными из-за того, что за этот период могут развиться необратимые изменения и их выполнение будет затруднено по ряду причин.
Любое хирургическое вмешательство, цель которого – декомпрессия спинного мозга, сопровождается ревизией спинного мозга с использованием оптического увеличения. Эта ревизия выявляет наличие внутримозговых гематом и подоболочечных кровоизлияний. Они сразу удаляются, иначе могут стать причиной образования кист и рубцов. Очень быстро образуются спайки, которые находятся между веществом спинного мозга, оболочками и нервными корешками. Это значительно усложняет операцию, так как требует применения сильного оптического увеличения и микроинструментов.
Хирургическое вмешательство невозможно при наличии травматического шока, сопутствующих повреждений внутренних органов, острой дыхательной недостаточности и ранних септических осложнениях болезни. При полном поражении спинного мозга основная цель лечении – улучшение сегментарных функций. Данный метод лечения имеет большие успехи в последнее время.

Реабилитация ТБСМ
В последнее время существует множество новых методов реабилитации. Наиболее перспективная и интересная – функциональная электрическая стимуляция. Её основная задача состоит в том, чтобы заставить работать парализованные мышцы, используя для этого специальные стимуляторы. Например, для нормализации работы мочевого пузыря, имплантируются крестцовые электростимуляторы, чтобы предотвратить недержание мочи и активизировать мочеиспускание. Для рук применяются наружные и внутренние стимуляторы и т. д. Большинство подобных устройств, как правило, соединяется с тренажерами, главное призвание которых состоит в предотвращении атрофии мышц.
В Юсуповской больнице широко используется методика обратной биологической связи. Она улучшает двигательные функции пострадавшего после травмы, а у пациентов с неполным повреждением спинного мозга может полностью восстановить возможность передвижения, даже если после травмы они не ходили. Комплексы тренировок разрабатываются индивидуально специалистами клиники реабилитации.
Врачи Юсуповской больницы составляют профессиональный курс реабилитации индивидуально для каждого пациента. В больницу можно обратиться как для основного лечения травмы позвоночника, так и в послеоперационном периоде. В Юсуповской больнице работают лучшие врачи Москвы – хирурги, травматологи, реабилитологи, физиотерапевты, которые назначают оптимальный план реабилитации, позволяющий достигать максимальных результатов. Записаться на прием к врачам, уточнить информацию о работе клиники реабилитации и задать любой интересующий вопрос можно по телефону Юсуповской больницы.
Оценено применение специализированных шкал и опросников для выявления центрального компонента невропатического болевого синдрома у пациентов с травмой спинного мозга (ТСМ). Индивидуализированная дифференцированная терапия - эффективный способ борьбы с бол
Use of special scales and questionnaires was evaluated, to reveal central component of neuropathic pain syndrome in patients with spinal cord injury (SCI). Individualized varied therapy is an effective way of pain syndrome combating in patients having SCI.
.jpg)
Травма спинного мозга (ТСМ) — классическая модель невропатического болевого синдрома. На уровне травмы зачастую возникает периферическая невропатическая боль, связанная с повреждением корешков спинного мозга, в то время как невропатический болевой синдром, возникающий ниже уровня повреждения спинного мозга, можно уверенно назвать центральным.
N. M. Finnerup и соавт. указали на роль повреждения серого вещества спинного мозга в патогенезе болей ниже уровня повреждения. Согласно результатам клинических исследований, в отличие от пациентов без боли, у пациентов с болями ниже уровня травмы общим патологическим признаком является повреждение серого вещества спинного мозга [8].
Предметом особого внимания является участие структур супраспинального уровня в механизмах развития болевого синдрома. Выявлено значительное усиление кровотока в дугообразном ядре гипоталамуса, в корковом представительстве нижних конечностей, в коре теменной доли, в заднем, медиальном и латеральном ядрах таламуса [9]. Показана важная роль таламуса в механизмах возникновения центральной боли [10, 11]. В литературе есть указания на функциональную реорганизацию таламуса после повреждения спинного мозга [12, 13]. Вместе с тем остается открытым вопрос о связи процессов в таламусе после ТСМ с развитием болевого синдрома [11, 14]. Существует гипотеза, что снижение возбуждающих или повышение ингибирующих влияний на латеральные отделы таламуса порождают порочный круг, включающий медиальные отделы и ретикулярное ядро таламуса, а их проекция на кору может участвовать в восприятии боли [15].
Так как патофизиология боли ниже уровня повреждения имеет как спинальные, так и супраспинальные компоненты, включая таламус и кору полушарий, на экспериментальных моделях ведется поиск методов, которые позволили бы оценить болевой синдром при поражениях нервной системы на разных уровнях [18, 19].
Нами было обследовано 45 пациентов, оперированных по поводу позвоночно-спинномозговой травмы в период с 2003 по 2008 гг. Соотношение мужчин и женщин составило 1,81:1 (29 мужчин и 16 женщин). Средний возраст пациентов — 32,6 ± 8,2 года.
В работе применялись следующие критерии выделения компонентов боли:
1) невропатический компонент, который отмечался при локализации боли в зоне соматосенсорного дефицита и наличии в ней позитивных и/или негативных сенсорных симптомов;
2) ноцицептивный компонент боли, который выражался в суставном, вертебральном, мышечно-тоническом, миофасциальном синдромах;
3) психогенный компонент, выделяемый при наличии болевого синдрома, который не мог быть адекватно объяснен ноцицептивным и невропатическим механизмами, а его течение имело связь с психическим состоянием пациента.
Для оценки интенсивности болевого синдрома использовалась визуальная аналоговая шкала (ВАШ). Качественные характеристики боли оценивались при помощи Мак-Гилловского болевого опросника. Для оценки тяжести болевого синдрома, его влияния на качество жизни пациентов, а также оценки эффективности терапии применялся Краткий опросник боли.
Для выявления и оценки невропатического компонента боли применялась шкала LANSS и опросник DN4.
Исходно всем включенным в исследование пациентам проводилось неврологическое и клинико-психологическое обследование, оценка характеристик болевого синдрома и эффективности терапии на момент включения в исследование.
Пациентам с болевым синдромом при их согласии назначали индивидуализированную дифференцированную терапию (ИДТ) с учетом типа и характера болевого синдрома. Динамику болевого синдрома на фоне ИДТ в данной группе больных оценивали через 3 месяца.
При неврологическом обследовании нижний спастический парапарез отмечался у 42,2% пациентов, нижний вялый парапарез — у 35,6%, тетрапарез был выявлен у 11,1% больных. Синдром Броун-Секара был представлен в 4,4% случаев. У 2,2% пациентов выявлялся вялый парез левой и спастический правой нижней конечности, у 4,4% — вялый парез правой и спастический левой нижней конечности
Наиболее часто поражались грудные сегменты спинного мозга (35,6%) и корешки конского хвоста (22,2%). У части пациентов отмечалось сочетанное поражение спинного мозга и корешков на разных уровнях: у 13,3% пациентов — на поясничном уровне, у 11,1% — на грудном и у 6,7% — на шейном.
У всех пациентов отмечались расстройства поверхностной и глубокой чувствительности, как изолированные, так и в различных сочетаниях.
Болевой синдром невропатического характера всегда сопровождался нарушениями чувствительности соответствующей локализации, однако нарушения чувствительности не обязательно сопровождались болевым синдромом.
Распространенность болевого синдрома среди обследованных пациентов составила 86,7%. Средняя интенсивность боли по ВАШ составила 5,36 ± 1,65, тяжесть боли 4,16 ± 1,51, влияние боли на качество жизни 3,93 ± 2,20. Данные цифры свидетельствуют о выраженном болевом синдроме у обследованных пациентов.
У 30 (76%) пациентов боль носила смешанный характер (ноцицептивная + невропатическая, ноцицептивная + психогенная, невропатическая + психогенная, ноцицептивная + невропатическая + психогенная). У 5 (13%) пациентов наблюдался изолированный невропатический компонент боли, у 3 (8%) — ноцицептивный и у 1 (3%) — психогенный.
Периферическая невропатическая (корешковая) боль отмечалась у 61,5% пациентов и была связана с травмой или компрессией корешков спинного мозга, центральная (проводниковая) — у 30,8%, вследствие повреждения проводников болевой чувствительности, сегментарная — у 17,9% пациентов, что было связано с повреждением задних рогов спинного мозга. У пациентов с ноцицептивным компонентом болевого синдрома преобладали вертеброгенные боли (69,2%), у 20,5% — отмечалась боль, обусловленная спастичностью, у 10,3% — боль от вторичной перегрузки плечевых суставов. У 48% пациентов был выявлен психогенный компонент боли.
При сравнении пациентов с центральным и периферическим компонентом невропатического болевого синдрома достоверно более высокая интенсивность и тяжесть боли (p 5 баллов по ВАШ) боли. Схожая статистика приводится и в литературе. Так, по данным Tasker и соавт., распространенность хронической боли после ТСМ достигает 94%, а в 50% случаев отмечается высокая интенсивность боли [6]. В исследовании, проведенном на 237 пациентах, P. J. Siddall и соавт. отмечали нарастание интенсивности болевого синдрома в течение 5 лет после ТСМ [20].
Более высокая интенсивность центральной невропатической боли по сравнению с периферической подтверждается литературными данными. По данным M. P. Jensen и соавт., центральная боль отличается более высокой интенсивностью, хуже переносится пациентами и хуже откликается на противоболевую терапию [21].
Многочисленные исследования продемонстрировали, что повреждение проводящих путей болевой чувствительности играет важную роль в возникновении центральной невропатической боли. В соответствии с данными других авторов [22, 23], наше исследование показало, что повреждение спиноталамического тракта часто, но не всегда, приводит к развитию невропатической боли, поскольку проводниковые нарушения чувствительности отмечаются у пациентов с ТСМ и при отсутствии болевого синдрома. Отсутствие прямой зависимости между степенью повреждения соматосенсорной системы и выраженностью болевого синдрома является характерной особенностью как центральной, так и периферической невропатической боли [24].
По результатам нашего исследования не было выявлено корреляции между интенсивностью болевого синдрома и локализацией боли, однако отмечалась взаимосвязь, хотя и не достигавшая уровня статистической значимости, между интенсивностью боли и ее локализацией по отношению к уровню травмы. Так, в верхней части туловища и руках боль была менее выражена, чем в ногах. Эти данные соотносятся с работой Sidall и соавт., которые в своем исследовании отметили, что боль, возникающая ниже уровня травмы, характеризуется пациентами как более выраженная, в то время как боль выше уровня травмы переносится легче [20]. Такой результат, по всей видимости, обусловлен преобладанием центрального невропатического компонента болевого синдрома ниже уровня травмы.
Показанная в нашем исследовании высокая эффективность ИДТ у 47% пациентов, по всей видимости, была обусловлена оптимальным набором препаратов для лечения болевого синдрома, а также высокой комплаентностью пациентов. Применение прегабалина (Лирика) у данной группы больных позволило существенно снизить интенсивность болевого синдрома, повысить качество жизни пациентов и снизить уровень тревожности.
Высокая эффективность прегабалина, в отношении центрального невропатического болевого синдрома, подтверждается результатами многоцентрового, рандомизированного, плацебо-контролируемого исследования [25]. В исследовании оценивалась эффективность прегабалина в отношении невропатической боли у пациентов с травмой спинного мозга. Прегабалин показал достоверно более высокую эффективность в отношении снижения интенсивности болевого синдрома, улучшения сна, уменьшения уровня тревожности.
Сравнительно низкая эффективность ИДТ болевого синдрома у 53% пациентов, возможно, связана с недостаточным эффектом от применения антидепрессантов в терапии центрального невропатического болевого синдрома и/или недостижением целевых доз препарата, вследствие развития побочных эффектов, недооценки психогенного компонента боли и/или краткости исследования, а также с низкой приверженностью пациентов к лечению.
Наше исследование имело ряд ограничений. Одним из важнейших является короткий период наблюдения, что не позволило в некоторых случаях достигнуть оптимальной дозировки лекарственных препаратов, а также оценить продолжительность анальгезирующего эффекта ИДТ.
Результаты нашего исследования демонстрируют чрезвычайную важность применения специализированных шкал и опросников для своевременного выявления центрального компонента невропатического болевого синдрома у пациентов с ТСМ, так как его наличие обуславливает интенсивность и тяжесть боли, оказывает существенное влияние на качество жизни пациентов. ИДТ, подобранная с учетом типа и характера боли, является эффективным способом борьбы с болевым синдромом у пациентов с ТСМ. Прегабалин должен применяться в качестве базового препарата при лечении центральной боли у пациентов с ТСМ. Болевой синдром у пациентов с травмой спинного мозга до конца не изучен и требует дальнейших исследований для уточнения патофизиологических характеристик боли и подбора наиболее эффективных терапевтических стратегий.
Литература
- Bowsher D. Central pain: clinical and physiological characteristics // J Neurol Neurosurg Psychiatry. 1996. Vol. 61. P. 62–69.
- Defrin R., Ohry A., Blumen N., Urca G. Characterization of chronic pain and somatosensory function in spinal cord injury subjects // Pain. 2001. Vol. 89. P. 253–263.
- Yezierski R. P. Spinal Cord Injury: A Model of Central Neuropathic Pain // Neurosignals. 2005. Vol. 14. P. 182–193.
- Beric A., Dimitrijevic M. R., Lindblom U. Central dysesthesia syndrome in spinal cord injury patients // Pain. 1988. Vol. 34. P. 109–116.
- Pagni C. A. Central pain due to spinal cord and brain stem damage. In: Wall PD, Melzack R, ed. Textbook of Pain // Churchill Livingston, Edingburg. 1989. P. 634–655.
- Tasker R. Pain resulting from central nervous system pathology (central pain). In: Bonica J. J. Ed. The Management of Pain. Lea & Febiger, Philadelphia. 1990. P. 264–283.
- Craig A. D., Bushnell M. C. The thermal grill illusion: unmasking the burn of cold pain // Science. 1994. Vol. 265. P. 252–255.
- Finnerup N. B., Johannesen I. L., Sindrup S. H. et al. Pain and dysesthesia in patients with spinal cord injury: a postal survey // Spinal Cord. 2001. Vol. 39. № 5. P. 256–62.
- Morrow T. J., Paulson P. E., Brewer K. L. et al. Chronic, selective forebrain responses to excitotoxic dorsal horn injury // Exp Neurol. 2000. Vol. 161. P. 220–226.
- Полушкина Н. Р., Яхно Н. Н. Центральная постинсульная боль. Клинические, психологические и терапевтические аспекты // Неврологический журнал. 1998. Т. 3. № 2. С. 13–17.
- Dostrovsky J. O. Role of thalamus in pain // Prog Brain. Res. 2000. Vol. 129. P. 245–257.
- Hirayama T., Dostrovsky J. O., Gorecki J., Tasker R. R., Lenz F. A. Recordings of abnormal activity in patients with deafferentation and central pain // Stereotact Funct Neurosurg. 1989. Vol. 52. P. 120–126.
- Jeanmonod D., Magnin M., Morel A. Thalamus and neurogenic pain: physiological, anatomical and clinical data // Neuroreport. 1993. Vol. 4. P. 475–478.
- Jensen T. S., Lenz F. A. Central post-stroke pain: a challenge for the scientist and the clinician. Pain. 1995. Vol. 61. P. 161–164.
- Jeanmonod D., Magnin M., Morel A. Low-threshold calcium spike bursts in the human thalamus. Common physiopathology for sensory, motor and limbic positive symptoms // Brain. 1996. Vol. 119. P. 363–375.
- Melzack R. Phantom limbs and the concept of a neuromatrix // Trends Neurosci. 1990. Vol. 13. P. 88–92.
- Canavero S., Bonicalzi V., Pagni C. A. et al. Propofol analgesia in central pain — preliminary clinical observations // J Neurol. 1995. Vol. 242. Р. 561–567.
- Mauderli A. P., Acosta-Rua A., Vierck C. J. A conscious behavioral assay of thermal pain in rodents // J Neurosci Methods. 2000. Vol. 97. P. 19–29.
- Vierck C. J., Light A. R. Allodynia and hyperalgesia within dermatomes caudal to a spinal cord injury in primates and rodents // Progr Brain Res. 2000. Vol. 129. P. 411–428.
- Siddall P. J., Middleton J. W. A proposed algorithm for the management of pain following spinal cord injury // Spinal Cord. 2006. Vol. 44. P. 67–74.
- Jensen M. P., Hoffman A. J., Cardenas D. D. Chronic pain in individuals with spinal cord injury: a survey and longitudinal study // Spinal Cord. 2005. Vol. 43. № 12. P. 704–712.
- Defrin R., Ohry A., Blumen N., Urca G. Characterization of chronic pain and somatosensory function in spinal cord injury subjects // Pain. 2001. Vol. 89. P. 253–263.
- Eide P. K., Stubhaug A., Stenehjem A. E. Central dysesthesia pain after traumatic spinal cord injury is dependent on Treatment algorithm for SCI pain PJ Siddall and JW Middleton N-methyl-D-aspartate receptor activation // Neurosurgery. 1995. Vol. 37. P. 1080–1087.
- Данилов А. Б., Давыдов О. С. Нейропатическая боль. М.: Боргес. 2007. 75 с.
- Siddall P. J., Cousins M. J., Otte A. et al. Pregabalin in central neuropathic pain associated with spinal cord injury: a placebo-controlled trial // Neurology. 2006. Vol. 28. P. 1792–800.
П. Я. Бранд, кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Поражение спинного мозга – это очень серьезный диагноз, при котором требуется незамедлительное лечение.
Чтобы минимизировать неблагоприятные последствия полученной травмы и полностью восстановить нормальное функционирование организма, необходима грамотно подобранная реабилитация. Это понятие включает не только медицинский, но и психологический и социально-бытовой аспект. Только при таких условиях реально полное выздоровление.
По данным статистики, лечение одного больного с повреждением спинного мозга в Америке обходится не менее чем в 2 млн долл. Такие травмы могут возникать в результате воздействия механической силы, при падении с высоких мест, сгибании-разгибании позвоночника или при нырянии под воду.
Классификация травм
Открытые травмы бывают непроникающими и проникающими. К числу вторых относятся ранения, которые сопровождаются нарушением целостности внутренней стенки мозгового канала и мозговой оболочки.
В зависимости от характера ранения травмы бывают:
- изолированные – у человека пострадал только спинной мозг;
- комбинированные – ранение спинного мозга сопровождается термическим, химическим или иным поражением организма в целом;
- сочетанные – у пациента также наблюдаются поражения внутренних органов.
В медицинской практике используется классификация травм позвоночника в зависимости от механизма их получения:
- механическое поражение – связано с воздействием костей, связок, инородных тел и т.д.;
- разрушение кровообращения из-за поражения артерий;

Травмы разделяют на подвиды в зависимости от их локализации. Существует следующая классификация:

Наши читатели рекомендуют
Для профилактики и лечения БОЛЕЗНЕЙ СУСТАВОВ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
- шейного отдела (9% всех случаев);
- грудного отдела (41% случаев);
- поясничного отдела – самые распространенные, 50% случаев.
В большинстве случаев поражения спинного мозга происходят у мужчин в возрасте от 18 до 45 лет.
Особого внимания заслуживает родовая травма спинного мозга. Она появляется у новорожденных детей из-за сложного течения родов, затрудненного прохождения по родовому каналу. Растяжения связок и вывихи в области позвоночного столба вызывают острое нарушение кровообращения, утрату мышечного тонуса. В самых тяжелых случаях все заканчивается летальным исходом.
Характерные симптомы проблемы
Симптомы травмы различаются в зависимости от степени тяжести нанесенного вреда, формы поражения и его уровня.
Различают частичное и полное поражение спинного мозга. В первом случае у больного сохраняется часть нервных импульсов, подвижность ниже зоны ранения, пусть и не в полном объеме. Такие симптомы дают надежду на то, что правильно подобранное лечение поможет восстановить утраченные функции позвоночника и вернуть больного к нормальной жизни.
Полное поражение подразумевает такое нарушение проводимости, при котором шанс восстановить нервные импульсы и двигательную активность отсутствует. Часто в этих случаях спинной мозг бывает полностью перерезан. Реабилитация пациента направлена на то, чтобы научить его жить после получения инвалидности.
Характерные симптомы поражения спинного мозга – это:
- Боль – она может быть резкой или тупой. Больной ощущает сильное жжение, обусловленное сдавливанием нервных волокон.
- Частичное или полное нарушение двигательной активности.
![]()
- Нечувствительность к прикосновениям, изменениям температуры в районе пораженного отдела позвоночника и ниже него.
- Затруднение дыхания, приступы кашля, которые не приносят облегчения.
- Рефлекторные подергивания конечностей или возникновение мышечных спазмов.
- Боль в области сердца.
- Неспособность контролировать акты дефекации и мочеиспускания.
- Утрата сексуального интереса и возможности к продолжению рода.
Наличие перечисленных проявлений травматической болезни должно стать поводом для немедленного обращения к врачу. Нужно своевременно начать лечение, чтобы у человека были все шансы вернуться к нормальной жизни после полученного поражения.
Разные виды клинических картин
В медицине принято выделять следующие типы травм спинного мозга:
- Сотрясение – это нарушение функций спинного мозга, носящее обратимый характер. Характерные симптомы – это: снижение сухожильных рефлексов, уменьшение мышечного тонуса, полная или частичная потеря чувствительности ниже зоны поражения. Перечисленные признаки держатся от одной до семи недель, после чего нормальное функционирование позвоночника восстанавливается.
- Ушиб – это более тяжелая травма, для которой характерны такие симптомы, как парезы или параличи конечностей ниже зоны поражения, утрата чувствительности, гипотония мышц, нарушение нормальной работы тазовых органов. Перечисленные проявления могут частично или полностью регрессировать после проведенной терапии в зависимости от тяжести ушиба.
- Сдавление – этот вид травмы могут вызвать осколки позвонков, их суставные отростки, межпозвоночные диски, связки и сухожилия, инородные тела, кровоизлияния (гематомы), опухоли и т.д. Симптомы аналогичны двум предыдущим типам поражений.
- Размозжение – это нарушение целостности мозга. В первые дни (или недели) после полученной травмы наблюдается снижение или полное отсутствие вегетативных и сухожильных рефлексов, утрата мышечного тонуса. Внизу от зоны поражения утрачивается способность к произвольным движениям, исчезает контроль над работой тазовых органов (возможна непроизвольная дефекация или мочеиспускание), отсутствуют все виды чувствительности. В этом случае больному требуется неотложное лечение.
- Гематомиелия – этим термином обозначается кровоизлияние в вещество спинного мозга. Излившаяся кровь оказывает на него давление, что приводит к утрате болевой и температурной чувствительности ниже зоны поражения. Как правило, признаки травмы остаются в течение 7-10 дней, а потом начинают спадать. Грамотная терапия помогает полностью восстановить нарушенные функции организма, однако зачастую у пациента остаются неврологические расстройства.
![]()
- Поражение корешков мозга – проявляется как растяжение, сдавление, ушиб, отрыв одного или нескольких корешков спинного мозга. Неврология травмы включает параличи и парезы конечностей, снижение чувствительности (иногда до нуля), вегетативные нарушения, дисфункции тазовых органов (задержка мочеиспускания). На пострадавшем участке наблюдается деформация, отек, покраснение, наличие мышечных валиков с обеих сторон. Симптомы зависят от пораженного отдела позвоночника. Если пострадала воротниковая зона, возможен паралич рук и ног, утрата всех видов чувствительности, затруднение дыхания, вынужденное положение головы. Если пострадал шейный отдел, наблюдается дисфункция органов таза, парезы ног.
Неврология травм спинного мозга
В ряде случаев ушиб головного мозга при ударах головой может вести к проблемам со спинным. На это указывают следующие признаки:
- потеря сознания (кратковременная или длительная);
- ушение дыхания;
- боль в области позвоночника;
- потеря чувствительности и обездвиженность верхних и (или) нижних конечностях;
- деформация шеи или спины;
- потеря равновесия, неустойчивая походка;
- непроизвольное мочеиспускание и (или) дефекация.

Если ушиб головного мозга вызывает перечисленные симптомы, нужно срочно обратиться к врачу. Такая неврология указывает на развивающиеся проблемы позвоночника, а потому больному требуется неотложное лечение.
Догоспитальная помощь при поражении спинного мозга
Человеку с повреждением спинного мозга нужно оказать первую помощь еще до приезда врача. Во-первых, его необходимо полностью обездвижить, во-вторых, контролировать работу сердца и дыхание.
Когда приезжают врачи скорой помощи, они выясняют какая именно травма была получена, останавливают кровотечение, оценивают общее состояние больного (наличие рефлексов, чувствительности), осуществляют катетеризацию мочевого пузыря в случае, если наблюдается острая задержка мочи, осматривают область позвоночника на наличие гематом, ссадин и т.д. Пациенту необходимо дать седативные и обезболивающие средства, а также нейропротекторы. Конечности нужно обернуть эластичными бинтами во избежание тромбоэмболии.
Лечение производится только в условиях стационара. Для транспортировки пострадавшего используют жесткие носилки. Если у него травмирован грудной или поясничный отдел позвоночника, его нужно положить на живот, а под голову поместить валик. Если пострадал шейный отдел, пациента переносят в положении на спине, валик подложен под линию плеч. Шейная зона обездвиживается с помощью гипсового воротника.
Рот пациента освобождается от любых посторонних предметов или рвотных масс. Если человек испытывает проблемы с дыханием, в ротовую полость вводится воздухоотвод, если у него нарушена работа сердечно-сосудистой системы (редкий пульс, снижение давления и т.д.), то врачи вводят внутривенно сердечные средства.
Диагностика и лечение поражений спинного мозга
Диагностика и терапия поражений спинного мозга, как и травм головного, – задача невропатолога и хирурга. Для постановки диагноза они используют следующие виды исследований:
- рентгенография;
- МРТ;
- КТ;
- миелография с введением контрастных веществ;
- люмбальная пункция.

Рентгенография позволяет увидеть сам факт поражения позвонков, наличие перелома, сужение спинномозгового канала, но она не отображает клиническую картину детально. Для более точной диагностики нужна компьютерная томография.
МРТ демонстрирует наличие гематом, кровоизлияний и отеков, поражений хрящевой ткани после травмы. Миелография нужна при подозрении на сдавление спинного мозга, люмбальная пункция позволяет оценить проходимость спинномозгового канала.
Лечение поражений спинного мозга
В остром периоде пациенту показана консервативная терапия. В это время врачи проводят диагностику, определяя характер травмы и ее тяжесть, наличие показаний к хирургическому вмешательству.
В первые восемь часов после травмы пострадавшему показаны инъекции метил преднизолона (по 30 мг на кг), в следующие шесть часов – еще 15 мг на кг. Это средство способствует нормализации кровоснабжения и обменных процессов в пораженной области, улучшает проводимость нервных импульсов, способствует лучшему выведению кальция из клеток.
Для снятия отека используются салуретики и гипертонческий раствор хлорида натрия. В качестве антиоксиданта применяется витамин Е. Врач обязательно выписывает больному антагонисты кальция и сульфат магния. Медикаментозное лечение повышает устойчивость спинного мозга к гипоксии, однако никак не влияет на его сдавливание.
Если факт сдавливания имеет место, нужно провести срочную декомпрессию. Практика показывает, что наиболее эффективно хирургическое вмешательство в первые сутки после травмы, когда есть шанс, что реабилитация поможет восстановить утраченные функции.
Показанием к операции являются:
- компрессия спинного мозга, подтвержденная результатами диагностических исследований;
- блокада ликворных путей (полная или частичная);
- нарушение дыхательной функции;
- нестабильность позвоночного сегмента, грозящая нарастанием неврологической симптоматики.
После проведения хирургического вмешательства требуется постоянный контроль и уход за больным в целях предотвращения возникновения осложнений: пролежней, тромбоэмболии, инфекционных болезней, ухудшения состояния пациента.
За хирургической терапией всегда следует длительная медицинская и социально-психологическая реабилитация. Восстановление нормальной жизнедеятельности при травме спинного (как и головного) мозга возможно в том случае, если поражение не было тяжелым, и врачу удалось восстановить все неврологические функции.
Часто сталкиваетесь с проблемой боли в спине или суставах?
- У вас сидячий образ жизни?
- Вы не можете похвастаться королевской осанкой и стараетесь скрыть под одеждой свою сутулость?
- Вам кажется, что это скоро пройдет само по себе, но боли только усиливаются.
- Много способов перепробовано, но ничего не помогает.
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство существует. Врачи рекомендуют Читать далее>>!
Читайте также:




