Можно ли делать операцию на позвоночнике если у тебя остеопороз
По статистике, остеопорозом страдает 30% женщин и 7% мужчин, нуждающихся в эндопротезировании тазобедренного сустава. Но это не мешает врачам выполнять операции и добиваться удовлетворительных результатов лечения. С заменой коленного сустава ситуация аналогична.
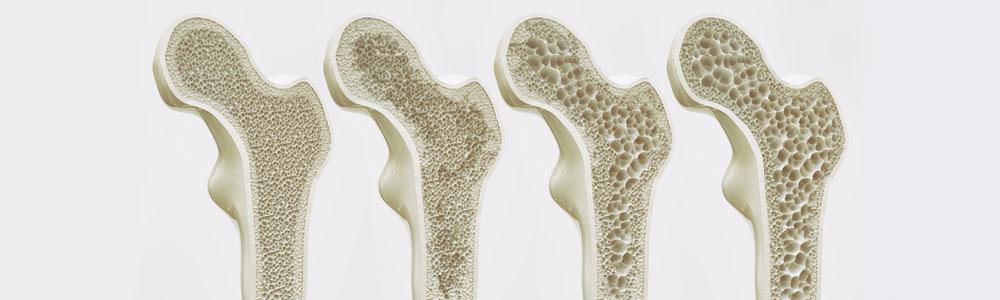
Слева-направо уменьшение плотности костной ткани бедренной кости.
Однако эндопротезирование при остеопорозе сопряжено со сложностями и рисками. Это вынуждает врачей особенно тщательно подходить к планированию операции, ее выполнению и послеоперационной реабилитации.
Как остеопороз влияет на установку эндопротеза
При данном заболевании нарушается архитектоника, то есть микростроение костной ткани. Из-за потери минералов (кальция, фосфора) она теряет прочность и становится хрупкой. Это, вместе со снижением массы костной ткани, создает высокий риск переломов. Поэтому у пожилых людей с остеопорозом кости ломаются гораздо чаще и легче, чем у здоровых мужчин и женщин молодого возраста.
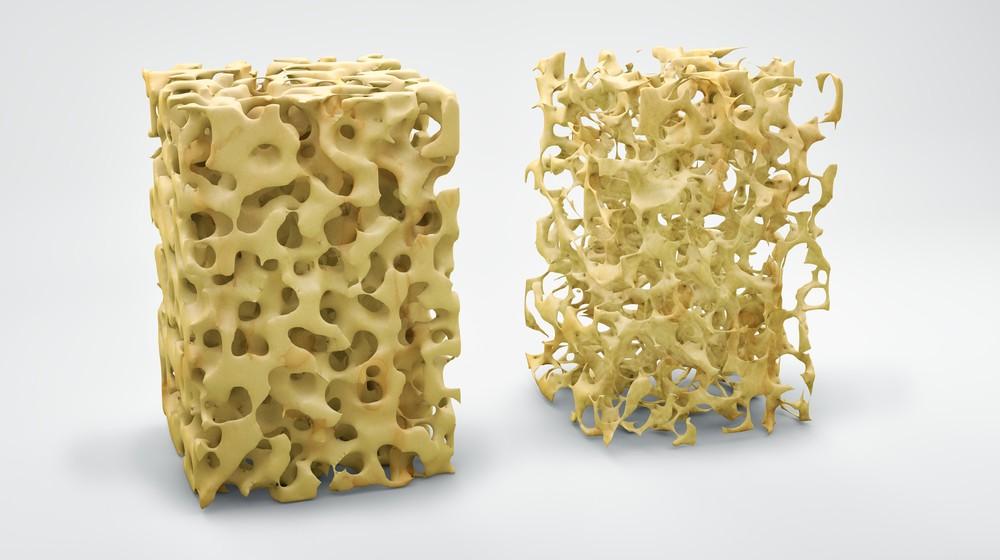
Слева здоровая, справа ослабленная кость.
Чрезмерная хрупкость костей создает немало трудностей при эндопротезировании. Ведь при этом существенно повышается риск интра- и послеоперационных переломов. При замене тазобедренного сустава может сломаться бедренная кость или кости таза в области вертлужной впадины. А при эндопротезировании коленного сустава – бедренная или большеберцовая кости.
Высокий риск переломов – не единственная опасность, подстерегающая человека при эндопротезировании.
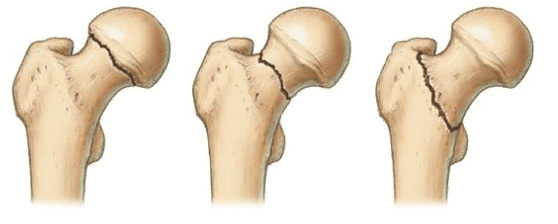
У людей с остеопорозом ускоряются процессы костной резорбции, то есть кости начинают постепенно разрушаться. В результате после операции установленный имплантат расшатывается и становится нестабильным. Это может стать причиной послеоперационного болевого синдрома, переломов и других осложнений. Из-за них пациенту может вскоре понадобиться ревизионная, то есть повторная операция.
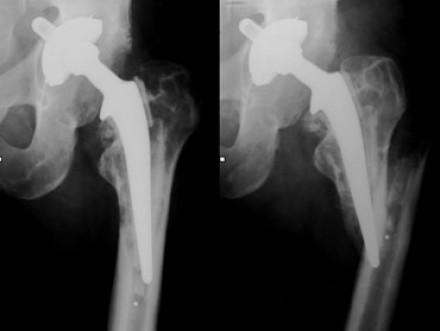
Перелом бедренной кости после перации.
Можно ли минимизировать риски
Да, это возможно. Чтобы избежать расшатывания протеза после операции, его фиксируют с помощью костного цемента. А для профилактики послеоперационной резорбции костной ткани больным назначают ряд препаратов. Такой подход позволяет свести к минимуму риск переломов и послеоперационной нестабильности компонентов эндопротеза.
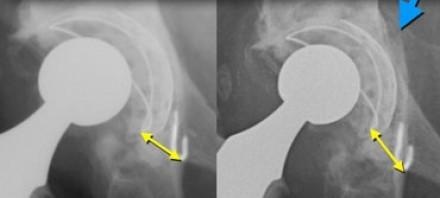
Перелом вертлужной впадины показан синей стрелкой.


Сложности в установке эндопротеза
Перед операцией всем больным проводят полное обследование, которое обязательно включает остеоденситометрию. С ее помощью врачи определяют минеральную плотность костной ткани и кортикальный индекс. На основании этих показателей они и выставляют диагноз.
Факт! О наличии остеопороза говорит снижение плотности костной ткани более чем на 2,5 SD по T-критерию. Если этот показатель находится в пределах 1,0-2,5 SD, то речь идет об остеопении.
Как мы уже сказали, пациентам с остеопорозом врачи устанавливают цементные эндопротезы. Костный цемент надежно фиксирует имплантат, объединяя его и кость в единое целое. Это позволяет добиться стабильной фиксации эндопротеза и свести к минимуму риск его расшатывания.
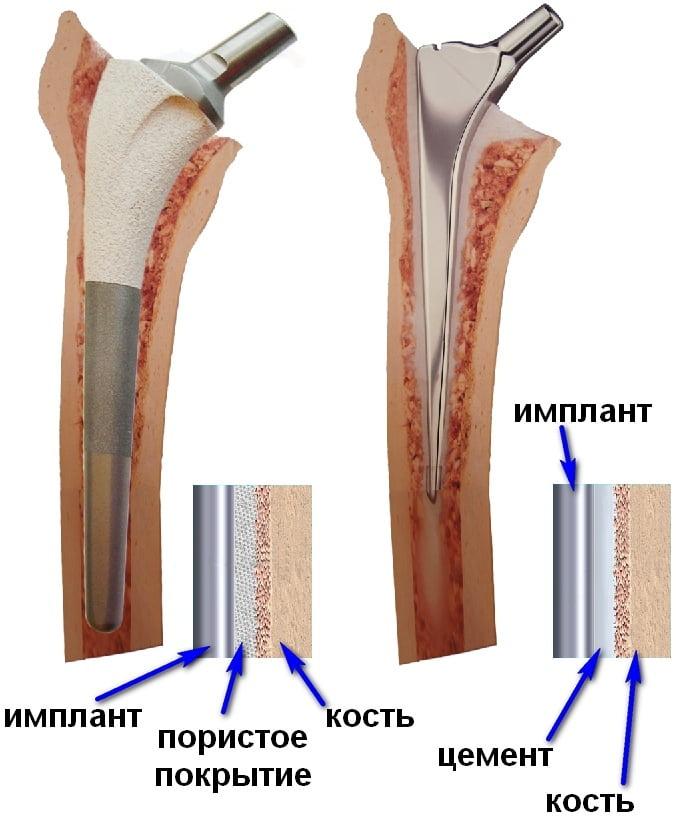
Показания к выбору модели с цементным способом фиксации:
- наличие признаков остеопороза при денситометрии;
- снижение кортикального индекса более чем на 35%.
Планируя операцию, много внимания уделяют выбору конструкции протеза. Ее всегда подбирают индивидуально.
Для профилактики костной резорбции и расшатывания эндопротеза больным назначают препараты из группы бифосфонатов (Алендронат, Ризедронат). Они тормозят разрушение костей, что помогает избежать нестабильности имплантата и послеоперационных переломов. Также пациентам назначают препараты кальция и фосфора. Они восстанавливают минеральную плотность костной ткани и замедляют дальнейшее развитие остеопороза.
В каких случаях могут отказать в операции
Наличие остеопороза не является противопоказанием к эндопротезированию. Однако некоторым пациентам с данной патологией врачи могут отказать в операции. Причиной отказа может быть тяжелое состояние больного, которое делает хирургическое вмешательство опасным.
Препятствием к выполнению эндопротезирования может быть:
- ожирение третьей стадии, особенно в сочетании с остеопорозом/остеопенией;
- серьезные технические трудности в установке эндопротеза;
- воспалительные процессы в больном суставе или прилегающих тканях;
- почечная, печеночная, сердечная, дыхательная недостаточность;
- превалирование возможных рисков над ожидаемой пользой от операции (когда пациенту безопаснее отказаться от эндопротезирования, чем сделать его).
Решение о выполнении или невыполнении операции врачи принимают после тщательного обследования больного.
При этом учитывают массу факторов:
- пол и возраст пациента;
- плотность костной ткани;
- наличие переломов в анамнезе;
- ширину и форму канала бедренной кости (при замене ТБС);
- наличие тяжелых сопутствующих заболеваний.
Если операция поможет больному вернуться к активному образу жизни, то ее скорее всего сделают.
Однако у человека могут быть сопутствующие патологии, которые не дадут ему свободно передвигаться после операции. В таком случае от хирургического вмешательства скорее всего откажутся, поскольку в нем нет особого смысла. Эндопротезирование не станут выполнять и когда существуют большие интра- и послеоперационные риски.
- Многим пациентам с остеопорозом успешно выполняют эндопротезирование крупных суставов. Данная патология – не противопоказание к хирургическому вмешательству.
- В операции могут отказать, когда в ее проведении нет смысла. Например, если у пациента есть болезнь, из-за которой он в дальнейшем не сможет свободно передвигаться.
- Врачи отказываются делать эндопротезирование если у пациента имеются тяжелые сопутствующие заболевания. В этом случае риски слишком высоки, а хирургическое вмешательство неоправданно.
- Выполнение операции при остеопорозе связано с определенными рисками. Из-за чрезмерной хрупкости кости могут легко сломаться, в ходе хирургического вмешательства или после него. А низкая плотность костной ткани может стать причиной расшатывания установленного эндопротеза.
- Пациентам со сниженной плотностью костной ткани устанавливают цементные эндопротезы. Их фиксируют с помощью костного цемента, что позволяет объединить имплантат и кость в единое целое.
- После операции больным назначают медикаментозное лечение, включающее препараты кальция и бифосфонаты. Это замедляет процессы остеолиза – разрушения костей. А значит, помогает предупредить расшатывание и нестабильность эндопротеза.
Основные виды операций на позвоночнике

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
К сожалению, не все проблемы со здоровье можно решить консервативным путем и очень часто приходится прибегать к оперативным вмешательствам. Для некоторых пациентов это единственный шанс на выздоровление и последующую жизнь без боли.
Еще несколько лет назад операции на позвоночнике относились к группе очень рискованных медицинских манипуляций, но сегодня, когда существуют инновационные и микроинвазивные методики вмешательств, спинальная хирургия находится на высоте своего развития. Современные технологии и техники выполнения операций позволяют решить проблему быстро, безопасно для пациента и значительно сократить период восстановления.
Заболевания позвоночника являются очень распространенными среди населения различных возрастных категорий и приводят к тяжелым последствиям без лечения, вплоть до инвалидности, а также к хронической боли в спине и снижению качества жизни.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Важно помнить! В большинстве случаев патология позвоночного столба поддается лечению консервативными способами, а операция может понадобиться только небольшому проценту людей, у которых патологический процесс зашел далеко или альтернативных методик терапии не существует.
Основные показания к операции на позвоночнике:
- сдавление спинного мозга или его корешков, которое привело к нарушению их функции или высокий риск такой ситуации (грыжа межпозвонкового диска, стеноз канала позвоночника);
- сколиоз, когда угол искривления превышает 40º;
- искривление позвоночника и его деформации, которые быстро прогрессируют и нарушают нормальное функционирование внутренних органов;
- опухоль спинного мозга, его оболочек, позвонков, сосудов и нервов в области позвоночного канала;
- желание пациента, если заболевание позвоночного столба сопровождается дефектом внешнего вида, например, горбом на спине;
- травматические повреждения позвоночника, в частности компрессионный перелом;
- нестабильность отдельных сегментов позвоночника из-за травм, секвестрации грыж и других причин;
- интенсивный болевой синдром, который не удается устранить альтернативными методами;
- неэффективность консервативного лечения на протяжении 6 месяцев от его начала;
- нарушения работы тазовых органов;
- синдром конского хвоста;
- секвестрация межпозвоночной грыжи и выпадение пульпозного ядра.
Сегодня существует очень много методик оперативного вмешательства на позвоночнике и видов хирургического доступа. Ранее существовал только открытый способ достаться к позвонкам. Причем в зависимости от нужного сегмента позвоночного столба, он бывает:
- задним, когда разрез кожи делается со спины;
- боковым, когда хирург добирается к структурам позвоночника с правой или левой стороны тела (применяется только для шейного отдела позвоночника);
- передним, когда к позвонкам проникают через брюшную полость (применяется для поясничного отдела).
Каждый хирургический доступ имеет свои показания, преимущества и недостатки.
В зависимости от техники манипуляций на позвоночнике, выделяют следующие основные типы операций:
- Дискэктомия, которая заключается в удалении той части межпозвоночного диска, которая выходит за пределы позвоночника (грыжевое выпячивание или протрузия), в результате чего снижается давление на нервные корешки, их раздражение, воспаление, и проходит боль.
- Ламинэктомия – это удаление части позвонка, его дужки, которая ограничивает канал спинного мозга сзади. Может быть как самостоятельной операцией (в результате расширяется пространство канала и снижается давление на поврежденные структуры), так и одним из этапов хирургического вмешательства.
- Артродез позвонков, или спондилодез – это хирургическая операция, которая направлена на стабилизацию позвоночника и его выпрямление путем соединения неподвижным способом 2-х или больше позвонков. Применяется при травмах, дегенеративных заболеваниях, деформациях. При стенозе канала позвоночника.
- Вертебропластика – это хирургическое вмешательство, которое заключается во введении в поврежденный позвонок специального вещества, костного цемента, через кожу специальной иглой внутрь позвонка. Основные показания – компрессионный перелом при остеопорозе, гемангиомы, метастатические опухоли. При этом может применяться местный наркоз.
- Замена диска, который поврежден, на искусственный эндопротез или биопротез.
Вид операции и хирургический доступ подбирается только хирургом, исходя из конкретной клинической ситуации. Может применяться как открытая операция, так и другие современные малоинвазивные методики (эндоскопические, лазерные, микрохирургические и пр.).
Такие методики абсолютно безопасны для пациента, не требуют обширного разреза кожи и длительного восстановления после операции.
Показано это малоинвазивное оперативное вмешательство при протрузии и грыже межпозвоночного диска до наступления секвестрации. При этом внутрь диска вводится игла-проводник, через которую подводится лазерный светодиод. Через него подается лазерное излучение определенной энергии, которое коагулирует внутреннюю часть диска. В результате снижается давление внутри диска, уменьшается его выпячивание и давление на нервные структуры.
К достоинствам процедуры можно отнести:
- низкую степень травматизации;
- операция длится всего 30-60 минут;
- возможность проведения нескольких сеансов;
- низкий риск осложнений;
- короткий период реабилитации.
Во время этой микроинвазивной процедуры внутрь межпозвоночного диска вводится холодная плазма (холодноплазменная нуклеопластика), электрод (электрокоагуляция), химопапаин (хемонуклеолиз). В результате одного из этих вариантов осуществляется разрушение внутренней части диска и выпячивание втягивается обратно.
Среди недостатков процедуры следует назвать высокий риск рецидивов. Плюсы заключаются в маленькой инвазивности, краткосрочности операции, отсутствии необходимости общего наркоза и периода реабилитации после операции.
От обычной дискэктомии данная методика отличается тем, что дужку позвоночника удаляют через миниатюрный разрез на коже. Эта методика не так опасна, как открытая операция, и период реабилитации намного меньше.
Благодаря быстрому развитию современных технологий и их активному внедрению в медицинскую практику, операции на позвоночном столбе стали намного безопаснее и менее травматичнее. Среди последних достижений, которые в данное время активно применяются в хирургии позвоночника, следует выделить несколько методик.
Во время эндоскопических операций все манипуляции выполняет хирург при помощи современной эндоскопической аппаратуры. Для введения инструментов в тело пациента и их подведение к нужному участку позвоночника выполняется всего 3 разреза-прокола кожи размером 0,5-1 см. За всеми движениями инструментов хирург следит через специальный монитор в операционной.
Такие операции в основном выполняются при грыже межпозвоночного диска и других дегенеративно-дистрофических изменениях.
Преимущества эндоскопической хирургии:
- отсутствие обширных разрезов кожи и высокой травматизации;
- короткий период реабилитации (к обычной жизни можно вернуться спустя 2-4 недели);
- сокращается период госпитализации (1-3 дня);
- снижается наркозная нагрузка на организм;
- меньше послеоперационных осложнений.
В последнее время активно развивается и роботизированная хирургия, когда все взаимодействия с телом человека выполняет специальный робот, а хирург управляет им при помощи пульта.
Специально для операций на позвоночнике разработан спинальный робот Spine Assist. Позволяет проводить вмешательство как с открытого доступа, так и чрез кожные манипуляции. При этом все движения робота точны, повреждение тканей минимальное. Это сокращает период пребывания человека на больничной койке и период восстановления.
Современные технологии позволяют вместо артродеза позвонков, когда межпозвоночные диски полностью разрушены, выполнить их протезирование при помощи современных механических эндопротезов. Такие устройства имитируют все функции диска, благодаря чему подвижность в позвоночнике сохраняется.
Также необходимо уточнить, что в данный момент проходят клинические испытания биопротезы. Это межпозвоночные диски, которые выращены в лабораторных условиях из собственной хрящевой ткани пациента.
Все осложнения после операций на позвоночнике можно разделить на неспецифические и специфические.
- вызванные наркозом,
- кровотечение,
- инфицирование,
- тромбоз и тромбоэмболия.
- ранение спинного мозга и его оболочек;
- спаечный и рубцовый процессы, которые могут привести к компрессии нервов и спинного мозга;
- нарушение функции тазовых органов;
- паралич и потеря чувствительности ниже места повреждения спинного мозга;
- эпидурит, менингит и миелит – инфекционные поражения спинного мозга, его оболочек и скоплений жировой клетчатки;
- остеомиелит позвоночника;
- прогрессирование патологических изменений;
- перелом позвонка.
Реабилитация после операции на позвоночнике необходима каждому пациенту и должна начинаться как можно раньше.
Основные методы послеоперационного восстановления:
- лечебная гимнастика (ЛФК);
- массаж;
- дозированная механотерапия и кинезиотерапия (все упражнения и нагрузку подбирает врач-реабилитолог);
- занятия на специальных тренажерах (вертикализаторах);
- ношение ортопедических бандажей и корсетов;
- физиотерапевтические методики;
- рефлексотерапия.
Важно понимать, что самым основным и эффективным методом восстановления после операции на позвоночнике являются физические лечебные упражнения. Поэтому ни в коем случае нельзя пренебрегать ими. Также следует помнить, что положительный исход только на 30% зависит от самой операции, а на 70% — от правильного реабилитационного периода.
Гость – 21.10.2016 – 23:07
Глушко Нина Викторовна – 24.09.2018 – 20:49
- ответить
- ответить
Центр Травматологии и Ортопедии Главного военного клинического госпиталя им. Бурденко имеет более чем 300-летнюю историю. На сегодняшний день – это крупнейший многопрофильный лечебный центр, который оказывает помощь не только тяжелобольным и раненым представителям Министерства Обороны, но и рядовым гражданам Российской Федерации, имеющим полис Обязательного Медицинского Страхования.
Центр Травматологии и Ортопедии сохранил высокий профессиональный опыт долгих лет и научный потенциал. Здесь трудятся 2 доктора медицинских наук и 6 кандидатов медицинских наук. Также все врачи госпиталя обладают высшей квалификацией и являются заслуженными работниками здравоохранения РФ и членами международных травматологических обществ мира.
Высокие результаты в лечении позволяет достичь не только колоссальный опыт врачей, но и современное оснащение Госпиталя. В стенах Центра Травматологии и Ортопедии используется только высокотехнологичное оборудование, которое дает возможность проводить операции с высокой точностью и безопасностью.
Многие люди пожилого возраста слышали о том, что они находятся в зоне риска развития остеопороза. Но часто при подозрении такого диагноза не предпринимаются необходимые профилактические меры, в порой и вовсе отсутствует лечение. Кто-то скажет, что остеопороз имеется у каждого и в этом заболевании нет ничего критичного. Однако стоит ли переживать? Чем опасен остеопороз и нужно ли его лечить? А главное, как избежать переломов, если всё-таки этот диагноз был установлен?
Из-за чего же кости становятся хрупкими? Больше всего остеопении и остеопорозу подвержены женщины — в 85% случаев. Чаще это женщины с менопаузой или попавшие в нее посредством перенесенных гинекологических операций. У мужчин в возрасте старше 65 лет снижается уровень тестостерона, который удерживает кальций и препятствует обеднению костной ткани.
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки, ожирение.
- Дефицит витамина Д (витамин Д усиливает всасывание кальция в кишечнике).
- Возраст (с увеличением возраста происходит снижение плотности кости. Самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Тиреотоксикоз.
- Гиперпаратиреоз.
- Сахарный диабет 1 и 2 типов.
- Тяжелые заболевания печени (например, цирроз печени).
- Операции на желудке.
- Хронические заболевания почек.
- Миеломная болезнь.
- Лимфомы, лейкозы.

Переломы при остеопорозе зачастую низкотравматические и патологические. Они происходят при совсем незначительных травмах, когда нормальная кость не ломается. К примеру, человек споткнулся о порог и упал, неудачно чихнул или резко повернул корпус тела, поднял тяжелый предмет, что в итоге привело к перелому. Часто при таких травмах болевые ощущения проходят через несколько дней. Кроме того, по данным рентгена они не всегда выглядят как перелом. Однако в последующем могут привести к куда более страшным последствиям.
Отдельно стоит выделить такое понятие, как Гемангиома позвоночника. Это доброкачественное сосудистое новообразование, растущее в теле позвонка, которое также может привести к перелому.
Как только вы почувствовали боль в спине или области тазобедренного или коленного суставов, стоит сразу обратиться к врачу травматологу или эндокринологу.
Основным этапом восстановления опороспособности и целостности костной ткани являются такие операции как: эндопротезирование, вертебропластика и кифопластика. Все эти методы позволяют устранить боль, вернуть объем движений и дают пациенту спокойно лечить остеопороз под наблюдением врача эндокринолога.
Это малоинвазивное вмешательство имеет ряд преимуществ:
- быстрое проведение;
- низкий риск инфекционных осложнений;
- проведение в условиях дневного стационара без госпитализации;
- высокая эффективность;
- быстрая реабилитация.
В условиях Центра Травматологии и Ортопедии мы активно занимаемся не только ранней диагностикой остеопороза, но и его лечением, как профилактическим, так и его последствий в виде переломов.
Мы всегда готовы Вам помочь.
ТелеМЕД - это сервис для удаленных консультаций с самыми разными врачами. Он позволяет в любой момент, 24 часа в сутки, когда возникает вопрос о здоровье (вашем или ваших близких) сразу же обратиться к врачу и получить совет и четкий алгоритм действий. По телефону или через интернет, как вам удобней. Это не заменит похода к врачу, но сделает быстрее и легче ваш путь к выздоровлению.
Отзывы о нас
Клевич Татьяна Игоревна
Ланевская Софья Антоновна
Васюхин Виталий Викторович
Герасимова Екатерина Витальевна
Иванов Илья Владимирович
Попов Артём Александрович
Петрова Виктория Валерьевна
Абысова Вероника Александровна
Иванов Николай Анатольевич
Остеопороз – хроническое системное, метаболическое заболевание, которое характеризуется снижением костной массы и структурной перестройкой, приводящей к повышению ломкости кости и риску переломов.
Этой болезнью страдают в основном пожилые люди, причем чаще пожилые женщины. Подсчитано, что остеопорозом страдает в мире более 200 миллионов человек, из них 2,5 миллиона имеют переломы. Причем, 18% женщин старше 60 лет имеют ту или иную стадию компрессионных переломов позвоночника.
Симптомы
Диагностика
Диагностика остеопороза должна включать обычную рентгенографию позвоночника в двух проекциях, компьютерную томографию, по возможности магнитно-резонансную томографию, определение уровня щелочной фосфатазы.
Лечение
Проведение функционального лечения переломов тел позвонков у лиц пожилого возраста на фоне остеопороза во многом затруднено из-за опасности развития гиподинамических осложнений, использование фиксирующих корсетов и ортезов у таких больных существенно ограничено в связи с их непереносимостью и риском обострения сердечно-легочной недостаточности. Традиционные оперативные методы лечения переломов тел позвонков связаны со значительной травматичностью и кровопотерей, которые могут явиться фатальными для организма пожилого человека.
Вертебропластка
Среди методов оперативного лечения неосложненных переломов тел позвонков при остеопорозе необходимо выделить методику чрезкожной вертебропластики, разработанную и примененную во Франции в 1984г. Deramond EL, Depriester С, Galibert P., Le Gars В. Это малоинвазивная технология для лечения болевого синдрома в позвоночнике, обусловленного различными заболеваниями, поражающими тело позвонка.
Все манипуляции выполняются под рентгеновским контролем.
Показаниями к вертебропластике являются:
- компрессионные переломы на фоне остеопороза как с болевым синдромом так и безболевые формы;
- опухолевое или метастатическое поражение тел позвонков;
- гемангиома тела позвонка при ее тенденции к росту и возникновению болевого синдрома;
- миеломная болезнь.
Противоболевой эффект связан с устранением микроподвижности осколков, термическим и химическим эффектом при полимеризации, вызывающим дерецепцию нервных окончаний. Затвердев, костный цемент восстанавливает опорную функцию позвонка. Это позволяет обойтись без травматичной хирургической операции или длительного ношения неудобного корсета. Исправление деформации и укрепление позвонка происходит за счет непосредственного нагнетания цемента в тело позвонка через специальную иглу как правило под местной анестезией.
Противопоказания к проведению процедуры:
- Геморагический диатез;
- Инфекции;
- Повреждения задней стенки позвонка делает выполнение процедуры опасной из-за риска вытекания цемента в позвоночный канал и сдавления спинного мозга.
Манипуляция выполняется через кожный прокол. Пациент может быть выписан уже на следующий день после операции.
Кифопластика
Новый способ лечения компрессионных переломов на фоне остеопороза. Особенностью данной методики является то, что через иглу в сломанное тело позвонка с двух сторон вводится баллон и путём симметричного нагнетания контрастной жидкости в этот баллон можно частично либо полностью восстановить утраченную высоту тела позвонка. Затем в образованную полость звводится костный цемент.
Эта операция так же выполняется через прокол кожи (то есть, не требует хирургических разрезов) под местной анестезией. Длительность кифопластики составляет в среднем 30-60 минут. После такой операции пациент может быть выписан из стационара уже в этот же день.
Кифопластику следует рассматривать как операцию выбора для лечения пациентов с болью в спине и деформацией позвонка в результате патологического компрессионного перелома.
Результаты операции кифопластики:
В результате клинических исследований показано, что у 90 % пациентов с компрессионным переломом позвоночника на фоне остеопороза боли в спине значительно уменьшаются или проходят сразу или в течение 2 недель после кифопластики. У 70-90% пациентов происходит практически полное восстановление нормальной высоты тела сломанного позвонка.
Общая информация о заболевании
По мнению экспертов ВОЗ, остеопороз сегодня - одно из распространенных заболеваний, наряду с инфарктом миокарда, онкологической патологией и внезапной смертью, он занимает ведущее место в структуре заболеваемости и смертности населения. Социальная значимость остеопороза позвоночника определяется его осложнениями - переломами тел позвонков, обуславливающими высокий уровень инвалидности и летальности среди лиц пожилого возраста и, соответственно, большие материальные затраты в здравоохранении. Среди всех переломов у лиц старших возрастных групп на фоне остеопороза переломы тел позвонков составляют от 20 до 30%.
Различают несколько клинических вариантов такого недуга. Это постменопаузальный или постклимактерический остеопороз, поражающий женщин во время климакса. Болезнь тут связана с возрастными инволютивными процессами в яичниках, со снижением секреции гормона паращитовидных желез и дефицитом в организме активного метаболита витамина Д3- кальцитриола, в значительной мере регулирующего обмен кальция.
Старческим или синильным остеопорозом страдают люди преклонного возраста, старше 75-80 лет. Треть из них мужчины. Бессимптомные, то есть как бы незаметные для пациента, переломы позвоночника, определяются в каждом четвертом случае. У таких пациентов снижен уровень кальцитриола - продукта витамина Д3,поэтому нарушен костный обмен кальция. Здесь тоже огромную роль играет дефицит кальция, солнечных лучей, ограничение физической активности, способствующих синтезу витамина Д3 в организме.
При этом около 80% пациентов из-за боли резко ограничивают элементарную бытовую деятельность, у них происходит обострение хронических заболеваний, большинство из пострадавших нуждаются в уходе, существенно возрастает летальность.
Читайте также:







