Может ли у человека быть 6 поясничных позвонков
Деформация позвоночника в поясничном отделе с дополнительным увеличением количества позвонков, называется люмбализацией. Формирование поясничного отдела позвоночника имеет самые большие пять позвонков из всего столба позвоночника. Такое количество считается нормой строения поясничной части позвонков и имеет плавный изгиб. Является соединяющим между двумя отделами: крестцовым и грудным. Давление, приходящееся на этот отдел с верхней части тела будет максимальным. Врожденные или другие изменения строения поясничного отдела формируют дополнительный позвонок. Этиологических признаков появления таких изменений не выявлено. Чаще всего патология закладывается в неправильном сегментарном развитии первого из позвонков крестцового отдела в период эмбрионального состояния. Предположительными факторами появления отделения шестого позвонка могут быть рисковые состояния для общего здоровья матери и плода во время внутриутробного периода (инфекции, интоксикации) и гинекологические нарушения в организме матери и наследственная предрасположенность.
Причины патологии развития позвонков
Дополнительный сегмент сформирован из сегмента, который должен был быть первым позвонком в крестцовом отделе. Такое отделение от крестцового отдела спины может быть полным и неполным. При полном отделении от нижнего отдела появляется, как отдельный анатомический сегмент, и именно в таком случае определяется шестой позвонок поясничного отдела. При неполном характере отделения остается связь между крестцовым отделом. Отделяется лишь определенная часть первого позвонка, при этом подвижность поясничного отдела значительно снижается, с патологическим разрастанием костной ткани в области суставов поясничного отдела.

Появление дополнительного позвоночника в поясничном отделе не имеет
некоторое время клинического значения, т.к. в начале жизни, если это врожденная аномалия, не будет никаких дискомфортных проявлений. Но, учитывая нагрузку, которую принимает поясничный отдел от верхних отделов позвоночника, сформированная мягкая линия изгиба на этом участке является физиологической. А компенсирующее состояние при образовании шестого позвонка формирует усиление бокового искривления оси позвоночника, которое будет уже патологическим и будет вызывать не только болевые ощущения, но и ослабление функции поясничного отдела, в результате может появляться смещение крестца зади.
Полное формирование позвоночных структур и адаптивное положение позвонков выступают основой для данного вида аномалии в возрасте 20-25 лет — началом его проявления в виде первоначальных признаков: быстрая утомляемость после нагрузок (физических). Иногда отмечается появление резких болей в поясничном отделе вследствие некоторых условий (падение, поднятии тяжестей), создающих фактор активации клинических форм патологии. Повторная травматизация остистых отростков возобновляет появление болевого синдрома после применения противовоспалительных средств. В результате причины вторичного изменения мягких тканей и нарушения кровообращения в области позвоночника поясничного отдела, появляющихся от увеличенной нагрузки на этот отдел, которые в комплексе с этими изменениями вызывают сдавление корешка нерва отростками последнего поясничного и первого крестцового позвонков. При этом шестой отделенный позвонок от крестцового отдела может давить на сам крестец и формировать седалищный синдром.
| Форма | Седалищная | Поясничая |
| Причина появления | Сдавливается седалищный нерв, в результате иннервируется область ягодицы и нижней конечности | Дополнительно появляющаяся травматизация остистых отростков вызывает торсионное или ротационное смещение анатомического положения позвонков |
| Признаки | Нарушается кожная чувствительность от поясничной области до бедра, с проявлениями болевых ощущений в ягодичных участках и нижних конечностях | Ноющие болевые проявления в области позвоночного столба и поясницы. Отличием от седалищной формы будет прекращение боли после приема препаратов с обезболивающим и снимающим воспаление эффектом |
Дополнительные осложнения при изменении изгиба позвоночника формируют риск раннего развития деформирующего артроза в поясничном отделе.
Диагностика при патологии развития позвонков

Диагностические меры определения патологии достаточно просты и даже на сегодняшний день, будет достаточно, проведения рентгенографии. Часто случается, что пациент впервые сделав рентгеновский снимок, узнает о своей патологии позвоночника первый раз, также данная патология часто выявляется в момент жалоб на основное заболевание – остеохондроз.
ВАЖНО: раннее определение люмбализации снижает риск развития осевого нарушения положения позвоночника, смещения позвонков. В основном прогноз всегда будет положительным, если своевременно при помощи лечения устранить проблему и боль, соответственно улучшится качество жизни пациента и поможет ему восстановить полную трудоспособности
Лечение при патологии развития позвонков
Лечение патологической люмбализации будет определено клиническими особенностями картины (выраженность симптомов). Существует комплекс лечения с физиотерапевтическими (электрофорез с применением новокаина, массажи и др.) и консервативными приемами (снижение болевого порога в поясничной области с противовоспалительным действием). Оперативно снимается возможность смещенного перемещения положения шестого позвонка в поясничном отделе методом его фиксации, при помощи трансплантата или пластины, удалением увеличенных отростков соседнего пятого позвонка, в результате достигается устранение сильного болевого синдрома.
Общее описание позвоночника. Первый, второй, седьмой шейный позвонок, грудной, поясничный, крестцовый и копчиковый позвонки. Соответствующие отделы.
Строение и функции позвоночного столба
Позвоночный столб, или позвоночник является частью скелета туловища и выполняет защитную и опорную функции для спинного мозга и выходящих из позвоночного канала корешков спинномозговых нервов. Главной составляющей позвоночника является позвонок. Верхний конец позвоночника поддерживает голову. Скелет верхней и нижней свободных конечностей прикрепляется к скелету туловища (позвоночник, грудная клетка) посредством поясов. В результате, позвоночник передает тяжесть тела человека поясу нижних конечностей. Таким образом, позвоночный столб выдерживает значительную часть тяжести человеческого тела. Следует обратить внимание на то, что будучи весьма прочным, позвоночный столб удивительно подвижен.
Позвоночник человека представляет длинный изогнутый столб, состоящий из ряда лежащих один над другим позвонков. Наиболее типично следующее их количество:
- шейных позвонков (С — от лат. cervix — шея) — 7,
- грудных (Th — от лат. thorax — грудь) — 12,
- поясничных (L — от лат. lumbalis — поясничный) — 5,
- крестцовых (S — от лат. sacralis — крестцовый) — 5,
- копчиковых (Со — от лат. coccygeus — копчиковый) — 4.
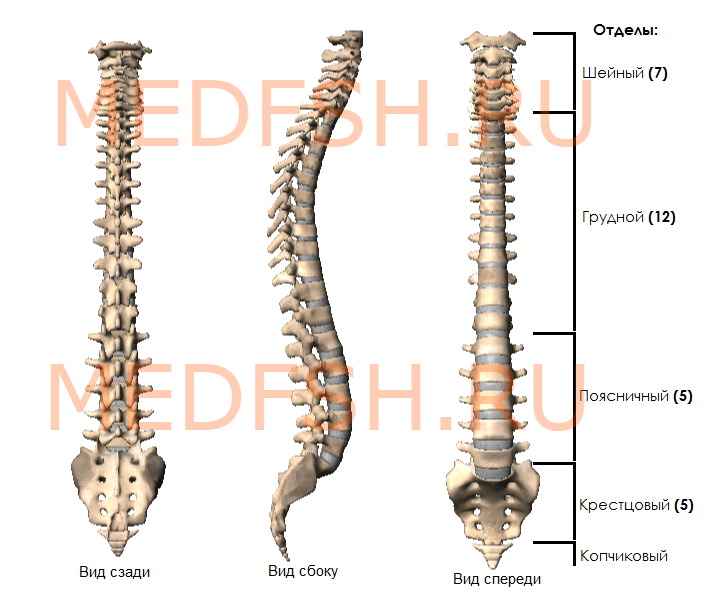
У новорожденного ребенка число отдельных позвонков 33 или 34. У взрослого человека позвонки нижнего отдела срастаются, образуя крестец и копчик.
Позвонки разных отделов отличаются по форме и величине. Однако все они имеют общие признаки. Каждый позвонок состоит из главных элементов: расположенного спереди тела позвонка и сзади дуги. Таким образом, дуга и тело позвонка ограничивают широкое позвоночное отверстие. Позвоночные отверстия всех позвонков образуют длинный позвоночный канал, в котором залегает спинной мозг. У позвоночного столба между телами позвонков находятся межпозвоночные диски, построенные из волокнистого хряща.
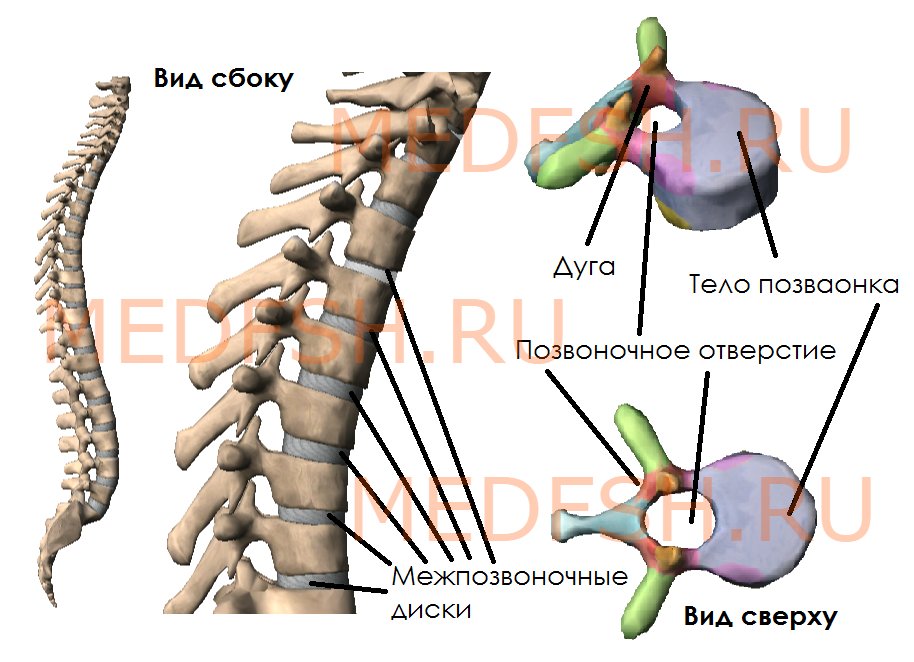
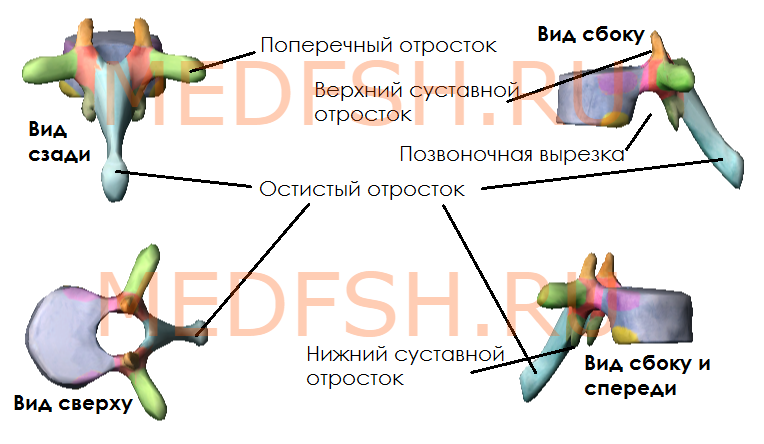
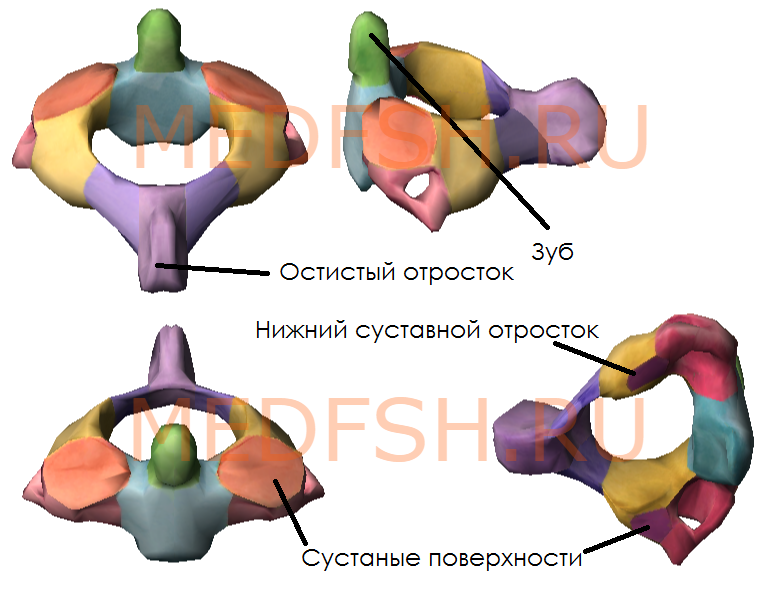
От дуги позвонка отходят отростки, кзади направляется непарный остистый отросток. Вершина многих остистых отростков легко прощупывается у человека по средней линии спины. В стороны от дуги позвонка отходят поперечные отростки и по две пары суставных отростков: верхние и нижние. При помощи их позвонки соединяются между собой. На верхнем и нижнем краях дуги вблизи ее отхождения от тела позвонка имеется по вырезке. В результате, нижняя вырезка вышележащего и верхняя вырезка нижележащего позвонков образуют межпозвоночное отверстие, через которое проходит спинномозговой нерв.
Итак, позвоночный столб выполняет опорную и защитную функцию, состоит из позвонков, разделённых на 5 групп:
- Шейные позвонки — 7
- Грудные позвонки — 12
- Поясничные — 5
- Крестцовые — 5
- Копчиковые — 1-5 (чаще 4)
Каждый позвонок, в свою очередь, имеет следующие костные образования:
- тело (расположено спереди)
- дугу (расположено сзади)
- остистый отросток (отходит назад)
- поперечные отростки (по бокам)
- две пары суставных отростков (сбоку сверху и снизу)
- верхняя и нижняя вырезки (образуются на месте отхождения суставного отростка от тела)
Шейные позвонки, особенности строения первого, второго и седьмого шейного позвонка
Число шейных позвонков у человека, как почти у всех млекопитающих, — семь.
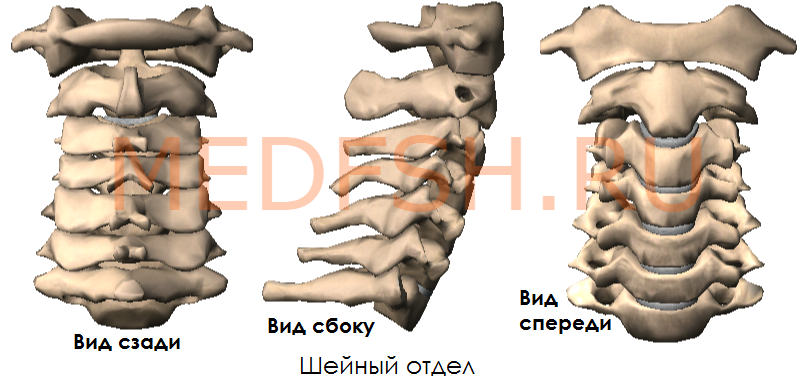
Шейные позвонки человека отличаются от других своими небольшими размерами и наличием небольшого округлого отверстия в каждом из поперечных отростков. При естественном положении шейных позвонков эти отверстия, накладываясь один на другой, образуют своеобразный костный канал, в котором проходит позвоночная артерия, кровоснабжающая мозг. Тела шейных позвонков невысокие, их форма приближается к прямоугольной.
Суставные отростки имеют округлую гладкую поверхность, у верхних отростков она обращена кзади и вверх, у нижних — вперед и вниз. Длина остистых отростков увеличивается от II к VII позвонку, концы их раздвоены (кроме VII позвонка, остистый отросток которого самый длинный).
Первый и второй шейные позвонки сочленяются с черепом и несут на себе его тяжесть.
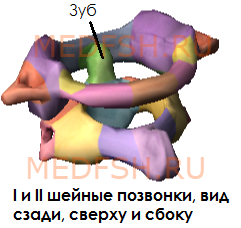
Не имеет остистого отростка, его остаток — небольшой задний бугорок выступает на задней дуге. Средняя часть тела, отделившись от атланта, приросла к телу II позвонка, образовав его зуб.
Тем не менее, сохранились остатки тела — латеральные массы, от которых отходят задняя и передняя дуги позвонка. На последней имеется передний бугорок.
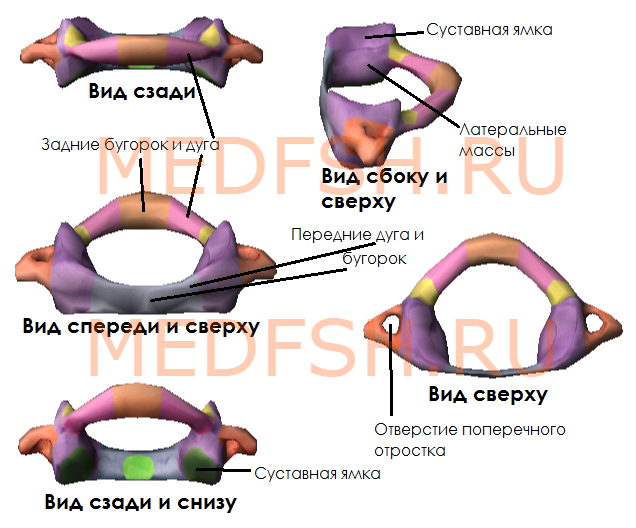
Атлант не имеет суставных отростков. Вместо них на верхней и нижней поверхностях латеральных масс находятся суставные ямки. Верхние служат для сочленения с черепом, нижние — с осевым (вторым шейным) позвонком.
При поворотах головы атлант вместе с черепом вращается вокруг зуба, который отличает II позвонок от других. Латерально от зуба на верхней стороне позвонка расположены две суставные поверхности, обращенные вверх и вбок. Они сочленяющиеся с атлантом. На нижней поверхности осевого позвонка имеются нижние суставные отростки, обращенные вперед и вниз. Остистый отросток короткий, с раздвоенным концом.
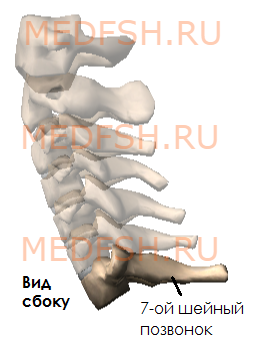
Имеет длинный остистый отросток, который прощупывается под кожей на нижней границе шеи.
Итак, шейные позвонки (7) имеют небольшой размер, на поперечных отростках имеются отверстия поперечного отростка.
Особенным строением обладает первый шейный позвонок, или атлант, а также второй и седьмой шейные позвонки.
Грудные позвонки
Двенадцать грудных позвонков соединяются с ребрами. Это накладывает отпечаток на их строение.
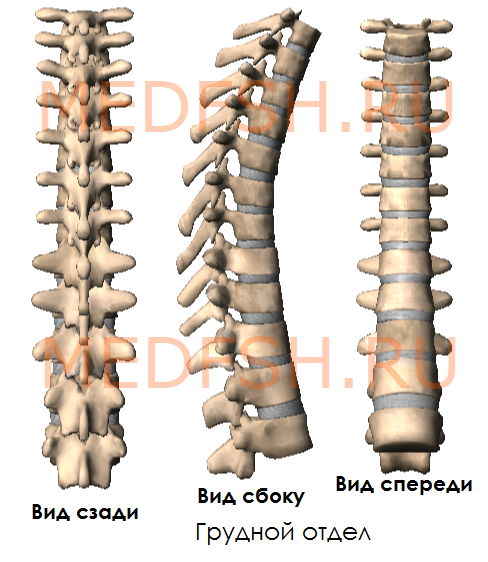
На боковых поверхностях тел имеются реберные ямки для сочленения с головками ребер. Тело I грудного позвонка имеет ямку для I ребра и половину ямки для верхней половины головки II ребра. А во II позвонке имеется нижняя половина ямки для II ребра и пол-ямки для III. Таким образом, II и нижележащее ребра, по X включительно, присоединяются к двум смежным позвонкам. К XI и XII позвонкам прикрепляются лишь те ребра, которые соответствуют им по счету. Их ямки располагаются на телах одноименных позвонков.
На утолщенных концах поперечных отростков десяти верхних грудных позвонков имеются реберные ямки. С ними сочленяются соответствующие им по счету ребра. Таких ямок нет на поперечных отростках XI и XII грудных позвонков.
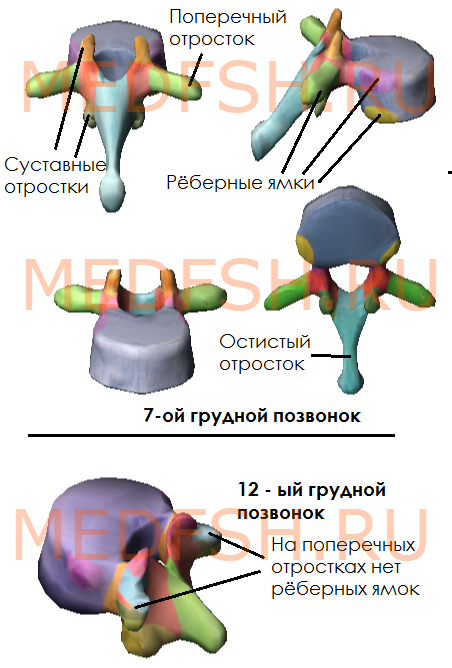
Суставные отростки грудных позвонков расположены почти во фронтальной плоскости. Остистые отростки значительно длиннее, чем у шейных позвонков. В верхней части грудного отдела они направлены более горизонтально, в средней и нижней частях опускаются почти вертикально. Тела грудных позвонков увеличиваются в направлении сверху вниз. Позвоночные отверстия имеют округлую форму.
Итак, особенности грудных позвонков:
- имеются рёберные ямки, расположенные на боковых поверхностях тела, а также на концах поперечных отростков 10-ти верхних грудных позвонков
- суставные отростки почти во фронтальной плоскости
- длинные остистые отростки
Поясничные позвонки
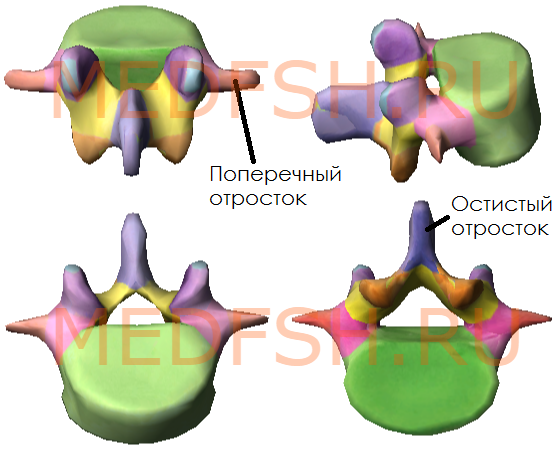
Пять поясничных позвонков отличаются от других крупными размерами тел, отсутствием реберных ямок.
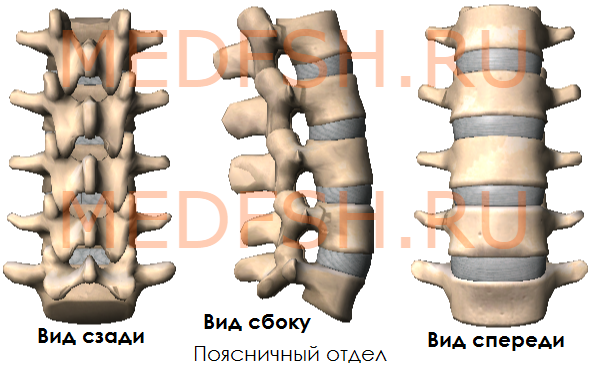
Поперечные отростки сравнительно тонкие. Суставные отростки лежат почти в сагиттальной плоскости. Позвоночные отверстия треугольной формы. Высокие, массивные, но короткие остистые отростки расположены почти горизонтально. Таким образом, строение поясничных позвонков обеспечивает большую подвижность этой части позвоночника.
Крестцовые и копчиковые позвонки
Наконец, рассмотрим строение крестцовых позвонков у взрослого человека. Их 5, и они, срастаясь, образуют крестец, который у ребенка еще состоит из пяти отдельных позвонков.
Примечательно то, что процесс окостенения хрящевых межпозвоночных дисков между крестцовыми позвонками начинается в возрасте 13-15 лет и заканчивается только к 25 годам. У новорожденного ребенка задняя стенка крестцового канала и дуга V поясничного позвонка еще хрящевые. Сращение половин костных дуг II и III крестцовых позвонков начинается с 3-4-го года, III-IV — в 4-5 лет.
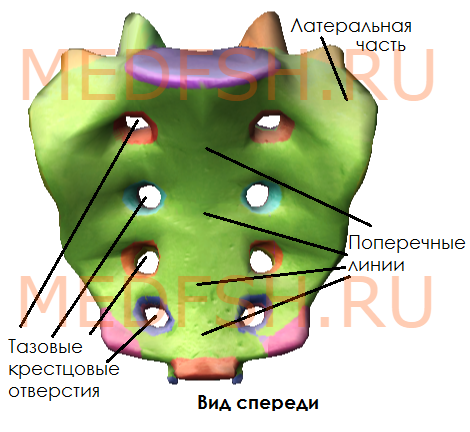
Передняя поверхность крестца вогнутая, в ней различают:
- среднюю часть, образованную телами, границы между которыми хорошо видны благодаря поперечным линиям
- затем два ряда круглых тазовых крестцовых отверстий (по четыре с каждой стороны); они отделяют среднюю часть от латеральных.
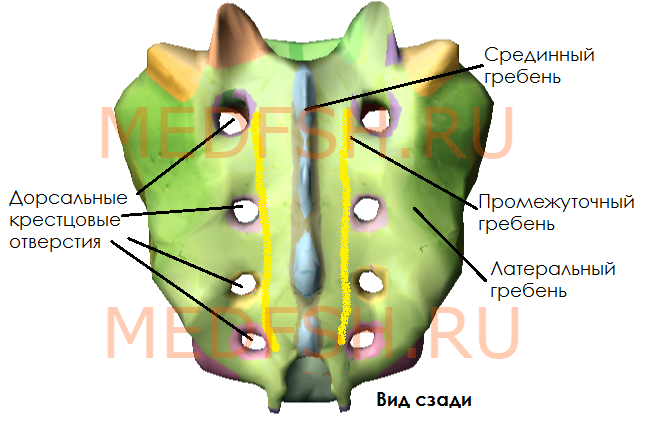
Задняя поверхность крестца выпуклая и имеет:
- пять продольных гребней, образовавшихся благодаря слиянию отростков крестцовых позвонков:
- во-первых, остистых отростков, образующих срединный гребень,
- во-вторых, суставных отростков, образующих правый и левый промежуточные гребни
- и в-третьих, поперечных отростков позвонков, образующих латеральные гребни
- а так же четыре пары дорсальных крестцовых отверстий, расположенных кнутри от латеральных гребней и сообщающихся с крестцовым каналом, который является нижней частью позвоночного канала.
На латеральных частях крестца находятся ушковидные поверхности для сочленения с тазовыми костями. На уровне ушковидных поверхностей сзади расположена крестцовая бугристость, к которой прикрепляются связки.
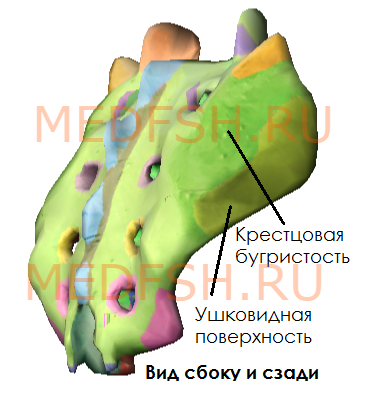
В крестцовом канале находятся терминальная нить спинного мозга и корешки поясничных и крестцовых спинномозговых нервов. Через тазовые (передние) крестцовые отверстия проходят передние ветви крестцовых нервов и кровеносные сосуды. В свою очередь, через дорсальные крестцовые отверстия — задние ветви тех же нервов.
Копчик образован 1-5 (чаще 4) сросшимися копчиковыми позвонками. Копчиковые позвонки срастаются в возрасте от 12 до 25 лет, причем этот процесс идет в направлении снизу вверх.
В норме поясничный отдел позвоночника у человека состоит из пяти позвонков. Они неподвижны и не несут динамической нагрузки. Каждый позвонок имеет обозначение, позвонки поясничного отдела кодируются символами L1-L5.
Иногда встречается врожденная аномалия, когда у человека формируется лишний шестой позвонок в поясничном отделе. Он располагается у крестца, позвонок L5 при этом утрачивает связь с крестцом. Такое строение обычно обнаруживают случайно на рентгенограмме. О том, как проявляется эта патология, какую опасность несет, будет описано в данной статье.
Что такое люмбализация позвонка
Образование аномальных позвонков в поясничном отделе – редкое явление. Еще реже встречается образование лишнего позвонка в шейном отделе.
Нижнюю часть позвоночника образует крестец. Он соединяет позвоночник с тазовыми костями и принимает нагрузку от верхних отделов. Все крестцовые позвонки неподвижны и соединены между собой в единой целое. Это необходимо для поддержки всего позвоночника.
Описанное выше аномальное строение называют люмбализацией. Она встречается у 2-3% обратившихся с болями в пояснице и бывает не выявленной до конца жизни, если патология никак себя не проявляет.

Классификация патологии
В зависимости от того, как отделен позвонок S1 от крестца, выделяют несколько видов люмбализации:
- полная люмбализация означает, что дополнительный позвонок в поясничном отделе отделен от крестцовой области и выглядит, как обычный позвонок;
- неполная люмбализация S1 позвонка происходит, когда от крестца отделены некоторые части позвонка;
- односторонняя выглядит так: одна сторона аномального позвонка похожа на первый крестцовый, а другая – на пятый поясничный позвонки;
- двусторонняя определяется точной схожестью с первым крестцовым либо с пятым поясничным позвонком.
Люмбализация может быть:
- костной;
- хрящевой;
- суставной.
В зависимости от локации боли:
- седалищной;
- поясничной.
Причины развития и основные симптомы
Причины патологии до конца не выяснены. Есть ряд предположений, которые принято считать причинами:
- наследственный фактор;
- инфекции, перенесенные во время беременности;
- интоксикация в период внутриутробного развития, в том числе алкоголизм или употребление других психоактивных веществ;
- гинекологические заболевания;
- прием противозачаточных препаратов.
Признаки люмбализации могут вовсе отсутствовать, и человек может прожить всю жизнь, не подозревая о ее наличии. Только в тяжелых случаях возникают боли в спине или пояснице. Чаще всего они появляются в возрасте 20-25 лет после физических нагрузок (прыжков, сгибаний в позвоночнике, подъема тяжестей).

Боль возникает в вертикальном положении позвоночника и стихает в положении лежа. Наблюдается:
- усиленный поясничный лордоз;
- увеличение боковых отростков позвонков;
- уменьшение подвижности в области поясницы;
- болезненность при надавливании на область аномального позвонка;
- ущемление седалищного нерва или нервных корешков;
- боль ноющего характера;
- боли, отдающие в ягодицы или на внутреннюю поверхность бедра;
- наличие сколиоза, остеохондроза или кифоза.
Методы диагностики и лечения
Для постановки диагноза врач определяет:
- характер боли;
- в какую сторону произошло изменение лордоза: уплощения или увеличения;
- рентген в нескольких проекциях.
Примечание. Если рентген не дает ясной картины, применяют компьютерную или магнитно-резонансную томографию.
Лечение люмбализации основано на симптоматике и зависит от степени проявлений. Если человека в молодом возрасте беспокоят незначительные боли в области поясницы, ему назначаются обезболивающие и противовоспалительные средства.
Если болевой синдром ярко выражен и не устраняется лекарственными препаратами, проводится операция по стабилизации S1 позвонка. Она предотвращает прогресс его смещения.
Также в терапии используют физиолечение, массаж, лечебную физкультуру и ношение ортопедического корсета.
Физиолечение направлено на укрепление и нормализацию обменных процессов в области применения. Для этого используют такие методы, как электрофорез с обезболивающим препаратом, ультразвук, парафиновые аппликации. Они улучшают кровообращение в области позвоночника, уменьшают боли, снимают мышечные спазмы и способствуют расслаблению. Кроме того, они усиливают действие лекарственных препаратов и способствуют их лучшему проникновению на клеточном уровне.
Массаж также улучшает микроциркуляцию, делает мышцы мягкими и эластичными, снимая мышечное напряжение и спазмы.

Лечебная физкультура (ЛФК) необходима для восстановления подвижности позвоночника и укрепления мышц спины. Упражнения подбираются индивидуально, в зависимости от наличия вторичных патологий и состояния пациента. При наличии сколиоза ЛФК дополняют корригирующей гимнастикой. С ее помощью устраняют искривление позвоночника.
Для укрепления поясничного отдела практикуют такие упражнения:
- лежа на ровной твердой поверхности, согните ноги в коленях и поставьте на ширине плеч, сделайте глубокий вдох и выдох, повторите 10 раз;
- лежа, подтяните согнутые в коленях ноги к груди, а руки разведите в стороны, задержитесь в этом положении, удерживая ноги, затем вернитесь в исходное положение и расслабьтесь;
- лежа, разведите руки в стороны, медленно поворачивайте колени в стороны, стараясь дотянуться до пола, голову при этом поворачивайте в противоположную сторону;
- для растяжения позвоночника в том же положении лежа (колени согнуты) приподнимите таз вверх и оторвите спину от пола, опираясь стопами и лопатками, спина должна сохранять ровное положение, задержитесь на несколько секунд наверху и вернитесь в исходное положение;
- вис на турнике;
- сидя, вытяните одну ногу перед собой, вторую согните в колене и положите на пол, далее, сохраняя спину ровной, сгибайтесь к вытянутой ноге, стараясь дотянуться до стопы (можно не дотягиваться до стопы полностью, важно почувствовать растяжение мышц спины, не искривляя ее положения, постепенно наклон увеличится);
- лежа на животе, вытяните руки вперед перед собой, приподнимайте и держите над уровнем пола несколько секунд, затем вернитесь в исходное положение;
- аналогично предыдущему упражнения, приподнимайте над полом руки и ноги одновременно.
Эти упражнения можно выполнять как для лечения, так и для профилактики болей. Нельзя их использовать в период обострения патологии. Следите за правильной техникой выполнения и своими ощущениями, упражнения не должны вызывать дискомфорт или боль.
Кроме того, для здоровья спины очень полезно плавание. Оно снимает нагрузку с позвоночника, расслабляет мышцы и является отличной профилактикой различных заболеваний. Йога, кинезис, пилатес и другие мягкие виды фитнеса направлены на восстановление и укрепление опорно-двигательного аппарата.
Для людей с проблемным позвоночником противопоказаны тренировки с осевой нагрузкой на позвоночный столб: прыжки, бег или другие активные виды спорта, где есть риск получения травмы.

Показания к использованию ортопедического корсета при люмбализации определяются лечащим врачом. Он назначает его вид и продолжительность ношения.
Корсет назначается в таких случаях, как:
- приступы ишиаса и люмбаго;
- нестабильное положение позвонка S1;
- смещение позвонка;
- сколиоз у детей, развившийся на фоне люмбализации (если у ребенка диагностирована третья степень сколиоза, самая тяжелая, корсет конструируется индивидуально);
- профилактика смещения позвонков.
Хирургическое лечение люмбализации проводится только при наличии стойких сильных болей и неэффективности консервативных методов лечения. При операции удаляют отростки поясничного позвонка, а лишний позвонок на копчике фиксируют костным трансплантатом или металлоконструкцией.
Исход лечения благоприятный. Если отсутствуют вторичные патологии и соблюдаются все рекомендации врача, пациент возвращается к своей привычной жизни и сохраняет трудоспособность.
Важно! Прооперированным пациентам запрещено заниматься тяжелым физическим трудом в течение всей жизни.
Возможные осложнения
Иногда при наличии провоцирующих факторов (поднятие тяжестей, травма поясничного отдела) может произойти смещение аномального позвонка. Это приводит к сдавливанию крестца и болям.
Люмбализация может существенно изменить функциональность поясничного отдела, привести к смещению центра тяжести, искривлению позвоночного столба и смещению крестца. Это провоцирует развитие таких патологий, как:
- сколиоз;
- люмбаго;
- остеохондроз;
- спондилез.

Заключение
Люмбализация S1 позвонка — редкая форма патологии позвоночника. Она обнаруживается только при тяжелых формах патологических изменений или при травмах позвоночника. Благодаря современным методам диагностики и лечения аномалия легко выявляется и успешно лечится.

МКБ-10

- Причины люмбализации
- Патанатомия
- Симптомы люмбализации
- Диагностика
- Лечение люмбализации
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Люмбализация – врожденный порок развития позвоночника, сопровождающийся формированием дополнительного поясничного позвонка, который образуется из верхнего крестцового позвонка, не сросшегося в единую кость с остальным крестцом. Частота возникновения неизвестна, поскольку люмбализация в ряде случаев протекает бессимптомно и не диагностируется. Люмбализация является причиной обращения к врачам примерно в 2% от общего числа случаев болей в спине. По данным некоторых исследователей, более чем у 60% подростков, страдающих диспластическим сколиозом, выявляются признаки люмбализации или сакрализации (противоположной патологии – сращения пятого поясничного позвонка с крестцом). Лечение люмбализации осуществляют врачи-вертебрологи и ортопеды.

Причины люмбализации
Этиология точно не установлена. Специалисты в области ортопедии и травматологии предполагают, что причиной развития люмбализации могут стать инфекции и интоксикации в периоде внутриутробного развития (внутриутробные инфекции, токсикоз беременных и пр.). К числу факторов риска относят наследственную предрасположенность, возраст матери 30 лет и старше, злоупотребление алкоголем в первом триместре беременности, прием противозачаточных средств и гинекологические заболевания матери.
Патанатомия
Примерно у 1% людей в процессе развития верхний крестцовый позвонок не сращивается с остальными, а образует отдельную кость – такая патология носит название люмбализации. Возможно как двухстороннее, так и одностороннее, как полное, так и частичное отделение. При полном отделении S6 представляет собой полноценный поясничный позвонок. При неполном отделении сохраняется частичная связь S6 с остальными крестцовыми позвонками, варианты строения могут различаться – от практически полного сращения до фиксации на небольшом участке.
В зависимости от характера анатомических изменений и особенностей влияния на динамическую и статическую функции позвоночника выделяют одностороннюю и двустороннюю люмбализацию. Как односторонняя, так и двусторонняя форма люмбализации может быть костной, хрящевой и суставной. Развитие болевого синдрома характерно только для суставной формы люмбализации, при других формах течение, как правило, бессимптомное.
Нарушение оси позвоночного столба вследствие люмбализации становится причиной вторичных изменений в мягких тканях спины. Из-за увеличения нагрузки ухудшается кровоснабжение позвоночника. Давление шестого поясничного позвонка на крестец может становиться причиной развития седалищного синдрома. Из-за нарушения нормальной анатомической структуры нижнепоясничного и верхнекрестцового отдела при люмбализации возможно ущемление нервных корешков остистыми отростками S1 или L5.
Симптомы люмбализации
Обычно боли в спине при данной патологии появляются в молодом возрасте (20-25 лет). При этом многие пациенты с люмбализацией отмечают, что болевой синдром впервые возник остро, на фоне поднятия тяжестей, падения на выпрямленные ноги, прыжка или бокового прогиба туловища. Выделяют две клинические формы люмбализации: поясничную и седалищную.
При поясничной форме люмбализации пациентов беспокоят ноющие боли в пояснице и вдоль позвоночника. Возможен острый болевой приступ - люмбаго. Боль обычно исчезает после приема противовоспалительных средств (найза, диклофенака). Возобновление болевого синдрома, как правило, связано с дополнительной травматизацией: повышенной нагрузкой, поднятием тяжелого предмета, падением и т. д. Характерным признаком седалищной формы люмбализации является иррадиация боли в область ягодиц и нижние конечности. В некоторых случаях у больных люмбализацией выявляется нарушение кожной чувствительности в области бедра или поясницы. Причиной развития седалищной формы люмбализации является сдавление седалищного нерва.
При осмотре пациентов с люмбализацией выявляется увеличение или уплощение поясничного лордоза. Подвижность позвоночника в боковом и переднезаднем направлении обычно ограничена. При пальпации возникают умеренные или незначительные боли в нижних отделах позвоночника. Максимально болезненная точка определяется сбоку от V поясничного позвонка. Для седалищной формы люмбализации характерен положительный симптом Ласега (усиление боли в области ягодицы и по задней поверхности бедра при попытке поднять выпрямленную ногу в положении лежа на спине). Специфичным признаком люмбализации является боль в области поясницы, возникающая при прыжке на пятки в положении с согнутыми коленями. Кроме того, отмечается усиление боли в положении стоя и уменьшение в положении лежа, а также боль при спуске с лестницы, в то время как подъем не доставляет неприятных ощущений.
Диагностика
Для подтверждения диагноза люмбализация выполняется рентгенография позвоночника в двух проекциях. На рентгенограммах выявляется тень дополнительного позвонка в поясничном отделе. Высота нижнего поясничного позвонка уменьшена, остистый отросток укорочен. При односторонней люмбализации в прямой проекции с левой или с правой стороны определяется видимая щель в верхнем отделе крестца. В сомнительных случаях пациентов с люмбализацией направляют на МРТ или КТ позвоночника. При неврологических расстройствах назначают консультацию невролога. При подозрении на сколиоз проводят соответствующее рентгенологическое исследование с последующим описанием снимков по специальной методике.
Лечение люмбализации
При бессимптомном течении терапия не показана, при выявлении в детском и юношеском возрасте рекомендуется наблюдение для своевременного выявления сколиотической деформации позвоночника. Лечение требуется только при формировании сколиоза или при возникновении болевого синдрома. Обычно при люмбализации проводят консервативную терапию: массаж поясничной области, физиотерапевтические процедуры (электрофорез с новокаином, ультразвук, парафиновые аппликации), ЛФК, корсетирование. Больному с люмбализацией рекомендуют ограничить физические нагрузки, не поднимать тяжести и спать на жесткой постели.
Хирургическое лечение люмбализации показано при упорном болевом синдроме и неэффективности консервативной терапии. В ходе операции производится удаление увеличенных отростков V поясничного позвонка, а сам позвонок фиксируется при помощи костного трансплантата или металлоконструкции.
Прогноз и профилактика
Прогноз как при консервативном, так и при оперативном лечении благоприятный. При адекватной терапии, отсутствии вторичных изменений (раннего остеохондроза) и соблюдении рекомендаций врача трудоспособность при люмбализации полностью восстанавливается, однако противопоказания к выполнению тяжелого физического труда сохраняются на протяжении всей жизни пациента. Профилактика не разработана.
Читайте также:


