Межпозвоночная грыжа защемление нерва операция
Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек.
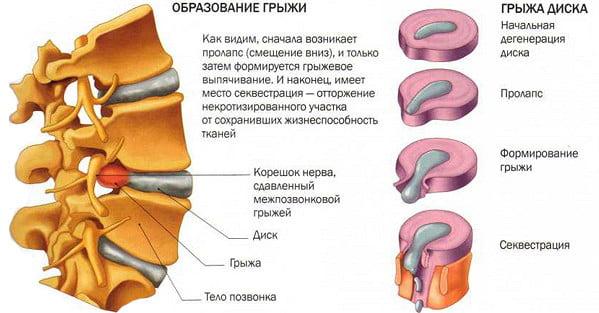
Даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
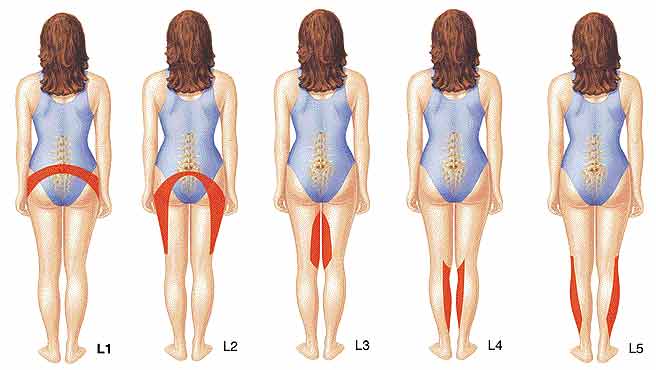
Зоны, куда может отдавать болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
Заживший операционный шрам.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей осложнений. Современные нейрохирургические технологии великолепно продуманы от создания безопасного доступа до точной визуализации, они отлично изучены, освоены и отточены до мелочей.
Зарубежное и российское лечение: какой прогноз
Отечественные клиники иногда не имеют отлаженной системы реабилитации.
Памятка после удаления грыжи: два важных дополнения
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
Боли после удаления грыжи позвоночника
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
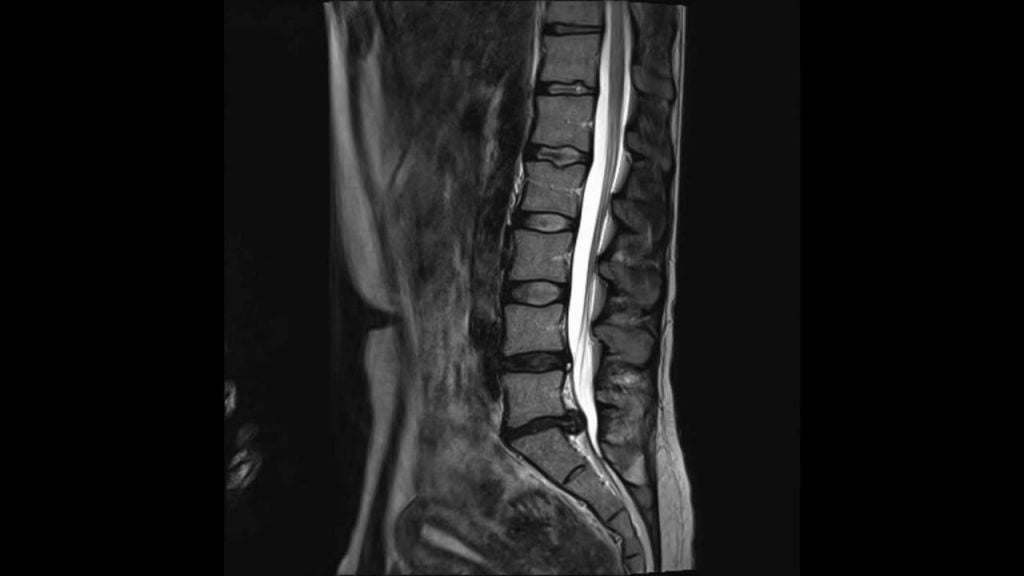
Грыжа поясничного отдела.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника.
Вы должны понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Когда можно садиться
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
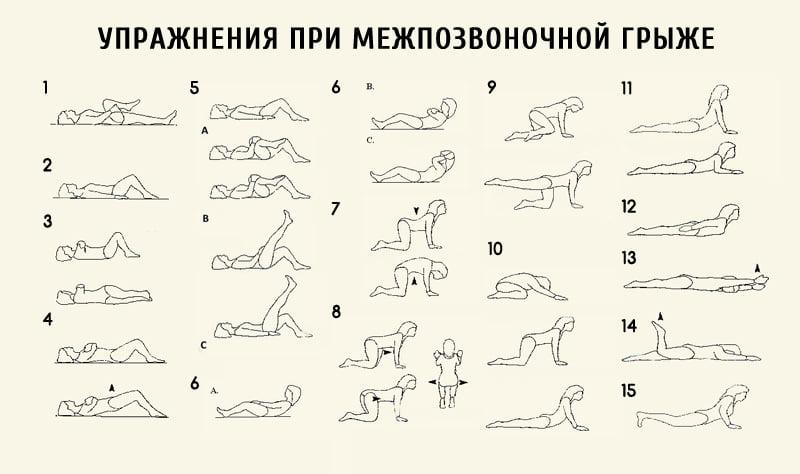
Этот комплекс выполняется как до, так и после операции.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Осложнения после удаления грыжи позвоночника
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.
- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проведена качественно, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
Грыжа на копчике – патология воспалительно-дегенеративного характера, поражающая нижний отдел позвоночника. Поскольку копчиковые позвонки являются одной из самых крепких частей костной системы, грыжи такого типа диагностируются в редких случаях, но несут серьезную угрозу для здоровья.
Предлагаем потратить на прочтение статьи всего 5-7 минут и узнать о самых эффективных и безопасных методах лечения и профилактики копчиковой грыжи.
Анатомия диафрагмы
Диафрагма представляет собой мышцу, которая отделяет грудь от брюшной полости. Эта часть мускулатуры принимает активное участие в дыхании. Кроме этого, диафрагма способна регулировать внутрибрюшное давление.
В области почек расположены пояснично-реберные треугольники, которые очень подвержены грыжевым отклонениям. Один из них называется треугольником Бохдалека. Именно в этой зоне и локализуется диафрагмальная грыжа Бохдалека.
Развитие диафрагмы начинается на 3 неделе развития плода, а заканчивается к 8-10 неделе. В этот период формируются и органы брюшной полости. Если происходит нарушение сращения плевры и диафрагмы, то части кишечника, желудка или селезенки могут попасть в образовавшееся пространство. Таким образом, грыжа Бохдалека образуется чаще всего во внутриутробный период с 3 по 10 неделю развития эмбриона.
В большинстве случаев грыжа появляется с левой стороны. Это связано с тем, что печень препятствует попаданию органов в отверстие. Правосторонние грыжи отмечаются примерно в 20 % случаев. Кроме этого, над левой почкой в диафрагме находится отверстие Бохдалека, через которое нередко выходит грыжа. Патология гораздо чаще отмечается у мальчиков, чем у девочек.
Как лечить защемление нерва в пояснице
При защемлении нерва в пояснице лечение основывается на правильной диагностике причины, вызвавшей данную проблему. Если причина болезненного состояния выявлена, то пациенту прежде всего назначают постельный режим.
В качестве медикаментозных средств выступают:
- нестероидные противовоспалительные препараты (вольтарен и ибупрофен), которые снимают боль и воспаление в пояснице;
- новокаиновые блокады, которые оказывают обезболивающий эффект тех мест, где выходят нервные ответвления;
- мази, кремы и гели для наружного применения, в качестве таковых выступают (Финалгон, Капсикам, Нурофен, Диклофенак, Фастум-гель);
- противовоспалительные свечи для ректального использования;
- специальная диета, которая исключает копченные, соленые, острые блюда, а в острый период нельзя употреблять алкоголь, наваристые мясные бульоны;
- массаж, который снимает напряжение мышц в области поясницы;
- лечебная гимнастика, специальные упражнения помогут избавиться от спазмирования мышц и напряжения в связках;
- рефлексотерапия;
- водные процедуры;
- физиотерапевтические методы;
- санитарно — курортное лечение.
Если консервативное лечение не приносит должного облегчения, то назначают оперативное лечение. После затухания острой фазы, врачи назначают вспомогательную терапию (массаж, лечебную физкультуру, водные процедуры). Как медикаментозное лечение, так и вспомогательное направлено на уменьшение отека, улучшение кровоснабжения, купирование болевого синдрома. При хроническом течении заболевания с частыми рецидивами рекомендуется санаторное лечение. Важным фактором в профилактике защемления нервов является борьба с лишним весом. У лиц с повышенной массой тела, защемление нерва будет происходить постоянно, несмотря на своевременное лечение.
Причины грыжи
Так как грыжа Бохдалека чаще всего носит врожденный характер, то причиной патологии является различные неблагоприятные воздействия, которым подвергается беременная женщина. Спровоцировать такое отклонение у будущего ребенка могут следующие факторы:
- токсикоз беременности в первом триместре;
- прием спиртного и курение на ранних сроках вынашивания плода;
- хронические болезни органов дыхания у будущей матери;
- подъем тяжестей во время беременности;
- употребление лекарственных препаратов беременной женщиной.
К грыже у младенца могут привести и тяжелые роды. Патология нередко отмечается при появлении на свет чрезмерно крупного ребенка, особенно если он проходил через узкие родовые пути.
Грыжа Бохдалека у взрослых чаще всего возникает после травм (падения или ранения). Также к развитию патологии могут привести болезни ЖКТ и органов дыхания, ожирение. Диафрагмальные грыжи чаще образуются у людей старше 50 лет из-за возрастных изменений.
Что делать при защемлении нерва в пояснице
Первое, что нужно запомнить: при остром приступе боли категорически запрещается разогревать спину. Все дело в том, что воздействие тепла на проблемный участок, чревато отеком, ведь тепло усиливает приток крови к пораженному месту. В итоге увеличивается и усиливается давление на нервную ткань, что является следствием отека. Прогревание поясницы может частично успокоить боль, однако ненадолго, результатом воздействия тепла станет возращение боли с новой интенсивностью.
При появлении острой боли в первую очередь больного следует уложить на твердую поверхность. В качестве твердой поверхности может выступать даже пол, если он не сильно холодный. Но все же лучше подстелить под больного тонкий матрас или одеяло. Удобное положение тела может облегчить участь больного. Обязательно вызвать врача. До прихода врача, если больной с этим раньше сталкивался, принять обезболивающее средство в виде таблеток, ректальных свечей или инъекций.
При оказании эффективной медицинской помощи прежде всего устраняют полностью боль и спазм скелетных мышц. Когда боль уменьшается можно продолжить лечение таблетками и средствами наружного применения, в состав которых входят мази, гели, кремы, содержащие нестероидные противовоспалительные препараты.
При спазме скелетных мышц назначают миорелаксанты (мидокалм), которые быстро восстанавливают функции мышц и пострадавших органов.
При очень сильных болях проводят новокаиновые блокады: раствор новокаина вводят подкожно или внутрикожно в участок наибольшей боли и вдоль позвоночника с обеих его сторон.
Для успокоения больного назначают снотворное и успокаивающее средство, поскольку лечение центральной нервной системы имеет большое значение при данной терапии.
После того, как боль утихнет, целесообразны физиотерапевтические процедуры, массаж и лечебная гимнастика. Лечение защемления нерва эффективно в комплексе с основными (медикаментозные препараты) и вспомогательными (массаж, физиопроцедуры, лечебная гимнастика) медицинскими мероприятиями.
Симптоматика
Если заболевание отмечается в младенческом возрасте, то основным симптомом патологии являются нарушения дыхания и работы сердца, так как грыжа давит на средостение. Отмечаются следующие проявления:
- слабое дыхание;
- смещение вправо сердечного толчка и сердечного ритма;
- втянутый живот ладьевидной формы.
При этом у новорожденного не наблюдается болей в животе. Симптоматика выражена слабо. Однако грыжа представляет большую угрозу для жизни ребенка. Без лечения малыш может погибнуть от нарушений дыхательной и сердечной деятельности.
У взрослых людей преобладает желудочно-кишечная симптоматика. Больной жалуется на следующие проявления:
- изжогу;
- жгучую боль в груди и животе;
- рвоту после приема пищи;
- затруднение дыхания после еды;
- отрыжку.
При прослушивании больного фонендоскопом можно услышать плеск. В дальнейшем у пациента прогрессируют нарушения дыхания и сердечной деятельности из-за сдавливания органов грыжей.
Фармакотерапия заболевания
Лечение корешкового синдрома обычно бывает связано со степенью поражения нерва. Обычно врач предписывает пациенту строгий постельный режим. Для облегчения его состояния применяются анальгетики (Анальгин, Кетанов, Баралгин), противовоспалительные препараты (Диклофенак, Индометациновая мазь, Ибупрофен), глюкокортикостероиды.
Хороший эффект оказывают местные средства, способствующие снятию вызванного застойными явлениями отека, усилению кровообращения, облегчению движений. Их влияние помогает устранить сдавливание нерва, расслабить мышцы, нормализовать рефлексы. Болевые ощущения начинают постепенно проходить, так же как связанная с ними местная гиперемия и повышение температуры.
Когда врач определяет, что делать для снятия наиболее выраженных проявлений заболевания, то чаще всего используются перцовый пластырь, мази, гели, бальзамы (Фастум гель, Вольтарен, Диклофенак, Финалгон), местные анестетики.
Помогают восстановлению нервных корешков миорелаксанты (Баклофен, Мидокалм, Сирдалуд), спазмолитики, эпидуральная блокада с использованием обезболивающих веществ, антиконвульсанты. Эти меры препятствуют развитию дальнейших дегенеративных процессов и значительно облегчают состояние пациента.
Диагностика
Диагностикой такой грыжи у детей занимается врач-педиатр. Взрослым людям следует обратиться к торакоабдоминальному хирургу. Этот специалист занимается патологиями диафрагмы. Назначают следующие исследования:
- компьютерную томографию (КТ);
- рентгенографию;
- МРТ;
- УЗИ.
Грыжа Бохдалека на КТ отчетливо определяется в следующих случаях:
- При выпадении желудка. Данная патология приводит к скоплению жидкости в левой части грудной полости.
- При выпадении тонкой кишки. Определяются темные или светлые участки на фоне легких.
- При смещении селезенки или печени. Обнаруживается затемнение на фоне легкого.
Компьютерная томография позволяет определить размер и локализацию грыжевого отверстия, а также структуру выпавших внутренних органов.
Грыжа Бохдалека на КТ у взрослых выглядит как крупное образование с низкой плотностью, имеющее четкие контуры. У новорожденных отмечается смещение сердца в правую сторону.
В зависимости от локализации патологического процесса и расположения секвестра грыжа подразделяется на несколько видов:
- Шейного отдела (пульпозное ядро выпадает между VI и VII позвонками, вследствие чего нарушается кровоснабжение и может развиться ишемия).
- Поясничного отдела (это самый распространенный вид грыжи, секвестрация происходит между IV и V позвонками).
- Пояснично-крестцового отдела (секвестрация грыжи межпозвоночного диска происходит между L5 и S1, встречается в 25% случаях).
Лечение и прогноз
Вылечить грыжу Бохдалека можно только хирургическим способом. Консервативная терапия в данном случае неэффективна.
В условиях стационара проводят операцию. Грыжевой мешок вскрывают. Если ущемленные органы не подверглись некротическим изменениям, то их вправляют. Если имеется омертвение тканей, то проводят резекцию пораженных участков. Затем грыжевое отверстие закрывают собственными тканями или специальной сеткой и зашивают рану.
Взрослым пациентам после операции рекомендуется избегать физических нагрузок, особенно поднятия тяжестей. Необходимо соблюдать щадящую диету и не употреблять пищу, раздражающую желудок и кишечник. После принятия еды не следует приседать или лежать. Если у больного имеется лишний вес, то рекомендуется похудение.
Смертность детей при грыже Бохдалека достигает 30-50 %. Поэтому операция необходима. Хирургическое вмешательство помогает спасти жизнь малышу и улучшить качество жизни взрослого.
Прогноз
При своевременной операции грыжа не представляет опасности. Прогноз ухудшается в случае развития осложнений. Среди людей пожилого возраста летальность достигает 10%. Развитие флегмоны грыжевого мешка усугубляет прогноз для здоровья.
После проведения операции восстановление происходит не сразу. Реабилитация затягивается на месяц и более. При проведении натяжной герниопластики грыжа может образоваться и ущемиться повторно.
Профилактика
Как предотвратить диафрагмальную грыжу? Эта патология чаще всего формируется во внутриутробный период. Поэтому беременной женщине необходимо избегать подъема тяжестей, приема алкоголя, употребления лекарственных препаратов, а также курения. При несоответствии размеров плода и родовых путей следует сделать операцию кесарева сечения. Если у беременной имеются признаки раннего токсикоза, то необходимо обратиться к гинекологу и пройти лечение.
Взрослым людям необходимо избегать травмирования реберно-поясничной области и своевременно излечивать болезни органов пищеварения и дыхания. Важно также следить за своим весом, так как ожирение является одной из причин появления грыжи в зрелом возрасте. При возникновении таких симптомов, как тошнота и затруднение дыхания после приема пищи, нужно обратиться к специалисту и пройти диагностику.
Упражнения при защемлении нерва в пояснице
Консервативное лечение предполагает прием медикаментов: обезболивающих и противовоспалительных препаратов. Однако не стоит ограничиваться только ими. Если во время лечения выполнять несложные упражнения для растяжки мышц, то боль и воспаление пройдут в скором времени.
Упражнения для растяжки могут быть весьма эффективными, поскольку помогают ускорить выздоровление и облегчить состояние больного. Не стоит делать упражнения с усилием, они должны оказывать минимальную нагрузку на больную область.
Итак, для скорейшего выздоровления следует проводить следующий комплекс упражнений:
- Лечь на ровную поверхность и согнуть больную ногу (где ощущается боль). Осторожно подтянуть ее к плечу. Удержать ногу в этом положении в течение 30 секунд. Далее разогнуть ногу и отдохнуть. Затем поднять и задержать другую ногу, а после — одновременно обе ноги. Повторить упражнение еще 2 раза.
- Лежа на спине согнуть ноги в коленях и осторожно подтянуть к груди, не отрывая ягодицы от пола.
- Лежа на полу скрестить ноги (положить одну на другую), обхватить руками здоровую ногу и подтянуться. В таком положении следует удерживать ноги в течение 30 секунд, затем опустить их и вернуться в исходное положение. Упражнение повторить еще 2 раза.
- Лечь на спину, руки подложить под ягодицы. Проделать ногами движение, имитирующее езду на велосипеде.
- Лечь на спину и развести руки в стороны, ноги согнуть в коленях. Осторожно отводить ноги в сторону, но не отпускать вниз. Задержаться в таком положении несколько секунд.
- Лежа на боку, согнуть ноги в коленях, затем подтянуть к себе, свернувшись в колечко, затем вернуться в исходное положение.
- Лежа на спине, поднять ноги и упереть их в стенку. Придвинуться к стенке настолько близко, чтобы ягодицы можно было плотно к ней прижать. В таком положении надо пробыть 5−10 минут.
- Ноги немного расставлены в стороны, руки опущены ниже талии. Следует совершать круговые движения бедрами то в одну, то в другую сторону.
- В таком же положении (расставленные в стороны ноги) поднять одну руку и наклонить корпус в противоположную сторону. Другими словами, если поднять правую руку, то наклоны надо совершать влево. Упражнение выполнять осторожно, стараясь опускаться как можно ниже.
- Взять стул, держась за него расставить ноги для устойчивости. В таком положении делать полуприседания.
- Поднять одну ногу на сидение стула. В таком положении стараться присесть. Опускаться вниз надо плавно, как можно ниже. На несколько секунд задержаться внизу. Повторить другой ногой.
- Сесть на пятки, осторожно наклониться вперед, касаясь руками пола. Задержаться в таком положении несколько секунд.
- Исходное положение такое же, но руки следует разводить по сторонам параллельно полу. Аккуратно сцепить руки за спиной, или попытаться это сделать на максимально близкое расстояние.
- Сидя на полу, сцепить руки на затылке, а ноги вытянуть. Осторожно и очень медленно лечь на спину. Развести ноги по сторонам и максимально их поднять. Остаться в таком положении в течение нескольких секунд. Опустить ноги вниз и постараться встать через бок. Не стоит отрывать резко тело от пола.
- Сидя на полу, выпрямить ноги, а руки согнуть в коленях. При помощи рук и туловища, надо походить на ягодицах: вперед и назад.
- Сидя на стуле, руки положить за голову, а ноги скрестить. В таком положении надо поворачиваться вправо и влево. Поменяв ноги, упражнение повторить еще раз.
- Встать на колени, сделать упор на руки, которые согнуты в локтях. По очереди выгибать и прогибать спину.
- Сидя на коленях, наклониться вперед и прикоснуться лбом к полу (по мере возможностей). В то же время руки вытянуть вперед или протянуть их вдоль корпуса. Задержаться в таком положении несколько секунд.
Не стоит забывать, что лечебную гимнастику выполняют только в стадии ремиссии после обследования и лечения. В период острой боли строго запрещается проводить какие-либо физические упражнения. Начинать гимнастику надо осторожно и медленно, постепенно увеличивая нагрузку. Не стоит интенсивно и резко выполнять упражнения, можно спровоцировать приступ острой боли.
Физические упражнения, выполненные аккуратно и правильно являются эффективным методом в борьбе с компрессией нервов в поясничном отделе. Упражнения стимулируют кровообращение, устраняют застойные процессы в мышцах, способствуя тем самым выздоровлению.
Заболевания позвоночника
То есть специалист, заинтересованный, казалось бы, в проведении операции по удалению грыжи позвоночника , предупреждает о достаточно малом проценте успешных исходов операций по удалению грыж позвоночника.
Откровенно говоря, никакая операция на позвоночнике не дает полной гарантии. А если бы и можно было их дать, то уж во всяком случае нельзя утверждать, что все проблемы, связанные со спиной, снимутся раз и навсегда.
Через неделю или через год после успешной операции может заявить о себе какой-нибудь другой диск или сустав, никогда раньше не представлявший беспокойства.
Кроме того, широко распространено заблуждение, что хирургия - это метод, позволяющий избавиться от всех проблем быстро, раз и навсегда, избежав необходимости заниматься в дальнейшем своей спиной.
«Врачи, занимающиеся болями в опорно-двигательном аппарате , часто возлагают вину во всех бедах на позвоночник. Роль позвоночного столба в обеспечении функции опоры и движения, защиты жизненно важных органов, безусловно, велика.
Но приписывать все боли в спине остеохондрозу нет никаких оснований. Чтобы доказать это, напомним о нормальной клинической анатомии позвоночника и заключенных в нем неврологических структурах.
Позвоночный столб образует позвоночный канал, ограниченный спереди телами позвонков и межпозвонковыми дисками, покрытыми задней продольной связкой. По сторонам и сзади позвоночный канал ограничен дугами позвонков и желтыми связками между ними.
Внутри позвоночного канала располагается спинномозговой канал ("дуральный мешок"), в котором заключены спинной мозг (от основания черепа до 2-го поясничного позвонка), а ниже 2-го позвонка -корешки спинномозговых нервов ("конский хвост").
Пространство между стенками позвоночного и спинномозгового каналов заполнено рыхлой соединительной тканью, позволяющей "дуральному мешку" легко перемещаться во всех направлениях.
Спинномозговой канал заполнен спинномозговой жидкостью, в которой "плавают" спинной мозг, а ниже 2-го поясничного позвонка корешки спинномозговых нервов.
При любом надавливании снаружи на стенку спинномозгового канала корешки смещаются в спинномозговой жидкости, легко уходя от сдавления.
Корешки спинномозговых нервов существуют раздельно только в спинномозговом канале, за пределы которого передний и задний корешки выходят попарно в одной оболочке и называются "спинномозговой нерв".
Этот нерв направляется к межпозвонковому отверстию и выходит через его верхнюю часть непосредственно под дугой одноименного. позвонка, то есть, значительно выше межпозвонкового диска . Иными словами, спинномозговой нерв и диск располагаются в разных поперечных плоскостях.
Поэтому не только выпячивания диска, но и любые грыжи не могут повредить спинномозговой нерв. Любопытно, что американские анатомы знают, это и даже создали специальный учебный муляж, показывающий невозможность такого сдавления.
Еще одна неврологическая деталь: повреждение любого нервного проводника характеризуется вовсе не болями, а выпадением двигательных и чувствительных функций в иннервируемой области.
Теперь несколько слов о патологической анатомии остеохондроза. "Остеохондроз" - термин патоморфологический, он введен Ч. Шморлем в 1932 г. и означает дистрофическое изменение хряща и прилежащей к нему кости, то есть может быть везде, где есть хрящ и кость в позвоночнике, суставе, симфизе, ребрах и т.д. Причем начинается дистрофический процесс всегда с хряща!
Хрящевая фаза названа Шморлем хондрозом. По существу, остеохондроз является процессом старения - "своевременного" или преждевременного. Это не болезнь, а медленно развивающееся патоморфологическое состояние, такое же, как поседение, облысение, старческое изменение кожи и т.п.
Многие авторы утверждают, что краевые костные разрастания, тел позвонков могут травмировать спинной мозг или корешки спинномозговых нервов. По этому поводу следует сказать, что таких разрастаний в заднем направлении практически не бывает.
Остеохондрозные разрастания идут вперед и в стороны, вдоль выпячивающихся дисков. Кроме того, как уже говорилось, спинномозговые нервы (не корешки!) и остеохондрозные костные разрастания располагаются в разных поперечных плоскостях.
Ни грыжи дисков, ни костные остеохондрозные разрастания не могут повредить спинномозговые нервы в межпозвонковых отверстиях (по крайней мере, в грудном и поясничном отделе позвоночника), ни, тем более, корешки спинномозговых нервов по той простой причине, что раздельных корешков за пределами спинномозгового канала ("дурального мешка") нет.
А это означает, что нет и не может быть никаких радикулярных синдромов, что причина болей иная. Для ее выяснения нужно знать, что болевая импульсация может исходить только из тех анатомических структур, которые имеют болевые рецепторы.
И эта причина, вероятно, была бы давно установлена, если бы при обследовании больного исследовали то, что болит, а не искали ее в позвоночнике и даже в голове.
Теперь мы уже сталкиваемся с такими фактами, когда, не найдя никакой патологии в позвоночнике, считают, что нет морфологической основы для болей, а значит это боли психогенные. Совместное лечение таких хронически больных с психиатрами преподносится как новейшее достижение неврологической науки.
Тупиковая ситуация , в которую попала неврология и завела за собой всю медицину, объясняется тем, что она вместо прямой и ясной дороги добросовестного клинического исследования пациента пошла по пути умозрительных надуманных концепций и "теорий" о вине позвоночника вообще и остеохондроза и грыж дисков в частности.
После этого всем случайным находкам в позвоночнике, начиная от остеохондроза и заканчивая вариантами нормы, начали приписывать вину за болевые синдромы. А уж когда появилась возможность с помощью КТ и МРТ выявлять выпячивания и грыжи дисков, на них свалили все беды.
Почти в каждой истории болезни 40-60-летнего пациента с болями в спине можно найти сведения о перенесенных в грудном возрасте заболеваниях, но ни в одной не отыскать точную локализацию болевой точки или хотя бы зону, не говоря уже о пальпаторном исследовании указанной им зоны. Это можно понять.
Зачем перегруженному врачу проводить такие исследования, если всем известно, что болит из-за остеохондроза или грыжи диска. А потому больного сразу направляют "на рентген", КТ, МРТ.
Читайте также:


