Лекции по заболеваниям позвоночника
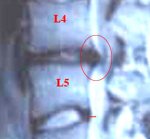
Грыжа межпозвонковых дисков – опасное заболевание позвоночника, которое часто развивается как осложнение остеохондроза. Появление грыжи может быть связано с возрастными изменениями, но эта болезнь поражает людей не только преклонного возраста. Соответствующий диагноз может быть поставлен человеку и в 20 лет.
Если болезнь не получает грамотного лечения, пациент рискует получить инвалидность.
Межпозвоночные диски (МПД) – хрящевые тела, соединяющие позвонки между собой и выполняющие функцию амортизации. Это возможно за счет специфической структуры дисков: внутри они состоят из малосжимаемого и студенистого ядер, которые ограничены плотным фиброзным кольцом.
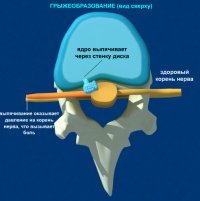
Грыжа развивается, когда повреждается кольцо, и не сдерживаемое им студенистое ядро выпячивается наружу. Выходя за пределы фиброзного кольца, грыжа сдавливает нервные корешки, а травмированные нервные волокна дают о себе знать сильной болью.
Межпозвоночная грыжа. Виды
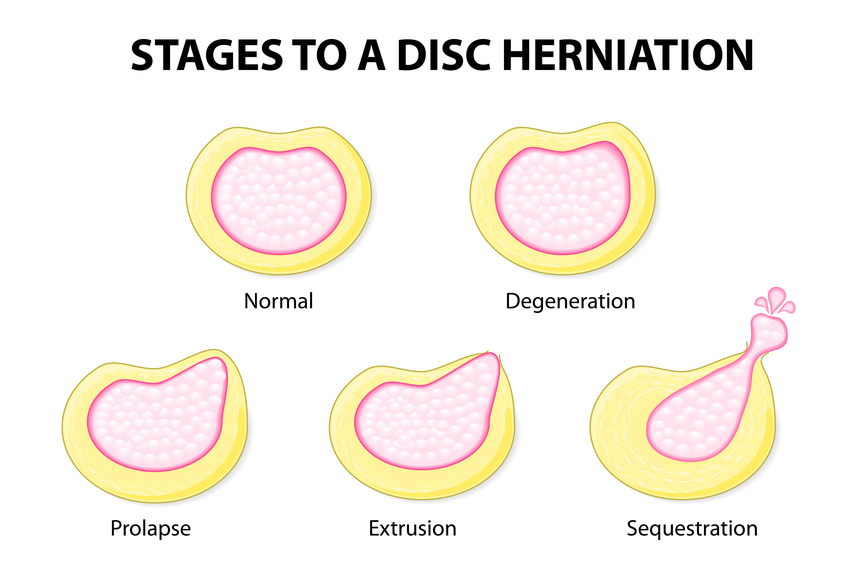
Когда происходит выпадение пульпозного ядра за пределы кольца, так что оно повисает наподобие капли, специалисты говорят об экструзии. Если грыжа выпячивается более чем на 4 мм, речь будет идти о протрузии. Выпячивание пульпозного ядра меньше, чем на 3 мм за пределы фиброзного кольца, принято именовать пролабированием.
Заболевание может проходить через 3 этих состояния как через 3 стадии. Начинается грыжа обычно с того, что в межпозвонковых дисках образуются трещины, через которые происходит выпячивание ядра – пролабирование. Вторая стадия заболевания наступает, когда появляются протрузии. Этот процесс сопровождается усилением болевого синдрома.
На третьей стадии ядро перестает выполнять функции амортизации, а на позвоночнике образуются остеофиты – костистые отростки. На заключительной стадии может наблюдаться атрофия окружающих тканей и полная потеря подвижности позвоночника на пораженном участке.
- Неправильная осанка. Нарушения осанки создают неравномерное распределение нагрузки по позвоночному столбу. Это вызывает дистрофические изменения в тканях фиброзного кольца.
- Слабость мышечного корсета . Слабые мышцы – результат недостаточных физических нагрузок, низкой двигательной активности. Именно мышцы удерживают позвонки в определенном положении, и если они недостаточно развиты, о правильной осанке остается только мечтать.
- Остеохондроз . Дистрофические изменения в позвоночнике часто связаны с неправильной осанкой, слабостью мышц и нарушением обмена вещества. Если остеохондроз не лечить, он будет прогрессировать, что может привести к разрыву фиброзного кольца.
- Инфекционные заболевания. Перенесенные заболевания влияют на метаболизм, они могут стать причиной дистрофических изменений в позвоночнике.
- Травмы. Травмы становятся причиной появления грыжи даже у человека с идеально здоровым позвоночником – грубые механические воздействия вредны для спины.
- Наследственность. Сами по себе грыжи, конечно, не передаются по наследству. Зато передается специфическое строение позвоночника, которое может способствовать развитию заболевания при наличии других факторов.
Преклонный возраст нельзя считать причиной развития заболевания. С возрастом упругость студенистого ядра в МПД значительно снижается, поэтому и выпячивания происходят реже. Но это относится только к людям старше 50 лет.
С другой стороны, с возрастом может усугубиться застарелый остеохондроз. Избыточный вес тоже нельзя рассматривать в качестве причины болезни, но это один из провоцирующих факторов: дополнительные килограммы равноценны дополнительной нагрузке на позвоночник.
Чаще всего встречается межпозвоночная грыжа поясничного отдела – это наиболее уязвимый участок позвоночного столба, испытывающий максимальные нагрузки. Грыжа склонна развиваться постепенно: процесс может занимать месяцы и даже годы.
Толчком к разрыву фиброзного кольца, пусковым механизмом патологии часто становится резкий поворот или наклон туловища, ушиб или падение, в результате которых пораженное фиброзное кольцо разрывается, а студенистое тело выталкивается наружу.
Позвоночник начинает стареть по достижению человеком 20 лет. В этом возрасте его развитие завершается, и запускаются механизмы старения. Начиная с 20 лет необходимо заботиться о здоровье спины. Первые симптомы развития грыжи могут появиться в юном возрасте, но заболевание способно прогрессировать на протяжении десятка лет, пока боль станет непереносимой, а патология не даст осложнения на внутренние органы.
- Усиливающиеся боли в спине.
- Усугубление боли во время кашля или чихания.
- Онемение или покалывание в области позвоночника.
- Мышечная слабость.
- Похудение одной конечности – руки или ноги.
Симптомы развития грыжи отличаются в зависимости от ее локализации. Если задет поясничный отдел, боль будет отдавать в ногу, человеку станет сложно ходить, наклоняться, возникнет ощутимая хромота. Может быть нарушена работа внутренних органов, так что появятся симптомы заболеваний желудочно-кишечного тракта или органов малого таза. На поздних стадиях наблюдаются проблемы с мочеиспусканием и дефекацией.
Грыжа межпозвоночная в шейном отделе диагностируются намного реже. Для них характерны боли, распространяющиеся в руку, возможна потеря симметричности плеч. Человек начинает мучиться сильными головными болями – они служат сигналом о нарушении нормального кровообращения, повреждении нервных тканей. Появление грыжи в грудном отделе – большая редкость. Оно сопровождается болью во время вдоха-выдоха. Болезненные ощущения в груди могут ошибочно восприниматься как боли в сердце.
Диагностировать грыжу на основании одного только анамнеза и первичного осмотра нельзя. Решающую роль при постановке диагноза играют визуализирующие методы: МРТ, КТ, рентгенография. Последняя методика практически утратила свою актуальность с внедрением во врачебную практику КТ – компьютерной томографии. Недостаток рентгеновского метода заключается в том, что с помощью полученного снимка можно оценить состояние одних только костей, но не хрящей и мягких тканей.
Компьютерная методика уступает в точности МРТ – магнитно-резонансной томографии, но зато это более экономичный способ исследования. С помощью КТ можно рассмотреть кости и хрящи, но нервные волокна и другие мягкие ткани остаются практически невидимыми. Поэтому золотым стандартом диагностики заболеваний позвоночника остается МРТ, позволяющая получить точное изображение межпозвонковых дисков, мышц и даже нервных окончаний.
Также для постановки диагноза может быть использована электронейромиография – это исследование, направленное на измерение скорости движения нервных импульсов. Процедура может быть необходима, чтобы установить степень поражения нервных волокон на определенном участке.
Существует 2 подхода к лечению межпозвонковой грыжи: консервативный и оперативный. От идеи прибегнуть к народной медицине лучше отказаться сразу – в случае с грыжей это может быть опасно для здоровья.
Консервативное лечение заключается в купировании болевого синдрома, снятии отека тканей, восстановлении нормальной подвижности позвоночника. Эти цели могут достигаться с помощью акупунктуры или вакуумной терапии. Лечение длится от трех месяцев до полугода. Какие еще методы могут быть показаны пациентам с грыжей МПД?
Пациентам назначаются болеутоляющие препараты. Надо понимать, что исчезновение или ослабление боли не означает полного выздоровления. Анальгетики призваны избавить человека от страданий, физического дискомфорта, но они не способствуют выздоровлению позвоночника.
Наравне с анальгетиками показаны противовоспалительные препараты – выпячивание грыжи сопровождается отеками и воспалением тканей. Пациенту показан постельный режим и запрещен подъем тяжестей, нервные и физические перенагрузки.
Оперативное лечение показано в таких ситуациях, когда консервативные методы оказываются недейственными. Сигналом к тому, что человеку необходима помощь хирурга, можно считать неослабевающие в течение 3 месяцев боли, которые невозможно купировать анальгетиками. Во время хирургического вмешательства удаляют пораженный участок позвоночного диска.
Большое значение имеет грамотная реабилитация после лечения – человек должен ограничивать двигательную активность. Однако в реабилитационный период необходимо заниматься щадящей лечебной гимнастикой, которая поможет вернуться к нормальному образу жизни. Также может быть назначен прием витаминов, хондропротекторов и антидепрессантов.
Профилактика заболевания
Базовая профилактика заболеваний позвоночника заключается в поддержании правильной осанки и укреплении мышц спины. Двигательная активность, гимнастика, умеренные нагрузки можно считать эффективной мерой против остеохондроза и всех его осложнений. Но не всякий спорт полезен.
Также нужно стараться избегать переохлаждений, резких наклонов с утяжелением – в роли утяжеления могут выступать тяжелые сумки или рюкзак. Поднимать тяжести необходимо осторожно, приседая и подгибая ноги, – это помогает равномерно распределить нагрузку по позвоночнику.
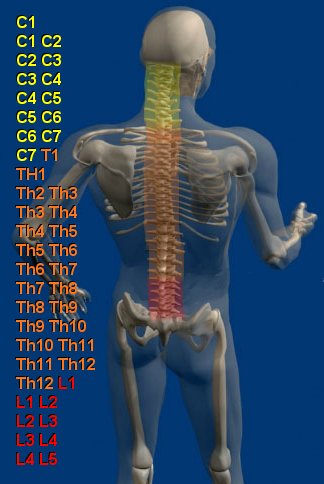
Результаты медицинских исследований и другая, специализированная информация.
Проблемы со спиной по статистике возникают примерно у 80-85% всего населения. Заболеванияпозвоночникапредставляют собой отдельный раздел медицины, а лечат подобные недуги специалисты-травматологи, ортопеды или хирурги.
Чтобы поставить точный диагноз и определить причину патологии, понадобится пройти специальные обследования, а наша статья представит список названий распространенных болезней позвоночника,а также симптоматику подобных недугов.
Как можно диагностировать заболевания позвоночника?
Главная опасность проблем с позвоночником — бессимптомное начало. Именно поэтому большинство подобных заболеваний диагностируются уже на запущенных стадиях, когда лечение затруднено, либо невозможно в принципе. Периодические боли и дискомфорт в спине при движениях возникают практически у всех, но это не является основанием для беспокойства.

Тревожиться по поводу возможных болезней следует при возникновении характерных симптомов, а также длительных и регулярных болевых ощущениях в позвоночнике и прилегающих тканях. Именно в таких случаях следует обязательно посетить квалифицированного специалиста и пройти необходимые обследования.
Основные методы диагностики:
- Первичный осмотр и опрос пациента, локализация болевых ощущений;
- Изучение анамнеза больного. Зачастую болезни спины проявляются и сбоями в работе внутренних органов, нарушением сердечной деятельности, проблемами с пищеварением;
- Рентгенография позвоночника позволяет определить возможное искривление и дегенеративные процессы в позвоночном столбе;
- МРТ и КТ также используются для выявления патологий в строении позвоночного отдела.

Многие болезни позвоночникаимеют схожие симптомы, поэтомуи лечение проводится с использованием одинаковых методик.
Основные типы заболеваний позвоночника
В зависимости от места локализации патологии, можно выделить несколько типов болезней, поражающих позвоночник. На развитие проблем со спиной могут указывать не только болевые ощущения, но и другие сопутствующие симптомы.
На что обратить внимание:
- Болевой синдром в области спины, груди или шеи;
- Скованность движений;
- Затруднение сгибания-разгибания позвоночника;
- Онемение конечностей;
- Мышечная слабость;
- Снижение зрения;
- Частые головные боли;
- Скачки артериального давления.

Любые нетипичные и дискомфортные проявления требуют медицинского обследования. В большинстве своем заболевания позвоночника диагностируются слишком поздно, когда дегенеративные изменения зашли слишком далеко. Это определяет длительное и дорогостоящее лечение, а также снижает шансы на благополучное исцеление.
Поражения суставов и хрящей
Позвоночник представляет собой сложную систему, а наибольшая нагрузка приходится на суставные соединения. Именно поэтому наиболее часто проблемы позвоночника включают в себя патологические процессы суставной и хрящевой ткани, а также воспалительный процесс прилегающей соединительной.
Виды подобных заболеваний:
- Артрит;
- Остеохондроз;
- Артроз;
- Болезнь Бехтерева.

Наиболее часто встречающаяся патология, при которой дегенеративные изменения затрагивают сустав, это один из видов артрита. Симптоматика заболеваний часто смазанная, пациент может жаловаться на хруст суставов при движениях, болевые ощущения и восприимчивость к изменениям погоды.
Причины возникновения такого заболевания часто остаются невыясненными. Считается, что женщины более восприимчивы к подобным патологиям, особенно в период гормональных изменений.
Артроз суставов подразумевает дегенеративно-дистрофические процессы, приводящие к ограничению движения и дальнейшему разрушению. Зачастую артрит и артроз тесно связаны, поэтому диагностика и лечение у этих заболеваний проводится в комплексе.
Остеохондроз также поражает суставную им соединительную ткань, чаще всего диагностируется в пожилом возрасте, но при малоподвижном образе жизни и отсутствии нормальной физической нагрузке может проявиться и у ребенка. Классификация остеохондроза проводится по месту локализации дегенеративного процесса.

Выделяют шейный, грудной и поясничный остеохондроз, лечение которого проводится при помощи специальных медикаментов. Они помогают снизить болевой синдром, убрать воспалительный процесс и помогают восстановлению хрящевой ткани. В запущенных случаях, когда наблюдается полное разрушение сустава, используется метод протезирования.
Среди наиболее распространенных осложнений остеохондроза — радикулит, который возникает вследствие развития воспалительного процесса в корешках спинного мозга.
Болезнь Бехтерева иначе называют анкилозирующий спондилоартрит. По классификации это системное заболевание, чаще всего поражающее суставы позвоночника. Может передаваться по наследству, также существует теория о взаимосвязи заболевания и перенесенных инфекциях. Диагностируется чаще всего в возрасте 20-30 лет, преимущественно у мужчин (примерно в пять раз чаще, нежели у женщин).
Представляет собой развитие воспалительного процесса в межпозвоночных суставах, после чего возникает сращение костной ткани и затрудняются движения. Такая патология негативно влияет на работу внутренних органов, в частности сердечно-сосудистой системы, почек и глазного аппарата.
Лечение направлено на уменьшение воспалительного процесса, купирование болевого синдрома и восстановление подвижности суставных соединений (лечебная гимнастика, неконтактные виды спорта, плавание). В тяжелых случаях используется эндопротезирование.

Деформация позвоночника
Позвоночный столб имеет несколько физиологических изгибов, позволяющих распределять нагрузку при движениях. Такая амортизация обеспечивает возможность ходьбы, а также совершения любых движений. Превышение угла изгиба, а также формирование патологического искривления от основной оси свидетельствует об одном из перечисленных заболеваний, либо сразу нескольких из них.
Какие патологии относятся к этому типу:

Немаловажное значение в лечении болезней спиныимеет ношение специальных корсетов и ортезов, а также ортопедическая обувь, спальные принадлежности (подушка, матрас) и правильное питание. Нередко эти патологии возникают в детском возрасте вследствие врожденных аномалий развития, а также перенесенных инфекций и травм.
Патологии межпозвоночных дисков
Заболевание позвоночника часто проявляется патологиями строения соединительного отдела. Чаще всего это протрузия и грыжа межпозвоночных дисков. В первом случае наблюдается смещение (выбухание) диска, а если речь идет о грыже, происходит смещение дискового ядра с последующим разрывом фиброзной ткани.
Зачастую к таким патологиям присоединяется и защемление нервных корешков, что вызывает резкую боль и ограничение движения.
Причины таких патологий:
- Травмы позвоночника;
- Малоподвижный образ жизни;
- Чрезмерные физические нагрузки;
- Сильный стресс;
- Совершение резких движений;
- Поднятие тяжести;
- Падение.

Наблюдается предрасположенность у людей, страдающих от лишнего веса, а также при постоянной физической работе, подразумевающей поднятие тяжести и сильные повороты туловища.
Грыжа и смещение межпозвоночных дисков может появиться в любом отделе позвоночника и требует срочного лечения. Проводится медикаментозная терапия (стероиды, обезболивающие препараты), временное ограничение подвижности. Если консервативное лечение не принесло ожидаемого результата, назначается операция.
Переломы позвоночника
Структура позвоночного столба отличается прочностью, но при повышенных нагрузках, вследствие ослабления костной ткани или развития воспалительного процесса, могут произойти переломы.
Классификация переломов включает следующие типы:
- Компрессионные переломы позвоночника. Возникают при осевых нагрузках, могут не проявляться сильным болевым синдромом и зачастую остаются незамеченными. Характерное отличие — при уже диагностируемых заболеваниях позвоночника, компрессионный перелом может возникнуть даже от незначительного движения, например, кашля. Лечение занимает от трех до шести месяцев, подразумевает ограничение подвижности и дальнейшую реабилитацию. Обычно прогноз благоприятный.
- Взрывные переломы. Встречаются довольно часто, в основном при травмах и падениях. Характеризуется нарушением целостности позвонков и соединений, поражением внутренних органов. Чаще всего требуют оперативного вмешательства и длительной, до нескольких лет, реабилитацией.
- Переломы сгибания-разгибания. Относительно редко встречающийся тип переломов. Возникают при чрезмерном воздействии и представляют собой разрыв позвоночных структур и их смещение. Лечение обычно оперативное, прогноз зависит от тяжести поражения.
![]()
При диагностике большое значение имеет локализация повреждения, наличие осколочных сегментов, а также возможное смещение. Все переломы также подразделяются на стабильные и нестабильные.
При стабильных переломах лечение обычно консервативное, а прогноз более благоприятный. К ним относятся в первую очередь компрессионные и некоторые случаи взрывных переломов. Нестабильный перелом требует обязательного хирургического вмешательства и отличается тяжестью состояния и длительной реабилитацией.
Патологии костной ткани
Проблема с позвоночником может возникнуть и по причине ослабления или разрушения костной ткани. Обычно это остеопороз — снижение плотности костной ткани. Возникает это заболевание в пожилом возрасте вследствие возрастных изменений в организме. Также на плотность структуры влияет гормональный фон, перенесенные инфекционные заболевания, плохое питание или снижение усваиваемости кальция.

Кроме того, плохаяусваиваемость кальция или его вымывание из организма может возникнуть по причине прогрессирующих опухолей (чаще всего мочеполовой системы), туберкулеза и некоторых системных заболеваний. При ослаблении структуры позвонков происходит их сплющивание и деформация, происходит искривление.
Кроме того, такие пациенты предрасположены к переломам, даже при совершении обычных движений. Терапия обычно занимает много времени и подразумевает устранение первопричины.
Обратный процесс, подразумевающий чрезмерное разрастание костной ткани, имеет название спондилез. Такая болезнь позвоночникахарактеризуется появлением остеофитов — костных наростов на позвонках. Они со временем ограничивают подвижность суставов, вызывают боли и воспаления в соединительной ткани. Кроме того, деформируются позвонки, что в свою очередь, провоцирует развитие сопутствующих патологий.
Онкология
Рак позвоночника — одно из самых страшных заболеваний, классифицирующийся на первичную и вторичную форму. При первичном раке позвоночника болезнь затрагивает непосредственно спиной мозг. К счастью, такой недуг диагностируют относительно редко.
Вторичная форма рака подразумевает распространение метостаз от опухолей другой локализации. Лечение напрямую зависит от типа и стадии заболевания, характеризуется крайне неблагоприятным прогнозом.
Лечение заболеваний позвоночниканапрямую зависит от типа и стадии прогрессирования патологии, поэтому очень важно своевременно и правильно диагностировать недуг. Обратившись к специалисту при первых симптомах, можно предупредить развитие необратимых последствий и минимизировать риск тяжелых осложнений.

Основные болезни спины и позвоночника, названияи симптоматика таких патологий рассмотрена в приведенной информации.
Очень часто при болезнях позвоночника на начальном этапе их путают с другими заболеваниями и начинают подозревать у себя проблемы с сердцем или другими органами.
Это объясняется симптомами, которые сопровождают заболевания позвоночника: постоянная усталость, ощущение скованности между лопатками, боли за грудиной, онемение конечностей, боли в левой лопатке, тахикардия и др.
Заболевания спины довольно распространены и могут возникать у людей разных возрастных групп. При этом обычно никто не спешит к доктору на обследования при появлении болезненности в спине. 
Большинство идет в аптеку за очередными обезболивающими таблетками и мазями. Болезнь при этом прогрессирует, что чревато необходимостью более длительного лечения, иногда и с хирургическим вмешательством.
Разнообразных заболеваний позвоночника довольно много.
Вот список основных и наиболее часто встречающихся:
- остеохондроз;
- сколиоз;
- ишиас;
- спондилез;
- спондилоартроз;
- протрузия диска;
- грыжа межпозвоночного диска;
- радикулопатия;
- пояснично-крестцовый радикулит;
- спондилолистез;
- спондилолиз;
- синдром конского хвоста;
- миелопатия;
- переломы позвоночника;
- опухоли позвоночника;
- болезнь Бехтерева;
- остеопороз;
- лордоз;
- люмбаго;
- дорсопатия;
- межреберная невралгия.
Остеохондроз
Это заболевание характеризуется дегенеративно-дистрофическими изменениями в тканях позвоночника. При этом поражаются межпозвоночные диски, тела позвонков, прилегающие суставные поверхности и связочный аппарат позвоночника. В зависимости от того, в каком отделе позвоночника развилась болезнь, выделяют поясничный, шейный, грудной и смешанный остеохондроз.
Симптомы этого заболевания зависят от затронутого отдела позвоночника. Так, при грудном остеохондрозе больного будут тревожить:
- приступы боли в области ребер при ходьбе;
- болезненность в груди и между лопатками, усиливающаяся при глубоких вдохах и выдохах, наклонах, поднятии рук;
- онемение некоторых участков кожи;
- ощущение сдавленности груди;
- ощущение холода либо жжения в ногах.
При шейном остеохондрозе больной будет жаловаться на:
Симптомы поясничного остеохондроза:
- острая либо постоянная боль в пояснице, усиливающаяся при нагрузках;
- боль, отдающая в ноги, крестец или органы малого таза;
- человек пытается находиться постоянно в одном положении, при котором боль стихает.
Судя из приведенных симптомов остеохондроза определить самостоятельно его довольно трудно и можно ошибиться. Поэтому при подозрении на это заболевание либо при наличии каких-либо из симптомов, следует отправляться на прием к врачу.
В лечебном учреждении после прохождения необходимых анализов и исследований (МРТ, УЗИ, ЭКГ и др.), будет назначено лечение.
Лечение при остеохондрозе назначается комплексное и включает медикаментозные и немедикаментозные методы. В каждом случае схема лечения подбирается индивидуально и может включать:
- Немедикаментозная терапия:
- лечебная гимнастика;
- мануальная терапия;
- тракционное лечение;
- лечебная диета;
- ультразвуковая терапия;
- изометрическая кинезиотерапия;
- вибростимуляция;
- подводный гидромассаж;
- лазерная терапия;
- магнитостимуляция.
- Медикаментозная терапия:
![]()
- НПВС в виде таблеток, уколов, мазей и гелей ( Диклофенак, Олфен, Мовалис, Кетанов, Ибупрофен, Ортофен, Наклофен, Индометацин и др.);
- спазмолитики (Но-шпа, Миоластан, Сирдалут и др.);
- антиоксиданты (витамин С, токоферол, мексидол и др.);
- стимуляторы микроциркуляции крови (Трентал, Актовегин, Теоникол, никотиновая кислота и т.д.);
- хондропротекторы (Глюкозамина сульфат, Хондроитина сульфат, Алфлутоп, Румалон и др.)
Сколиоз
Это заболевание определяется как стойкое боковое искривление позвоночника, которое вызывает нарушения во внутренних органах, вызывает болезненность, уменьшается подвижность позвоночника. Наиболее характерно развитие этой болезни в возрасте от 6 до 15 лет.
Очень важно вовремя обратить внимание на нарушение осанки ребенка, чтобы начать лечение и не запустить болезнь. Так как болезнь появляется в детском возрасте, то заподозрить ее наличие можно при появлении жалоб ребенка на боли в груди, ногах, тазу, постоянную усталость. Визуально можно определить сутулость. В запущенных случаях ребенок начинает ходить боком либо хромать.
При появлении подозрений необходимо сразу же обращаться к доктору, чтобы не позволить болезни прогрессировать. Врач проведет ортопедический осмотр, оценку неврологического статуса и обменных процессов пациента и назначит эффективное лечение.
Лечение сколиоза включает целый комплекс мероприятий, среди которых:
- лечебная физкультура;
- мануальная терапия;
- ношение специальных корсетов;
- занятия на специальных тренажерах;
- медикаментозная терапия при необходимости снятия болевых ощущений, а также при сопутствующих обменных либо нервных нарушениях.
Ишиас
Это заболевание обычно проявляется обострениями 2-3 раза в год и определяется, как воспаление седалищного нерва.

Ишиас – болезнь с очень разнообразными и не постоянными симптомами. Она может проявляться по-разному у разных пациентов.
Основным симптомом является боль, которая может локализоваться в пояснице, а может распространяться в ягодицу и охватывать всю ногу, вплоть до пальцев. При этом ее характеризуют, как:
В запущенных случаях боль становится нестерпимой и появляется приступами при любом движении, а иногда и в неподвижном состоянии.
Врач проводит осмотр пациента. При необходимости может быть назначена компьютерная томография, электромиограция, рентгеноскопия и МРТ.
Лечение ишиаса должно быть комплексным. Оно зависит от состояния больного и особенностей протекания болезни. Могут назначаться:
- мануальная терапия;
- лечебная гимнастика;
- акупрессура;
- вакуумная терапия;
- хирургическое вмешательство;
- прием обезболивающих препаратов группы НПВС ( Диклофенак, Мелоксикам, Кетанов, Ортофен, Ибупрофен, Индометацин и др.);
- новокаиновые блокады.
Спондилез
Заболевание возникает из-за дегенеративных изменений позвоночника, при которых разрастается костная ткань по краям позвонков.
Спондилез в зависимости от места развития подразделяется на грудной, шейный и поясничный. При этом менее всего проявляется симптомами грудной спондилез, из-за чего больные не подозревают о нем длительное время.
Главный симптом заболевания – боли и ограниченная подвижность в месте дегенеративных изменений. Кроме того, боли усиливаются в ночное время, распространяются на весь позвоночник. Больному сложно найти положение тела, при котором боль менее выражена.
Так как симптомы характерны и для других заболеваний спины, за диагнозом следует обращаться к врачу. Для уточнения диагноза понадобится проведение рентгенологического исследования, компьютерной томографии или МРТ.
Лечение спондилеза комплексное и направлено на консервирование процесса разрастания костной ткани и уменьшения проявляемых симптомов.
- массаж;
- иглоукалывание;
- мягкие остеопатические техники;
- гирудотерапия;
- электрофорез;
- ударно-волновая терапия;
- лечебная физкультура;
- прием НПВС (Ибупрофен, Ортофен, Мовалис, Кетанов, Диклофенак и др.).
Протрузия диска
![]()
Это заболевание – начальная степень грыжи диска, которая проявляется выпячиванием межпозвоночного диска без разрыва фиброзного кольца при этом.
Наиболее часто протрузия возникает в поясничном отделе позвоночника.
Грыжа межпозвоночного диска
Симптомы болезни зависят от места локализации протрузии. Ниже приведены основные из них, которые должны побудить обратиться к доктору за постановкой диагноза и назначением лечения:
- боль, возникающая в месте протрузии и усиливающаяся при движениях, длительном пребывании в одной позе, она может распространяться в голову, руку или ноги;
- торакалгия;
- слабость в мышцах;
- онемение;
- ограниченная подвижность.
Лечение протрузии, как и других заболеваний позвоночника, проводится комплексно и включает несколько методик для получения стойкого результата:
- лазерная терапия;
- лечебная физкультура;
- иглотерапия;
- фармакопунктура;
- вакуумная терапия;
- прием НПВС (Диклофенак, Ортофен, Ибутард, Кетанов, Мовалис и др.);
- прием витаминов группы В;
- прием миорелаксантов.
Радикулопатия

Радикулопатия объединяет состояния при заболевании периферической нервной системы, возникающее из-за защемления, повреждения или воспаления корешков спинномозговых нервов. Чаще всего радикулит развивается на фоне остеохондроза или других заболеваний спины.
Симптомы болезни бывают достаточно разными и зависят от места локализации повреждения корешка. Условно их можно объеденить в 3 группы:
- Боль может быть различной интенсивности и выраженности, постоянная или периодическая, локализированная или отдающая в конечности и другие отделения позвоночника.
- Возникновение онемения, покалывания, жжения в конечностях из-за нарушения чувствительности.
- Слабость мышц.
Если имеются какие-либо из этих симптомов – следует обращаться к врачу. Так как в домашних условиях самостоятельно невозможно дифференцировать заболевания спины, а самолечением заниматься вообще не рекомендуется!
Радикулит необходимо лечить комплексно. Могут применяться:
- лечебная физкультура;
- мануальная терапия;
- тракция;
- прием НПВС (Напроксен, Ибупрофен, Диклофенак, Дексалгин, Нимесулид, Пироксикам, Мелоксикам идр.)
- прием миорелаксантов (Сирдалут, Мидокалм и др.)
- если причиной развития радикулита послужил стресс, то дополнительно назначают антидепрессанты и успокаивающие средства.
Болезнь Бехтерева
Эту болезнь еще называют анкилозирующий спондилоартрит. Проявляется она системным хроническим заболеванием суставов, при котором паталогический процесс локализируется в основном в паравертебральных мягких тканях, крестцово-повздошных сочленениях и суставах позвоночника.
Заподозрить у себя это заболевание можно при наличии следующих симптомов:
- слабость, повышенная утомляемость;
- болезненность всех мышц и суставов;
- поражения глаз;
- боль и чувство скованности в пояснице, усиливающиеся к утру;
- патологический кифоз;
На поздних стадиях болезни отмечается срастание суставов позвонков и формирование межпозвоночных костных мостов.
Врач для постановки диагноза, кроме осмотра и анализов, может назначить МРТ, компьютерную томографию или рентгенологическое исследование позвоночника. Дополнительно назначается анализ на выявление специфического антигена.
К сожалению, это заболевание полностью не излечимо, однако при своевременном обращении к доктору и соблюдении лечения можно замедлить прогрессирование и облегчить общее состояние.
Терапия этой болезни очень длительная и должна быть комплексной. Она включает в себя лечение в стационаре, посещение поликлиники и санаторно-курортный отдых.
Применяются следующие группы лекарственных средств:
- НПВС (Диклофенак, Нимесулид, Напроксен, Аэртал, Адвил, Мовалис, Мелоксикам, Пироксикам и др.).
- Глюкокортикоиды (Преднизолон, Гидрокортизон и др.).
- Ферментные препараты (Вобензим).
- Иммунодепрессанты.
Помимо приема лекарственных средств назначаются физиотерапевтические процедуры и лечебная физкультура.
Выше перечислены и описаны далеко не все заболевания спины. Из-за схожести симптомов самостоятельно отличить одно от другого практически невозможно. Поэтому при появлении болей и ограничения движения в спине необходимо обращаться к врачу.
Читайте также:





